Содержание
- 1 Почему мы
- 2 Стадии развития секвестрированной грыжи и ее возможные последствия
- 3 Лазерная вапоризация
- 4 Подготовка
- 5 Осложнения операции
- 6 Эндоскопическое удаление грыжи: особенности метода
- 7 Какие виды хирургических вмешательств существуют
- 8 Методы реабилитации после поясничной грыжи
- 9 Лазерное облучение
- 10 Реабилитация
Почему мы
- Врачи. В отделении нейрохирургии работают спинальные хирурги с большим опытом успешного лечения межпозвонковой грыжи. В Клиническом госпитале на Яузе Вас могут проконсультировать известные специалисты из Германии, Израиля и других стран.
- Экспертное оборудование. Клинический госпиталь на Яузе оснащен оборудованием ведущих мировых производителей, операции проводятся с использованием современной аппаратуры «Karl Storz», «DePuySynthes», «Joimax».
- Инновационная конструкция операционных. Устойчивые к инфекциям бесшовные монолитные блоки, 5 уровней стерильности благодаря сложной системе вентиляции.
- Быстрое восстановление. Пациент может вернуться домой на следующий день после проведения операции. Полное восстановление происходит значительно быстрее по сравнению с традиционным удалением грыжи.
- Малая травматичность. Отсутствие заметных послеоперационных рубцов — операции выполняются эндоскопически через небольшие разрезы.
- Безопасность. Минимальные риски развития послеоперационных осложнений. Отсутствует вредное воздействие наркоза на пациента.
Записаться на консультацию к специалистам Центра вертебрологии и эндоскопической хирургии позвоночника Клинического госпиталя на Яузе можно через специальную форму на сайте или позвонив по указанному на этой странице номеру телефона.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом ортопедом-вертебрологом, д.м.н. Абакировым М.Д., носит общий информационный характер, не заменяет консультацию специалиста.Для рекомендаций по диагностике и лечению необходима консультация врача.
Стадии развития секвестрированной грыжи и ее возможные последствия
В канале позвоночного столба располагается ствол спинного мозга, покрытый твердой мозговой оболочкой, а вдоль боковых отростков позвонка – нервные пучки. Они регулируют деятельность поперечнополосатой мускулатуры.
При сдавлении нервных пучков отмечаются сегментарные нарушения нервной деятельности.
Если секвестр располагается внутри позвоночного столба, происходит сдавление спинного мозга, которое проявляется в виде паралича верхних или нижних конечностей, в зависимости от локализации грыжи.
- Шейный отдел: онемение пальцев, потеря чувствительности в руках, головные боли, признаки поражения плече-лопаточного сочленения.
- Грудной отдел: имитация заболевания всех органов, расположенных в грудной брюшной полости. Разнообразная симптоматика позволяет заподозрить пневмонию, холецистит, язвенную болезнь желудка и двенадцатиперстной кишки, панкреатит. Иногда приступы боли, которыми проявляется секвестрированная грыжа позвоночника, схожи с развитием инфаркта миокарда.
- Поясничный отдел. Неврологические проявления схожи с поражением шейного отдела позвоночника, все те же самые нарушения, как в верхних конечностях, отмечаются в ногах.
- Пояснично-крестоцовый отдел. Характерно развитие расстройств тазовых органов. Нарушения мочеиспускания: задержка или недержание мочи. Недержание стула или запор. Изменения потенции.
Часто появляется секвестрированная грыжа позвоночника при одномоментной физической нагрузке. Фрагмент пульпозного ядра буквально «выскакивает» за пределы позвоночного столба.
Человек ощущает «прострел», тотчас после которого наступает паралич верхних или нижних (гораздо чаще) конечностей.
Яркая симптоматика развивается исподволь, по мере того, как прогрессирует секвестрированная грыжа позвоночника, в развитии которой отмечают четыре стадии:
- Растяжение фиброзного кольца с выпячиванием грыжевого содержимого – протрузия межпозвонкового диска.
- Разрыв пограничного кольца. Содержимое пульпозного ядра покидает пределы анатомической локализации, но ещё не выходит за пределы позвоночного столба. Этому препятствует продольная позвоночная связка.
- Разрушение продольной связки с «выползанием» грыжевого содержимого за пределы позвонка.
- Образования «истинной грыжи», то есть, отдельного фрагмента хрящевой ткани, отсоединившейся от пульпозного ядра.
По каким признакам можно распознать секвестрированную грыжу позвоночника? Секвестрированная межпозвоночная грыжа обнаруживается с помощью МРТ или КТГ исследования.
Клинические признаки при образовании секвестра точно такие же, как при межпозвонковой грыжи без секвестризации, но только проявляются намного ярче, по типу внезапного обострения болевого синдрома.
Уничтожить хрящевую ткань клеткам иммунитета не под силу, но запустить процесс отторжения они вполне способны.
Образовавшиеся иммунные комплексы циркулируют в крови, осаждаясь на всех хрящевых тканях. Так появляются грозные аутоиммунные процессы, имеющие полное сходство с ревматизмом.
Вот чем опасна секвестрированная грыжа, которая протекает почти без болевого синдрома, потому что осколок слишком мал и не переживает ни сосудистых, ни нервных пучков.
Лазерная вапоризация
Вапоризация – это выпаривание клеток диска лазерным лучом в специально подобранном разрушающем режиме. Пучок света при этой методики направляют на пульпозное ядро, под воздействие света жидкость испаряется, диск уменьшается в размерах и возвращается в свое физиологическое местоположение.
Лазерное удаление грыжи позвоночника способом вапоризации приводит к снятию отека, давления на нервные корешки, в результате чего снимается боль и увеличивается подвижность позвоночника. Решение о лазерном лечении измененного диска проводят после следующих мероприятий.
Осмотра нейрохирурга, который должен назначить проведение следующих анализов и диагностики:
- Компьютерную томографию всех отделов позвоночника.
- Рентгенографию.
- Развернутый анализ крови и мочи.
- ЭКГ сердца.
- Другие диагностические процедуры в зависимости от состояния пациента и наличия сопутствующих заболеваний.
- Консультация терапевта на предмет выяснения противопоказаний.
- Осмотр анестезиолога и подбор оптимального средства для местной анестезии.
- За 10 часов до лазеролечения запрещается прием пищи и жидкостей.
После проведения всех диагностических процедур и подготовки пациента приступают непосредственно к самой лазерной нуклеопластики. Лечение лазером проходит в условиях стационара, так как пациент должен некоторое время находиться под наблюдением медперсонала. Техника проведения вапоризации состоит из следующих этапов.
- Пациента обезболивают выбранным препаратом.
- Через небольшой разрез на коже вводят специальную иглу, через нее проводят гибкий световод. Через введенный световод подается отрегулированный поток светового излучения. Под воздействием высокой температуры происходит испарение жидкости в пульпозном ядре, получившийся пар выходит наружу через иглу.
- Весь ход операции врач контролируется с помощью цифрового рентген аппарата с минимальным излучением, данные с которого выводятся на монитор.
- Лазерный луч подается дозировано, не задевает окружающие ткани и позвонки, поэтому нет ожога и повреждений.
- Испарение жидкости приводит к уменьшению диска, в результате чего большая часть пациентов заметное облегчение чувствует уже после прекращения действия анестезии.
Болезненность полностью прекращается примерно на пятый день после лазерной операции. В последующие несколько месяцев происходит возвращение диска в свою анатомическую структуру, поэтому полный эффект от лазеролечения регистрируется спустя полгода после нуклеопластики.
Лазерное лечение грыжи позвоночника, а точнее вапоризация, проводится пациентам до 50 лет, после этого рубежа происходят уже дегенеративные изменения в структуре диска и выпаривание жидкости заметного облегчения не приносит. Нейрохирурги берутся за вапоризацию при выпячивании в позвоночный канал не более чем на 6 мм. Лазерное нуклеопластика не проводится в следующих случаях:
- Возврат пациента превышает 50 лет.
- Имеются данные об окостенении пульпозного ядра.
- Грыжа секвестрирована, то есть при проведении томографии обнаружен отдельный фрагмент диска в позвоночном канале.
- Нарушение целостности в структуре фиброзного кольца. При такой патологии ядро диска выходит в спинной канал, и нет возможности обеспечить точное воздействие лазера.
- Регистрации синдрома «конского хвоста» — появление расстройства функции тазовых органов, парезы и параличи. При таком состоянии требуется экстренное хирургическое вмешательство.
Лазеролечение обладает не только лечебным, но и профилактическим действием. Под воздействием лазерного излучения происходит склерозирование диска, это приводит к его неподвижности и к невозможности смещаться из места расположения.
Подготовка
Подготовительные мероприятия для проведения операции на поясничном отделе позвоночного столба имеют несколько этапов. Основным из них становится посещение нейрохирурга. Для приема у этого специалиста пациент должен иметь на руках результаты общих анализов крови и мочи, биохимического исследования крови, электрокардиограмму и коагулограмму (определяет показатели свертываемости крови). Больному необходимо пройти рентгенографию грудной клетки.
Проведение МРТ поясничного отдела позвоночника позволит определить точную локализацию грыжевого выпячивания. В некоторых случаях проводится дополнительная консультация терапевта.

Перед лазеротерапией больному не следует принимать пищу в течение 10-12 часов.
Осложнения операции
Как всякая другая операция, хирургическое лечение грыжи сопряжено с определенным риском возникновения осложнений. Рассмотрим некоторые из них.
Наркоз:
- Возможно повреждение трахеи или пищевода ларингоскопом при интубировании для подачи наркоза.
- Аллергические реакции на анестезирующие растворы.
Операция:
- Остановка дыхания и сердца, неконтролируемое падение артериального давления.
- Разрыв дуральной оболочки спинного мозга с ликвороистечением (причина возникновения хронических головных болей), инфицирование спинномозговой жидкости с развитием менингита, а также (при гнойном менингите) образованием свища дурального мешка с постоянным истечением гнойных масс с появлением абсцессов в окружающих тканях. Сепсис и летальный исход.
- Повреждение пищевода, трахеи или сосудистого пучка в шейном отделе.
- Нарушение возвратного нерва. Его функция восстанавливается самостоятельно через 2—3 месяца после операции.
- Риск повреждения нервного корешка.
- Инфицирование цереброспинальной жидкости (менее 1%).
- Поперечный миелит является следствием непреднамеренной операционной травмы или инфицирования спинного мозга. Проявления зависят от высоты поражения, поэтому могут возникнуть парезы, параличи, грубые неврологические расстройства.
- Поражение артерии Адамкевича в случае анатомической особенности ее расположения у пациента при операции в области L4-S1, где грыжи образуются чаще всего. Следствием является нижний паралич и недержание.
- Эпидуральная гематома образуется вследствие повреждения сосуда в ходе операции и накапливания крови в эпидуральной жировой клетчатке. При несвоевременно принятых мерах по диагностике и лечению возникает гнойный перидурит. После он может перейти в рубцово-слипчивый эпидурит, который в зависимости от локализации процесса проявляется различной неврологической симптоматикой: парезами, параличами, болевым синдромом, нарушением чувствительной и двигательной функции, недержанием, расстройствами мочеполовой сферы и др.
Послеоперационный период:
- Токсическое поражение мозга, почек, печени и сердца.
- Остеомиелит тел позвонков – это гнойное поражение губчатой ткани после операции, распространяющееся на близлежащие ткани с потерей позвонками опорной функции. Как следствие – разрушение (перелом) позвоночника. У ослабленных пациентов возможна генерализация процесса с развитием сепсиса.
- Послеоперационный стеноз позвоночного канала за счет активного роста соединительной ткани в области операции. Соединительная ткань сдавливает дуральный мешок и замедляет ток спинномозговой жидкости. Впоследствии это выливается в полное прекращение ее циркуляции, т. е. состояние, требующее незамедлительного повторного оперативного вмешательства. Помимо этого, соединительная ткань сдавливает непосредственно спинной мозг и его корешки, что также является показанием к повторному оперативному вмешательству.
- Рецидив грыжи диска – отдаленное осложнение операции. Повторное образование грыжи в области операции, проведенной более 1 года назад.
- Нестабильность позвонка с образованием спондилолистеза. В процессе операции приходится удалять костные дужки позвонков, что снижает опорную функцию позвоночника. После операции возможно смещение такого позвонка назад или вперед относительно других позвонков с травматизацией межпозвоночного диска с образованием протрузии и грыжи.
Важно понимать, что грыжа межпозвоночного диска и оперативное лечение этого заболевания не делают человека инвалидом. При правильной терапии и выполнении всех рекомендаций мультидисциплинарной врачебной бригады возвращение к привычному образу жизни происходит за достаточно короткий период.
Необходимо однако знать и о том, что хирургическое вмешательство – не единственный способ устранения грыжи диска
Существуют методики безоперационного лечения. Так что прибегать к хирургическому вмешательству стоит лишь в тех случаях, когда другие виды терапии по каким-то причинам конкретному пациенту не подходят.
Телеканал «Россия-1», передача «О самом главном». Доктор Бубновский рассказывает о упражнениях при грыже позвоночника:
https://youtube.com/watch?v=fq0nTiQikvg
Эндоскопическое удаление грыжи: особенности метода
Эндоскопическое удаление межпозвоночной грыжи – малоинвазивная методика, обеспечивающая эффективное уменьшение размеров грыжевого образования. Она не сопряжена со значительными рисками возникновения осложнений как непосредственно во время выполнения операции, так и в период восстановления. При этом процедура не требует длительной реабилитации и не накладывает серьезных ограничений на привычный образ жизни.

Правильно проведенная эндоскопическая операция по удалению грыжи дает возможность:
- устранить местные и иррадиирущие в другие части тела боли разной степени выраженности, включая очень сильные;
- нормализовать работу кишечника и мочевого пузыря, если отрицательные изменения спровоцированы нарушением их иннервации;
- улучшить мышечный тонус;
- восстановить правильное функционирование спинного мозга;
- добиться стабильности позвоночного столба, что положительно сказывается на осанке и походке, которые нередко изменяются при локализации патологического выпячивания в поясничном отделе.
Суть метода состоит в удалении непосредственно той части межпозвонкового диска, которая вышла за его анатомические рамки. Удаление грыжи эндоскопическим способом занимает не более часа и осуществляется зачастую под общей или спинномозговой анестезией. Для обеспечения психологического покоя пациенту перед операцией могут внутривенно вводиться седативные препараты.
Операция выполняется с помощью специализированной эндоскопической установки. Они выпускаются разными компаниями и имеют существенные отличия в качестве получаемого изображения, удобстве манипулирования инструментов и в других параметрах. Поэтому различают оборудование разных поколений.
В «SL Клиника» установлена эндоскопическая установка последнего поколения, что позволяет максимально уменьшить вероятность осложнений, визуализировать малейшие отклонения от нормы и эффективно устранить их щадящим путем. Эндоскопическое удаление грыжи межпозвонкового диска осуществляется следующим образом:
- пациент ложится на живот, кожные покровы обрабатываются антисептиком и вводится местная анестезия;
- спинальный хирург осуществляет прокол мягких тканей над точкой расположения грыжевого образования из заднебокового доступа (при удалении образования в поясничном отделе);
- под рентген-контролем вводится эндоскоп и подводится к измененному диску через фораминальное отверстие (место выхода спинномозгового корешка из позвоночного канала);
- через эндоскопический тубус к грыже подводят микрохирургический инструмент и постепенно удаляют выпирающий участок пульпозного ядра малыми частями;
- все манипуляции вплоть до полного устранения грыжевого образования выполняются под строгим визуальным контролем спинального хирурга, так как эндоскоп оснащен мощной камерой, выдающей многократно увеличенное изображение на монитор в режиме реального времени;
- после завершения процедуры область воздействия промывается, инструменты и эндоскоп удаляют, а на прокол накладывают один шовчик и закрывают стерильной повязкой.
Таким образом, межпозвоночный диск удаляется не полностью, а лишь его патологическое выпячивание — грыжа диска. Резекция обеспечивает естественную интактность позвоночным и околопозвоночным структурам, что исключает вероятность нестабильности позвонков.
Пациенту разрешается ходить уже через 2 часа после завершения операции. Сутки рекомендовано провести в стационаре и при сохранении удовлетворительного самочувствия выписываться. Каждому больному предоставляются исчерпывающие рекомендации по правилам поведения в восстановительный период. Стоит отметить, что эффективность эндоскопии во многом зависит от правильности их соблюдения.
Наиболее сложными в техническом плане являются операции на шейном отделе. Они требуют полной отдачи от нейрохирурга и высокой квалификации, поскольку в этой области спинной мозг переходит в головной.
Результат эндоскопии оценивается спустя 2 месяца после ее выполнения. Большинство больных замечает существенное улучшение состояния практически сразу же или в течение нескольких дней после операции.
Какие виды хирургических вмешательств существуют
Если межпозвонковая грыжа имеет абсолютные показания к операции, больному могут быть назначены такие типы вмешательств:
- Дискэктомия и ламинектомия. Эти операции по удалению межпозвонковой грыжи считаются радикальными. Они предусматривают вырезание выпячивания вместе с поврежденным диском. Вместо отсутствующей части, устанавливается искусственный имплант, благодаря которому есть возможность сохранить анатомическую структуру поврежденной области. Такие манипуляции считаются уже устаревшими, хотя иногда и практикуются. После операции по удалению позвоночных грыж пациенту придется пройти продолжительный курс реабилитации. А еще присутствует риск занесения инфекции на раневую поверхность. Единственным положительным моментом такой процедуры является то, что на прооперированном месте новое выпячивание уже не возникнет.
- Эндоскопия. Удаление позвоночной грыжи таким способом является предпочтительным, так как он малоинвазивный. Для коррекции выпячивания в этом случае используются специальные инструменты – спинальные эндоскопы, что провоцирует высокую стоимость вмешательства. При удалении грыжи диска таким методом мышцы и мягкие ткани практически не травмируются, риск возникновения кровотечения практически отсутствует. После проведения вмешательства существует высокая вероятность рецидива патологии.
- Микрохирургия. Удаление межпозвонковой грыжи подобным методом считается самым современным. Выпячивание удаляется настолько аккуратно, что окружающие ткани остаются целыми и невредимыми. Но риск повторного появления выпячивания остается.
- Нуклеопластика диска. Межпозвоночная грыжа поясничного отдела в этом случае удаляется быстро и практически безболезненно. Вмешательство предусматривает введение в диск специальной иглы, посредством которой подается лазерное, радиочастотное или плазменное излучение. Для такой операции грыжи позвоночника есть одно условие: выпячивание должно быть небольшим (менее 7 мм). Кроме того, оно не должно быть скрыто остеофитами. Вся процедура производится под контролем рентгена.
- Лазерная операция по удалению межпозвоночных грыж. Это вмешательство может быть самостоятельным или использоваться в комплексе с другими методами. Оно считается малоинвазивным и малотравматичным. Однако и лазерная операция имеет некоторые недостатки: структура позвоночно-двигательного сегмента не восстанавливается, возможно, появление воспалительного процесса.
Методы реабилитации после поясничной грыжи
После операции реабилитация межпозвоночной грыжи поясничного отдела начинается с восстановления работоспособности мышечного каркаса спины. Для этого для каждого пациента индивидуально разрабатывается комплекс лечебной гимнастики. Сначала доктор проводит осмотр и оценку состояния всех мышц. Затем выявляется наиболее ослабленные участки.
Обратите внимание! Нельзя использовать готовые комплексы, которые распространяются в сети интернет и периодической печати. Они не учитывают особенностей состояния вашего мышечного каркаса спины
Это с большой долей вероятности приведет к тому, что начнется искривление позвоночного столба, появится сутулость или сколиоз, начнут разрушаться соседние отделы позвоночника.
Следующий этап реабилитации после операции межпозвоночной грыжи поясничного отдела – это восстановление эластичности всех мягких тканей и предотвращение риска развития рубцовой ткани. На этом этапе помимо лечебной гимнастики используется:
- кинезиотерапия – позволяет купировать локальный спазм мышечного волокна и запустить процессы кровоснабжения миоцитов;
- остеопатия – запускает процесс микроциркуляции крови и лимфатической жидкости, улучшает состояние мягких тканей;
- массаж – повышает эластичность хрящевой, сухожильной, связочной и мышечной ткани, тонизирует, улучшает процессы кровоснабжения;
- рефлексотерапия – запускает процессы регенерации всех поврежденных тканей с использованием скрытых резервов организма человека.
Комплексная реабилитация при грыже поясничного отдела может продолжаться от 1 месяца до 6-ти. Срок зависит от степени тяжести состояния и распространения дегенеративного дистрофического процесса по позвоночному столбу
Важно понимать, что если грыжа единичная и сформировалась при случайном экстремальном физическом воздействии, а остальные диски не подверглись дегенеративному дистрофическому разрушению, то реабилитация пройдет быстро и человек сможет вернуться к своему привычному образу жизни в короткие сроки
Если же остеохондроз затрагивает одновременно несколько межпозвоночных дисков, а грыжа была удалена только на одном, то в процессе терапии доктор будет проводить лечение всех поврежденных тканей. Это необходимо для того, чтобы в будущем не сформировались межпозвоночные грыжи в других дисках.
Если вам необходима реабилитация при межпозвоночной грыже поясничного отдела, то рекомендуем подыскать по месту жительства клинику мануальной терапии. Там работают опытные доктора, которые смогут разработать эффективный индивидуальный курс для восстановления здоровья позвоночника.
Имеются противопоказания, необходима консультация специалиста.
Лазерное облучение
Современная методика, которая предполагает использование лазерного воздействия. Это новейший подход к устранению грыжи, который проводится в три этапа:
- Введение в позвоночник световода.
- Нагревание тканей, которые были выпячены.
- Выпаривание жидкости, которое запускает собственные процессы регенерации позвоночника.
Такое воздействие помогает устранить проблему, не нанеся вреда межпозвоночному диску. Восстановление достаточно длительное, боль может ощущаться на протяжении месяцев после операции, снижаясь постепенно
Для реабилитации очень важно выполнять упражнения лечебной физкультуры.
Реабилитация
Реабилитационный период состоит из нескольких этапов:
- Послеоперационный период – около двух недель.
- Поздний этап – до 2 месяцев после операции.
- Регулярная поддерживающая терапия – пожизненно.
Основная задача реабилитации – в полном избавлении от боли, вызванной наличием остаточных неврологических реакций. В ходе мероприятий стабилизируются физические и биомеханические показатели, возобновляется подвижность конечностей, укрепляется мышечный тонус. Качественного восстановления можно добиться только под руководством врача-реабилитолога.
Реабилитационные мероприятия:
- ЛФК. Необходимо выполнять комплекс специальных упражнений, направленных на укрепление мышц спины и возобновление подвижности позвоночника.
- Физиологические процедуры.
- Прием фармакологических препаратов. В послеоперационный период назначаются обезболивающие средства, затем – средства, предотвращающие появление осложнений.
- Санаторное лечение.
Факторы, влияющие на выбор программы реабилитации:
- Физиологические характеристики: наличие других заболеваний, возраст, продолжительность дооперационного периода.
- Вид хирургического вмешательства. Если при ламинэктомии соседние позвонки срастаются в течение полугода, то восстановительный период после применения малоинвазивных методов происходит в короткие сроки.
Послеоперационный период
В течение двух недель после операции пациент должен тщательно следить за своим физическим состоянием и обязательно носить корсет в строго определенный период времени.
Запрещается:
- Сидеть. Перемещение больного осуществляется на каталке.
- Поднимать тяжести более 3 кг весом.
- Отказываться от ношения корсета.
- Заниматься самолечением.
- Носить корсет дольше трех часов в день.
Организм должен получать достаточное количество необходимых для восстановления элементов: микроэлементов, белков, животных жиров
Важно понимать, что в этот период вредные привычки могут помешать возобновлению нормальной жизнедеятельности.. Ограничения на позднем этапе восстановления:
Ограничения на позднем этапе восстановления:
- Нельзя долго находиться в одной позе. Каждые 4 часа необходимо принимать лежачее положение на 20 минут.
- Недопустимы тряска, потеря равновесия, чреватая резкими движениями или падением. Время пребывания в транспорте должно быть ограничено. Чтобы случайно не подскользнуться на улице нужно позаботиться об удобной обуви.
- Нельзя поднимать больше 5-8 кг. Точные границы нагрузок может указать врач.
- Ни в коем случае нельзя отказываться от корсета. Время ношения – 4 часа в сутки.
 Операция межпозвоночной грыжи шейного отдела отзывы
Операция межпозвоночной грыжи шейного отдела отзывы Проведение операции по удалению грыжи шейного отдела позвоночника
Проведение операции по удалению грыжи шейного отдела позвоночника Лечение грыжи шейного отдела позвоночника
Лечение грыжи шейного отдела позвоночника





 Боли при грыже поясничного отдела позвоночника. причины, симптомы, диагностика и лечение грыжи поясничного отдела позвоночника
Боли при грыже поясничного отдела позвоночника. причины, симптомы, диагностика и лечение грыжи поясничного отдела позвоночника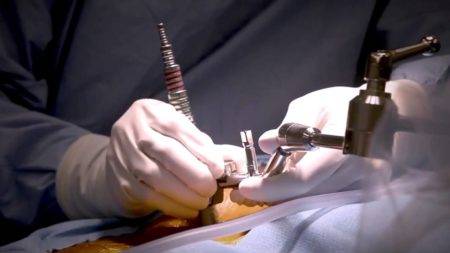 Эндоскопическая операция по удалению грыжи позвоночника: клиники москвы, цены и врач
Эндоскопическая операция по удалению грыжи позвоночника: клиники москвы, цены и врач Операция лазером при грыже позвоночника поясничного отдела
Операция лазером при грыже позвоночника поясничного отдела Методы лечения межпозвоночной грыжи поясничного отдела позвоночника
Методы лечения межпозвоночной грыжи поясничного отдела позвоночника