Содержание
- 1 Причины появления спондилеза
- 2 Симптомы спондилеза позвоночника
- 3 2 Как избежать службы, если у вас сколиоз: порядок действий для призывника
- 4 Берут ли в армию со сколиозом 1 степени?
- 5 Лечение консервативными методами
- 6 Профилактика
- 7 Варианты повреждения связок
- 8 Постановка диагноза
- 9 Стадии спондилеза
- 10 Что делать, если у меня похожий, но другой вопрос?
- 11 Эффективные методы лечения
- 12 Основные методы лечения
Причины появления спондилеза
Спондилез пояснично-крестцового отдела позвоночника относится к дегенеративным процессам в организме человека. Ранее врачи относили его к геронтологическим (старческим) болезням. Однако в последние годы патология начала стремительно «молодеть» — клинические проявления стали появляться у лиц в возрасте 28 – 35 лет. После детального изучения проблемы ученые пришли к выводу, что самая распространенная причина этой патологии – гиподинамия.
Сидячий образ жизни, отказ от физической активности, избыточное употребление калорий, малое количество употребляемой чистой воды – все это стало потенциальной угрозой для здоровья позвоночного столба современного человека.
Значение имеет состояние мышечной ткани в области поясницы и крестца. Если мышцы достаточно хорошо развиты, то они обеспечивают не только оптимальную защиту и поддержку позвоночного столба, но и создают благоприятные условия для питания хрящевой ткани. Как известно, межпозвоночные хрящевые диски не имеют собственной кровеносной сети. Они могут получать питательные вещества только при помощи диффузного обмена с окружающими их мышцами. Если мышцы не работают (не сокращаются и не расслабляются), то нарушается процесс диффузного питания и хрящевые ткани обезвоживаются. Запускается процесс развития остеохондроза.
При оказании физической нагрузки при отсутствии хорошо развитых паравертебральных мышц происходит столкновение тел позвонков. Это патологическое состояние, поскольку ткани позвонков не имеют никакой больше защиты от ударов и возникающих при этом трещин.
Разрастание остеофитов на краевых поверхностях тел позвонков является своеобразной защитной реакцией. Но в итоге это приводит к тому, что травмируются окружающие мягкие ткани. При расположении костных наростов в проекции спинномозгового канала может наблюдаться травма спинного мозга и его дуральных оболочек.
К потенциальным причинам развития спондилеза пояснично-крестцового отдела позвоночника можно отнести:
- избыточную массу тела – каждый лишний килограмм существенно увеличивает амортизационную и физическую нагрузку на позвоночный столб;
- ведение малоподвижного образа жизни (гиподинамия провоцирует развитие атонии мышц вдоль позвоночника и они утрачивают способность его поддерживать и питать);
- сидячая работа, при которой человек длительное время находится в вынужденном положении тела (затекают мышцы, нарушается кровоток, смещаются тела позвонков);
- травмы в области поясницы (падения, ушибы, скручивания тела) – провоцируют нарушение целостности костной, сухожильной и мышечной ткани, затем на этих местах образуются рубцовые деформации и отложения солей кальция;
- неправильная постановка стопы в виде плоскостопия и косолапости провоцирует неравномерное распределение амортизационной нагрузки на позвоночный столб;
- разрушение крупных суставов нижних конечностей;
- нарушение осанки, сколиоз и другие виды искривления позвоночника;
- тяжелый физический труд, сопряженный с подъёмом тяжестей, длительным нахождением на ногах.
Среди потенциальных причин могут находиться сахарный диабет и другие патологии эндокринной системы, беременность, разрушение подвздошно-крестцовых сочленений костей, негативная семейная наследственность, опухоли и инфекции. Точную причину развития спондилеза пояснично-крестцового отдела позвоночника сможет назвать только опытный врач. Поэтому не рекомендуем заниматься самостоятельной диагностикой и лечением. При появлении характерных симптомов обратитесь за медицинской помощью к вертебрологу.
Симптомы спондилеза позвоночника
Спондилез фиксирует участок, подвергающийся перегрузке, вызывая раздражение нервных окончаний связки. Пациенты испытывают тупую, ноющую локальную боль и тяжесть в позвоночнике. Спондилез сопровождается напряжением мышц вокруг двигательного сегмента, и тогда эти два фиксирующих механизма не только усугубляют боль, но и ухудшают амортизационную функцию позвоночника, выпрямляя его физиологические изгибы.
Остеофиты при спондилезе позвоночника
Симптомы спондилеза: боль в пораженном отделе позвоночника и ограничение его подвижности, вызванные сдавливанием нервных окончаний (компрессия межпозвоночных дисков). Боли в спине усиливаются в течение дня и доставляют беспокойство ночью. Боль возникает не только при движениях, но и в неподвижном состоянии. Больной подолгу не может найти безболезненное положение тела или головы. На начальном этапе спондилёз развивается без болевых симптомов и может проявляться только ограничением подвижности.
Шейный спондилез имеет широкую распространенность в связи с увеличением числа людей, занимающихся “умственным трудом”: боли в шее и плечевом поясе часто беспокоят данный контингент, поскольку работа таких пациентов в основном сидячая. К болевому синдрому присоединяются сосудистые нарушения: головокружение, шум в ушах, нарушение зрения, перепады давления.
Поражение грудного отдела позвоночника при спондилезе встречается реже, но при этом клиническая картина выраженная. Больных беспокоит боль в среднем и нижнем отделах позвоночника, чаще односторонняя, которая может распространяться на грудную клетку и грудину, в том случае если в патологический процесс вовлекаются передние ветви спинномозговых нервов. При пальпации обнаруживаются болевые участки (в результате воспаления) вдоль позвоночника и передней грудной клетки.
При спондилезе поясничного отдела позвоночника чаще поражается четвертый и пятый поясничные позвонки, может быть одно- и двустороннее. Остеофиты в виде шпоры или колец чаще не сдавливают нервные корешки, а раздражают, вызывая соответствующую корешковую симптоматику. У пациентов с поясничным спондилезом возможен симптом спинальной “перемежающейся хромоты” (симптом ложной перемежающейся хромоты): дискомфорт локализуется в ягодице, бедрах и ноге. Больные описывают этот дискомфорт по-разному: “ватные ноги”, “окаченение”, “ощущение деревянных ног”. Жалобы возникают при ходьбе, либо при длительной вертикальной статической нагрузке. Все симптомы устраняется при наклоне туловища вперед, когда пациент ложиться в положение “калачиком”. В отличие от истинной “перемежающейся хромоты” (сосудистой), боль при спондилезе не прекращается до тех пор, пока пациент не согнет спину.
Спондилез имеет хронический характер и прогрессирует долгое время
Важно предупредить развитие на начальных этапах
Часто спондилез сопровождает остеохондроз.
2 Как избежать службы, если у вас сколиоз: порядок действий для призывника
Берут ли в армию со сколиозом 1 степени?
Лечение консервативными методами
После обследования пациент узнаёт диагноз, получает рекомендации врача по дальнейшей схеме терапии. На ранней стадии негативные процессы останавливают препараты различных групп, массаж, физиотерапия, ношение ортопедических приспособлений. Если патологический процесс необратим, требуется оперативное вмешательство.
Особенности:
терапия направлена на устранение болевого синдрома, купирование воспаления, улучшение подвижности поясничного отдела, снятие мышечного спазма; если через полгода состояние больного не улучшилось, проводится хирургическое лечение смещения позвонков.
Лекарственные препараты
Рекомендованы препараты следующих групп:
анальгетики. Составы незаменимы при второй – пятой стадии патологических изменений. На ранней стадии достаточно таблеток, при четвёртой степени спондилолистеза анальгетики сочетаются с НПВС, усиливают действие нестероидных противовоспалительных составов; НПВС. При сильной боли препараты снимают воспаление, улучшают трофику поражённых тканей. При тяжёлом патологическом процессе вначале проводятся инъекции, далее пациент принимает таблетки и капсулы, наносит противовоспалительные мази и гели на зону поясницы; спазмолитики и миорелаксанты. Лекарственные средства доктор назначает при третьей стадии заболевания, кода к болевому синдрому присоединяется ограниченность движений поясничного отдела. Действие спазмолитиков во многом схожи на эффект после применения миорелаксантов, но таблетированная форма удобнее для домашнего применения, чем инъекции. Снимают мышечные спазмы препараты: Нейрорубин, Сирдалуд, Мильгамма, Мидокалм, Комбилипен; блокады нервов. Процедура проводится при тяжести случая, сильных болях. Период действия блокад на основе новокаина, платифиллина для каждого пациента индивидуален
Введение раствора глюкокортикостероидов требует осторожности: сильнодействующие гормональные средства нередко вызывают негативные симптомы
Народные средства и рецепты
Применение фитопрепаратов разрешено только после консультации с врачом. Неправильное использование домашних составов усиливает поражение тканей, ускоряет прогрессирование воспалительного процесса.
Эффективные рецепты для снятия боли при спондилолистезе:
компресс из листьев хрена; мазь из нутряного жира, мёда и почек чёрного тополя; компресс из плодов конского каштана и мёда; компресс из сырого картофеля.
Ортопедические изделия
При сильном болевом синдроме рекомендован специальный корсет. Вытяжение позвоночника разгружает проблемный отдел, уменьшает компрессию, предупреждает дальнейшее сдавливание нервных корешков.
Подбор ортопедического изделия проводится лечащим врачом. Доктор объяснит, как долго можно носить корсет, чтобы избежать атрофии мышц.
Мануальная терапия
После устранения острой симптоматики, уменьшения воспаления поможет применение нетрадиционных методов лечения. Опытный врач-вертебролог при помощи специальных приёмов вправляет позвонки, избавляет от напряжения мышечной ткани.
Обязательное условие для успешной терапии – высокая квалификация и опыт специалиста. После курса процедур организм самовосстанавливается, исчезает онемение конечностей, проходят головные боли, исчезает головокружение и сонливость. Неправильные действия вызывают тяжёлые последствия, вплоть до онемения конечностей, повреждения позвонков, ограничения подвижности пациента.
Массаж
Процедура эффективна при первой-второй стадии смещения позвонков позвоночного отдела. Результативность будет при точном соблюдении правил, проведении сеансов опытным массажистом.
Положительное воздействие:
активизация кровообращения; укрепление мышечного корсета; исправление осанки; снятие спазма мышц.
Информация для пациентов! Хорошее дополнение к сеансам массажа – лечебная физкультура и физиотерапия. Поражённые позвонки положительно реагируют на ударно-волновую терапию, теплолечение, электрофорез, иглоукалывание, грязевые обёртывания. Правильный подбор специальных упражнений укрепляет мышечную ткань, улучшает осанку, уменьшает компрессию. Все действия проводятся под руководством опытного врача-физиотерапевта или реабилитолога.
Профилактика
В основе профилактики лежит комплекс мероприятий, предусматривающий:
- Здоровый образ жизни с достаточной и адекватной систематической двигательной активностью (утренняя зарядка, спортивные игры, ходьба, пробежки, плавание). Избегание статодинамических перегрузок позвоночного столба, правильная организация спального места (сон на полужесткой постели, желательно на ортопедическом матрасе и подушке).
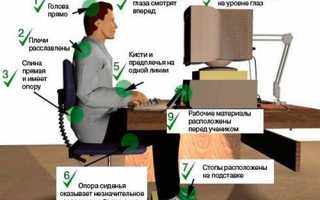
- Соблюдение гигиены своего рабочего места (правильный подбор высоты стола, стула, использование специального эргономического кресла). При работе, связанной пребыванием в фиксированной позе длительное время, тщательно следить за правильной осанкой, делать перерывы с упражнениями на позвоночник (как на рисунке ниже).
- Своевременная диагностика, лечение и коррекция изменений позвоночного столба (ношение корсета, уменьшение массы тела, ношение корсета, ЛФК).
Основные параметры формирования рабочего места при работе за компьютером
Варианты повреждения связок
К сожалению, связки, как и любые другие части позвоночной системы, подвержены травмам и заболеваниям. Чаще всего неприятности возникают в том случае, если были перенапряжены мышцы, человеком была получена какая-то травма, был совершен резкий наклон головы и т. д. Но в ряде случаев виной могут стать и заболевания.
При повреждении или поражении связок человек будет испытывать боль и дискомфорт. Например, при резком растяжении в тканях связок может произойти микроразрыв, ткани наполнятся кровью. Как результат, развивается воспаление, появляются особого рода рубцы, может произойти даже так называемое обызвествление. Последнее – это отложения кальциевых солей, из-за которых связки становятся менее эластичными и подвижными. Как результат появляется боль.
Связки позвоночника могут воспалиться по ряду причин, основные из которых – это инфицирование тканей и травмирование (асептическое воспаление). Последнее могут спровоцировать:
Инфицирование тканей может появиться в результате распространения возбудителей заболеваний по телу по системе кровотока. Хотя иногда воспаления провоцируются в результате проникающих ранений или оперативного вмешательства.
Нелеченные проблемы со связками могут доставить человеку массу дискомфорта. Это невозможность совершать простые действия – порой сложно даже дышать полной грудью. Это также и развитие межреберной невралгии.
Довольно часто у пациента может быть диагностирована гипертрофия желтых связок, характеризующаяся утолщением слоя ткани. Обычно она как раз и развивается на фоне воспалительных процессов. В ряде случаев при гипертрофии человек не испытывает боли. Но со временем связки становятся настолько увеличенными, что частично заполняют спинномозговой канал и происходит сдавливание нервных окончаний. Результат – стеноз позвоночного канала и боль, появляются проблемы с движением тела. В крайних случаях возникают даже параличи конечностей.
Воспаление желтой связки может перерасти в лигаментоз. Это заболевание, характеризующееся как раз появлением кальциевых отложений и окостенением тканей.
Постановка диагноза
В лечении немаловажную роль играет диагностика, которая и определяет результат лечения.
Если раньше использовали для диагностики в основном рентген, то сейчас применяют гораздо более информативные методы: компьютерную томографию, УЗИ, магнитно-резонансные обследования.
Это снижает лучевые нагрузки на пациента.
Для того чтобы поставить диагноз спондилоартроз, требуется провести ряд исследований, обычно состоящий из таких процедур:
- Проводят общий осмотр, по ходу которого наблюдается общее физическое состояние, осанка, работа суставов.
- Осмотр невролога, помогающий провести обследование изменения нервной системы, рефлексов, мышечной силы.
- Пациент направляется на рентген позвоночника, который позволит определить состояние позвонков, костной системы и выявит местонахождение остеофитов.
- В сложных случаях пациент обязательно должен пройти компьютерную и магнитно-резонансную томографию, которые обеспечат детальные снимки пораженных тканей и областей.
- В ходе электромиографии измеряют электрические импульсы нервной системы пациента.
Исходя из степени тяжести заболевания, доктор выбирает оптимальный курс лечения, который призван, прежде всего, устранить болевой синдром, а также причину возникновения болей.
Есть несколько основных видов лечения болезни:
- консервативное лечение;
- физиотерапия;
- хирургическое вмешательство.
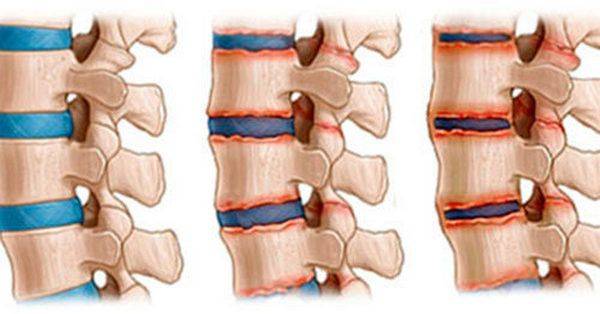
Стадии спондилеза
Выраженность клинической картины во многом определяется стадией развития патологического процесса:
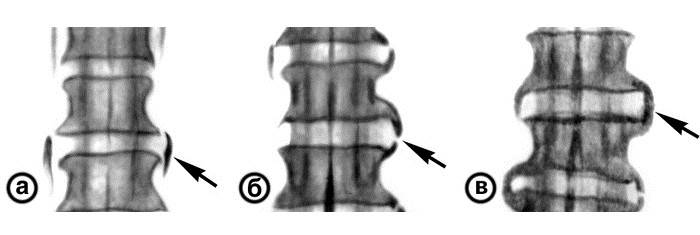
- 1 стадия – бессимптомное течение спондилеза. Изменениям подвергается только форма позвонка. На его краях появляются незначительные выступы, которые еще не способны вызывать существенных нарушений.
- 2 стадия – диагностируется при активном разрастании остеофитов, что сопровождается снижением подвижности, а также ноющими болями, интенсивность которых нарастает после физических нагрузок, переохлаждения или длительного пребывания в сидячем положении.
- 3 стадия – диагностируется при начале процесса срастания позвонков, т. е. развития спондилодеза, что вызывает мучительные боли и существенную ограниченность движений.
В тяжелых случаях патологические изменения возникают не только в анатомии позвоночника. Также страдают мышцы, в которых в больших количествах накапливается молочная кислота, нарушается обмен веществ, что отрицательно сказывается на работе всего организма. Нередко наблюдается стеноз позвоночного канала, что приводит к расстройствам вегетативной нервной системы и возникновению тяжелых неврологических осложнений.
Что делать, если у меня похожий, но другой вопрос?
Эффективные методы лечения
Спондилёз в поясничном отделе – хроническое заболевание, пациент должен настроиться на длительный курс терапии. Для уменьшения болевого синдрома, восстановления подвижности пораженной области медики делают упор не на лекарственные средства, а на массаж, лечебную гимнастику, физиотерапию. Без операции от выявленных остеофитов не избавиться, но при настойчивом лечении, ежедневном проведении ЛФК, комплексном подходе реально остановить прогрессирование спондилёза.
Лечением болезней позвоночника занимается вертебролог. Если специалист не принимает в малом населенном пункте, то терапию проводит травматолог-ортопед или невролог с участием физиотерапевта.
Важно! Народное лечение, бесконтрольный прием таблеток, нанесение гелей и мазей без назначения врача мешает лечению, смазывает картину деформирующего спондилёза. Прогревание болезненной зоны, массаж, выполненный непрофессионалом, «вправление позвонков» мануальным терапевтом без специальной подготовки может привести к тяжелым неврологическим нарушениям, смещению позвонков, инвалидности.. Задачи лечения:
Задачи лечения:
- остановить разрушение позвонков и разрастание остеофитов;
- нормализовать функциональность межпозвоночных дисков;
- избавить пациента от болезненности в поясничной зоне или максимально снизить дискомфорт;
- уменьшить давление костных структур на эластичные хрящевые прокладки;
- нормализовать питание и кровоснабжение пораженных тканей.
Медикаментозные препараты
При многих заболеваниях позвоночника и суставных тканей назначают НПВС – нестероидные составы с противовоспалительным, выраженным обезболивающим действием. При спондилёзе позвоночника поясничной зоны эта категория препаратов применяется реже: в большинстве случаев развиваются дегенеративные изменения, появляются костные наросты, но воспалительный процесс развивается нечасто и в слабой форме.
Основные виды лекарственных средств:
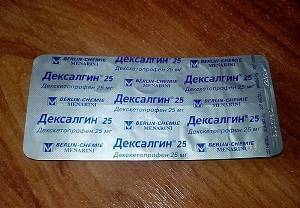
- анальгетики, например, Дексалгин или Ренальгин. Длительный прием может спровоцировать нарушение обменных процессов при длительном проникновении синтетических компонентов в кровь и лимфу;
- хондропротекторы. Дополнительное питание хрящевой ткани поддерживает эластичность дисков для сохранения амортизационной функции. Воспалительный процесс при спондилёзе протекает нечасто, в большинстве случаев достаточно многокомпонентных хондропротекторов с глюкозамином, гиалуроновой кислотой, витаминами и хондроитином. Эффективные наименования: Структум, Формула – С, Артрон комплекс, Триактив, Хондроитин-гель, Хондроксид, Дона, Хондролон;
- составы для улучшения нервной регуляции. Мильгамма, витамины группы B (наиболее эффективны инъекции);
- препараты, активизирующие кровоснабжение пораженной области. Аскорутин, Трентал.
Альтернативные варианты терапии
Полезные процедуры:
- ударно-волновая терапия;
- грязелечение;
- иглорефлексотерапия;
- ортопедический корсет для снижения нагрузки на позвоночник;
- использование лечебных пиявок (гирудотерапия);
- подводное или аппаратное вытяжение позвоночника;
- лечебная гимнастика для укрепления мышц спины, ног, повышения гибкости позвоночника;
- электрофорез с препаратами кальция;
- парафиновые и озокеритовые аппликации;
- минеральные и жемчужные ванны;
- мануальная терапия (строго по назначению врача, обязательно проведение лечения опытным врачом);
- массаж пораженного участка, спины, нижних конечностей;
- гимнастика цигун, йога, аквааэробика;
- лечебное плавание.
Хирургическое вмешательство
При сильном сдавлении позвоночного канала, активном защемлении сосудов и нервных отростков требуется операция для удаления самых крупных остеофитов, раздражающих чувствительные ткани. Возвращение привычного диаметра позвоночному каналу, устранение защемления кровеносных сосудов и нервов снижает болевой синдром, нормализует питание тканей, замедляет прогрессирование патологии.
Спондилёз – заболевание дегенеративного характера с болевым синдромом и нарушением подвижности позвоночника. При выявлении на снимках краевых костных разрастаний на позвонках для предупреждения разрыва и смещения диска нужно срочно начинать лечение. Пациент должен знать о хроническом течении деформирующего спондилёза, понимать, что только ежедневное выполнение назначений врача избавит от мучительных проявлений радикулопатии, часто развивающихся при тяжелых стадиях патологии.
Видео – комплекс обезболивающих упражнений для поясничного отдела позвоночника и профилактики спондилёза:
Основные методы лечения
Лечение деформирующего спондилеза поясничного отдела позвоночника направлено на улучшение самочувствия пациента за счет ослабления симптоматики. Патология входит в группу дегенеративно-дистрофических заболеваний, которые вылечить невозможно ни консервативными, ни хирургическими методами.
В терапии практикуется комплексный подход, используются фармакологические препараты и физиопроцедуры. Целью лечения становится:
- устранение болезненных ощущений;
- при необходимости купирование воспалительного процесса и отека;
- предупреждение прогрессирования деструктивных изменений;
- укрепление мышц, расположенных в поясничном отделе позвоночника.
Оперативное вмешательство показано только при резком ухудшении состояния пациента. Это происходит при формировании крупных остеофитов, сдавливающих чувствительные нервные окончания.
https://youtube.com/watch?v=itT0Lhs31XY
Медикаментозное
Пока не синтезированы препараты, способные снижать плотность остеофитов, уменьшать их размеры. В терапии деформирующего спондилеза используются лекарственные средства для увеличения объема движений в пояснице, нормализации метаболических процессов. Следует регулярно принимать препараты, предупреждающие рецидивы основного заболевания: противоревматические, антипсориатические. Если спондилез спровоцировали патологии внутренних органов, то требуется вылечить их полностью или добиться стойкой ремиссии. Как и в терапии всех заболеваний опорно-двигательного препарата, пациентам назначаются противовоспалительные нестероидные средства (НПВС):
- Диклофенак;
- Мелоксикам;
- Ибупрофен;
- Нимесулид;
- Пироксикам;
- Кеторолак;
- Индометацин.
Но их мощное противовоспалительное воздействие при спондилезе часто остается невостребованным. Дело в том, что эта патология очень редко сопровождается воспалительным процессом. Он возникает при сдавливании остеофитами расположенных поблизости мягких тканей. А это происходит только при высокой степени тяжести болезни. НПВС применяются для устранения боли в пояснице и купирования отека.
Физиотерапевтические процедуры
Клиническая эффективность физиопроцедур не уступает обезболивающему действию НПВС, миорелаксантов или анальгетиков. На начальном этапе лечения применяется электрофорез с раствором новокаина. Под действием электрического тока препарат проникает в поврежденные участки поясницы, быстро устраняя болезненные ощущения. Предупредить дальнейшее распространение дегенеративных изменений позволяет регулярное проведение таких физиотерапевтических процедур:
- магнитотерапия;
- УВЧ-терапия;
- бальнеологическое лечение;
- диадинамические токи.
Пациентам рекомендованы ежедневные занятия лечебной физкультурой или гимнастикой, йогой. Это помогает нормализовать кровообращение в мышцах и позвоночнике. Постоянные тренировки способствуют образованию мышечного корсета и стабилизации элементов позвоночного столба.
Терапия спондилеза проводится только амбулаторно. Ее успех на 90% зависит от выполнения пациентом врачебных рекомендаций и понимания природы заболевания. Чтобы исключить распространение патологических процессов, следует изменить привычный образ жизни.
Если причиной обострения основного заболевания, например, остеохондроза, становится профессиональная деятельность, то необходимо задуматься о смене места работы. Врачи рекомендуют вести активный образ жизни, избегая любых серьезных физических нагрузок.
 Боли при грыже поясничного отдела позвоночника. причины, симптомы, диагностика и лечение грыжи поясничного отдела позвоночника
Боли при грыже поясничного отдела позвоночника. причины, симптомы, диагностика и лечение грыжи поясничного отдела позвоночника Спондилез шейного отдела позвоночника: симптомы и лечение
Спондилез шейного отдела позвоночника: симптомы и лечение Остеохондроз и деформирующий спондилез грудного отдела позвоночника
Остеохондроз и деформирующий спондилез грудного отдела позвоночника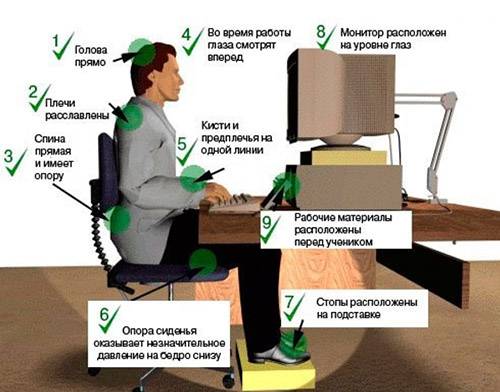

 Спондилез поясничного отдела позвоночника
Спондилез поясничного отдела позвоночника Симптомы и лечение сколиоза поясничного отдела позвоночника
Симптомы и лечение сколиоза поясничного отдела позвоночника Спондилез поясничного отдела позвоночника 2 степени прогноз жизни
Спондилез поясничного отдела позвоночника 2 степени прогноз жизни Что такое спондилез позвоночника: симптомы, лечение, профилактика
Что такое спондилез позвоночника: симптомы, лечение, профилактика