Содержание
- 1 Лечение
- 2 Причины образования грыжи
- 3 Классификация
- 4 Причины межпозвонковой грыжи поясничного отдела позвоночника
- 5 Наши цены
- 6 Диагностика
- 7 Грыжа при остеохондрозе
- 8 Диагностика грыжи
- 9 Позвоночная грыжа
- 10 Что вызывает грыжи
- 11 Как лечить грыжу?
- 12 Почему возникает грыжа
- 13 Профилактические мероприятия
- 14 Лечение
- 15 Диагностика грудой грыжи
- 16 Симптомы болезни
Лечение
Курс терапии назначается врачом-невропатологом в индивидуальном порядке! При выборе правильного направления учитываться будут пол, возраст, диагностические показатели, внешний осмотр. В распоряжении лечащего врача могут иметься основные способы лечения (консервативный, оперативный) и ряд дополнительных процедур (массаж, резонансно-волновая терапия, иглоукалывание, гирудотерапия). Длительность лечения при незапущенных стадиях болезни составляет от трех до шести недель.
Операционное лечение (хирургическое вмешательство) применяется редко, при условии, что грыжу поясничного отдела не удалось вылечить с помощью медикаментов. Манипуляции хирурга проводятся под воздействием общего наркоза, чтобы удалить выпячивание, снизить риск осложнений на мышцы, кость воспаленного участка применяются современные методики (ламинэктомия, микродискэктомия). После удаления воспаления на протяжении недели необходимо выполнять предписания специалистов, а далее следовать мерам профилактики.
Консервативное (медикаментозное) лечение считается основным, при этом применение того или иного вида препаратов зависит от стадии, признаков и сопутствующих симптомов. Для лечения грыжи поясничного отдела применяются:
- нестероидные противовоспалительные препараты (Ибупрофен, Диклофенак, Баралгин);
- новокаиновая блокада с добавлением кортикостероидов (делается местно, чтобы быстро убрать боль);
- хондропротекторы для восстановления хрящевой ткани (Хондроксид, Алфлутоп, Структум);
- миорелаксанты общего действия (Мидокалм, Сирдалуд);
- витаминные комплексы с повышенным содержанием группы В для восстановления ткани нерва (Нейровитан, Мильгамма, Неуробекс).
Дополнительные методы (физио- и мануальная терапия, иглоукалывание, ЛФК, гирудотерапия) применяются в подострый или восстановительный период, это помогает вернуть телу подвижность. Обязательное условие, чтобы не повреждать своими действиями проблемные диски: проводить альтернативные методы лечения необходимо под наблюдением специалиста.
Причины образования грыжи
Грыжи образуются в результате нарушения баланса между давлением внутри живота и силой передней брюшной стенки, которая это давление сдерживают. На передней брюшной стенке человека есть «слабые места» — участки наименьшего сопротивления тканей. Эти уязвимые места анатомически обусловлены и есть у каждого из нас, например:
- паховая область,
- пупок,
- белая линия живота (срединная линия живота),
- а также некоторые анатомические каналы между мышцами, сухожилиями и связками.
В этих местах чаще всего образуются грыжи.
Ряд дефектов в стенке живота могут появиться в течение жизни, например:
- после операций и травм — в области рубца;
- после родов — в результате перерастяжения брюшной стенки);
- при ожирении, дистрофии, малоподвижном образе жизни, в старческом возрасте,- когда сила мышц брюшного пресса — нашего защитного корсета, снижается.
-
Врожденная слабость соединительной ткани
Дополнительным фактором риска образования грыжи является врожденная дисплазия соединительной ткани. При этом состоянии связки и сухожилия имеют склонность к перерастяжению и плохо выполняют свою механическую функцию. У людей с дисплазией соединительной ткани часто встречаются вывихи, плоскостопие, гиперподвижность суставов (они могут притянуть большой палец руки к предплечью и пр.), пролапс митрального клапана.
Повышение давления в брюшной полости при наличии описанных выше дефектов стенки живота может приводить к выпячиванию наружу внутренних органов. Повышение давления в брюшной полости обычно происходит при:
Классификация
Существует общепринятое хирургами разделение грыж, которое основывается на отдельных признаках. Ставя диагноз, врач должен оценить положение выпячивания по клиническим, этиологическим и анатомическим характеристикам. Уже при первичном обследовании становиться понятно расположение. Дефект может быть внутренним и наружным. В первом случае органы перемещаются в свободные отверстия в пределах брюшной полости. При наружном типе, грыжа проступает сквозь границы и располагается точно под кожей. Первый тип более неблагоприятный в плане прогноза из-за риска поражения расположенных вблизи внутренних органов.

Делить дефекты можно оценивая их объем. Согласно этому параметру, образования могут быть полными и неполными. В первом случае грыжевой мешок совместно с содержимым располагается за границами стенки живота, внизу или сбоку. При неполном выпячивании, мешок покидает брюшную полость, но не выходит за границы белой линии живота.
Главный фактор, на который обращают внимание, ставя диагноз – оценивание наличия ущемления. Если его нет, прогноз благоприятный
При ущемленной грыже состояние пациента способно резко ухудшаться, возникает риск для жизни, появляются показания для экстренного иссечения.
По характеру появления
Грыжевая деформация бывает:
- врожденной – часто выявляют у детей в возрасте до 7 лет, причины появления связывают с аномалиями внутриутробного развития;
- приобретенной – появляется у взрослого населения и подростков под воздействием факторов-провокаторов.
При врожденной деформации хирургическое лечение применяется редко. Чаще всего грыжа устраняется самостоятельно в результате медикаментозного и физиотерапевтического воздействия. Риск ущемления – минимальный. Приобретенное вмешательство считают более неблагоприятным в плане прогноза, вероятность ремиссии отсутствует или сводится к нулю.
Локализация
По локализации различают такие образования на виды. Бывают:
- Паховая грыжа. Выглядит как выпячивание образования в область пахового канала. На долю подобных дефектов приходится наибольшая часть грыж передней брюшной стенки. У мужчин такая патология встречается приблизительно в 10 раз чаще, чем у женщин, что обусловлено особенностями строения организма.
- Пупочная грыжа (на фото). Наблюдается расхождение мышц брюшной полости с заметным выпячиванием тканей брюшины сквозь пупочное кольцо. У пострадавшего болит весь пояс. Согласно статистическим данным, с проблемой чаще сталкиваются женщины из-за ослабления мышечных и соединительных тканей в результате беременности. Заболевание с высокой вероятностью появляется у лиц с избыточным весом, провоцирующим фактором является ИМТ выше 30.
- Околопупочные грыжи живота. Одна из видов грыж белой линии живота. Встречается в равной степени у мужчин и женщин.
- Послеоперационные грыжи. Появляются у женщин и мужчин после проведения операций из-за длительного периода обездвиживания и долгого пребывания в одной положении. Причиной развития проблемы может быть некачественное наложение лигатуры.
- Грыжи эпигастрия (на фото). Основная зона расположения срединная линия брюшины. Выпячивание не только болит, нарушается пищеварение, возникает изжога.
Вентральными грыжами называют любое выпячивание органов брюшной стенки через патологические или естественные отверстия брюшной стенки под кожный покров.
По типу ущемления
Отягощенное течение диагностируют, если грыжевое выпячивание ущемляется. Состояние опасно повышенным риском развития некроза, когда органы сдавливаются в грыжевых воротах. Ущемление бывает следующих видов:
- обтурационное – нарушается естественный отток каловых масс по кишечнику из-за перегиба кишки;
- странгуляционное – происходит передавливание сосудов брыжейки с последующим некрозом кишки, состояние опасно;
- краевое – ущемлению подвергается не вся петля, а небольшая часть стенки кишечника, образуется перфорация и некроз в месте поражения.
Лечение грыжи живота при обнаружении такого осложнения будет оперативным. Иссечение проведут в экстренном порядке, потому что из-за некроза могут заметно пострадать внутренние органы.
Причины межпозвонковой грыжи поясничного отдела позвоночника
Межпозвонковая грыжа поясничного отдела является осложнением остеохондроза. Это дегенеративное дистрофическое заболевание постепенно разрушает фиброзное кольцо межпозвоночного диска. Оно утрачивает свою эластичность и прочность, обезвоживается. Затем на его поверхности начинают появляться отложения солей кальция. Это препятствует нормальному процессу диффузного питания межпозвоночного диска. Следующая стадия остеохондроза – это протрузия. При неё фиброзное кольцо забирает часть жидкости из пульпозного ядра, которое расположено внутри него. Пульпозное ядро утрачивает свою массу и амортизационную способность. При этом межпозвоночный диск утрачивает свою физиологическую высоту и увеличивается по площади. Начинается компрессионное давление на окружающие мягкие ткани. Начинается процесс компрессии корешковых нервов и их ответвлений. Это негативно сказывается на иннервации некоторых частей тела. Могут страдать функции внутренних органов брюшной полости и малого таза.
Следующий этап развития дегенеративного дистрофического заболевания позвоночного столба – экструзия. На этом этапе фиброзное кольцо уже полностью обезвожено. Оно трескается и на его поверхности формируются остеофиты. При значительной физической нагрузке, например, при подъеме тяжести или скручивании туловища происходит нарушение целостности фиброзного кольца. Образуется сквозная трещина, но в таком месте, где выход пульпозного ядра сдерживается расположенной рядом продольной или короткой желтой связкой.
Межпозвонковая грыжа поясничного отдела позвоночника формируется под влиянием следующих патогенных причин:
- ведение малоподвижного образа жизни с отсутствием регулярных физических нагрузок на мышечный корсет спины и преимущественно сидячей работой;
- наличие избыточного веса, связанного с недостатком физической активности или алиментарный тип ожирения;
- тяжелый физический труд с большими нагрузками на спину (грузчики, строители, маляры, отделочники, штукатуры, спортсмены тяжелоатлеты);
- травмы спины, такие как компрессионный перелом тела позвонка, трещина остистого отростка, вывих или подвывих, растяжение или разрыв связочного и сухожильного аппарата, ушибы с образованием гематом и т.д.;
- инфекционные поражения тканей позвоночника и расположенных рядом мышц (туберкулёз, сифилис, полиомиелит);
- нарушение процессов кровоснабжения, например, на фоне острой или хронической сердечно-сосудистой недостаточности;
- неправильная постановка стопы с последующим искривлением голеней и бедер, что влечет за собой неравномерное распределение амортизационной нагрузки по позвоночному столбу;
- деформирующий остеоартроз тазобедренного, коленного или голеностопного сустава;
- дистрофия мышечного волокна в области ягодиц, бедра, голени и поясницы;
- разрушение крестцово-подвздошных сочленений костей и симфизит у женщин;
- нарушение осанки (сутулость, сглаживание естественных кифозов и лордозов, сколиоз);
- болезнь Бехтерева, системная красная волчанка, склеродермия и другие ревматоидные процессы;
- нарушение правил эргономики рабочего пространства и спальной зоны (такое расположение тела в статическом напряжении, при котором нарушается процесс диффузного питания межпозвоночных дисков);
- врожденные патологии;
- дисплазия хрящевой ткани системного характера;
- недостаточность в рационе питания некоторых нутриентов и микроэлементов;
- остеомаляция и остеопороз, особенно развивающиеся на фоне гормональной дисфункции в период климактерической менопаузы у женщин.
Это далеко не полный перечень причин развития межпозвоночной грыжи диска в пояснично-крестцовом отделе позвоночника. В ряде случаев остеохондроз является идиопатическим заболеванием с неуточненной причиной. В половине случаев виной становятся возрастные дегенеративные процессы в организме человека.
Наши цены
Диагностика
Грыжа при остеохондрозе
Согласно статистике Mинздрава, такие осложнения, как грыжа, корешковый синдром, при остеохондрозе за последние десять лет помолодели и диагностируются чаще, нежели 25-30 лет назад. Если, например, раньше грыжу межпозвонковых дисков обнаруживали у 8-10 пациентов из 100, то сегодня с этой проблемой сталкивается каждый второй пациент. В большинстве случаев остеохондроз осложняется поясничной грыжей, реже – грыжей шейных позвонков. Диагностика грыжи межпозвонковых дисков свидетельствует о прогрессировании остеохондроза третьей стадии.
https://youtube.com/watch?v=fkxiRoVof74
Развитие грыжи при остеохондрозе вызвано дегенеративно-дистрофическими изменениями в структуре межпозвонковых дисков, происходящими вследствие постоянного нахождения человека в одной позе, а также в результате венозного застоя, чрезмерных физических нагрузок, нарушения кровоснабжения.
Читать: Остеохондроз отдает в руку
Проблема остеохондроза берет корни с детства. Часто дети, делая уроки, сидят часами в одной позе за компьютером или столом. В школе на уроках наблюдается аналогичная картина. Все это постепенно приводит к развитию костно-хрящевой патологии – остеохондроза.
С возрастом развитие заболевания осложняется, формируется первая стадия остеохондроза, которая может протекать несколько лет с незначительной симптоматикой. По завершении этого этапа костно-хрящевая патология приводит к разрушению пульпозного ядра межпозвонкового диска на секвестровы.
При второй стадии остеохондроза проявляются изменения фиброзного кольца, местом расположения которого является периферия диска. При выполнении тяжелых физических нагрузок, резких движениях, нарушении опорно-двигательного аппарата на фоне ослабления фиброзного кольца кусочки распавшегося ядра надрывают некоторые ослабленные волокна кольца, вследствие чего возникает протрузия межпозвонкового диска.
Третья стадия остеохондроза характеризуется наличием межпозвонковой грыжи, возникновение которой происходит вследствие выхода дискового секвестра за пределы фиброзного кольца.
Обострение грыжи может быть и у пациентов с незначительными проблемами позвоночника, а также у людей, у которых не подтвержден диагноз «остеохондроз». Подобное случается при травмировании позвоночника либо на фоне тяжелого физического переутомления вследствие сильной нагрузки.
Читать: Поясничный остеохондроз 2 степени
Чаще всего грыже подвержен поясничный отдел. Ослабленные мышцы не способны полноценно осуществлять защитную функцию позвоночной структуры, в результате чего от перенапряжения смещается пульпозное ядро. Спустя какое-то время оно может выйти в позвоночный канал сквозь грыжевые ворота.
Возникновение болей в спине при наклонах, в сидячем положении, при ходьбе, в состоянии покоя чаще всего свидетельствует о заболеваниях позвоночника, таких как остеохондроз, позвоночная грыжа, корешковый синдром. Симптоматика болевых проявлений зависит от позвоночного отдела, в котором они локализируются.
Для грыжи в поясничном отделе характерна следующая симптоматика:
- притупление чувствительности;
- онемение сегмента поясницы;
- мышечная слабость в нижних конечностях;
- болевые ощущения в области локализации с выраженной иррадацией в ноги;
- изменение функционирования органов мочеполовой системы.
При поражении шейной области симптомы будут кардинально отличаться. Для пациентов на фоне грыжи шейного отдела характерны:
- скачки артериального давления;
- гипотрофия мышц;
- онемение пальцев рук и верхних конечностей;
- головные боли;
- прострелы в области шеи, резко отдающие в область нижней челюсти, верхней части грудной клетки, языка, верхней конечности или надплечья.
Читать: Пояснично-крестцовый остеохондроз: упражнения
Грыжа грудного отдела диагностируется редко, лишь в 1 % всех случаев подтверждения остеохондроза. Среди наиболее выраженных симптомов стоит отметить покалывающие боли в месте локализации, отдающие в область сердца, грудной клетки либо в подлопаточную область. Часто пациенты путают такие боли с выраженной стенокардией.
Интенсивность болей при грыже грудного отдела позвоночника нарастает при покашливании, наклонах, глубоком вдохе.
Диагностика грыжи
В большинстве случаев, для выявления грыжи достаточно осмотра, однако для уточнения типа грыжи и тактики лечения требуется дополнительное обследование.
При подозрении на грыжу вы можете обратиться за помощью к врачу широкого профиля: терапевту, семейному врачу, врачу общей практики, но лучше сразу записаться на прием к хирургу, так как именно этот врач будет заниматься углубленной диагностикой и лечением грыжи.
На приеме хирург расспросит вас о жалобах, осмотрит, пропальпирует (ощупает) выпячивание, проверит симптом кашлевого толчка. Иногда проводится перкуссия (простукивание пальцами) грыжи, чтобы установить, какой орган является содержимым грыжевого мешка. Затем врач может предложить вам самостоятельно вправить грыжу и пропальпирует грыжевые ворота, чтобы установить их размеры.
Дополнительные методы исследования при грыже
Иногда (например, у тучных людей или при наличии совсем небольшой грыжи) могут возникнуть сложности с диагностикой. Тогда врач может назначить вам дополнительные исследования, самые распространенные из которых:
- компьютерная томография (КТ) брюшной полости — метод рентгеновского исследования органов живота, который позволяет установить размеры грыжи, характер ее содержимого и некоторые другие факторы, которые важны для разработки тактики операции;
- ультразвуковое исследование (УЗИ) грыжевого выпячивания — метод диагностики с помощью ультразвука, помимо прочего, позволяет выявить особенности кровоснабжения грыжи;
- перитонеорентгенография — более редкий метод исследования при грыже; в брюшную полость вводят раствор рентгеноконтрастного вещества, а затем делают серию рентгеновских снимков, что позволяет распознать сложные для диагностики виды паховых и бедренных грыж.
В крайне редких случаях прибегают к проведению диагностической лапароскопии. Это мало инвазивное вмешательство: после обезболивания на передней брюшной стенке делают несколько точечных разрезов, через которые в полость живота вводят тонкий гибкий прибор — лапароскоп, снабженный источником света и камерой. Камера передает на внешний экран подробное изображение внутренних органов.
Позвоночная грыжа
Эта болезнь возникает из-за деформации позвоночных дисков, в результате чего возникает разрыв, который заполняет студенистое ядро позвоночника. Это сопровождается сильными болями, поэтому пропустить такой момент просто невозможно
При этом важно сразу обратиться к врачу, чтобы не запустить проблему еще больше. Если вовремя не начать лечение, проблема может наградить не только постоянными болями, но еще и снижением чувствительности ног или даже параличом
Точная причина возникновения межпозвоночной грыжи пока неизвестна, можно только сказать, что на это могут повлиять изменения в самом организме и воздействие внешней среды. Зачастую грыжа развивается из запущенного остеохондроза – разрушения костной и хрящевой тканей отделов позвоночника.
Среди внутренних причин развития болезни выделяют недостаточное снабжение костно-суставных структур необходимым количеством питательных веществ. Это может происходить из-за неправильного питания или авитаминоза. К внешним причинам относят следующие факторы:
- травмы позвоночника;
- неправильная осанка;
- неправильно сбалансированные физические нагрузки;
- малая двигательная активность;
- ожирение.
Симптомы грыжи зависят от того, в каком отделе позвоночника она образовалась. В зависимости от этого можно ощущать следующие недомогания:
- Боли в пояснице, часто перетекающие в бедра, голени и стопы, частое онемение пальцев и стоп могут свидетельствовать о грыже в поясничном отделе. Ощущения при этом похожи на симптомы радикулита, реже они проявляются в виде обособленных тупых болей в пояснице.
- Частые головные боли, скачки давления, головокружения и обмороки, а также онемение ладоней и пальцев рук могут означать грыжу в шейном отделе.
- Боли в груди и под лопатками у женщин могут свидетельствовать о грыже грудного отдела. Она проявляется крайне редко, и распознать ее можно именно по одиночным непрерывным болям в груди.
Так как определить грыжу позвоночника сразу невозможно, поскольку ее симптомы характерны и для других заболеваний, сначала следует обратиться к врачу-терапевту. В любом случае, если вы не знаете сразу, к какому врачу следует пойти, спасает этот специалист. Он проведет первичное обследование и затем, если заподозрит наличие этого недуга, отправит вас к врачу-ортопеду. Этот специалист занимается лечением всех болезней опорно-двигательного аппарата, а значит, и позвоночная грыжа – его стезя. К нему пациент попадает уже с рентгеновским снимком и начальным набором сданных анализов, только изучив их и проведя комплексное обследование, врач сможет подтвердить или опровергнуть диагноз.
После этого ортопед назначает лечение, а если проблема запущена, выписывает направление на операцию. Вопреки устоявшемуся мнению, операция – не единственный способ побороть эту болезнь, если обратиться к врачу на ранних стадиях, можно убрать ее безопасным путем, используя упражнения, уколы, мазь и т.д.
Обычно назначается комплексное лечение. Мазь облегчает боль и уменьшает воспаление (уколы служат для этих же целей, но более болезненны, а делать их должен специалист). Специально подобранные упражнения устраняют саму проблему. Часто ортопед предоставляет видео-уроки такой гимнастики, чтобы пациент мог делать все грамотно. Кроме того, пациенту могут назначить лечебный массаж, физиотерапию, диету или ношение ортопедического корсета. Но следует понимать, что ни одна мазь не избавит от грыжи, она может только обезболить, а значит, не следует всецело доверять народной медицине, иначе можно усугубить проблему.
Что вызывает грыжи
Итак, существует множество грыж живота, каждая из которых отличается положением, вероятностью осложнений и так далее. Но причины зачастую практически одни и те же. Их выяснение является обязательной частью диагностики, так как только устранив причины можно будет полностью избавиться от патологии. Даже вовремя проведенная операция может дать рецидив заболевания, если причины его развития не устранены.
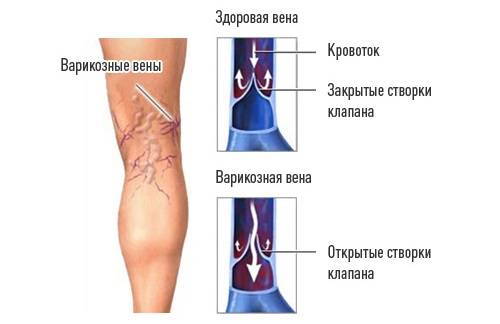
Склонность к появлению грыж имеют пациенты с варикозом вен
Существует две причины образования грыжи:
- дефект тканей;
- повышение давления.
Данные причины можно отнести практически к любой грыже. Дефект тканей может быть как врожденный, так и приобретенный. Особенно четко просматривается наследственная предрасположенность. Заподозрить ее можно по наличию таких заболеваний, как варикозная болезнь, геморрой и плоскостопие. К приобретенным можно отнести травмы, ранее проведенные операции, неграмотно спланированная нагрузка.
Повышение давления, как правило, в брюшной полости возникает при наличии как патологических процессов, так и физиологических. К первым относятся воспалительные процессы, болезни органов пищеварения, опухоли и так далее. Физиологическими можно считать беременность, процесс родов, натуживание при опорожнении кишечника и чихание.
Существует высокий риск появления грыжи при беременности
При выявлении грыжи особенно важно точно определить причину ее формирования. Если это хронический кашель, то с ним следует бороться в первую очередь, еще до операции
Если имеет место патология, связанная с несостоятельностью соединительной ткани, то данная проблема также должна быть устранена. Кроме того, данный факт необходимо учесть при составлении плана выполнения операции.
Как лечить грыжу?
Почему возникает грыжа
Выходу органа из своей полости могут способствовать разные факторы. Основной причиной является ослабление ткани брюшной стенки. Это может быть связано с наследственным фактором, возрастом, образом жизни.
К другим причинам формирования грыжевого образования относят:
- травмы живота;
- лишний вес;
- операции на брюшной стенке;
- чрезмерная физическая нагрузка, которая приводит к частому повышению брюшного давления;
- сильный хронический кашель, а также постоянный плач (у ребенка);
- беременность;
- запоры;
- проблемы с мочеиспусканием.
Межпозвонковые грыжи часто поражают людей после 35 лет. Этому способствуют возрастные изменения костной ткани, ухудшение обмена веществ, неправильная осанка и заболевания позвоночника.
Профилактические мероприятия
Лечение
Начинается с ограничения физической активности пациента. Ему назначается постельный режим. Лечат межпозвонковые грыжи консервативным и хирургическим способом.
Медикаментозное лечение
Направлено на устранение симптомов патологии, восстановление хрящевой ткани. Используется несколько групп лекарственных препаратов.
Таблица №2. Лекарства при межпозвонковой грыже:
| Группа препаратов | Эффект | Инструкция по применению |
| НПВС – Диклофенак. Мелоксикам | Обезболивающий и противовоспалительный | Внутрь – при умеренных болях по таблетке 1-2 раза в день
Внутримышечно – при выраженных болях Наружно в виде мазей и гелей |
| Миорелаксанты – Сирдалуд, Мидокалм | Устранение мышечного спазма | Внутрь – по таблетке в день в течение месяца
Внутримышечно – курс из 10 инъекций |
| Средства для улучшения кровообращения – Эуфиллин, Пентоксифиллин | Нормализация кровотока в позвоночных артериях | Внутрь по таблетке в день в течение месяца |
| Витамины группы В – Мильгамма, Комбилипен | Улучшение нервной проводимости | Курс внутримышечных инъекций |
| Хондропротекторы – Артра, Дона | Защита и восстановление хрящевой ткани | По таблетке в день в течение 3-6 месяцев |
Операция
Оперативное вмешательство проводится в случае неэффективности консервативного лечения, при развитии осложнений, полном выпадении диска. Удаление деформированного хрящевого диска проводят эндоскопическим способом.
Реабилитация
Восстановление позвоночника после грыжи достаточно длительный процесс. Реабилитолог назначает физиотерапию, массаж, курс лечебной физкультуры.
Таблица №3. Методы реабилитации:
| Реабилитационные методы | Описание |
|
ЛФК
|
Упражнения направлены на укрепление мышечного корсета и предотвращения повторного смещения позвоночных дисков и улучшение подвижности позвоночного столба. За основу берутся универсальные упражнения, которые может выполнять любой пациент. Наглядно ознакомиться с упражнениями для каждого отдела позвоночника можно, посмотрев видео в этой статье. |
|
Массаж
|
Массаж назначают после утихания проявлений боли и воспаления. Лечебный массаж улучшает кровообращение, устраняет мышечные спазмы и болевые симптомы. При данной патологии допустимы техники предполагающие легкие нажимы и поглаживания. Другие, более жесткие методики только усугубят ситуацию. |
|
Физиопроцедуры
|
Целями физиотерапии являются улучшение клеточного питания, снятие боли и мышечных спазмов, регенерация и восстановление функций поврежденных тканей. Для лечения грыжи чаще всего используются такие методы: магнитотерапия, лазеротерапия, УВЧ, электрофорез, ультрафиолетовое облучение, ультразвук, иглорефлексотерапия. |
Для предотвращения повторного заболевания необходима профилактика грыжи позвоночника. Она включает в себя посильные физические нагрузки, регулярные курсы массажа, правильное питание, ношение удобной обуви. Нужно тщательно следить за осанкой, избегать длительного нахождения в неудобной позе и регулярно проходить медицинское обследование.
Лечение грыжи позвоночника занимает от месяца до полугода, а восстановление может длиться около двух лет. В половине случаев пульпозное ядро рассасывается и грыжа уменьшается в размере. Неблагоприятный прогноз возникает в случае существующей долгое время миелопатии, несвоевременного обращения к врачу или недостаточного реабилитационного курса.
 Огулов александр тимофеевич. уроки массажа живота, шеи, внутренних органов, груди. видео
Огулов александр тимофеевич. уроки массажа живота, шеи, внутренних органов, груди. видео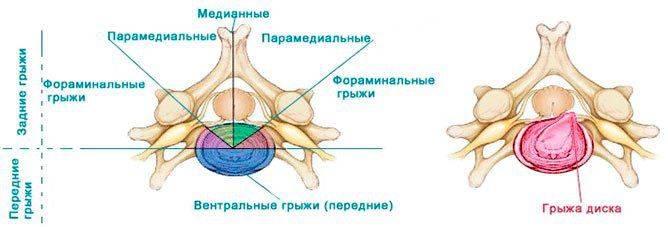 Грыжа диска l5 s1
Грыжа диска l5 s1
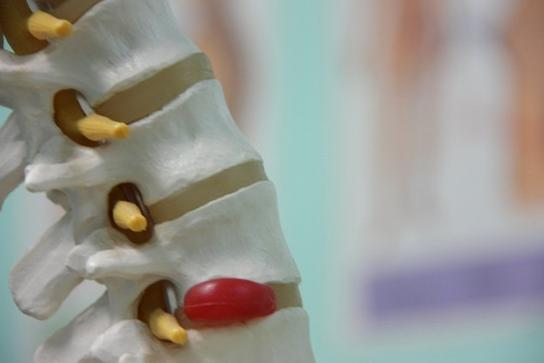
 Позвоночная грыжа поясничного отдела симптомы и лечение
Позвоночная грыжа поясничного отдела симптомы и лечение

 Безопаснее заниматься физкультурой под руководством инструктора
Безопаснее заниматься физкультурой под руководством инструктора Вид и техника массажа должны быть согласованы с лечащим врачом
Вид и техника массажа должны быть согласованы с лечащим врачом Эффективность физических методов доказана многолетней практикой
Эффективность физических методов доказана многолетней практикой

 Грыжа с5 с6 шейного отдела
Грыжа с5 с6 шейного отдела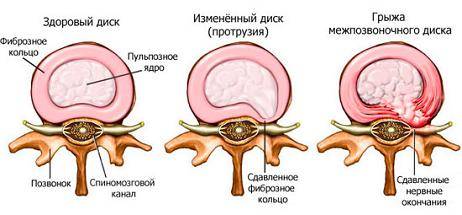 Межпозвоночная грыжа поясничного отдела
Межпозвоночная грыжа поясничного отдела Грыжа диска шейного отдела позвоночника
Грыжа диска шейного отдела позвоночника Межпозвоночная грыжа
Межпозвоночная грыжа