Содержание
- 1 Первичная помощь
- 2 О заболевании
- 3 Лечение полой стопы
- 4 Причины заболевания
- 5 Клиническая картина при конской стопе
- 6 Что такое физиологическое плоскостопие?
- 7 Не сгибаются пальцы рук: причины и что делать
- 8 Какие заболевания входят в сферу профессиональных интересов подолога
- 9 Причины
- 10 Симптоматика
- 11 Обувь
- 12 Лечение
- 13 Развитие патологии
Первичная помощь
О заболевании
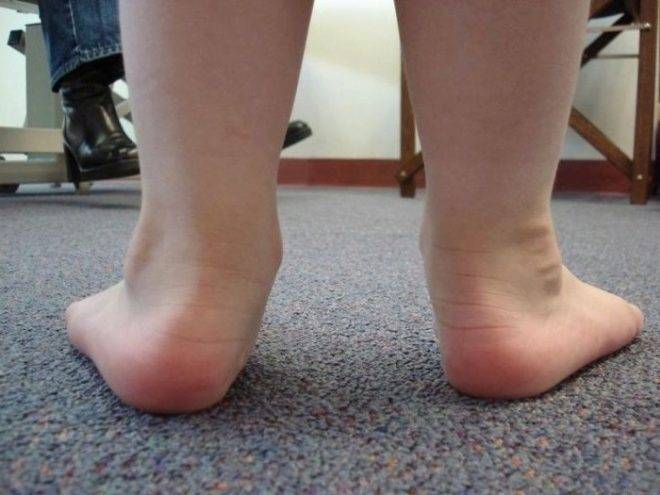
Вальгусной в медицине называется такая деформация стоп, при которой они находятся в крестообразном положении по отношению друг к другу, напоминают латинскую Х. Чаще всего, заметной патология становится, когда ребенок пытается наступать на ножки и делать первые шаги — патология выражается в том, что при ходьбе опирается кроха на внутреннюю часть стопы.
Шаги такому малышу даются чрезвычайно трудно — он быстро устает, иногда испытывает боль, сами шаги шаткие и неуверенные. Ортопеды описывают это состояние с точки зрения процессов, происходящих в стопах — пальчики и пяточки развернуты наружу, средняя часть стопы несколько опущена. Если ножки выпрямить и прижать друг к другу в коленной области, расстояние между косточками лодыжек будет более 3-4 сантиметров. Если при этом будет существенно снижена высота свода стопы, то ортопеды будут говорить уже о том, что у ребенка плосковальгусные стопы. Вальгусное плоскостопие считается самым часто встречающимся диагнозом в детской ортопедии.
Такое искривление стоп, бывает двух видов: врожденное и физиологическое (приобретенное). В первом случае — ножки искривляются еще в период внутриутробного развития плода под воздействием неких факторов, о которых медицина знает еще не так много. Врожденные патологии стопы обычно бывают довольно тяжелыми, и разглядеть их возможно в первые 2-3 месяца самостоятельной жизни ребенка.
Приобретенная деформация часто связана с ошибками в развитии и функционировании опорно-двигательной системы, связочного аппарата, сухожилий. Именно такие нарушения становятся очевидными ближе к годовалому возрасту. В группе риска — крохи с ослабленными мышцами, недоношенные дети, страдающие , перенесшие частые и тяжелые вирусные инфекции в первый год жизни. Ножки рискуют искривиться у деток, страдающих ожирением, так как нагрузка на нижние конечности при лишнем весе весьма значительна.
Иногда родители сами виноваты в возникновении патологии. Так, слишком ранняя постановка малыша на ноги вполне может «запустить» механизм деформации стоп, а недостаточная нагрузка на стопу, хождение исключительно по ровному полу могут стать причиной приобретенного плоскостопия или плосковальгусной стопы.
Плоскостопие пугает родителей ничуть не меньше. Однако Комаровский советует не паниковать, ведь с рождения абсолютно все дети имеют плоские стопы, это особенность младенцев. Свод стопы будет формироваться постепенно, по мере роста, нагрузок на ножки, и тут все в руках родителей, за исключением врожденных плоских стоп, которые можно исправить только хирургическим путем.
Лечение полой стопы
Схема терапевтического воздействия, выбор методики лечения определяется согласно причине заболевания: генетические патологии, неврологические проблемы, мышечная слабость или гипертонус. и легких степенях поражения с небольшим отклонением угла при плантометрии (от 31 до 39) ограничиваются лечебным массажем, физиотерапевтическим воздействием, назначением индивидуального комплекса занятий ЛФК. При средней тяжести дополнительно подбирают корректирующие супинаторы, ортопедические стельки, специальную обувь с приподнятым внутренним краем, устойчивым плоским каблуком. В тяжелых случаях не обойтись без операции: остеотомия, частичная костная резекция, артродез, надрез фасции подошвы, трансплантация сухожилий.
Хирургическое лечение
Операция проводится комбинированная по Куслик, по Альбрехту, по Митбрейту или по Чаклину. Суть методов оперативной коррекции в фактическом иссечении части костной пораженной структуры, придания нормального положения ступням. Ушиваются раны, накладывают двухсторонний «гипсовый сапог». Следует стационарный или домашний реабилитационный период. В зависимости от разновидности вмешательства изменяется место резекции, вид удаленной кости или нескольких сразу костей. Длительность реабилитации и нахождение в гипсе от 5 до 10 недель.
Упражнения
Лечебная гимнастика подбирается совместно с лечащим врачом, когда имеется возможность проводить тренировки совместно с врачом-реабилитологом или самостоятельно дома. Физкультуре отводится главенствующая роль. Физическое воздействие помогает восстановлению нормальной ходьбы, помогает расслабить или привести в тонус различные группы мышц, в частности голеностопные. Длительное, системное выполнение упражнения для полой стопы оказывает исключительно положительный эффект. Важным условием является предварительная консультация специалиста — ортопеда, невролога, терапевта и травматолога.
Массаж
Выполняют общий массаж подошв для улучшения микроциркуляции, нормализации нервных окончаний, снятия усталости, отечности после дневного времяпровождения, минимизации болевого синдрома с двусторонней локализацией, дискомфортных ощущений. Комбинируют с физиопроцедурами (электрофорез, парафиновые аппликации, иглоукалывание), наложением кинезиотейпов (двусторонний тейп используют для устранения гипертонуса, гипотонуса, выравнивания мышечной асимметрии, внешней замены сухожилий по типу псевдо связочного аппарата для временного облегчения дискомфортных ощущений).
В комплексе с народными методами терапии признаки деформаций исчезают.
Причины заболевания
Плосковальгусная деформация часто затрагивает женщин, которые предпочитают носить обувь на высоком каблуке или с зауженным носом. Болезнь часто диагностируют у спортсменов, парикмахеров и людей других профессий, связанных с длительным стоянием. К факторам риска развития патологии у взрослых относятся:
- рассеянный склероз;
- псориатическая артропатия;
- ревматоидный артрит;
- остеохондроз;
- артроз;
- синдром Шарота;
- травмы конечностей;
- малоподвижный образ жизни;
- нарушение обмена веществ;
- наследственную предрасположенность;
- остеопороз;
- состояния, характеризующиеся возрастающей нагрузкой на ноги – ожирение, беременность, послеродовой период до года.
Если у взрослых плосковальгусные стопы появляются с течением жизни, то у детей патология может появиться еще до рождения. С чем это связано, врачи точно установить не могут, но считают, что вызывать деформацию могут: неправильное питание беременной женщины, гестоз, нехватка витаминов. У детей 3-5 лет плосковальгусная стопа появляется из-за:
- Локализации на подошве стопы слабых мышечных связок, на фоне чего развивается гипермобильность суставов.
- Плохая активность мышцы-инвертора и доминирование латеральной (это мышца-сгибатель).
- Наследственности.
- Ношения неправильной, слишком мягкой или твердой, детской обуви.
- Инфекций, вирусных или бактериальных заболеваний.
- Рахита, ДЦП (детский церебральный паралич) – заболеваний, которые действуют разрушительно на кости, делая их уязвимыми к травмам, переломам, надколам.
- Нарушений кровоснабжения мягких тканей.
- Дисплазии соединительных тканей на фоне интенсивного роста.
- Осложнений полиомиелита, полинейропатии.
- Нарушение фосфорно-кальциевого обмена, нехватка витаминов.
- Нарушений функционирования эндокринной системы – избыточного веса или дефицита массы тела, сахарного диабета.
Клиническая картина при конской стопе
В стопе присутствует достаточно большой объем элементов, которые вместе образуют сочетанный биомеханизм. Все ткани этих частей действуя в комплексе, способствуют не только осуществлению опорной, но и амортизационной, двигательной функций.
При изменении нормального положения между некоторыми частями и элементами происходит сбой в биомеханизме движения. Нагрузки любого типа распределяются некорректным образом по всем отделам, из-за чего нижние конечности начинают утомляться, подвергаться большей деформации и соответственно болеть.
Конская стопа предполагает продольный вид кривизны в арочном своде. Прямо в его основании плюсневая кость опускается, а вот пяточная — разворачивается вовнутрь. То есть по факту это не просто увеличение изгиба арки, а скорее скручивание стопы. При этом деформационные процессы могут прогрессировать или остановиться, что будет зависеть от конкретных мер воздействия и сопутствующих факторов. В зависимости от конкретного местоположения патологического очага, различаются три формы болезни:
- Задний тип. именно несостоятельность работы трехглавой мышцы в области голени приводит к деформации нормального вида подошвенного свода. Представленный отдел идет в положение сгибания за счет тяги, организованной сгибателями. Пятка постепенно опускается ниже по сравнению с передним отделом подошвы. Часто представленное состояние развивается вместе с вальгусной деформацией. Происходит подобное изменение из-за контрактуры мышц.
- Промежуточный тип. Он считается достаточно редким и развивается из-за спастичности и последующих контрактур подошвенного ряда мышц. В итоге подошвенный апоневроз подвергается постепенному укорочению. Такая клиническая картина в наибольшей степени типична для болезни Ледероуза. Также нередко состояние подобного типа, если применяется в обиходе обувь с повышенной жесткостью подошвы.
- Передний тип. Разгибание подошв в подобной форме является скорее вынужденным. Опора осуществляется в большей степени на кончики пальцев. Передняя часть стопы опущена, а пятка поднимается выше. Деформация такого типа отчасти уходит под весом человека.
За счет роста высоты арки в своде стопы перераспределяется на подошву нагрузка. Средняя часть получает ее в недостаточной степени, а вот пятка,передняя часть и в особенности пальцы – перегружаются. Результатом такого нарушения становится последующая деформация суставов. Пальцы приобретают либо когтеобразную, либо молоткообразную формы. ногтевые фаланги опускаются книзу, а основные – кверху. У самого основания пальцев проявляются выраженные и достаточно болезненные натоптыши.
Стоит учитывать тот факт, что в ряде ситуаций имеющийся увеличенный свод в стопах врачами может не рассматриваться как патология. Подобное состояние может проявиться у здорового человека. Обычно наибольшую роль в таких случаях играет наследственный фактор.
Тогда это скорее отличительный признак конкретно взятой семьи, который не провоцирует функциональных расстройств, негативной симптоматики.
Что такое физиологическое плоскостопие?
Плоскостопие – одно из популярных заболевания современного общества. Рождаются с недугом минимальное количество людей, от 8 до 10%, болезнь имеет в большинстве приобретенный характер.
В виду большого процента заболеваемости, родители начинают наблюдать за состоянием ноги малыша с его рождения.
Искать признаки болезни до исполнения 3-годовалого возраста не стоит, по мнению медиков, это может привести к ложному результату из-за физиологического плоскостопия, которое есть у каждого малыша с рождения до 3-5 лет. Распознать недуг до достижения данного возраста способен только специалист и тогда, когда речь идет в основном о врожденной патологии стопы. Говорить о приобретенном плоскостопии можно, когда кости малыша начнут крепнуть, приобретать определенную форму.
Физиологическое плоскостопие детей – своеобразное скрытие внутренностей стопы, ее правильного развития. Выемку свода с рождения до 3-5 лет заполняет жировая ткань, ее нередко называют «подушечкой», она прикрывает костную основу, защищает несформировавшуюся опору от повреждений и травм.
По словам травматолога-ортопеда, Бодьо Романа Владимировича, дети рождаются с идеальной стопой. Оба свода, состояние которых в развитии заболевания играет главную роль, имеют правильное расположение. Увидеть выемку невозможно по причине жировой подушечки, поэтому многие родители, не зная о физиологической патологии, делают неправильные выводы о наличие болезни. Доктор уверяет, паниковать не стоит, при нормальном развитии костного скелета, физиологическое плоскостопие у детей проходит самостоятельно к 5-6 годам.
Не сгибаются пальцы рук: причины и что делать
35645
Какие заболевания входят в сферу профессиональных интересов подолога
Причины
В настоящее время точный механизм формирования полой стопы не выяснен. Предполагается, что данная патология обычно возникает вследствие нарушения мышечного равновесия в результате гипертонуса или паретического ослабления отдельных мышечных групп голени и стопы. Вместе с тем, специалисты отмечают, что в некоторых случаях при обследовании пациентов с полой стопой подтвердить заметное повышение или понижение тонуса мышц не удается.
Полая стопа может формироваться при ряде болезней и пороков развития нервно-мышечного аппарата, в том числе – при полиомиелите, мышечной дистрофии, спинальной дизрафии (неполном заращении срединного шва позвоночника), болезни Шарко-Мари-Тута (наследственной сенсомоторной нейропатии), полинейропатии, сирингомиелии, детском церебральном параличе, атаксии Фридрейха (наследственной атаксии вследствие поражения спинного мозга и мозжечка), менингоэнцефалите, менингите, злокачественных и доброкачественных опухолях спинного мозга. Реже патология развивается вследствие ожогов стопы или неправильно сросшихся переломов пяточной кости и таранной кости. Примерно в 20% случаев факторы, спровоцировавшие формирование деформации, остаются невыясненными.
Промежуточный тип наблюдается достаточно редко и формируется при контрактурах подошвенных мышц вследствие укорочения подошвенного апоневроза (при болезни Ледероуза) или ношения обуви с чрезмерно жесткой подошвой. При переднем типе наблюдается вынужденное разгибание стопы с опорой только на кончики пальцев. Передний устой свода стопы опущен, пятка располагается выше передних отделов стопы. Нарушение соотношений между задними и передними отделами частично устраняется под тяжестью тела.
Из-за увеличения высоты свода при всех типах полой стопы происходит перераспределение нагрузки на различные отделы данного анатомического образования: средняя часть нагружается недостаточно, а пяточный бугор и головки плюсневых костей, напротив, страдают от постоянной перегрузки. Пальцы постепенно деформируются, принимая когтеобразную или молоткообразную форму, основные фаланги приподнимаются кверху, а ногтевые сильно сгибаются. У основания пальцев образуются болезненные натоптыши.
Вместе с тем, увеличение свода стопы не всегда влечет за собой перечисленные выше последствия. В ряде случаев очень высокий арочный свод выявляется у совершенно здоровых людей. Как правило, в таких случаях форма стопы передается по наследству, является отличительным семейным признаком, не вызывает функциональных расстройств и вторичных деформаций. В подобных случаях изменение формы стопы рассматривается, как вариант нормы, какое-либо лечение не требуется.
Пациент жалуется на быструю утомляемость при ходьбе, боли в стопах и голеностопных суставах. Многие больные отмечают, что испытывают значительные трудности при подборе удобной обуви. При осмотре выявляется увеличение высоты внутреннего и наружного свода, расширение, распластанность и некоторое приведение передних отделов стопы, деформация пальцев, а также болезненные мозоли (чаще – в области мизинца и у основания I пальца). Часто отмечается более или менее выраженная тугоподвижность стопы.
При полой стопе вследствие полиомиелита обычно наблюдается нерезкий односторонний парез в сочетании с эквинусом стопы. Тонус мышц снижен, деформация не прогрессирует. При церебральных поражениях, напротив, наблюдается повышение тонуса мышц, спастические явления и усиление сухожильных рефлексов. Процесс также односторонний, не прогрессирующий. При врожденных пороках деформация двусторонняя, склонная к прогрессированию в периоды усиленного роста (5-7 лет и 12-15 лет).
При болезни Фридрейха патология двусторонняя, прогрессирующая. В семейном анамнезе обычно выявляются случаи того же заболевания. Увеличение свода стопы сочетается с атаксией, тяжелыми нарушениями походки, слабо выраженными расстройствами чувствительности и явлениями поражения пирамидных путей (контрактурами, спазмами и пирамидными знаками). При болезни Шарко-Мари-Тута наблюдается прогрессирующая двусторонняя деформация стоп в сочетании с атрофией мышц, которая постепенно распространяется снизу вверх.
Тактика лечения данной патологии определяется причиной развития заболевания, возрастом больного и степенью увеличения свода стопы. При слабо и умеренно выраженных деформациях назначают массаж, физиотерапию и лечебную физкультуру. Нефиксированные формы поддаются консервативной коррекции специальной обувью с приподнятым внутренним краем без выкладки свода. Резко выраженная фиксированная полая стопа, особенно у взрослых, подлежит оперативному лечению.
В зависимости от причины развития и вида патологии может выполняться остеотомия, клиновидная или серповидная резекция костей предплюсны, артродез, рассечение подошвенной фасции и пересадка сухожилий. Нередко используются различные комбинации перечисленных оперативных методик. Хирургическое вмешательство осуществляется под общим наркозом или проводниковой анестезией в плановом порядке в условиях травматологического или ортопедического отделения.
В большинстве случаев оптимальным вариантом является комбинированная операция по Куслику или по Чаклину. Метод Куслика предусматривает редрессацию или открытое рассечение подошвенного апоневроза в сочетании с клиновидной или серповидной резекцией кубовидной кости. После удаления резецированного участка передние отделы стопы сгибают к тылу, а задние – в направлении подошвы. Рану ушивают и дренируют, на ногу накладывают гипсовый сапожок на 6-7 недель.
При проведении хирургического вмешательства по методу Чаклина подошвенный апоневроз также рассекают или редрессируют. Затем обнажают кости предплюсны, отводя в стороны сухожилия разгибателей, выполняют клиновидную резекцию головки таранной кости и части кубовидной кости. Ладьевидную кость удаляют полностью или частично в зависимости от степени деформации. При резко выраженном опущении I плюсневой кости дополнительно осуществляют ее остеотомию. При наличии эквинуса на заключительном этапе производят тенотомию ахиллова сухожилия. Если положение стопы не удалось полностью скорректировать в ходе операции, накладывают гипс сроком на две недели, затем повязку снимают, производят окончательную коррекцию и накладывают гипс еще на 4 недели.
Кроме того, для исправления полой стопы в некоторых случаях используют методику Альбрехта, которая предусматривает клиновидную резекцию шейки таранной кости и передних отделов пяточной кости. При резко выраженных и прогрессирующих деформациях иногда применяют метод Митбрейта – тройной артродез в сочетании с удлинением ахиллова сухожилия, остеотомией I плюсневой кости и пересадкой мышц. Затем накладывают гипс на 6-7 недель.
В послеоперационном периоде назначают физиотерапию, антибиотики, обезболивающие препараты, массаж и ЛФК. В обязательном порядке используют специальную обувь с приподнятым наружным краем в задних отделах стопы и приподнятым внутренним краем в передних отделах стопы. При операциях, предусматривающих пересадку мышц, на начальных этапах в обувь дополнительно устанавливают жесткие берцы, предохраняющие пересаженные мышцы от чрезмерного растяжения.
Полая стопа — патологическое состояние, характеризуемое чрезмерно высоким подъёмом продольного свода. Для подобной деформации кончики пальцев опущены вниз, а пятка, напротив, приподнята вверх.
Данное нарушение опорно-двигательного аппарата констатируется “фоном”, ряду болезней нервной, мышечной системы.
Сопровождается возникновением усталости, даже после непродолжительной прогулки. Голеностопный сустав становится источником боли, подошву оккупирует болезненная мозолистость, особенно область большого пальца.
Иногда функциональных расстройств вовсе не наблюдается, недуг протекает бессимптомно. Быструю утомляемость, возникающие боли после ходьбы, человек банально обуславливает ежедневной нагруженностью ног.
К сожалению, обращаться к врачу, ортопеду или травматологу, с такими неприятностями люди не спешат, стремясь самостоятельно одолеть боль.
В попытках облегчить состояние сознательно меняют походку. Наступая, стремятся нагружать наружные края стопы. Однако подобная “хитрость” не позволит окончательно одолеть болевые ощущения, напротив, ноги устанут гораздо быстрее.
Со временем, интенсивность болевого синдрома нарастает, возникают сложности с подбором обуви, пальцы приобретают молоткообразную форму. Приходит понимание, что перечень “виноватых” в подобной деформации стопы, не ограничивается одной усталостью.
Посетив ортопеда узнаёте диагноз — полая стопа, ненормальное болезненное состояние, диаметрально противоположное плоскостопию.
У больного пятка подворачивается внутрь, при этом 1-я плюсневая кость опускается ниже, вызывая “скручивание” (искривление) стопы. Распределение нагрузки неравномерное, нагружается пяточный бугор, головки плюсневых костей. Средняя часть подошвы с поверхностью не соприкасается.
Халатное отношение, игнорирование болезни, чревато последствиями, вплоть до вмешательства хирурга.
Симптоматика
Первые признаки полой стопы – это появление усталости после долгой ходьбы, чувство боли в голеностопе и ступне. Пациенты отмечают наличие затруднений при выборе удобной обуви и невозможность хождения на моделях с каблуком.
Характерная симптоматика полой стопы:
- Молоткообразная деформация фалангов,
- Появление мозолей и натоптышей на большом пальце и мизинце,
- Интенсивный болевой синдром в суставе голеностопа,
- Определяется высокий свод стопы при визуальном осмотре,
- Тугоподвижность ступни.
При деформации на фоне полиомиелита пациенту сложно передвигаться, у пациента отмечается «шаркающая» походка, при визуальном осмотре ноги определяется мышечная слабость, односторонний парез.
При церебральном поражении клиническая картина обратная: мышцы в тонусе, функции сухожилий увеличены. Для патологии характерно одностороннее поражение, но в случае врожденного порока деформация развивается двусторонняя, быстро прогрессирующая при в детском возрасте в периоды увеличения роста.
Для болезни Фридрейха полая стопа у взрослых отличается склонностью к прогрессированию и поражению обеих конечностью. При осмотре определяется атаксия и пониженная чувствительность, походка изменена.
Обувь
Довольно часто родители склонны винить себя в проблемах со стопой у ребенка. Мамы испытывают чувство вины за то, что они, возможно, выбирали чаду неправильную обувь, которая и стала причиной нарушение анатомии стопы. Евгений Комаровский успокаивает родителей — деформация ножек ни в коей степени не зависит от обуви. Поскольку человек изначально появился на тот свет без обуви, она не является столь уж необходимой ему с биологической и физиологической точки зрения.
Однако с помощью специальной, ортопедической обуви можно исправить некоторые патологические изменения в стопе. Хотя уповать целиком и полностью на целебные свойства дорогих ортопедических ботиночек Комаровский не советует. Они могут оказать вспомогательное влияние, но лечить нужно иными способами, а профилактировать через активный образ жизни, хождение босиком по неровным поверхностям, бегом и прыжками. Чем активнее ребенок — тем меньше вероятность приобретенного искривления стоп или плоскостопия.
Большинство родителей интересуются, когда можно начинать одевать обувь ребенку. Комаровский говорит, что делать этого сразу после первых шагов нет никакого смысла. Пусть малыш как можно дольше ходит босиком — по дому, на улице, если позволяет возможность. Естественно, в детский сад или на прогулку в парк нужно обуть чадо.
При выраженной вальгусной симптоматике часто рекомендуют покупать стельки с супинаторами, которые не дают стопе «заваливаться» внутрь. У таких ботиночек обычно жесткие боковинки, которые фиксируют стопу в правильном положении, твердый фиксатор пятки. Чаще всего приходится изготавливать такую обувь на заказ, с учетом градуса отклонения от нормы, который измеряет и описывает ортопед.
Не стоит покупать ортопедическую обувь малышу просто так, для профилактики, только потому, что маме показалось, что ножки крохи расположены не так.
В выборе обычной повседневной обуви Комаровский советует придерживаться основных правил:
- Ботиночки должны быть по размеру, не малы и не велики, ребенку должно быть удобно и комфортно.
- Покупать обувь «на вырост» не имеет смысла, поскольку геометрия стопы меняется в ходе роста ножки.
- Желательно, чтобы обувь не была пошита из синтетических материалов, ножка должна «дышать».
- Острые носы и каблук в моделях детской обуви недопустимы.
Лечение
Лечение синдрома полой стопы заключается в том, чтобы вернуть пациенту возможность передвигаться без каких-либо проблем и боли. Пациент должен понять, что хирургическое вмешательство не способно полностью исправить деформацию стопы. Основная цель хирургического лечения заключается в увеличении площади контакта между стопой и поверхностью, а также избавление от боли. Многократное проведение хирургических процедур может быть необходимым, особенно если деформация стопы прогрессирует. Хирургические процедуры проводят как над мягкими тканями, так и над костной. Практикуемая в их рамках транспозиция сухожилий и остеотомия позволяют скорректировать деформацию без необходимости проведения артродеза.
Клинические тесты
Для оценки подвижности подтаранного сустава задействуют тест Коулмана (Coleman block test). Деревянный брусок толщиной 2,5 мм подкладывают под наружную часть стопы, ее первая плюсневая кость при этом свисает с бруска и оказывается плантарно согнутой. Если пятка из повёрнутого вовнутрь или кнаружи положения возвращается в нейтральное, то сустав подвижен. В противном случае он оказывается жёстким. Кроме того, в рамках клинических тестов проводят также измерение пяточного угла.
Физиотерапевтическое лечение
Предложенные
стратегии консервативного лечения обычно включают в себя методы снижения и
перераспределения плантарной нагрузки с применением ортезов для стопы и
специализированной обуви с поддерживающими подушками. Применяемый ортез должен
выполнять следующие задачи:
- Увеличивать площадь контакта подошвы стопы с поверхностью. Перегрузка головок плюсневых костей является результатом малого контакта подошвы и поверхности ввиду слишком высокого свода стопы и ограниченной дорсальной флексии голеностопа. Увеличение площади контакта способствует переносу нагрузки с головок плюсневых костей на свод стопы (уровень доказательств – 4).
- Предотвращать избыточную супинацию стопы. Боковое смещение лодыжки и оси подтаранного сустава часто связаны с формированием полой стопы. Такое положение приводит к повышенному крутящему моменту мышцы-супинатора вокруг оси подтаранного сустава.
- Противодействовать недостаточной пронации и супинации. Дестабилизация пятки обусловлена боковым смещением оси подтаранного сустава. При подвижной форме синдрома полой стопы излишняя эластичность поперечного сустава предплюсны осложняет заключительный этап фазы опоры цикла ходьбы. Патологическое состояние носка стопы способствует супинации поперечного сустава предплюсны, приводящей к избыточной пронации пятки. Некоторые пациенты с полой стопой страдают одновременно от латеральной дестабилизации голеностопа в ходе фазы опоры и от пронации пятки на заключительном этапе фазы опоры. В целях лечения полезными могут оказаться такие приёмы, как растяжка и укрепление напряжённых и слабых мышц, дебридмент плантарных мозолей, мобилизация костей, массаж и хиропрактические манипуляции над стопой и лодыжкой (уровень доказательств – 5).
- Для нивелирования высокого свода стопы и предотвращения натирания пальцев возможно применение различных ортопедических аппаратов, в частности, ортопедической обуви с подошвой, повторяющей свод стопы. В случае варусных деформаций возможна модификация обуви ортопедическим клином. Применение шины при свисании стопы или лёгких деформациях может позволить пациенту перемещаться; однако пациентам с пониженной чувствительностью стопы рекомендуется применение шин с подкладками из полимерных пен, а также частый осмотр кожи на предмет образования язв (уровень доказательств – 1b).
Хирургическое лечение
Хирургические
методы борьбы с синдромом полой стопы основаны в большинстве своём на
транспозиции сухожилий. Они включают в себя следующие подходы:
- Коррекция pes cavovarus.
- Коррекция плантарной флексии первой плюсневой кости посредством осуществления искусственной дорсальной флексии.
- Коррекция варусного положения стопы при помощи латеральной остеотомии пяточной кости.
- Артродез предплюсне-плюсневого / подтаранного суставов.
- Артродез первого предплюсне-плюсневого сустава, латеральная остеотомия пяточной кости.
Развитие патологии

Тем не менее, строение стопы хотя бы отчасти позволяет понимать, что происходит в ее структурах при развитии описываемой патологии.
Стопа является очень сложной анатомической структурой, которая состоит из целого ряда взаимосвязанных элементов – костей, мышц, связок. Нормальная функциональность стопы обеспечивается только в том случае, когда указанные элементы «работают» как единое целое, обеспечивая, в первую очередь, ее опорную и двигательную функцию.
Если нормальное соотношение между отдельными элементами стопы (в частности, анатомическое) нарушается, это ведет к «сбою» механизмов, обеспечивающих пребывание в положении стоя и движение. Так как стопа еще и держит на себе общий вес человеческого тела, то из-за нарушения упомянутого соотношения ее составных частей нагрузка начинает неправильно распределяться между ее отдельными фрагментами. Из-за этого стопа не только устает – она деформируется еще больше. Формируется так называемый порочный круг: одно нарушение тянет за собой другое.
Как выглядит полая стопа? В случае ее развития:
- кривизна продольной части свода увеличивается;
- первая плюсневая кость у основания большого пальца опускается;
- пятка слегка разворачивается во внутреннем направлении.
В результате всех этих упомянутых изменений происходит своеобразное «скручивание» стопы.
Максимально деформированный отдел стопы может находиться в ее разных частях. В зависимости от его локализации выделяют три вида полой стопы:
- задний;
- промежуточный;
- передний.

Промежуточный тип полой стопы диагностируется значительно реже, чем ее другие типы. Он образуется при контрактурах подошвенных мышц из-за:
- укорочения подошвенного апоневроза (соединительно-тканной пластинки);
- ношения обуви со слишком жесткой подошвой.
Передний тип полой стопы развивается из-за ее вынужденного разгибания, когда опора приходится только на кончики пальцев. При этом передний устой свода стопы опускается, из-за чего пятка располагается выше передних фрагментов стопы. Но под тяжестью тела нарушение соотношения между ее задними и передними отделами частично ликвидируется.
Независимо от типа полой стопы из-за увеличения высоты свода начинается перераспределение нагрузки на разные отделы стопы:
- средняя часть нагружена не в полной мере;
- пяточный бугор и головки плюсневых костей ощущают постоянную перегрузку.
Пальцы медленно, но настойчиво искривляются и могут принимать форму:
- когтеобразную;
- молоткообразную.
При этом пальцы стопы выглядят следующим образом: их основные фаланги слегка поднимаются кверху, а ногтевые существенно опускаются. Из-за неправильного перераспределения нагрузки на стопу у основания ее пальцев формируются болезненные натоптыши.
Следует отметить, что увеличение свода стопы не всегда является причиной нарушений, которые были описаны выше. Нередко травматологи отмечают очень высокий арочный свод у абсолютно здоровых людей, которые никогда не жаловались на дискомфорт в стопах либо на нарушение походки. Выяснено, что в таких случаях форма стопы в прямом понимании передается по наследству – это отличительный признак, который обнаруживается у многих членов семьи. Он расценивается как вариант нормы, так как не ведет к деформации и не причиняет функциональных расстройств. Поэтому какое-либо лечение не требуется.


 Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья
Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья Стельки при вальгусной деформации у взрослых
Стельки при вальгусной деформации у взрослых Эквинусное положение стопы
Эквинусное положение стопы

 Как растянуть подъем стопы?
Как растянуть подъем стопы? Как определить размер детской обуви по стельке и длине стопы?
Как определить размер детской обуви по стельке и длине стопы?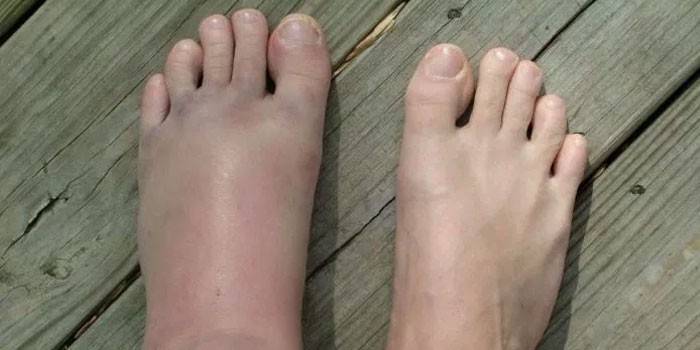 Плосковальгусные стопы у детей и взрослых
Плосковальгусные стопы у детей и взрослых Пронация стопы и что она значит для бегуна
Пронация стопы и что она значит для бегуна