Содержание
- 1 Методы лечения эквино-вальгусной деформации стоп у детей
- 2 Различия эквинусной и эквиноварусной деформаций
- 3 Что таковое эквинусная, или конская стопа
- 4 Методы лечения деформации
- 5 Эквино варусные стопы, особенности заболевания
- 6 Что такое и код по МКБ 10 эквинуса стоп
- 7 Эквиноварусная деформация стопы
- 8 Признаки варусной установки
- 9 Лучшие государственные клиники Израиля
- 10 Особенности эквиноварусной деформации
- 11 Конская стопа у человека: эквинусная деформация, фото, МКБ-10, причины, как лечить
- 12 Лучшие частные клиники Израиля
- 13 Как лечить деформацию стопы у детей?
- 14 Диета при вальгусной деформации
- 15 Методы лечения
- 16 Хирургическое вмешательство
- 17 Симптомы
- 18 Физиотерапевтическая терапия
- 19 Что делать при болях в суставе
- 20 Способы лечения заболевания
- 21 Причины и симптомы
- 22 Диагностика
- 23 Разновидности патологии
Методы лечения эквино-вальгусной деформации стоп у детей
Терапию определяет лечащий врач. Он должен на первичном осмотре выписать необходимые анализы, провести тесты и отправить на обследования. Если он этого не сделал, обратитесь к другому медику. Не следует проводить безосновательное самолечение (без заключения после дообследования).
Терапия может быть направлена как на первичную корректировку, когда существуют только начальные симптомы, так и на тщательное исправление при запущенных случаях. Ее нужно начинать с года и продолжать до семи лет, когда мышечный аппарат уже укрепится и не будет подвергаться повышенному воздействию.
Методика излечения включает лечебную физкультуру, которая может проводиться как в специальных центрах, так и дома. Закрепляется эффект массажами и физиопроцедурами. Несколько курсов вам могут сделать в поликлинике, но чаще придется просить доктора научить делать самостоятельно в домашних условиях.
Если первичное лечение не будет помогать, травматолог должен назначить физиотерапию, ортезы, гипсовые повязки, дополнительно используют дистракционно-компрессионный аппарат. В крайнем случае прибегают к хирургическому вмешательству, когда приходится искривлять или подпиливать косточки. Операцию делают на обе ноги с интервалами в год-полгода.
Если вы пренебрегаете рекомендациями врача, ребенок может остаться инвалидом.
Различия эквинусной и эквиноварусной деформаций
Под воздействием негативных факторов нарушается естественное положение ступни относительно оси нижних конечностей. Оно выражается в искривлении подошвы и изменении участков опоры при движении. В зависимости от направления деформации различают разные патологии. Их наглядные фото позволяют визуально дифференцировать заболевания.
| Критерии | Эквинусная | Эквиноварусная |
|---|---|---|
| Определение | Искривление в виде подошвенного сгибания, которое часто называют конской стопой или синдромом балерины. | Смещение плоскости подошвы внутрь по типу косолапия (варусной постановки ступней). |
| Внешний вид ступни | Пятка сильно приподнимается, опора при ходьбе происходит не на всю подошву стопы, а только на переднюю часть (пальцы, плюснефаланговые суставы). | Внутренний край ступни поднимается вверх к голени, нижний – неестественно вывернут вниз. Опорой при ходьбе служит внешнее ребро стопы. |
| Этиология | Чаще всего патология имеет приобретенный характер. | Заболевание врожденного типа или как последствие спастической формы ДЦП |
- https://nogivnorme.ru/bolezni/deformatsii/drugie/ehkvinovarusnaya-deformaciya-stopy.html
- https://stopzaraza.com/nogi/ekvinovarusnaya-deformaciya-stopy-lechenie-operaciya.html
- https://ortocure.ru/kosti-i-sustavy/deformatsiya/ekvinovarusnaya-ustanovka-stop-lechenie.html
- https://tuberkulezkin.ru/nogi/ekvinusnaya-i-ekvinovarusnaya-deformatsiya-stopy-prichiny-simptomy-lechenie.html
- https://2stupni.ru/hallux-valgus/ekvinus.html
- https://xnog.ru/meditsina/deformatsii/prochie-deformatsii/ehkvinovarusnaya-deformaciya-stopy/
- https://vashynogi.com/bolezni/kosti/lecehenie-oda/ekvinusnaya-deformatsiyu-stopy.html
Что таковое эквинусная, или конская стопа
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Эквинусная деформация стопы – это искривление стопы с устойчивым подошвенным сгибанием, которое именуется эквинусной установкой. Достаточно нередко эквинусная ступня развивается параллельно с иными видами ее деформаций. Проявления лишь эквинусной патологии без остальных деформационных компонентов встречаются сравнимо нечасто и составляют 12,5 % от всех вероятных деформаций.
Эквинусная деформация разделяется на два вида:
- врожденная, передающаяся на генном уровне или развивающаяся во время беременности, но она встречается очень изредка;
- обретенная, возникающая опосля наружных или внутренних нехороших действий на стопы (как у гимнасток, артистов балета).
Посреди множества причин, содействующих развитию деформации, можно выделить:
- развитие (это тип движения и изменения в природе и обществе, связанный с переходом от одного качества, состояния к другому, от старого к новому) плоскостопия (это самая нередкая причина);
- нарушение действий обмена веществ в организме;
- существенное ослабление иммунитета и самого организма в итоге перенесенных зараз или болезней воспалительного нрава;
- болезни, связанные со сбоями эндокринной системы (тиреотоксикоз, сладкий диабет и пр.);
- неверное усвоение организмом кальция и остальных веществ и микроэлементов;
- суровые болезни костей и суставов;
- различные травмы и повреждения стоп или всей ноги;
- склонность к набору излишнего веса или ожирение;
- наследственная и генетическая расположенность;
- некомфортная, очень узенькая или нехорошо подобранная обувь (узконосые модели, высочайшие неуравновешенные каблуки-шпильки и др.).
Ежели говорить о медицинской картине болезни, то она очень обычна. При наружном осмотре доктор может констатировать явные признаки подошвенного изгибания стопы – от самой легкой формы, при которой пятка только слегка приподнимается над уровнем земли, до непростой, когда стопа нездорового соприкасается с полом лишь зоной плюснефаланговых суставов, тыльной стороной пальцев ног или даже тыльной стороной всей ступни полностью. При этом с тыльной стороны она бывает мощно выгнута.
Подошву на пятке традиционно покрывает узкая гладкая кожа, а вот в области плюсневых костей кожа, напротив, чрезвычайно твердая, твердая и покрытая мозолями. Походку при эквинусной деформации на одной ноге охарактеризовывает неэластичная хромота, а при двусторонней деформации хождение дается нездоровому очень проблемно из-за мощного сокращения площади опоры.
Для односторонней эквинусной ступни соответствующ степпаж, или петушиная походка, типичный вид биомеханики движения, когда нездоровой при ходьбе очень мощно сгибает ногу и высоко подымает колено, чтоб отвисающая ступня не цеплялась за землю. При этом хоть какое ее тыльное сгибание или мощно ограничено, или полностью исключено.
Методы лечения деформации
Лечебная тактика определяется тяжестью патологии. На ранних стадиях помогает массаж, лечебная гимнастика. Запущенные случаи лечатся на протяжении длительного времени разными методами. Родителям рекомендовано набраться терпения. Результат от лечебных мероприятий оценивают к 7 годам. В этот период происходит укрепление мышечно-связочного аппарата. Малыш может самостоятельно удерживать ногу в нужном положении.
Терапия варусных, вальгусных, плосковальгусных искривлений стоп начинается с ЛФК. Специалисты назначают комплекс эффективных упражнений:
- Посадите малыша на стульчик. Придавите мячик его ногами к полу и начинайте раскачивать вправо-влево, вперед-назад.
- Следующее упражнения проводится также на стульчике. Мячик положите под ноги. Поочередно надавливайте на него правой и левой ногой ребенка. Могут возникнуть небольшие затруднения с техникой выполнения. Тогда следует работать одновременно двумя нижними конечностями.
- Рассыпьте по полу мелкие игрушки. Пусть малыш собирает их пальцами ног.
- Ходите с ребенком по неровным поверхностям (песку, камням).
Гимнастика дополняется ежедневным массажем, физиопроцедурами. Больным назначаются ортопедические стельки, специальная обувь.
Физиотерапия помогает восстановить нормальное строение ног, улучшает кровообращение, уменьшает выраженность болевого синдрома. Эффективными физиопроцедурами при эквинусной постановке стоп считаются:
- электрофорез с кальцием;
- солевые ванны;
- парафинотерапия.
Если перечисленные методы будут малоэффективными, тогда врачи-ортопеды добавляют к основному лечению ортезы (гипсовые повязки, корригирующие шины). Методика предполагает пассивное исправление деформации.
Больному накладывают гипсовые повязки. Они придают стопам анатомически правильное положение. Результат наблюдается через несколько месяцев.
Альтернативный вариант терапии — дистракционно-компрессионный аппарат. Его широко используют для лечения ложных суставов, укороченных конечностей, деформаций ног.
Когда консервативная терапия не помогает, прибегают к хирургическим методам лечения. Реконструктивная операция по Понтасси улучшает форму конечности и ее функции. Хирурги во время операции занимаются исправлением косметических, анатомических дефектов. Хирургическое вмешательство проводится поочередно на обеих конечностях с интервалом в полгода.
Заболевание нельзя лечить самостоятельно. Советы друзей, доктора Комаровского из интернет-сети, средства народной медицины только оттягивают время. Запущенные случаи заканчиваются инвалидностью.
Эквино варусные стопы, особенности заболевания
Главной отличительной чертой можно назвать тот факт, что при развитии деформации нарушается естественное положение ноги. Соответственно, это ведет к массе логично предполагаемых последствий:
- Неправильная нагрузка. Что ухудшает корректное развитие ног, опорно-двигательного аппарата и всего организма в целом.
- Нарушается тонус мышц. И часть из них находится в постоянном напряжении, чего не должно происходить, а другая часть, напротив, атрофируется. Ведь они не задействуются в полной мере.
- Постоянное давление на костную ткань. Ввиду нагрузки, которая природой, по сути, не запланирована. И в результате сама кость также начинается деформироваться.
Что такое и код по МКБ 10 эквинуса стоп
В детском возрасте возникает множество деформаций нижних конечностей (варус, вальгус, косолапость, плоскостопие, молоткообразная деформация пальцев). Некоторые заболевания можно заподозрить, когда ребенок находится в утробе матери (двусторонняя косолапость у плода на УЗИ). Другие патологии проявляются в старшем возрасте.
Предположить эквинусную стопу (по МКБ-10 код Q66) возможно, когда малыш начинает ходить. Патология имеет другое название — синдром балерины. Патологическое состояние проявляется хождением на носочках. Ребенок не может встать на полную стопу и ходит на цыпочках.
Почему появляется симптом? Неправильная ходьба проявляется в результате неравномерного распределения нагрузки на ноги. Патогенез заболевания связан с изменениями мышечного тонуса. Эквинус может быть симптомом серьезных заболеваний (ДЦП, нервно-психических отклонений, аномальный строением пяточного сухожилия). Согласно международной медицинской классификации, различают два вида эквинусной деформации:
- Типичная — появляется при нарушении формирования мышечно-связочного аппарата.
- Атипичная — связана с патологией костей нижних конечностей. Контрактура сустава развивается при аплазии, гипоплазии большеберцовой, малоберцовой костей.
Деформация может быть врожденной и приобретенной. Хождение на цыпочках не всегда свидетельствует о эквинусе. Ранняя вертикализация ребенка, использование ходунков, привлечение к себе внимания — распространенные причины неправильной ходьбы. Малыш может начинать свои первые шаги на носочках. Потом такая походка перерастает в привычку. Со временем ребенок начнет повторять движения взрослых и от глупой привычки не останется и следа.
Чтобы убедиться в отсутствии патологии, необходимо проконсультироваться с педиатром. После тщательного осмотра доктор назначит соответствующие анализы, рентгенографию для подтверждения диагноза.
Эквиноварусная деформация стопы

Эквиноварусная деформация стопы — это патологическое положение стопы, во время которого передний край стопы поднят, а наружный край опущен вниз.
Эквиноварусная деформация стопы — эта деформация стоп, которая очень часто диагностируется при спастических формах детского церебрального паралича.
Детский церебральный паралич — это группа гетерогенных клинических синдромов, возникших в связи с не прогрессирующими нарушениями двигательных функций и позы.
Эквиноварусная деформация стоп — это тяжелая форма деформации опорно-двигательного аппарата, чаще всего заболевание является двухсторонним. Эквиноварусная деформация стоп может быть:
- Типичной (дефект развития сухожилий, связок, мышц);
- Атипичной (недоразвитие большеберцовой кости).
Причины эквиноварусной деформации стопы
Эквиноварусная деформация стопы возникает в результате варусной или эквинусной установкой стопы. Также данная патология может возникнуть из-за выпадения функции малоберцовых мышц
Важно знать, что при эквиноварусной деформации стоп паралич может распространиться на переднюю группу мышц голени
Основные причины эквиноварусной деформации стопы:
- Повреждение седалищного нерва;
- Повреждение малоберцовых нервов (после резаных и огнестрельных ран);
- Энцефалит;
- Полиомиелит;
- Болезнь Литтла;
- Сложные и неправильно вылеченные вывихи стоп;
- Гнойно-деструктивные процессы на стопе;
- Вывихи и переломы голеностопного сустава или другого сустава заднего отдела стопы.
Эквиноварусная деформация стопы проявляет себя такими клиническими признаками:
- Отсутствие активных пропорциональных движений около переднезадней горизонтальной оси стопы;
- Наличие характерных компонентов деформации (подошвенного сгибания, варуса, торсии дистального конца стопы вовнутрь);
- Отсутствие активного сгибания стопы.
Симптомы эквиноварусной деформации стопы
Также можно столкнуться с так называемой эквиноварусной деформацией стопы или конской стопой, при которой человек не может наступить на всю поверхность стопы, а только лишь на её переднюю часть (носок).
Создаётся такое впечатление, что человек старается встать на носок, так как сгибание голеностопного сустава является ярко выраженным.
Данная патология зачастую бывает врождённой и может быть как двухсторонней, так и односторонней.
При медицинских показаниях и наличии квот по направлению в нашем центре проводятся операции за счет средств, выделяемых по программе оказания высокотехнологичной медицинской помощи (ВМП)
Подробно о программе высокотехнологичной медицинской помощи
Лечение эквиноварусной деформации стопы
Лечение эквиноварусной деформации стоп — это очень длительный и сложный процесс, который занимает очень много сил и времени
Важно, как можно скорее поставить диагноз и начать лечение еще на самых ранних этапах развития эквиноварусной деформации. Ранняя диагностика дает больше шансов на скорейшее выздоровление
Постановкой диагноза, определением причины эквиноварусной деформации стопы и назначением лечения может заниматься только опытный врач-ортопед.
Самолечение и народная медицина при лечении эквиноварусной деформации стоп строго запрещается, так как оно может лишь уменьшить боль на некоторое время, а сама деформация будет развиваться дальше.
Комплексное лечение включает в себя:
- Лечебные физические упражнения, которые направлены на коррекцию формы стопы и на укрепление мышц ног;
- Физиотерапевтические процедуры;
- Применение ортопедических принадлежностей (корректоры, супинаторы);
- Использование ортопедических стелек и супинаторов;
- Комплексный массаж стоп и ног, включающий в себя массаж поясничной и ягодично-крестцовой области.
Очень часть у детей эквиноварусную деформацию стоп лечат с помощью метода Понсети. Это всемирно известная методика, которая заключается в мануальной коррекции и поэтапной смене гипсовых повязок. Этот метод очень эффективный, он гарантирует минимальное хирургическое вмешательство. Метод Понсети корректирует эквиноварусную деформацию стоп у человека всего лишь за 2 месяца.
Основные методы лечения эквиноварусной деформации стопы в нашем центре ортопедии:
- Коррекция в 3-точечной коррекционной системе;
- Применение закрепляющих протезов;
- Этапная редрессация;
- Антиэквиноварусная обувь;
- Физиотерапия;
- Введение лекарственных препаратов, которые блокируют нервно-мышечную проводимость икроножных мышц;
- Оперативное лечение (применяется в случае неэффективного результата после лечения другими методиками).
Признаки варусной установки
Редкой формой эквиноварусной деформации является так называемая конская стопа. Ребенок наступает не на всю подошву, а лишь на переднюю ее часть. Со стороны кажется, что он пытается встать на носочек. Искривление чаще всего имеет врожденный характер и может поражать как одну, так и обе ноги. При отсутствии лечения деформация становится более выраженной. Кости разрушаются, суставы смещаются, а кожа внешней части стопы покрывается мозолями. Икроножные мышцы не участвуют в процессе ходьбы, что может способствовать их атрофии. Нарушаются функции голеностопных и коленных суставов.
Лучшие государственные клиники Израиля
Особенности эквиноварусной деформации
Эквиноварусная деформация стопы – нарушение, при котором передний край ступни поднят вверх, а наружный опущен вниз. Эта разновидность патологии часто возникает при детском церебральном параличе.
Происходят серьезные изменения. Нарушается естественное положение костей и сочленений в голеностопном суставе.
Причины
Эквиноварусная установка стоп развивается вследствие внутренних нарушений строения мышц. Возникновение заболевания происходит на фоне следующих факторов:
- Дистония мышц-сгибателей стопы и голени;
- Пирамидная недостаточность у детей до первого года жизни;
- Травмы шейного отдела спинного мозга;
- Устойчивое нарушение кровообращения;
- Утолщение ствола головного мозга.
Причины возникновения такого искривления следующие:
- Энцефалит;
- Повреждение седалищного нерва;
- Полиомиелит в анамнезе;
- Травмы;
- Сложные вывихи стоп;
- Переломы голеностопа.
Возникшее заболевание требует лечения. Чем раньше патология будет выявлена, тем более эффективной окажется терапия.
Симптоматика
Деформация стопы этого типа не может остаться незамеченной. Клинические признаки заболевания следующие:
- Невозможность осуществлять пропорциональные движения обеими ногами относительно оси стопы;
- Стопы неправильно согнуты, это видно невооруженным глазом;
- Хромота;
- Нет активного сгибания в стопах.
Человек может заметить искривление самостоятельно. Для постановки точного диагноза и подбора адекватных методов терапии требуется медицинское обследование.
Методика лечения заболевания
Если у ребенка обнаружили эквиноварусную установку стопы, от родителей требуется немало терпения. Результат лечения будет не быстрым, а сил приложить придется немало. Однако, чем раньше будет начата терапия, тем лучших результатов можно достичь.
Важно правильно выбрать врача-ортопеда. Достоверно оценить эффективность проведенного лечения можно будет только через несколько лет, примерно к 5-7 годам жизни, когда основные структуры опорно-двигательной системы ребенка полностью сформируются
Ни в коем случае не стоит пытаться лечить деформацию стопы народными методами. Нельзя терять время на неподходящие способы терапии.
После обращения к врачу будут назначены дополнительные исследования. Чаще всего проводят рентген, УЗИ. В более сложных случаях может потребоваться МРТ.
В лечебные меры при деформации стоп у ребенка входят следующие методики:
- Правильно подобранные лечебно-физкультурные упражнения;
- Сеансы физиотерапевтических процедур;
- Использование ортопедических изобретений;
- Профессиональный массаж стоп.
Вначале применяется консервативный подход в лечении. Чем раньше выявлена болезнь, тем больше результата будет.
Хирургическое лечение
Операции проводят по методу Понсетти. Стопу корректируют, после чего накладывают гипсовые повязки. По мере выпрямления гипс меняют, чтобы он продолжал исполнять свою функцию.
Компрессионные повязки практически не используются, так как для выпрямления такого искривления они недостаточно эффективны.
Деформация стопы любого типа – неприятная болезнь, требующая длительного лечения
Однако родителям важно понять, что достичь улучшений можно, четко соблюдая рекомендации врача
Конская стопа – один из видов деформации стопы, который обнаруживается обычно во взрослом возрасте. Чуть реже патологию диагностируют у детей.
Это заболевание обратно плоскостопия и подразумевает под собой анормальный изгиб стопы.
Конская стопа у человека: эквинусная деформация, фото, МКБ-10, причины, как лечить
В детском возрасте возникает множество деформаций нижних конечностей (варус, вальгус, косолапость, плоскостопие, молоткообразная деформация пальцев). Некоторые заболевания можно заподозрить, когда ребенок находится в утробе матери (двусторонняя косолапость у плода на УЗИ). Другие патологии проявляются в старшем возрасте.
Предположить эквинусную стопу (по МКБ-10 код Q66) возможно, когда малыш начинает ходить. Патология имеет другое название — синдром балерины. Патологическое состояние проявляется хождением на носочках. Ребенок не может встать на полную стопу и ходит на цыпочках.
Почему появляется симптом? Неправильная ходьба проявляется в результате неравномерного распределения нагрузки на ноги. Патогенез заболевания связан с изменениями мышечного тонуса.
Эквинус может быть симптомом серьезных заболеваний (ДЦП, нервно-психических отклонений, аномальный строением пяточного сухожилия).
Согласно международной медицинской классификации, различают два вида эквинусной деформации:
- Типичная — появляется при нарушении формирования мышечно-связочного аппарата.
- Атипичная — связана с патологией костей нижних конечностей. Контрактура сустава развивается при аплазии, гипоплазии большеберцовой, малоберцовой костей.
Деформация может быть врожденной и приобретенной. Хождение на цыпочках не всегда свидетельствует о эквинусе.
Ранняя вертикализация ребенка, использование ходунков, привлечение к себе внимания — распространенные причины неправильной ходьбы. Малыш может начинать свои первые шаги на носочках.
Чтобы убедиться в отсутствии патологии, необходимо проконсультироваться с педиатром. После тщательного осмотра доктор назначит соответствующие анализы, рентгенографию для подтверждения диагноза.
Эквинусная установка стоп: причины, симптомы и лечение – Здоровье стоп
Эквинусное положение стопы Причины деформации на ногах Лечение деформации на ногах
Эквинусная и эквиноварусная деформация стопы связана с патологическими изменениями в анатомии нижних конечностей. Заболевания относятся к нарушениям опорно-двигательной системы, препятствуют двигательной активности. Запущенные формы приводят к серьезным последствиям, пожизненной инвалидности. Своевременное комплексное лечение позволяет восстановить форму и функциональность ног
Виды деформаций
Эквиноварусная и эквинусная деформация стопы имеет разные причины появления, формы и степень выраженности. В зависимости от этих факторов патологии классифицируются по следующим видам:
- локализация поражения – односторонняя или двухсторонняя;
- степень выраженности – легкая или тяжелая;
- характер патологии – типичная или атипичная;
- причина развития – врожденная, приобретенная;
- стадия – начальная, прогрессирующая, запущенная.
Молоткообразная деформация пальцев стопы
Как диагностировать патологию
Эквинусную и варусную деформацию стоп характеризуют выраженные симптомы – вывернутые ступни, согнутые пальцы, неподвижность голеностопа, неправильное положение ног при ходьбе.
Патология может иметь механическую природу, свидетельствует о нервно-психических расстройствах или скрытых заболеваниях.
Точная идентификация и установление причины недуга проводится лечащим врачом во время диагностики:
- изучение клинической картины – сбор анамнеза, внешний вид и характер искривления стопы;
- рассмотрение наследственного фактора, образа жизни, иных патологий;
- исследование методами рентгенографии, плантографии, денситометрии костей;
- лабораторные анализы крови, мочи, плазмы, суставной жидкости.
На заметку!
При обнаружении признаков эквинусной и варусной деформации стоп у ребенка необходимо проконсультироваться у ортопеда, невропатолога. При необходимости потребуется обследование других специалистов – эндокринолога, хирурга, генетика.
Лучшие частные клиники Израиля
ПозвонитьНаписать
ПозвонитьНаписать
Медицинский центр Бейт Гейди
ПозвонитьНаписать
Все клиники
Прежде чем назначить лечение, врач-ортопед проводит тщательное обследование пациента, что позволяет подобрать наиболее эффективную терапевтическую схему.
Диагностика проводится поэтапно и может включать различные диагностические методики:
Применяются разные способы диагностики
- Опрос и осмотр пациента — специалист выясняет возраст пациента, состояние организма, специфику положения стопы и характер ее искривления, определяет наличие наследственного фактора в анамнезе.
- Рентгенография — для выявления состояния костной ткани и особенностей деформации.
- Плантография — методика, основанная на получении отпечатков подошвы ступней, позволяющих оценить ее рессорные функции.
- Денситометрия — позволяет оценить плотность костной ткани.
Также могут быть назначены анализы крови, биохимии, плазмы крови. Такие анализы позволяют определить уровень витамина Д, кальция, фосфора и магния и организме, тем самым установить возможные причины заболевания.
Формирование стоп у ребенка заканчивается к 4-м годам. До этого времени костные ткани мягкие, состоят из неплотно прилегающих хрящей. Мышцы не имеют достаточной силы. Под воздействием нагрузок может сформироваться неправильная установка – эквиноварусная стопа.
При нейрогенных патологиях возникает повышение тонуса икроножных мышц, происходит развитие деформации.
Эквинусную и варусную деформацию стоп характеризуют выраженные симптомы – вывернутые ступни, согнутые пальцы, неподвижность голеностопа, неправильное положение ног при ходьбе. Патология может иметь механическую природу, свидетельствует о нервно-психических расстройствах или скрытых заболеваниях. Точная идентификация и установление причины недуга проводится лечащим врачом во время диагностики:
- изучение клинической картины – сбор анамнеза, внешний вид и характер искривления стопы;
- рассмотрение наследственного фактора, образа жизни, иных патологий;
- исследование методами рентгенографии, плантографии, денситометрии костей;
- лабораторные анализы крови, мочи, плазмы, суставной жидкости.
При своевременном обращении к специалисту возможна коррекция патологии. Для постановки диагноза применяют следующие методы исследования:
сбор жалоб и анамнеза заболевания, составление семейного древа для выяснения возможности генетического происхождения патологии
Также, доктору важно узнать, после каких событий появилась деформация, как давно это стало беспокоить пациента, какие меры коррекции он использовал;
осмотр положения стопы, оценка объема движений в голеностопном суставе и специфики искривления нижней конечности;
лабораторные исследования крови (необходимо оценить уровень гормонов щитовидной и паращитовидной желез, кальция, фосфора и витамина D);
рентгенография стоп;
определение плотности костей (денситометрия);
компьютерная и магнитно-резонансная томография (покажет подробную картину анатомического состояния ступней и их костей).. После проведения всех исследований врач устанавливает клинический диагноз, имеющий свой код по МКБ 10 (М21), и назначает комплексное лечение
После проведения всех исследований врач устанавливает клинический диагноз, имеющий свой код по МКБ 10 (М21), и назначает комплексное лечение.
ПозвонитьНаписать
ПозвонитьНаписать
ПозвонитьНаписать
ПозвонитьНаписать
ПозвонитьНаписать
Как лечить деформацию стопы у детей?
При подозрении на деформацию стоп родителям нужно показать ребенка детскому хирургу, ортопеду или травматологу. Доктор внимательно осмотрит ноги, выслушает жалобы, проведет специальные тесты. Возможно, назначит подометрию, рентген, УЗИ, МРТ. По результатам обследования в зависимости от типа, степени тяжести болезни, особенностей организма, возраста назначит лечение. Если причина связана с патологиями нервной системы, дополнительно необходима консультация и наблюдение невролога.
В возрасте до 3 лет важно различать физиологические особенности развития стопы и патологические состояния. Часто то, что кажется родителям ненормальным, неправильным, на самом деле является вариантом нормы
Например, варус или O-образное положение ног до 2 лет считается физиологическим. Чтобы не пропустить малейших отклонений, рекомендуется периодически показывать малыша ортопеду. Раннее выявление болезни позволит начать лечение вовремя, исправить деформацию в короткие сроки простыми методами.
Врожденные деформации стоп обычно обнаруживают врачи-педиатры во время планового осмотра младенца в первые месяцы жизни. Более выраженными они становятся ближе к 1 году, когда малыш учится делать первые шаги. Тогда родители замечают, что у ребенка шаткая, неуверенная походка, нарушена осанка. Он быстро утомляется при ходьбе, не хочет передвигаться на ножках, капризничает при попытках заставить.
На начальных стадиях исправить форму стопы удается консервативными методами, в тяжелых случаях прибегают к наложению шин, гипсовых повязок, фиксирующих стопу в конкретном положении, хирургическим вмешательствам.
Для лечения плоскостопия назначают ношение ортопедических стелек, обуви, массаж, упражнения, способствующие укреплению мышц, поддерживающих своды. Массаж улучшает приток крови, обменные процессы, снимает усталость, стабилизирует мышечный тонус, укрепляет мягкие ткани. Для массажа, глубокой проработки мышц дополнительно используют специальные ортопедические мячики, коврики, полусферы с разными рельефными поверхностями.
Для лечения у детей варусной и вальгусной деформации стопы применяют:
- массаж;
- физиотерапию (электрофорез, магнитотерапия, электростимуляция);
- ЛФК;
- ортопедическую обувь, вкладыши, стельки.
Лечение долгое, поэтому родителям нужно запастись терпением, строго выполнять рекомендации врача. Оно направлено на укрепление мышечно-связочного аппарата стопы, снятие или повышение тонуса, правильное распределение нагрузки.
Относительно новый метод коррекции – тейпирование. На ногу накладываются кинезиологические тейпы. Это эластичные тканевые ленты на клейкой основе, помогающие снять боль, смоделировать правильную установку ноги.
ЛФК и гимнастику подбирает врач. Родители часто пытаются найти решение самостоятельно, читают о разных комплексах, смотрят видео, отзывы. Но при вальгусной деформации стопы у детей неправильное упражнение может ухудшить состояние, поэтому так делать нельзя. У каждого ребенка есть свои особенности, которые при таком подходе не учитываются. То же самое касается выбора обуви.
При лечении врожденной косолапости для фиксации стопы в заданном положении применяют гипсовые повязки, которые меняют каждые 5 – 7 дней. Такой метод позволяет постепенно скорректировать положение стопы и вывести ее в анатомически правильное положение. После окончания терапии назначают упражнения и ортопедическую обувь для профилактики рецидива. При приобретенной косолапости сначала выявляют причину ее развития, а потом подбирают методы коррекции.
При тяжелых деформациях стопы, которые нельзя исправить консервативными методами, показана операция.
Чем младше ребенок, тем выше шансы на успешное лечение, избавление от проблемы. Но часто родители не замечают ранних признаков отклонений от нормы и упускают время.
Диета при вальгусной деформации
Для начала из рациона следует убрать все вредные продукты, которые способствуют застою крови и предотвращают росту кости. Исключаем мучное, жареное и жирное, фастфуд, чаи и кофе, приправы, грибы и быстрые углеводы. Также отказываемся от жирных сортов мяса, лука, сливочного масла, сливы, винограда, шоколада.
Они не дают нужных витаминов А, Е, С, которые помогли бы проницаемости капилляров и укрепляли ткани. А также замедляют обмен веществ.
Желательно создать для малыша дробное правильное питание — 6-7 раз в день, но по чуть-чуть. Иногда придется дополнительно договориться об этом в садике или школе.
Также проследите, чтобы ребенок пил достаточно воды.
Что рекомендуют кушать при лечении эквино-плоско-вальгусной деформации стоп
Ориентируйтесь на зерновые культуры — каши и супы, макароны и вермишель из твердых сортов, нут, овощи, черный зерновой хлеб, молочная и кисломолочная продукция
Также обратите внимание на морепродукты (кроме копченых), белое и красное мясо (тушеное, вареное, в салатах), фрукты, яйца, компоты, соки и квасы
Методы лечения
Это целый комплекс процедур, которые обладают накопительным эффектом. Лечение – это долгий процесс, который исчисляется годами. И никакие современные методики не могут качественно ускорить результат.
Поэтому мы уточняли, что так важно как можно раньше диагностировать патологию. Ведь учитывая, сколько времени придется затратить на лечение, лучше начать заранее
Да и каждый день, пока ребенок неправильно использует свой опорно-двигательный аппарат, ухудшает положение. Диагноз должен поставить врач-ортопед. И для последующих процедур и назначений важно подобрать наиболее профессионального специалиста. Людям свойственно ошибаться, а цена ошибки в этой отрасли слишком высока. Поэтому это именно тот случай, когда лучше потратить ресурсы на выбор лучшего исполнителя.
Ориентируйтесь на ближайшие результаты лишь к пяти годам. Ранее качественных сдвигов заметно не будет. Ведь сам опорно-двигательный аппарат полностью развивается как раз к этому сроку. И именно тогда уже можно делать выводы о том, успешно ли лечение.
Помните, что методики народной медицины строго исключаются. В принципе, они не могут признаваться эффективными. В некоторых областях врачи смотрят на применение народной медицины спустя рукава. Мол, что плохого, если бабушкиным отваром полечить насморк. А вот в данном ракурсе народная медицина может принести самые неблагоприятные последствия.
Если эквиноварусная косолапость лечится народными методами, они вполне могут на какой-то срок полностью заблокировать симптоматику. А также снизить возможный болевой эффект. В итоге больной не будет жаловаться, проблема начнет игнорироваться. Но неправильная нагрузка, нарушение положения ступни, деформация костной ткани, снижение мышечного тонуса – все это останется. И проблема будет расти, ухудшаться день ото дня. И настанет момент, когда ее уже не получится игнорировать, но тогда уже и современная классическая медицина вряд ли сможет продемонстрировать впечатляющие результаты. Слишком запущенный будет случай.
После диагностики, первое, с чем придется столкнуться – это направление на сдачу анализов и прохождение исследований. Это:
- Рентгенография.
- Общий анализ крови и мочи.
- В части случаев назначается магнитно-резонансная томография.
Далее, назначается комплекс медицинских процедур, которые показывают эффективность только в совокупном применении. Поэтому не стоит исключать какие-то из процедур из-за неудобства или потому что ребенку они не нравятся. Подумайте о его будущем здоровье. Итак, назначения могут быть следующими:
- Физиотерапия. Различные методики с успехом применяются в этой области. Нашли свое отражение лазерные терапии, термические, магнитные. Но в данном случае они все же носят вспомогательный характер, нежели выступают основной для лечения.
- ЛФК. То есть, лечебная физкультура. Стоит отметить, что комплекс подбирается строго по направлению лечащего ортопеда. Проводятся занятие в специальных центрах. Далее, после небольшого обучения можно продолжать тренировки уже и в домашних условиях. Но родители строго должны пройти процесс обучения, понять все особенности физиологии малыша. Тщательно изучить, какие именно упражнения способствуют развитию, а какие, напротив, могут лишь усугубить положение. Зачастую многие родители продолжают ходить на занятия, чтобы процесс шел под бдительным присмотром инструктора.
- Массаж. Это уже один из базовых элементов. И он применяется практически на всех этапах. Качественные услуги массажиста с профильным образованием зачастую платные. Тем более что специалист обычно вызывается на дом. Несколько раз в неделю он посещает малыша, проводит массаж, разминает голеностоп, способствует повышению подвижности и правильной фиксации.
Последней методикой, которая признается наиболее удачной, принято считать подбор специализированной ортопедической обуви. Она способствует фиксации положения ступни, которое обеспечивает обратной девиации процесс. Постоянное ношение обуви и стелек – это безболезненный метод исправить ситуацию. Но здесь многое зависит от компании-продавца.
Хирургическое вмешательство
Существует два типа воздействия хирургическим путем. В первую очередь назначается поддерживающая повязка по методу Понсети. Фактически она не слишком сильно отличается от уже обозначенной выше ортопедической обуви. Смысл тот же, но воздействие более интенсивное. Наносится гипсовая повязка, которая фиксирует ступню в отведенном положении. После чего ребенок носит ее постоянно. Естественно, раз в пару недель повязку нужно будет менять. Для этого необходимо посещать больницу, где врач произведет все процедуры.
Если стадия уже запущенная и обычные методики не приносят никакого эффекта, то используется второй вид хирургического воздействия. Это оперативное вмешательство. То есть, пациент попадает на операционный стол к хирургу. Но данная процедура может быть назначена только в том случае, если ребенок старше двух лет. Иначе риск слишком велик.
Да и в принципе оперативное вмешательство считается нежелательным выбором. И ортопеды направляют на него пациентов лишь когда иные способы просто не работают. Поэтому чтобы избежать операции, желательно как можно раньше начать решать проблему.
Увидев, что такое эквиноварусная деформация стопы, фото которой представлены в статье, многие родители бьют срочную тревогу и впадают в панику. Разумеется, срочно решать вопрос – необходимо, но паниковать, явно не стоит. Современная медицина уже давно справляется с такими задачами практически со 100% вероятностью.
Современные ортопеды уделяют внимание правильному положению стопы ребенка после рождения. Часто малыш рождается с врожденными патологиями опорно-двигательного аппарата
Тогда ему требуется адекватная медицинская помощь. Родители должны понимать, чем отличается эквинусная и эквиноварусная деформация стопы и когда рекомендуется начинать лечение.
Симптомы
Симптоматика у такого состояния достаточно типичная для искривления стопы. Больной может говорить о:
- Утомляемости в процессе ходьбы;
- Боли в голеностопе и ступне;
- Увеличении арочной высоты в своде;
- Изменении передней части подошвы;
- Деформации пальцев;
- Снижении подвижности пораженного отдела;
- Болезненных мозолях.
Учитывая это, больные часто не способны подобрать обувь под деформированную ногу. Если состояние спровоцировано полиомиелитом, то могут проявиться односторонний парез невыраженного типа, эквинус стопы.
У мышц снижается тонус, но изменение при этом в контексте прогрессирования не происходит. А вот при церебральных поражениях в мышечном аппарате тонус имеет свойство увеличиваться, проявляются спазм с последующим усилением сухожильного рефлекса. Симптоматика приобретает обычно односторонний характер без прогрессирования негативного состояния.
Когда в анамнезе присутствуют врожденные пороки развития ОДА, то деформация чаще проявляется двусторонне. При этом она склонна к развитию негативных процессов и усугублению общего состояния и признаков конской стопы. При этом данный процесс типичен для периодов быстрого роста ребенка.
Болезнь Фридрейха предполагает не только двустороннее поражение, но также и активное прогрессирование. При исследовании семейного древа обычно обнаруживаются родственники с той же проблемой. Конская стопа сочетается с тяжелым нарушением походки, атаксией, слабо выраженным расстройством уровня чувствительности, поражением пирамидных путей.
Болезнь Шарко-Мари-Тута предполагает наличие прогрессирующей двусторонней формы заболевания. Присутствует атрофия мышц. Она имеет свойство постепенно распространяться в направлении снизу и вверх.
На фото методы лечения эквинусной стопы
Физиотерапевтическая терапия
Если у ребенка варусная установка, это не значит, что массироваться будет только ступня. Чтобы достичь положительного результата, желательно начать сеанс с проведения общего расслабляющего массажа. При отсутствии такой возможности обязательно должны быть включены область поясницы, ягодицы и ноги. Лечение массажем должно проводиться курсом не менее 10 сеансов. При необходимости его можно повторить через 6–12 месяцев, в зависимости от достигнутых результатов в терапии плоско варусной установки стоп.
httpv://www.youtube.com/watch?v=embed/aGNMQ8HX36Q
httpv://www.youtube.com/watch?v=embed/aGNMQ8HX36Q
Чтобы убрать плоскостопие, нужно обязательно делать специально разработанные упражнения. Они включают следующие движения:
- сгибание и разгибание стопы в положении сидя;
- наружные вращения;
- корректирующую позицию во время игр — сидя между пятками;
- приседания возле стула с опорой на стопу;
- стоять на пятках;
- опускание пяток со ступеньки (подкладывать нетолстую книжку);
- ходьба «Елочкой», «Гусиным шагом», «Лесенкой».
Что делать при болях в суставе
Стоит сразу уточнить, что если ваш малыш жалуется или демонстрирует наличие болевого синдрома в суставах ноги, не стоит сразу подозревать синдром балерины или смежные недуги. Необходимо в первую очередь получить медицинскую консультацию. Строго не рекомендуется принимать какие-либо лечебные препараты, если врач лично их не рекомендовал или не прописал.
Конечно, у мамы психологический фактор немного смещается в сторону фанатичной заботы. Но оперативные меры по лечению, если провести их некорректно, либо если вмешательства и не требовалось, могут лишь навредить. Если ваше чадо чуть прихрамывает на правую ногу, это не значит, что у него эквинусная деформация правой стопы. Это лишь небольшое подозрение. Поэтому нужно не срочно бежать за препаратами и мазями, а приобрести ортопедическую обувь и записаться на консультацию к лечащему педиатру.
Способы лечения заболевания
Для устранения эквиноварусной деформации могут использоваться как консервативные, так и хирургические методики. Выполнение специальных упражнений способствует укреплению мышц и суставов. Физиотерапевтические процедуры облегчают общее состояние, предотвращают развитие воспалительных процессов.
На начальных этапах лечение деформаций стопы возможно с помощью консервативных методов. Они назначаются после обследования и постановки диагноза.
Выбор методов индивидуален и зависит от возраста пациента, особенностей организма, наличия сопутствующих патологий и степени тяжести деформации. Особенно эффективно лечение таких патологий в детском возрасте.
Но все равно исправление деформации – это длительный процесс. Для того недостаточно какого-то одного средства, обязательно комплексное лечение. Оно может включать такие методы:
- ношение специальной обуви или использование ортопедических стелек;
- применение вкладышей, межпальцевых разделителей, бандажей или шин для снижения нагрузки на стопу;
- лечебная физкультура;
- физиотерапевтические процедуры, например, грязевые ванночки, парафиновые аппликации, ударно-волновая терапия или электромиостимуляция;
- народные методы в виде расслабляющих ножных ванночек, компрессов и растирок;
- массаж стоп;
- хирургическая коррекция.
Массаж и гимнастика эффективны при любых деформациях стоп
Врожденные патологии у детей, например, косолапость или эквинусная деформация стопы лечатся с помощью редрессации. Этот метод представляет собой поэтапное гипсование после ручного исправления дефекта. Применяется он на первом году жизни малыша, пока кости у него еще пластичные. А после того, как ребенок начинает ходить, к лечению подключаются специальные упражнения, физиопроцедуры, ношение ортопедической обуви.
У взрослых терапия таких патологий имеет некоторые особенности. Только одним массажем и гимнастикой уже исправить деформацию невозможно.
Но применяются все эти методы в комплексе для того, чтобы остановить прогрессирование патологии и снять болезненные симптомы. Для того может применяться также медикаментозная терапия: таблетки или уколы анальгетиков, мази на основе НПВП.
Причины и симптомы
Рассмотрим, что провоцирует и стимулирует развитие данной проблемы.
Первопричины деформации
- Травмы и повреждения шейного отдела позвоночника, позвонков.
- Укороченные нижние конечности.
- Перенесенный полиомиелит и паралич.
- Разрыв мышц, сухожилий, суставов.
- Последствия инсульта.
- Развивающееся плоскостопие.
- Плохой обмен веществ.
- Ожирение.
- Неправильно подобранная обувь.
- Генетическая врожденная предрасположенность.
- Слабый иммунитет после инфекции.
- Неправильное наложение гипса.
- Рахит.
- ДЦП.
- Другие тяжелые болезни.
Эти проявления легко диагностируются при должном внимании лечащего врача. Их можно поправить, особенно если проблема возникла до года. Лечащий ортопед увидит затруднения по снимкам на УЗИ, МРТ или с помощью визуального осмотра.
Как же родитель должен определять проблему? Рассмотрим далее.
Симптомы
- Неуверенная шаткая походка. Ребенок ступает медленно, не полностью, старается опираться только на носочки.
- Плач и нежелание продолжать ходить.
- Кроха начинает хромать на одну ножку.
- Не желает бегать, только ходит или ползает.
- Подгибает внутреннюю часть свода под себя.
Если вы обнаружили что-то из этого, обратитесь к ортопеду в своей поликлинике, чтобы предотвратить дальнейшие последствия.
Диагностика
Конечный диагноз может поставить только врач, у которого вы наблюдаетесь. Конечно, некоторая симптоматика отмечается и самими родителями, что может стать причиной для посещения доктора. Благо все эти отклоняющиеся аспекты легко замечаются визуально, просто бросаются в глаза. Но все же, только врач способен явно определить эквинус стопы МКБ 10 ― Q66. И только после проведения определенных исследований. Это рентгенография, плантография, биохимические анализы крови и мочи. А также любые иные дополнительные процедуры, которые могут быть назначены при возникновении подозрений.
Разновидности патологии
От того, каким образом стопа деформирована, вальгусную патологию делят на 3 вида:
- продольная;
- поперечная;
- комбинированная.
Продольная плоско-вальгусная установка стоп — это уплощение продольного свода ступни. Если у пациента имеется нарушение походки, боль при пальпации, форма стопы визуально изменена, он жалуется на нежелание ходить и постоянную усталость ног, у него диагностируется продольная плоско-вальгусная деформация стоп.
Для поперечной деформации характерны визуально распластанные стопы. При этом сухожилия пальцев натянуты, передний отдел имеет молотообразный вид, пациент жалуется на болевые ощущения в стопах.
Народ опешил! Суставы восстановятся за 3 дня! Приложите…
Мало кто знает, но именно это лечит суставы за 7 дней!
Что касается комбинированной вальгусной деформации стопы, в этом случае имеются признаки как поперечного, так и продольного вида. При этом боль или какой-либо дискомфорт отсутствует, врачи называют такое плоскостопие продольно-поперечным.
Классификация деформации:
- Статическая — нарушение осанки.
- Структурная — таранная кость расположена вертикально.
- Спастическая — развивается вследствие мышечных спазмов.
- Травматическая — возникает в результате переломов и травм связочного аппарата.
- Рахитическая — последствие рахита.
- Паралитическая — последствие полиомиелита или энцефалита.
- Компенсаторная — если ахиллово сухожилие короткое, то большая берцовая кость вовлекается внутрь.
- Гиперкоррекционная — возникает при неправильной коррекции косолапия.
 Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья
Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья Противогрибковое масло стоп-актив: состав, эффективность и аптечные аналоги
Противогрибковое масло стоп-актив: состав, эффективность и аптечные аналоги
 Костяшки пальцев потемнели
Костяшки пальцев потемнели
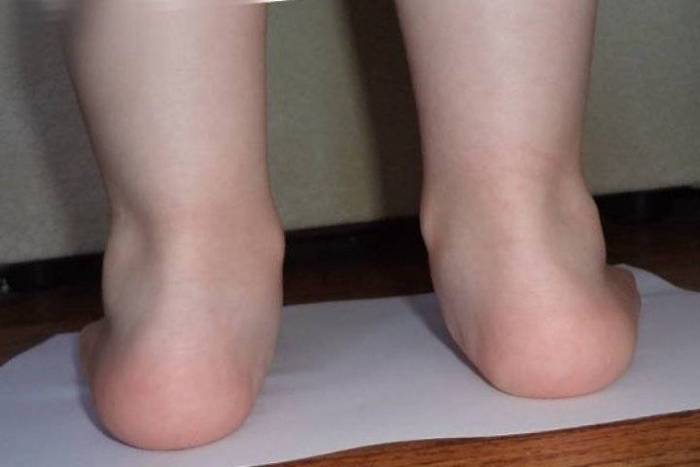
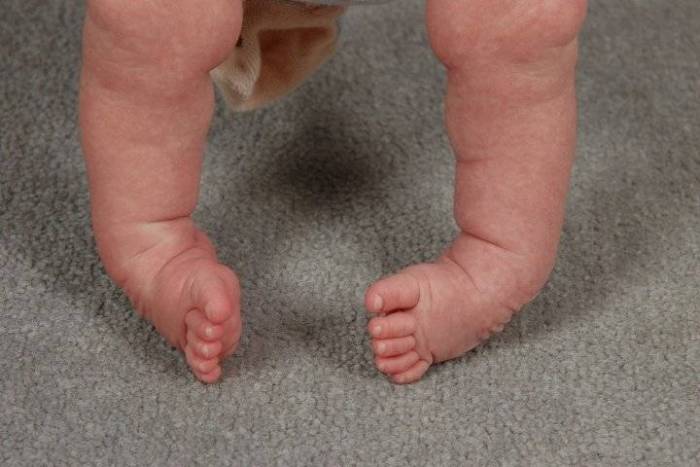


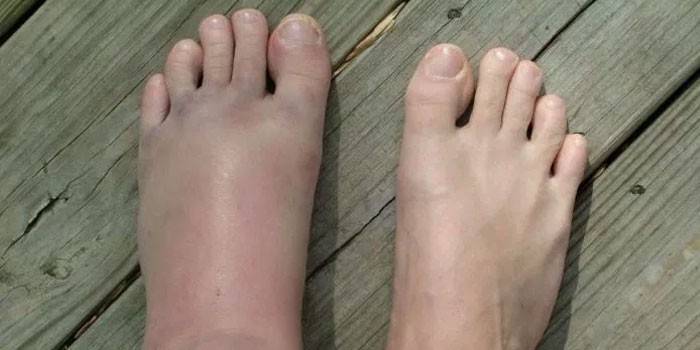 Плосковальгусные стопы у детей и взрослых
Плосковальгусные стопы у детей и взрослых О молоткообразной деформации пальцев стопы
О молоткообразной деформации пальцев стопы Варусная деформация стопы у детей
Варусная деформация стопы у детей Стельки при вальгусной деформации у взрослых
Стельки при вальгусной деформации у взрослых