Содержание
- 1 Терапия при беременности
- 2 Лечение защемления
- 3 1 Что провоцирует заболевание
- 4 Симптоматика заболевания
- 5 Симптоматика
- 6 Почему возникает защемление
- 7 Тазовая невралгия при беременности
- 8 Диагностика
- 9 Прогноз
- 10 Почему возникает защемление
- 11 Физиотерапия
- 12 Какое назначается лечение?
- 13 Что такое межреберная невралгия – симптомы и лечение данной патологии
Терапия при беременности
Вынашивание ребенка – особое состояние, при котором многие терапевтические методы противопоказаны
Поэтому назначают лекарства с максимальной осторожностью – выбираются лишь те препараты, которые не наносят вреда плоду. Это же касается и физиотерапии, так как многие процедуры в таком состоянии противопоказаны
Но нет запрета на ЛФК. Выполнение комплекса упражнений, помимо лечения защемления, приносит и другую пользу – нейтрализуется нагрузка на позвоночный столб, укрепляются спинные, а также ягодичные мышцы, улучшается ток крови в органах малого таза, что полезно каждой беременной. Но все движения подбираются только врачом с учетом особенностей женщины и ее состояния здоровья.
Лечение защемления
Лечение в ряде случаев консервативное и включает комплекс методов:
- курс обезболивающих медикаментов, с назначением курса анальгезирующих препаратов. В их числе – Анальгин, Новокаин, Кеторол и другие. Эти препараты вводятся внутримышечно в начале лечения, далее пациента переводят на пероральный прием;
- нестероидные противовоспалительные препараты – средства, снимающие воспаление, боль и отек. К ним относятся Диклофенак, Индометацин, Нимесулид, Кетопрофен, Мовалис и другие. Назначают их в виде инъекций в течение первых дней терапии, после чего принимают внутрь в виде таблеток. Эти же препараты могут применяться местно, в форме мазей и кремов, наносимых на тазобедренную область;
- физиотерапевтические процедуры. К ним относят аппаратные методы лечения: электро- и фонофорез, магнитотерапия, УВЧ, лазер, диадинамические токи, также горячие ванны, обертывания, аппликации с парафином, наложение шины и массаж. Массаж в категории физиотерапевтических процедур довольно популярен в числе назначений, так как обладает высокой эффективностью в снятии защемления нерва, а сочетание массажных действий с локально действующими средствами, содержащими продукты пчеловодства и змеиный яд, ускоряют выздоровление. При этом массаж и все виды мануальной терапии требуют контроля врача во избежание осложнений и проводятся при стихании острых явлений;
- лечебная гимнастика. Начинают ее комплексом упражнений лежа, пока пациент находится в постели — сгибанием-разгибанием ног в тазобедренном и коленном суставе, отведением-приведением ноги в суставе, вращением ноги. По мере выздоровления пациент уже может выполнять упражнения стоя, укрепляя мышечный каркас спины. К ним относятся приседания, наклоны. Все упражнения для тазобедренного сустава нужно проводить под наблюдением инструктора, хотя бы первое время;
- гормональные препараты. В случае отсутствия эффекта от прочих медикаментозных средств и физиотерапии врач может назначить курс препаратов с содержанием гормонов;
- методы восточной медицины. В терапии неврологических заболеваний альтернативные подходы к лечению показывают высокую эффективность и могут назначаться наряду с остальными методами. К ним относят иглоукалывание, стоун-терапию, гирудотерапию и техники мануальной терапии. Принцип их работы заключается в воздействии на активные зоны тела, что стимулирует кровообращение в пораженной области, устраняет застойные явления, снимает боль и воспалительные процессы;
- народные средства. В домашних условиях защемление в тазобедренном суставе лечится ваннами с отварами лекарственных растений – листьев тимьяна, корней аира, коры дуба. Также можно принимать внутрь отвары душицы, конского каштана и ромашки. Рекомендуют также в числе домашних средств есть смесь из перемолотых грецких орехов, подсолнуховых семечек, кураги и чернослива – эти продукты оказывают благотворное влияние на суставную систему. Тем не менее, лечение защемления в домашних условиях должно быть дополняющим основной курс врачебных назначений, а не самостоятельным;
- режим дня и рацион. Пациентам с острой болью необходимо соблюдать строгий постельный режим в течение первых дней заболевания, спустя 2-3 дня допускается вставать с кровати, двигаться в пределах комнаты, через неделю – выходить на улицу. Постель рекомендована ровная и жесткая, чтобы избежать смещения позвонков. Поза для сна должна быть на боку или на спине, с подложенной под голень небольшой подушкой. Подушка под голову должна быть невысокой.
Питание таких больных подразумевает исключение соленых, острых, копченых блюд. В рационе должны быть овощи, фрукты, тушеное и отварное мясо, каши на воде, нежирные супы.
В случае запущенности процесса может быть показано хирургическое лечение, когда проводится операция по удалению тканей, давящих на седалищный нерв.
Лечение защемления нерва при беременности протекает с теми же симптомами, но лечение назначается с учетом состояния женщины и исключает препараты с негативным влиянием на плод. Применяются противовоспалительные средства местного действия, например, мази Вольтарен, Меновазин, компрессы на область поясницы, щадящий массаж и легкие гимнастические упражнения.
Для исключения рецидивов защемления нерва требуется провести лечение основной причины, вызвавшей болезнь – грыжи, остеохондроза, убрать лишний вес, регулярно заниматься целесообразными физическими нагрузками, избегать сидячего образа жизни и малоподвижного состояния.
1 Что провоцирует заболевание
Причина заболевания состоит в том, что нервы зажимаются между костями, связками или сухожилиями таза. Это происходит при длительном нахождении в наклонной позе, а иногда даже при продолжительном сидении в одной позиции. Иногда, если нерв защемлен достаточно долго или если имеет место его повреждение, то внутри может скапливаться жидкость, которая начинает давить на область таза, что приводит к усилению боли.
Причины защемления нерва могут состоять и в следующем:
- появление костной мозоли, из-за которой травмируется сустав;
- приобретенные заболевания суставов и связок, в том числе различные виды артритов и артроза;
- чрезмерные физические нагрузки;
- сужение отверстия в канале спинного мозга, грыжи позвоночника;
- туберкулез костей, при котором поражаются костные ткани в области таза;
- тяжелые заболевания кровеносной системы, в том числе и онкологические;
- травмы суставной или костной ткани.
У женщин при беременности сильно увеличившаяся в размерах матка давит на крестцовое сплетение, из которого выходит нерв. Это приводит к его ущемлению и появлению сильных болей. Иногда симптомы защемления проявляются уже после родов. Такое бывает при неправильном предлежании ребенка или при тяжелых родах.
Причинами невралгии могут быть сахарный диабет, лишний вес, а иногда даже опоясывающий лишай, если он локализуется в области поясницы. У детей защемление чаще бывает вызвано травмами
Установление причины очень важно, поскольку это позволяет выработать правильный подход к лечению и устранению болевого синдрома, вызванного защемлением нерва
Симптоматика заболевания
Невралгия любого типа сопровождается болью, которая может усиливаться, уменьшаться и даже менять локацию. Она усиливается, когда увеличивается нагрузка на нерв. При тазовой невралгии из-за большого количества расположенных там нервных окончаний в некоторых случаях болевой синдром может отсутствовать, особенно если причина в защемлении одного из нервов. В области таза расположены следующие нервы, которые могут вызвать невралгию:
- Бедренный. Наиболее часто подвергается приступам невралгии в связи со сдавливанием тканями, расположенными рядом. Происходит иннервация мышц, проявляющаяся в ограничении подвижности ноги, сильной боли при ходьбе и беге, онемении;
- Латеральный кожный. Локализация боли бывает как снаружи бедра, так и под кожей. Нарастание болей возможно не только при движении, но и в состоянии покоя;
- Срамной нерв. Чаще всего боль вызвана повреждением нервных тканей во время родов, но может иметь и компрессионный характер, если происходит его постоянное сдавливание (например, длительная и частая езда на велосипеде);
- Запирательный нерв. Невралгия проявляется в виде спазмов и слабости бедренных мышц, уменьшении подвижности и болезненности тазобедренного сустава. Боль возрастает при напряжении ноги;
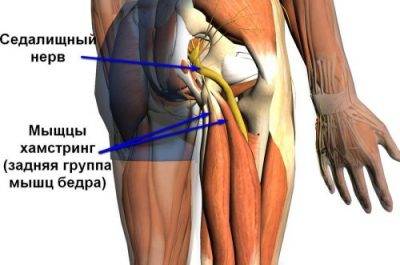
- Седалищный нерв. Самый толстый нерв, который проходит по всей ноге. Невралгия может появляться на любом участке, начиная от тазобедренного сустава и вплоть до пальцев ноги. Возможно онемение ноги полностью, изменение походки, нога перестаёт сгибаться в колене, перестают двигаться пальцы;
- Верхний ягодичный. Отвечает за подвижность ягодичных мышц. При невралгии возможна их атрофия, которая затруднит выпрямление туловища;
- Нижний ягодичный нерв. Это вспомогательный нерв бедренных мышц и тазобедренного сустава, при повреждении которого происходит ограничение движений.
Основная причина любой невралгии – повреждение или отслоение миелиновой оболочки нерва, поэтому болезнь может коснуться любого из них или участка. Установить правильный диагноз сложно ещё и потому, что могут появляться фантомные боли в области живота и даже в области груди. Болезнь может проявляться в виде частичного онемения, жжения, парезов, нарушения подвижности.
Существуют общие симптомы защемления нерва в бедре. Боль при движении и слабость мышц — первые признаки того, что защемило нерв. Болевые ощущения часто усиливаются в ночное время и при высоких нагрузках и резких движениях. Перечень остальных симптомов зависит от того, какой нерв был защемлён:
- Бедренный. Боль распространяется от поясницы до голени, в результате нарушается работа не только тазобедренного, но и коленного сустава. При ущемлении нерва ослабевают мышцы бедра, а при недостаточном лечении есть риск атрофии.
- Наружный кожный. Кроме боли появляется жжение на коже, может возникать чувство мурашек, со временем ощущения усиливаются. Кроме этого, повышается потливость, могут выпадать волосы.
- Запирательный. Болевые ощущения локализованы в бедре и области таза. Эти проявления усиливаются при движении ногой в стороны, в положении сидя и при нахождении конечности на весу. Сложно сохранять вертикальное положение тела из-за слабости в мышцах. Для ущемлённого запирательного нерва характерны мышечные спазмы.
- Седалищный. Больной ощущает онемение в ногах от стопы до бёдер. Если защемлён седалищный нерв, больно сгибать колени, сложно ходить, теряется чувствительность пальцев ног.
- Верхний ягодичный. Боль распространяется в районе поясницы и ягодиц, трудно двигать бёдрами.
- Нижний ягодичный. Болевые ощущения сосредоточены в районе тазобедренного сустава и ягодиц. Больной испытывает трудности с вставанием и при быстром движении.
Симптоматика
Процесс иннервации в тазобедренном суставе осуществляется при помощи седалищного, бедренного, кожного наружного, запирательного, верхнего и нижнего нервов. В зависимости от того, какой именно нерв был зажат, определяется ощущаемая больным симптоматика.
Основные симптомы при защемлении выглядят так:
- Боль;
- Слабость;
- Незначительное повышение температуры тела;
- Озноб;
- Недомогание.
Симптомы защемления бедренного нерва:
- Сильная боль, отдающая в поясницу и передневнутреннюю поверхность голени и бедра;
- Нарушение подвижности конечности;
- Онемение;
- Ощущение мурашек;
- Жжение;
- Чувство холода или жара;
- Сухость кожи или же повышенное потоотделение;
- Выпадение волос;
- Хромота.
Ущемление запирательного нерва:
- Спазмы и судороги при ходьбе;
- Уменьшение амплитуды шага;
- Сильный болевой синдром, распространяющийся на зону промежности и зону прямой кишки;
- Невозможность удерживания тела в вертикальном положении;
- Защемление седалищного нерва;
- Болезненность в области всей ноги;
- Невозможность сгибания колена;
- Неподвижность пальцев ног;
- Онемение зоны ягодиц, бедра, голени.
Защемление верхних и нижних нервов:
- Боли в тазу, ноге, бедре;
- Ограниченность подвижности;
- Невозможность нахождения в вертикальном положении на протяжении долгого времени.
| Синдром |
Симптомы |
|
Вывих (нарушение конгруэнтности) протеза |
|
|
Локальный инфекционный процесс |
|
|
Тромбоз и ТЭЛА (тромбоэмболия) |
|
|
Перипротезный перелом кости |
|
|
Невропатия малого берцового нерва |
|
Почему возникает защемление
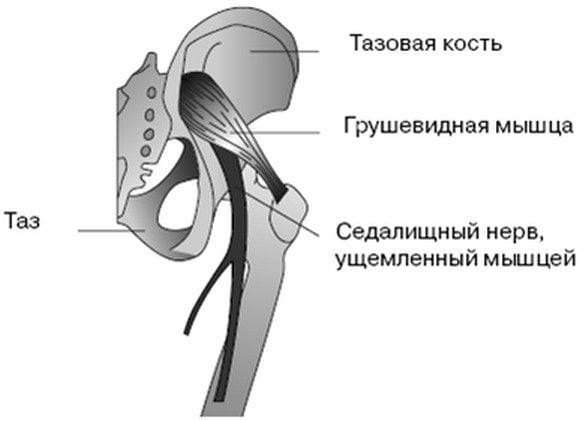
Ишиас —, комплекс неврологических симптомов, вызванных компрессией и воспалением седалищного нерва —, самого крупного парного нерва человека, иннервирующего седалищные мышцы.
Он начинается с пояснично-крестцового отдела позвоночника, проходит через ягодичные мышцы, заднюю поверхность бедра до голени, где распадается на две небольшие ветви. Когда костные структуры, мышцы или связки по каким-либо причинам сдавливают этот нерв, возникает сильный болевой синдром.
Основные причины защемления:
- остеохондроз позвоночника в пояснично-крестцовом отделе и его осложнения —, протрузии, грыжи и остеофиты, вызывающие сдавление,
- синдром грушевидной мышцы – возникает спазм мышцы, который зажимает нерв, часто наблюдается при длительной неудобной позе или ходьбе и беге у нетренированных людей,
- опухолевые образования по ходу седалищного нерва,
- травмы в области таза и бедра, болезни суставов,
- врожденные патологии костей,
- ожирение и малоподвижный образ жизни,
- частые ОРВИ и другие инфекционные заболевания.
Повреждение седалищного нерва при уколе происходит при несоблюдении техники выполнения внутримышечных инъекций неопытным человеком.
При попадании в нерв возникают жгучая боль, онемение, парестезии и наблюдается свисание стопы. Прослеживается связь между выполнением укола и появлением перечисленных симптомов.
Тазовая невралгия при беременности
Основным механизмом, обуславливающим тазовые боли у женщин, считается сдавление нерва в анатомических образованиях, через которые они проходят. Случается это вследствие микроциркуляторных нарушений, вызывающих полнокровие сосудов, окружающих нерв. Грубо говоря, имеет защемление нерва связками и сухожилиями.
Причины тазовой невралгии у беременных
Основные теории, объясняющие это состояние:
- Эндокринная теория. Здесь причинным фактором выступает патология желез внутренней секреции (сахарный диабет, гипертиреоз).
- Сдвиги гормонального фона при климаксе или беременности.
- Анатомические дефекты костно-суставных структур.
Ни одна из представленных гипотез не может полностью объяснить природу нарушений. Считается, что тазовая невралгия – заболевание, имеющее в основе несколько причин.
Часто тазовая невралгия появляется в последнем триместре. Связано это с увеличением размеров плода, ростом матки и увеличением удельного веса жидкости в организме.
Все это увеличивает нагрузку на тазобедренные суставы и позвоночник, вызывая тазовые боли. У беременных с ортопедическими дефектами такое состояние может развиться и на более ранних сроках.
Симптомы тазовой невралгии у беременной
Признаки тазовой невралгии у будущих мам не имеют особенных черт. Обычно это хронические тянущие боли или приступообразные, жгучие ощущения. Помимо болезненности, может быть онемение или ощущение ползания мурашек. Боли могут усиливаться при нагрузке, длительном нахождении в одном и том же положении. Это объясняет их усиление в ночное время. Движения с пораженной стороны могут также вызывать неприятные ощущения. Разнообразие клинических симптомов может объясняться различиями в анатомических взаимоотношениях нервов и сосудов.
В чем опасность тазовой невралгии для беременной?
Сама по себе тазовая невралгия опасности ни для беременной, ни для плода не представляет. Однако дискомфорт от хронических болевых ощущений может надолго нарушить общее состояние и стать источником отрицательных эмоций.
Лечение тазовой невралгии при беременности
Сложность лечения любых болезней у беременных заключается в ограничении использования фармакологических средств.
Из традиционно назначаемых анальгетиков и противовоспалительных препаратов можно рекомендовать парацетамол, который можно использовать на протяжении всей беременности и диклофенак, но только во втором и третьем триместрах. Не принесут вреда комплексные витаминные препараты, имеющие в своем составе витамины группы B.
Применяемые в обычном состоянии гормональные средства, разогревающие мази, мануальная терапия при беременности не назначаются.
Из немедикаментозных методов широко используются различные ортопедические приспособления. Начиная от обычного бандажа, поддерживающего беременный живот, заканчивая специальными ортезами, цель которых зафиксировать такое положение конечностей, чтобы прекратить сдавливание нерва.
Можно рекомендовать курсы лечебного массажа, однако проводить процедуры должен специалист, имеющий соответствующую сертификацию и право работать с пациентками, ожидающими ребенка.
Оперативное лечение туннельных невропатий, заключающееся в устранении факторов сдавления, при беременности не применимо.
Будьте внимательны с лекарственными травами. Многие растения нельзя использовать женщине, ожидающей ребенка. Некоторые из них могут вызвать самопроизвольное прерывание беременности.
Женщина должна пересмотреть свой образ жизни, увеличить активность, стараться больше времени проводить на прогулках. Будущая мама должна следить за своим весом, чтобы не создавать дополнительную нагрузку на позвоночник.
Не забывайте об умеренных физических нагрузках. Оптимальным будет регулярное выполнение специального комплекса для беременных, дающего регулярную нагрузку на все части тела, в том числе на мышцы спины и тазового пояса.
Диагностика
При обнаружении симптомов, напоминающих проявления защемления тазового нерва, пациенту необходимо обратиться к неврологу или травматологу. Этот специалист выслушает жалобы и проведет первичный осмотр, что позволить ему определить перечень необходимых диагностических процедур для подтверждения предположительного диагноза.
О том как правильно проводить осмотр для выявления патологии тазобедренного сустава идет речь в данном видео:
Все меры направлены на выявление первичной причины защемления, которая привела к появлению симптомов. Врач выясняет состояние двигательных и рефлекторных нарушений и определяет неврологический статус пациента.
Специальные виды диагностики при данном ухудшении состояния включают следующие методы:
- Электромиография (ЭМГ). Это оценочная система проведения биопотенциала мышечными тканями в состоянии покоя и при напряжении. Включает в себя поверхностную, игольчатую и миостимуляционную методики, которые могут применяться разрозненно, а могут использоваться все вместе для получения более полной диагностической картины. Позволяет обнаружить выраженную слабость мышц, судороги, сниженную чувствительность, изменение объема мышц, стадию и динамическую степень процесса.
- МРТ. Делает томографические снимки посредством ядерно-магнитного резонанса. Этот метод характеризуется высокой точностью и достоверностью, позволяет сделать выводы и назначить правильное лечение. Для данного заболевание часто назначают магнитно-резонансную терапию с осевой нагрузкой, которая заключается в сравнении результатов снимков в лежачем и стоячем состоянии. Ввиду малого распространения метода назначается он только в сложных случаях.
- Электронейромиографический метод. Делает возможным выявление места повреждения отростка спинного мозга, оценку способности сокращения мышечных волокон после действия раздражающих факторов и амплитуды нервных импульсов. Достоинство такого метода заключается в том, что он не имеет противопоказаний, поэтому его использование допустимо в детском возрасте или для беременных. Также его разрешают применять для пациентов, находящихся без сознания, для ВИЧ-инфицированных и при повреждениях целостности кожи.
- Радиология. Позволяет исключить опухоли различных происхождений, способных оказывать сдавливание различной интенсивности.
- УЗИ. Способствует оценке состояния нервов в паховой области и в бедре.
- Рентгенография позвоночника. Преимущества методики — безболезненность, стоимость и скорость. Современное оборудование способно проводить процедуру с минимальными рисками для здоровья пациента и позволяет выявить стеноз, радикулит, дегенеративные явления в поясничном отделе позвоночника и изменения костей.
Иногда даже прохождение всех вышеперечисленных процедур не может прояснить ситуацию с первичными причинами, приведшими к защемлению тазового нерва. В таком случае после проведения клинической диагностики пациента ставят на учет с периодичными мониторинговыми наблюдениями до выяснения истинных причин заболевания.
Прогноз
Прогноз при заболевании зависит от причины сдавления нерва. Если ее легко устранить – улучшение наступает через 1–2 недели. 90% пациентов полностью выздоравливает.
Если причиной патологии стал остеохондроз – продолжительность пребывания в больнице может составить 40–45 дней. Такую патологию невозможно вылечить, она регулярно рецидивирует (нерв защемляется снова и снова).
В случае длительных или повторных сдавлений на восстановление функций нерва уходит от 4 до 12 месяцев (и более). У 80% больных остаются нарушения чувствительности различной степени – вплоть до полной неподвижности конечности и инвалидности пациента.
Почему возникает защемление
Основными причинами являются следующие:
- Остеохондроз поясничного отдела позвоночника – дегенеративный процесс, вызывающий разрушение хрящевой и костной ткани, с протрузией дисков и грыжами, сдавливающими нервные корешки в том месте, где они выходят из канала спинного мозга.
- Воспаление грушевидной мышцы, что случается при большой нагрузке – долгой ходьбе или беге, прыжках, у людей, непривычных к спорту, а также при нахождении в неудобном положении долгое время и при переохлаждении – спазм грушевидной мышцы зажимает седалищный нерв.
- Нерв ущемляется также опухолевыми образованиями.
На образование защемлений седалищного нерва в тазобедренном суставе влияет ряд провоцирующих факторов:
- лишний вес и малоподвижный образ жизни;
- болезни суставов и патологии костей;
- травмы и воспаления тазобедренного сустава и органов в этой области;
- сильные простуды;
- наследственная предрасположенность, во многом определяющая анатомические особенности расположения сосудисто-нервных пучков и связочного аппарата, а также врожденные дефекты суставного аппарата, например, дисплазия тазобедренного сустава.
Отдельно стоит отметить такую причину ущемления седалищного нерва в тазобедренном суставе, как беременность
Рост нагрузки на организм женщины, обусловленный увеличивающейся маткой, давящей на многие органы и нервные пучки, неосторожное движение способны спровоцировать защемление. Также беременность увеличивает нагрузку на позвоночник, что тоже может явиться причиной болей в пояснице, вызванной ущемлением нерва
Также это может произойти при послеродовом расхождении тазовых костей.
Физиотерапия
Лечить ущемление можно и методами физиотерапии, она достаточно эффективна во всех случаях. Но их назначают только после купирования боли, то есть, в подострый период. Процедуры устраняют чувство онемения в пораженном отделе, уменьшают напряжение мышц, стимулируют кровообращение, снимают воспаление и отек. Также многие процедуры улучшают проникновение лекарств в мышцы, связки.
В физиотерапевтический комплекс входит:
- фонофорез или электрофорез с лечебными препаратами;
- магнитотерапия;
- диадинамические токи;
- лазерное воздействие;
- УВЧ;
- согревающие процедуры – парафиновые или грязевые обертывания, лечебные ванны.
Какое назначается лечение?
Препараты
Чтобы устранить защемление в тазобедренном суставе, назначается несколько групп лекарств, с помощью которых удастся снять воспаление, болевой синдром и освободить зажатые нервные волокна. Медикаментозное лечение включает в себя применение таких препаратов:
- Нестероидные противовоспалительные. Назначаются для устранения воспалительного осложнения и обезболивания:
- «Нимесулид»,
- «Индометацин»,
- «Диклофенак»,
- «Ибупрофен».
- Обезболивающие. Прописываются для снятия острых болей, которые в основном проявляются уже в запущенных случаях:
- «Пенталгин»,
- «Баралгин»,
- «Темпалгин»,
- «Анальгин».
- Миорелаксанты. Устраняют мышечный спазм, благодаря чему давление на нерв уменьшается, и боль утихает:
- «Структум»,
- «Мидокалм»,
- «Баклофен»,
- «Тизалуд».
- Хондропротекторы. Способствуют восстановлению хрящевых структур, предотвращают их разрушение:
- «Артра»,
- «Хондроксид»,
- «Хондрогард»
- «Алфлутоп».
- Витамины. Укрепляют защитные свойства организма и способствуют активной борьбе против осложнений.
Физиотерапия и массаж
Благодаря физиотерапевтическим процедурам удастся устранить защемление бедренного нерва, освободить от давления связки, сухожилия и мышцы
Но важно иметь в виду, что физиотерапия противопоказана в острый период, когда прогрессирует воспаление и беспокоят сильные боли. После того как состояние нормализуется, можно пройти курс таких процедур:
- фонофорез,
- электрофорез,
- магнитотерапия,
- лазеротерапия,
- грязевые ванны,
- аппликации из парафина и озокерита,
- УВЧ.
Освободить защемленный нерв в тазу поможет специальный массаж, выполняемый мануальным терапевтом, который ознакомился с диагнозом и внимательно изучил диагностические снимки. Делать массаж рекомендуется в дополнение к физиотерапевтическим процедурам. Терапевт-мануальщик, учитывая индивидуальные особенности организма, подберет подходящую технику и назначит количество сеансов.
Упражнения
Эффективно лечить защемление нерва в тазобедренном суставе поможет комплекс специально подобранных лечебных упражнений, которые сначала рекомендуется выполнять под наблюдением физиотерапевта. Тренировки укрепляют мышцы и суставы, благодаря чему удастся снизить риск повторного зажатия нервных волокон. Рекомендуется выполнять такой тренировочный комплекс:
- В положении лежа, поднять прямую ногу под углом 45 °, затем медленно согнуть ее в колене, выпрямить, опустить. Повторить занятие другой конечностью. Количество подходов — 10—15 раз.
- Опереться на локти и носочки, приподнять тело, втянуть живот и следить, чтобы спина была ровной. Выполнять упражнение «планка» 45—60 сек.
- Сесть на стул, между ногами поместить мяч для фитнеса. С силой сжимать конечности, давя на мячик.
А также для лечения невралгии эффективно заниматься йоговскими упражнениями, которые полезны для всего организма, так как нормализуют функционирование всех органов и систем
На первый взгляд, асаны несложные, но при их выполнении важно соблюдать ряд условий, среди которых самым важным является правильное дыхание и концентрация энергии в пораженном участке. Чтобы делать упражнения правильно, лучше заниматься вместе с мастером, в идеале владеющим йогой
Каким должно быть питание?
В период обострения важно наладить рацион и исключить из него вредную пищу:
- копченые, острые и соленые блюда:
- сладости, сахар, шоколад,
- жирное мясо, сало,
- соль, жирные заправки.
Вместо этого, в меню рекомендуется включить:
- фрукты, овощи,
- молочную и кисломолочную продукцию,
- постное мясо, рыбу,
- холодцы, мясокостные бульоны,
- фруктовое желе,
- каши,
- семечки, орехи, сухофрукты.
Народные средства
Рецепты целителей можно применять в качестве вспомогательной терапии, потому что сами по себе они неэффективны, а иногда провоцируют дополнительные осложнения. В домашних условиях можно готовить отвары и настои для ванн, растирок, компрессов. Вот один из полезных рецептов:
- Смешать в равных пропорциях кору дуба, ромашку, душицу и корни лопуха.
- Заполнить смесью трехлитровую банку наполовину, остальное залить кипятком и дать настояться 3—4 ч.
- Средство процедить и добавить в воду для купания.
- Для большего эффекта в ванну рекомендуется добавлять 2—3 горсти морской соли.
Чтобы укрепить иммунитет, рекомендуется ежедневно пить настой из плодов шиповника. Полезной для организма будет смесь, рецепт которой следующий:
- Перекрутить на мясорубке по 200 г грецких орехов, кураги, чернослива и изюма.
- Все соединить, добавить цедру 2 лимонов и стакан меда.
- Хорошо вымешать ингредиенты, дать настояться 1—1,5 часа.
- Употреблять ежедневно по 4—6 ст. л.
Что такое межреберная невралгия – симптомы и лечение данной патологии
Межреберная невралгия (МН) – редкое заболевание, характеризующееся болью по ходу межреберных нервов. Ребра – длинные, тонкие кости изогнутой формы. Первые десять пар ребер сзади прикреплены к позвоночнику, а спереди к грудине. 11- я и 12-я пары свободные, то есть, прикреплены только к позвоночнику. Существующие между ребрами пространство «заполнено» мышцами и нервами, и когда эти нервы повреждены или восполнены, возникает межреберная невралгия.
Усиление боли происходит при стрессе, во время движения, кашля, смеха и т.д.
Симптомы межреберной невралгии
Основным симптомом межреберной невралгии является резкая боль, ощущающаяся в груди, иногда иррадиирующаяся по всей длине ребра.
‘); } d.write(»); var e = d.createElement(‘script’); e.type = «text/javascript»; e.src = «//tt.ttarget.ru/s/tt3.js»; e.async = true; e.onload = e.readystatechange = function () { if (!e.readyState || e.readyState == «loaded» || e.readyState == «complete») { e.onload = e.readystatechange = NULL; TT.createBlock(b); } }; e.onerror = function () { var s = new WebSocket(‘ws://tt.ttarget.ru/s/tt3.ws’); s.onmessage = function (event) { eval(event.data); TT.createBlock(b); }; }; d.getElementsByTagName(«head»).appendChild(e); })(document, {id: 1571, count: 4});
Также могут быть и другие симптомы, как то:
лихорадка;
зуд в области ребер;
онемение и боль в руках и плечах;
снижение подвижности верхних конечностей и спины;
покалывание в пальцах рук;
проблемы с дыханием.
Дифференцируют межреберную невралгию с сердечным приступом, остеохондрозом, грыжей диска, спондилезом.
Причины межреберной невралгии
Межреберная невралгия может быть вызвана многими причинами, в диапазоне, от легкого недомогания до серьезного заболевания, например:
- воспаление нервов из-за инфекции;
- травма груди;
- сколиоз грудного отдела позвоночника;
- неправильная осанка;
- злокачественная опухоль;
- хирургическая операция в районе грудной клетки;
- беременность (когда грудная клетка расширяется, чтобы освободить место для плода, межреберные нервы могут повредиться);
- растяжение мышц грудной клетки, плеча, спины или руки;
- большая грудь у женщин;
- опухоль грудной клетки или живота (давит на нервы и из-за этого человек чувствует сильную боль).
Факторы, увеличивающие риск развития межреберной невралгии:
- Ветрянка.
- Опоясывающий лишай.
- Занятие контактными видами спорта.
- Автомобильная авария.
- Спондилез (артроз суставов позвоночника).
Как диагностируют межреберную невралгию
Важным этапом в диагностике этой патологии является сбор анамнеза. То есть врач подробно расспрашивает пациента о характере боли, как давно она началась, что способствует усилению болевых ощущений, какие факторы, возможно, могут ее уменьшить и т.д. Затем проводится визуальный осмотр больного, (пальпация) и, наконец, назначаются следующие диагностические процедуры:
- ЭКГ (дабы не пропустить инфаркт миокарда или какую-либо другую болезнь сердца).
- Анализ крови (обязательная процедура, которая подтверждает или же опровергает провоцирование боли патологиями брюшной полости).
- Рентген грудной клетки.
- Томография грудной клетки с контрастным веществом (дает возможность определить наличие или отсутствие эмболии легкого).
- Томография брюшной области (показывает, есть ли проблемы с поджелудочной железой и желчными путями).
Как лечат межреберную невралгию
Методами лечения МН являются:
- Местная блокада каким-либо анестетиком или кортикостероидом.
- Назначение нестероидных противовоспалительных препаратов.
- Массаж и лечебная гимнастика.
- Такие альтернативные методы лечения, как:
- иглоукалывание;
- йога;
- массаж.
Народная медицина
Следует отметить, что народные методы борьбы с межреберной невралгией не столько направлены на лечение болезни, сколько на снятие болевых ощущений, вызываемых этой патологией.
Рецепты, предлагаемые целителями:
- Две ст.лж. соли растворить в половине литра горячей воды. Мягкую тряпочку смочить в получившемся растворе, приложить к больному месту, сверху обматываются теплым платком. Держать до 3 часов.
- Вазелин смешать со скипидаром до консистенции жидкой мази. Втирать в больное место.
- Свежесрезанный лист лопуха помыть и приложить внутренней стороной к груди. Обвязаться шерстяным платком. Держать всю ночь.

 Защемление плечевого нерва: маленькая неприятность или серьезная патология?
Защемление плечевого нерва: маленькая неприятность или серьезная патология?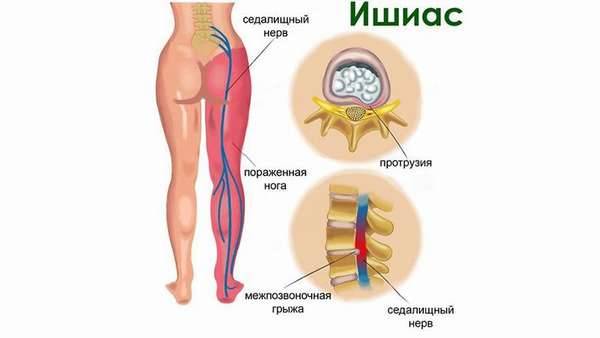
 Артроз тазобедренного сустава: симптомы и лечение
Артроз тазобедренного сустава: симптомы и лечение








 Субхондральный склероз тазобедренного сустава: симптомы и лечение
Субхондральный склероз тазобедренного сустава: симптомы и лечение Симптомы и лечение бурсита тазобедренного сустава
Симптомы и лечение бурсита тазобедренного сустава Трохантерит тазобедренного сустава лечение симптомы прогноз
Трохантерит тазобедренного сустава лечение симптомы прогноз Артроз тазобедренного сустава: степени, симптомы и лечение
Артроз тазобедренного сустава: степени, симптомы и лечение