Содержание
Первая помощь
Любое повреждение позвоночника требует незамедлительного обращения к специалисту и неотложного лечения, поскольку последствия и осложнения предугадать невозможно.
Первая помощь при травмах подобного рода должна осуществляться максимально осторожно и бережно: необходимо избегать любой подвижности поврежденного участка, поскольку это может нанести вред здоровью и спровоцировать движение осколков. К сожалению, большинство людей не знают, что делать в подобных ситуациях, чтобы не навредить пострадавшему
К сожалению, большинство людей не знают, что делать в подобных ситуациях, чтобы не навредить пострадавшему.
В первую очередь необходимо пресекать все попытки пострадавшего встать, сесть или изменить положение тела, поскольку, находясь в шоковом состоянии, человек может не чувствовать боли.
Любые резкие движения могут спровоцировать повреждения спинного мозга, которые в некоторых случаях приводят к летальному исходу.
Действия, которые необходимы при повреждении позвоночника:
- Пострадавшего необходимо как можно аккуратнее переложить на носилки или твердый щит с помощью одеяла, простыни или большого отреза ткани. Чем больше людей будут помогать, тем больше вероятность предотвращения изгиба позвоночника.
- Для обеспечения неподвижности необходимо использовать корсет, жгуты из простыни, картон и любые другие подручные средства.
- Необходимо вызвать «,скорую помощь», и сообщить о состоянии человека и тяжести его повреждений.
Если человек находится в сознании, четко и связно разговаривает, при этом не потеряна чувствительность конечностей, а также пульс и давление не изменены, то можно говорить о том, что травма не имеет серьезных последствий.
В случае же появления любого из симптомов следует обеспечить пострадавшему максимальный покой и дождаться приезда «,скорой помощи»,, поскольку самостоятельная транспортировка пострадавшего в больницу может спровоцировать осложнения.
Виды рака, дающие метастазы в костях
Современная медицина выделяет несколько различных видов рака, которые могут дат метастазы в костную ткань. Среди пациентов чаще всего встречаются такие вторичные злокачественные новообразования при следующих патологических состояниях:
- рак простаты;
- злокачественное поражение молочных желез;
- опухоли щитовидной железы;
- немного реже метастазы в костях встречаются при раке легкого, почек;
- саркома;
- лимфома.
Поражению подвержены ребра, костная ткань таза и конечности. Очень часто в злокачественный процесс вовлечен костный мозг
Важно знать, что остеолитические метастазы имеют место куда чаще, чем остеобластические
Чаще всего костная ткань разрушается, а не разрастается при обнаружении метастаз в кости. Как правило, разрастание кости характерно для ракового поражения простаты.
В чем опасность?
Вторичные раковые новообразования в костях являются чрезвычайно опасными. Постепенное разрушение костей вызывает множественные переломы, сильнейшие болевые ощущения. Они значительно уменьшают продолжительность жизни и ухудшает ее качество. Пациенты с таким диагнозом часто становятся инвалидами и достаточно редко вообще выживают.
Симптоматика
Патологический процесс запускается задолго до того, как проявляются первые признаки остеопороза позвоночника. По мере прогрессирования негативных изменений повышается риск переломов костей.
Выделяют несколько этапов заболевания:
- 1 стадия. Характеризуется косвенными признаками остеопороза: начинают выпадать волосы, отмечается ломкость ногтей. После тренировок ощутимы боли в пояснице, дискомфорт по всему позвоночному столбу;
- 2 стадия. Начинается процесс разрушения позвонков, болевой синдром становится ярко-выраженным, дискомфорт ощущается не только после умеренных и тяжелых физических нагрузок, но и проявляется в течение дня;
- 3 стадия. Наблюдается уменьшение роста пациента на фоне снижения высоты позвонков. В вертебрологии процесс называется «проседание». Патология приводит к нарушению осанки: изначально появляется сутулость, далее проблема перерастает в большой прогиб позвоночника, заканчивается формированием горба;
- 4 стадия. Пациент не в силах самостоятельно передвигаться, больной страдает от хронической депрессии.
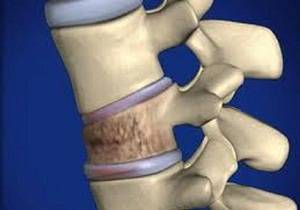
При остеопорозе позвоночного столба часто встречаются компрессионные переломы. Они сопровождаются острыми и резкими болями в разных отделах позвоночника, при пальпации дискомфорт невозможно терпеть. Зачастую именно переломы помогают в постановке диагноза, пациент наконец решается на начало терапии.
Причины развития заболевания
Остеопороз позвоночника (код по МКБ – 10 – M81) развивается на фоне нарушения фосфорно-кальциевого обмена в организме человека, из-за преобладания процессов разрушения костной ткани над её восстановлением.
Последний момент очень важен: на протяжении всей жизни костная ткань человеческого организма постоянно обновляется благодаря работе особых клеток: остеобластов, остеокластов. Первые отвечают за формирование костных тканей, в функции последних входит их разрушение. У здорового человека эти процессы находятся в равновесии, с возрастом остеобласты не так активны, остеокласты работают в привычном режиме.
Причины остеопороза позвоночника медики разделяют на две группы:
- Естественное старение организма с потерей костной массы.
- Воздействие на позвоночник негативных факторов.
В обоих случаях снижается всасываемость в кишечнике полезных минералов, что ведёт к нарушению фосфорно-кальциевого обмена.
В зависимости от причины формирования остеопороза, опасную патологию позвоночника разделяют на несколько видов:
- постклимактерический. Страдает исключительно слабый пол: на фоне наступления менопаузы наблюдается недостаточная выработка половых гормонов. Неприятная симптоматика проявляется после 55 лет;
- старческий. Естественный процесс старения затрагивает органы человека, костную ткань. Именно возрастные изменения являются причиной хрупкости позвоночника и костей в преклонном возрасте;
- глюкокортикоидный. Судя по названию, формируется на фоне длительного приёма глюкокортикоидов (синтетические аналоги гормонов, которые вырабатывают надпочечники). Один из побочных эффектов – разрушение позвонков;
- вторичный. Следствие течения хронической патологии, например, диабета, злокачественных опухолей, заболевания почек/печени, гепатита, дефицита кальция и витамина D.
Усугубляет ситуацию малоподвижный образ жизни, ожирение, отсутствие физических нагрузок, пагубные привычки.
Как, какими методами лечить спондилит?
Первое и самое главное в лечении спондилита – это лечение медикаментами. К ним относят, многим известные, нестероидные противовоспалительные препараты. Они хорошо справляются с болью, а также снимают воспалительный процесс. если лечение происходит на начальном этапе развития патологии, то нестероидные средства, отлично и эффективно выполняют свою работу. Единственным моментом, который есть негативный – это ряд противопоказаний, и побочных эффектов этой группы препаратов. Поэтому, как правило, врач назначает их прием не на длительное время.
Кроме этого, при форме спондилита с гнойными процессами, назначаются соответствующие лекарства для борьбы с бактериями.
Заболевания позвоночника означают сбои в нормальной работе опорно-двигательного аппарата, поэтому, крайне важно, чтобы больной, все-таки двигался. Для этого лечащий врач подбирает специальные упражнения для пациента
Выполнять их следует регулярно, в точности соблюдая все рекомендации доктора.
Если болезнь допускает лечение при помощи различные гелей, кремов, мазей, в частности, согревающих, то следует их применять. Такие средства хорошо снимают боль в мышцах спины, плюс убирают мышечный спазм и напряжение.
Когда уже не удается вылечить больного при помощи консервативных методов лечения, то решается вопрос о хирургическом вмешательстве. Часто такой метод – это единственная возможность сохранить пациенту двигательные функции позвоночника.
Остеопороз
Остеопроз называют коварным заболеванием, так, как на ранних стадиях его сложно определить. Протекает болезнь почти не заметно. И только, когда он переходит на другую, более сложную стадию развития, его симптоматика дает понять, что это остеопороз. Что собой представляет патология, уже упоминалось выше. следует разобраться с его симптоматикой, и причинами появления.
Больной ощущает боли при движениях, скованность, не возможность поворачиваться в стороны, либо наклоняться вперед, и особенно назад. Болевые ощущения практически не проходят, сохраняются длительное время. Это происходит из-за мелких трещин позвонков.
Причины, которые способствуют образованию остеопороза, это:
- Малоподвижный образ жизни – самый главный враг для позвоночника;
- Дистрофия;
- У женщин – климакс;
- Огромную роль играет наследственный фактор;
- Возможные сбои гормональной системы;
- Изнашивание позвоночника, по причине возраста человека;
- Дефицит кальция.
Эти причины есть основными, для развития опасного заболевания остеопороза, которое приводит к перелому позвоночного столба.
Лечение может быть консервативным и оперативным
Важно помнить, что остеопороз, это болезнь, которую можно лишь приостановить, и дальнейшая жизнь пациента должна выполняться всех правил и профилактических мер, которые будут назначены доктором, во избежание рецидива, или новых разрушительных процессов в позвоночнике
Причина разрушения позвоночника – метастазы
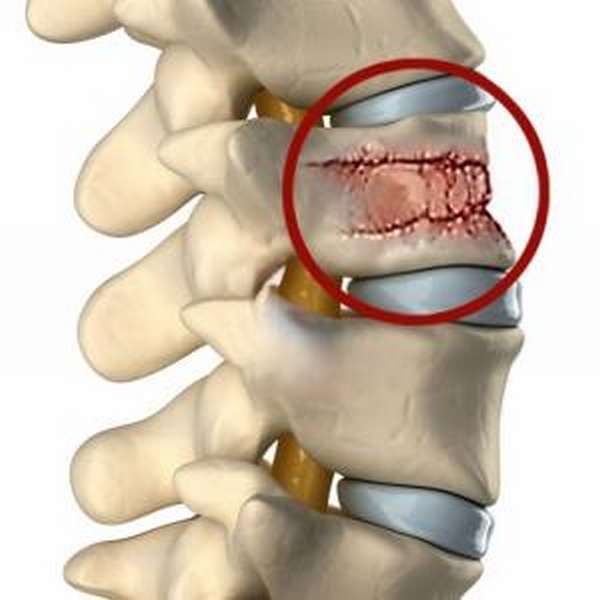
Эта причина, пожалуй самая опасная для жизни человека. Ведь, как известно, раковые заболевания трудно поддаются лечению, в основном все заканчивается летальным исходом. Метастазы проникают в костные ткани позвонков из другого органа, пораженного раком. Часто это можно спутать с остеопорозом, так как картинка разрушения ткани позвонков практически одинакова. И переломы позвоночника свойственны и для остеопороза, и для метастаз.
Чтобы установить истинную причину хрупкости костной ткани, переломов, и мучительных болей больному предстоит пройти самое детальное исследование, не только позвоночника, но и всего организма.
Больному, кроме хирургического вмешательства, назначаются сеансы химиотерапии и радиотерапия. Каким будет результат всех этих процедур не сможет предсказать ни один врач. Требуется время, и требуется терпения, а также четкое выполнение всех рекомендаций доктора.
Правильный, активный образ жизни, а также соблюдение всех необходимых мер профилактики, поможет избежать подобных заболеваний.
Будьте здоровы!
Отсутствие стабильности
По сути, нестабильность – это отсутствие стабильности. И когда речь идет о позвоночнике, нестабильными являются именно его структурные элементы, в частности, позвонки.
Обращает на себя внимание противоречивость термина с медицинской точки зрения. Однозначного толкования понятия окончательно не выработано
Во всяком случае, во врачебной практике он означает нарушение нормального двигательного процесса позвонков, которое ведет к болям и порождает симптомы неврологии.
Разновидности
Различают функциональную нестабильность (или клиническую) и структурную (или рентгенологическую). Это означает, что полный термин включает как клиническую симптоматике, так и рентгенологическую, выявляющую гипермобильность.
Функциональная
С клинической все просто – это неспособность позвоночных структурных элементов выдерживать нормальную нагрузку, невыполнение ими амортизационных функций. Вернее, они выполняют свои функции, не разрушаясь и не оказывая сопротивления, но при этом возникает болевой синдром.
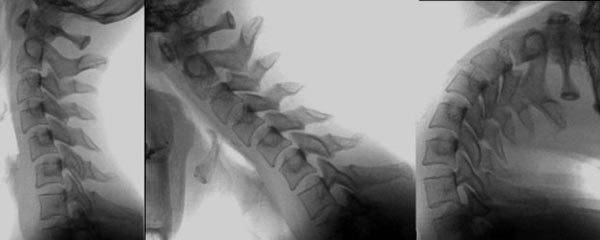
По сути, функциональная патология носит призрачный характер. Например, человек испытывает стресс и получает психосоматические проблемы. Проявление заболевания присутствует, но лишь в нарушении функций, а не в изменении структуры. Другими словами, нестабильности никакой не визуализируется. Рентген не показывает патологических сдвигов, в позвонках и межпозвоночных структурах все ровно и на своих местах. Но в нервной системе уже начались изменения, например, развился рассеянный склероз. Нерв не контролирует мышцу, не способен дать ей своевременный импульс к расслаблению или сокращению. А в это время на позвоночник постоянно оказывается нагрузка, и возникает нестабильность, то есть ослабевает способность позвоночника выдерживать нагрузку. Организм сигнализирует о данных изменениях болевым синдромом.
Структурная
Что касается структурной разновидности – эта проблема непосредственно соотносится с неспособностью осуществления пассивной поддержки позвоночника. В нее могут быть вовлечены все структурные элементы – от связок до костей.
Пример – разрушение, повреждение, деформация позвонка при спондилолистезе или диска при остеохондрозе. Ограниченным рано или поздно окажется конечный диапазон мобильности, и пациент будет испытывать боли при пересечении ограничительного порога.
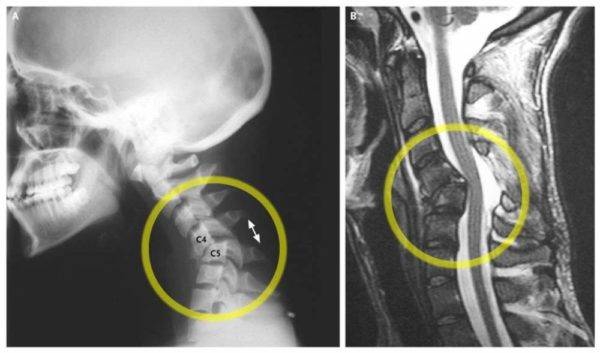
В отличие от функционального вида, структурная неподвижность очень хорошо просматривается на рентгенограмме (поэтому она и названа рентгенологической).
Чтобы выявить данный вид, достаточно сделать рентгенологический снимок, на котором явно будет просматриваться гипермобильность сегмента.
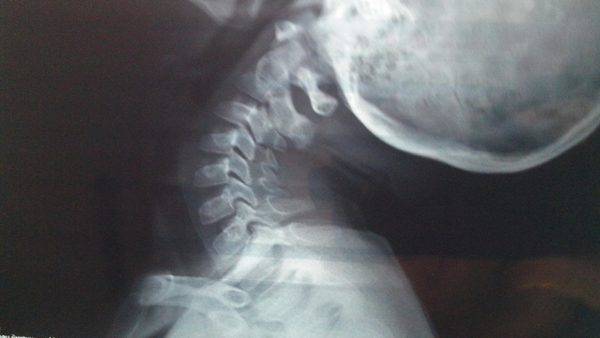
Чтобы диагностировать структурную нестабильность, делается ряд снимков, для которых пациент попеременно, из сидячего положения, прогибается назад и наклоняется вперед.
То есть, при рентген-диагностике для первого снимка пациент наклоняется вперед, а для второго – отклоняется в противоположную сторону.
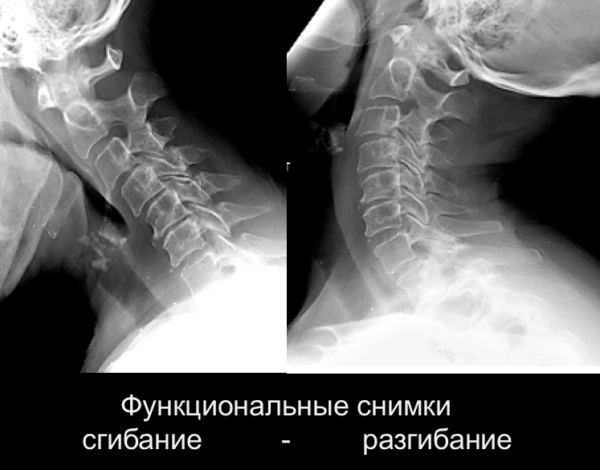
Признаки структурной нестабильности следующие.
- Расхождение на снимках рентген аппаратом углов краевых пластин на 10° и шире.
- Позвонки в отношении друг друга смещены на 5 мм и более.
Очевидно, что гипермобильность позвоночного сегмента проявляется визуально. Клинически при этом она может никак себя не обнаруживать. А функциональная поясничная нестабильность способна протекать без проявлений гипермобильности, если нагрузочный эффект в норме. Боль возникает, как клинический симптом только когда гипернагрузкам подвергается либо межпозвоночный диск, либо расположенные в нем нервы.

Стадии
Специалисты выделяют несколько стадий панкреатита:
- Ферментативная: в течении трех дней в тканях железы развиваются некротические изменения. Из клеток выходят панкреатические ферменты, и под влиянием фосфолипазы А разрушаются клеточные мембраны.
- Реактивная: длится со второй по третью неделю с начала заболевания. Дальнейшее течение недуга зависит от реакции организма на отмирание тканей. Исход будет зависеть от того, происходит ли рассасывание инфильтрата или образуются кисты и абсцессы.
- Секвестрационная. Согласно МКБ-10 деструктивный панкреатит имеет шифр К85. Данная стадия начинается с третьей недели от момента развития патологии и продолжается несколько месяцев. В этот период образуются свищи и кисты, внутренние кровотечения, может начаться заражение крови. Это самый опасный период болезни, во время которого возможен летальный исход.
Лечение
Способ терапии подбирается специалистом, исходя из индивидуальных особенностей пациента и причины возникновения недуга. Кроме того, при выстраивании схемы лечения учитываются результаты анализов, а также общее состояние больного.
Есть несколько видов терапии:
- медикаментозная. Обязательный метод лечения при любых заболеваниях. Пациенту назначаются препараты, которые способы уменьшить боль, восстановить костную структуру и купировать дегенеративно-дистрофические процессы,
- лечебная гимнастика. Каждому пациенту индивидуально назначается определенный перечень упражнений, которые помогут укрепить мышцы спины и позвоночник,
- физиотерапия. В рамках этого способа лечения пациенту назначают электрофорез с новокаином, фонофорез, УВЧ и т.д. Данные процедуры помогают улучшить кровообращение, усилить метаболизм и повысить способность тканей к заживлению,
- народная медицина. Применяется только по рекомендации врача. Положительными моментами этого вида лечения являются натуральный состав средств и простота в использовании,
- хирургическое вмешательство. Если все перечисленные методы не дали положительного результата, пациенту проводят операцию по замене позвонка. В зависимости от степени поражения могут поставить имплант одного или нескольких позвонков.
Симптомы
Как и любое другое заболевание костной системы, трещина в позвоночнике имеет свои симптомы и особенности.
Основную опасность представляет то, что внешние проявления полученной травмы практически отсутствуют, поскольку общая целостность позвоночника сохраняется.
Но неудачный или резкий наклон, поворот, поднятие тяжелой сумки или резкий рывок провоцируют выпадение поврежденного фрагмента позвонка, приводя к травме острыми краями окружающих артерий, нервов, а также спинного мозга.
В этот момент перелом становится заметен визуально, появляется неестественный изгиб позвоночника.
Травмированный человек испытывает сильные болевые ощущения, которые могут вызвать шоковое состояние и даже обморок.
Наибольшую опасность представляют множественные переломы, возникающие на фоне развития остеопороза.
При спинномозговых травмах наиболее часто наблюдаются следующие симптомы:
- В области поражения ощущается резкая сильная боль, ограничивающая подвижность.
- В конечностях и различных частях тела могут возникать простреливающие боли, онемение, слабость.
- Двигательная способность нарушается, происходит частичная потеря чувствительности, что свидетельствует о поражении спинного мозга.
Помимо общих признаков стоит обратить внимание на возможные вторичные проявления, которые характерны для конкретной части позвоночника при его повреждении. Например, при трещине остистого отростка при пальпации ощущается боль, а также наблюдается подвижность поврежденного позвонка
Например, при трещине остистого отростка при пальпации ощущается боль, а также наблюдается подвижность поврежденного позвонка.
Компрессионная травма спинного мозга проявляется в нарушении подвижности, потере чувствительности, а также в различных висцерально-вегетативных нарушениях.
При появлении любого из перечисленных симптомов, а также при болях в спине следует как можно быстрее обратиться к специалисту для постановки диагноза и назначения лечения.
Причины
В современном мире множество людей ведут неправильный образ жизни. Сидячая работа – яркий тому пример. Ввиду этих особенностей межпозвоночные диски становятся более плоскими, уменьшаются в высоте.
На позвоночные диски приходится огромная нагрузка: они служат своеобразными прокладками-амортизаторами.
С годами фиброзное кольцо теряет прочность, и диск под весом сдавливается, тем самым уменьшая расстояние между позвонками.
Данный процесс приводит к образованию костных разрастаний, к травме нервного корешка и разрушению шейных и других позвонков. После этого начинаются сильные боли при резких движениях, чихании и кашле.
Причин, которые влекут за собой столь неприятные последствия, несколько:
- сопутствующие болезни: спондилит, остеопороз, грыжа и прочее,
- сидячий образ жизни,
- чрезмерные нагрузки на позвоночник,
- наследственность,
- избыточный вес,
- возрастные изменения,
- тяжелые инфекционные процессы в организме,
- травмы позвонка,
- неправильная осанка и т.д.
Болезни
Причиной разрушения позвонков поясничного отдела могут быть рзличные болезни. Рассмотрим два заболевания, которые чаще всего являются первопричиной разрушения позвонков поясничного отдела.
- Самым распространенным заболеванием, которое приводит к деструкции позвонков, является спондилит. Причина недуга – патогенные микроорганизмы, которые с кровью переносят инфекцию в тела позвонков. Недуг имеет два вида: специфический и неспецифический. Первый тип вызывается возбудителями туберкулеза, сифилиса, гонореи, бруцеллеза. В 40% случаев спондилит имеет туберкулезную форму. Второй вид образуется из-за воздействия неспецифической болезнетворной микрофлоры – стрептококка, стафилококка и кишечной палочки.
- Вторым по популярности заболеванием, провоцирующим разрушение позвонков, является остеопороз. Этот недуг не инфекционный, но очень опасный. Происходит ослабление костной структуры, в результате чего кости становятся менее прочными и хрупкими. Проявляется в основном у людей преклонного возраста. Образуется по следующим причинам: наследственность, небольшой рост, бесплодие, нарушение менструального цикла, длительное кормление грудью, эндокринные нарушения, вредные привычки и прочее.
Другие причины
Есть и иные причины, из-за которых может произойти деструкция позвонков. К ним относятся:
- малоподвижный образ жизни,
- гормональные сбои,
- дистрофия или, наоборот, ожирение,
- недостаток кальция в организме,
- возрастные изменения,
- наследственность и другое.
Какие виды бывают?
Если поставлен печальный диагноз, речь может идти о заболевании первичном или вторичном. Первичный недуг возникает или в период менопаузы (связан с недостатком женских гормонов), или появляется из-за недостатка Ca или витамина Д.
Выделяют такие разновидности первичного разрушения костной ткани:
- Постменопаузальный остеопороз. Диагностируется у женщин после климакса и до 70 лет.
- Сенильный. Такой диагноз ставят пациентам после 70 лет независимо от пола.
- Идиопатический. Если позвоночный столб разрушается у женщин 25-50 лет, у мужчин 25-60 лет, а причины непонятны, говорят о такой разновидности недуга.
- Ювенильный. Эта болезнь может появиться у детей от самого рождения и до подросткового возраста. При своевременном обращении к доктору такую проблему вполне реально вылечить без последствий.
Вторичная патология развивается у пациентов из-за различных генетических нарушений, долгого приема мощных лекарств (от гормонов до антидепрессантов), заболеваний эндокринной системы, проблемах с почками, пищеварением, ревматизма, артрита и др.
Классификация
В соответствии с характеристиками продуктов распада разделяют деполимеризацию и деструкцию по случайному закону. В последнем случае имеется в виду процесс, являющийся обратным реакции поликонденсации. В ходе него образуются осколки, размеры которых больше величины мономерного звена. В процессе деполимеризации предположительно происходит последовательное отсоединение мономеров от края цепи. Другими словами, имеет место реакция, противоположная присоединению звеньев при полимеризации. Данные виды деструкции могут происходить как одновременно, так и раздельно. Кроме этих двух, вероятно и третье явление. В этом случае имеется в виду разрушение по слабой связи, присутствующей в центре макромолекулы. В процессе деструкции по случайной связи происходит достаточно быстрое падение молекулярной массы полимера. При деполяризации этот эффект протекает намного медленнее. Например, у полиметилметакрилата, имеющего молекулярную массу 44 000, степень полимеризации остаточного вещества почти не изменяется до того момента, как деполимеризация не пройдет на 80%.
Источники
- https://osteohondrosy.net/destrukciya-pozvonka-prichiny-i-lechenie.html
- https://www.syl.ru/article/382268/destruktsiya—eto-chto-takoe-v-meditsine
- https://pipdecor.ru/osteoliticheskaja-destrukcija/
- https://sustavos.ru/destrukciya-pozvonochnika-prichiny-diagnostika-i-chto-delat/
- https://glaz.guru/zabolevaniya/chto-takoe/chto-takoe-destrukciya-v-medicine.html
- https://fb.ru/article/141439/destruktsiya—eto-chto-takoe-vidyi-destruktsii-i-ih-osobennosti
Лечение
Терапия остеопороза проводится посредством совокупности 2-х методов: диеты и медикаментозного лечения.
Базовый принцип питания при остеопорозе – потребление необходимого количества кальция и витамина D, который напрямую влияет на его усвоение.
Мужчины старше пятидесяти лет и женщины во время и после климакса должны в сутки получать не менее 1200 мг кальция.
Что касается количества витамина D – его дозировка должна строго согласовываться с врачом. Дело в том, что с возрастом этот фактор может оказать влияние на формирование атеросклеротических бляшек.
Еще один важный пункт – отказ от употребления алкоголя и прекращение курения. Следует избегать соленой пищи. Вместе с солью из организма выводится и кальций.
Важно помнить, что кальций лучше всего усваивается в том случае, если он поступает с пищей. Поэтому таблетки и биодобавки не будут столь же эффективны, как богатые этим минералом продукты
Большое количество кальция содержится в кисломолочных продуктах, употребление которых вообще оказывает положительный эффект на организм.
Кальциевый обмен зависит и от других минералов. Дефицит магния, фосфора и калия приводит к недостаточному всасыванию кальция и его дефициту. Помимо витамина D, важны и прочие жирорастворимые витамины: K, E и A.
Медикаментозное лечение – еще один важный момент терапии, без которого трудно обойтись. Для избавления от остеопороза, используют препараты нескольких групп.

Средства для подавления резорбции кости
Эстрогены. Женские гормоны необходимы для борьбы с остеопорозом в климактерическом и постклимактерическом периоде. Использование их для лечения других случаев остеопороза не рекомендуется. Часто используется препарат Ралоксифен. Увеличивается плотность кости и снижается выраженность ее резорбции. Назначать такие лекарства врач может только после консультации с гинекологом.
Препарат Деносумаб. Это средство – человеческий иммуноглобулин, применяется в виде подкожных инъекций. Он повышает плотность костной ткани и показал эффективность при терапии остеопороза самой разнообразной этиологии.
Кальцитонин – гормон, который вырабатывают парафолликулярные клетки щитовидной железы. В терапии остеопороза кальцитонин снижает выраженность резорбции кости. Препарат на сегодняшний день не применяется, так как обладает канцерогенным эффектом при недоказанной эффективности в плане снижения вероятности переломов.
Бисфосфонаты. Они замедляют процесс минерализации костной ткани и выражено снижают резорбтивные процессы. Длительный курс лечение бисфосфонатами может привести к нежелательным осложнениям. Поэтому терапия этими лекарствами требует строгого контроля врача.
Препараты стронция. Эффективность их действия обусловлена тем, что стронций обладает сходством с кальцием по химической структуре. Он замещает его внутри кости, придает дополнительную прочность.
Средства, оказывающие стимулирующее действие на образование костной ткани
Гормон паращитовиной железы – терипаратид. В сочетании с бисфосфонатами, этот препарат обладает выраженной эффективностью, даже в случаях тяжелых форм заболевания. Курс лечения не должен превышать 2-х лет.
Соли фтора. В основном, такие средства используют для терапии остеопороза, связанного с преклонным возрастом. При постменопаузальном остеопорозе, эти препараты неэффективны.
Соматотропный гормон. Препарат обладает множеством противопоказаний и используется только для терапии старческого остеопороза.
Обезболивающие препараты
При сильной боли, приходится прибегать к симптоматическому лечению. Чаще всего используются нестероидные противовоспалительные средства. При сильном перенапряжении мышц, врач может выписать миорелаксанты.
Если боль не снимается обычными средствами и труднопереносима, при наличии показаний, возможно применение наркотических обезболивающих
Их назначают в крайних случаях и с большой осторожностью, так как они вызывают привыкание
Помните! Любое медикаментозное лечение может иметь свои последствия.
Не стоит игнорировать заболевание. Иначе, прием медикаментов станет неизбежным
При наличии первых признак, уделите внимание активной профилактике патологии
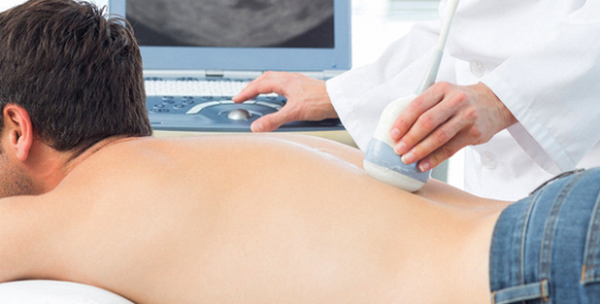 Денситометрия (измерение плотности костной ткани)
Денситометрия (измерение плотности костной ткани)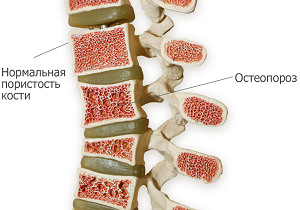
 Что такое регенерация костной ткани
Что такое регенерация костной ткани Боли при грыже поясничного отдела позвоночника. причины, симптомы, диагностика и лечение грыжи поясничного отдела позвоночника
Боли при грыже поясничного отдела позвоночника. причины, симптомы, диагностика и лечение грыжи поясничного отдела позвоночника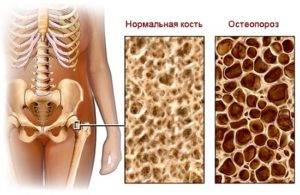

 Боль в крестцовом отделе позвоночника причины у мужчин
Боль в крестцовом отделе позвоночника причины у мужчин Болит шейный отдел позвоночника: причины, профилактика
Болит шейный отдел позвоночника: причины, профилактика Причины и методы лечения хруста в шейном отделе позвоночника
Причины и методы лечения хруста в шейном отделе позвоночника Психосоматика заболеваний костной системы
Психосоматика заболеваний костной системы