Содержание
- 1 Как правильно делать снимок на плоскостопие
- 2 Рентген стопы на плоскостопие
- 3 Как проходит исследование?
- 4 Необходимость рентгенографии при деформации стопы
- 5 Рентген стоп с нагрузкой
- 6 Виды плоскостопия
- 7 Показания
- 8 Рентген стопы при плоскостопии: проведение, расшифровка результатов
- 9 Как правильно делать снимок на плоскостопие
- 10 Диагностика плоскостопия в клинике
- 11 В чем заключается исследование
- 12 Какие факторы могут усугубить плоскостопие
- 13 Расшифровка результатов
- 14 Достоверность определения степени плоскостопия по снимку
Как правильно делать снимок на плоскостопие
Рентген проводится в трёх проекциях:
- профильной − в положении стоя с целью создания нагрузки на стопу;
- дорсно-плантарной – производится в положении сидя с нагрузкой на стопу (при отсутствии нагрузки возможны погрешности в диагностике – до 20 %), визуализирует фаланги пальцев, передний отдел стопы;
- задней осевой фасной – оценка голеностопного сустава и заднего отдела стоп.
Подготовка к исследованию и сама процедура не занимают много времени. Пациент находится в положении лёжа, сидя или стоя, в зависимости от того, какой снимок стопы назначен при плоскостопии. Перед входом в рентгенологический кабинет нужно снять металлические украшения. Стопа должна располагаться горизонтально, полностью прижавшись к ПЗС-матрице.
Последовательность процедуры такова.
- Пациент ложится на кушетку, сгибает ногу в колене так, чтобы стопа стала на поверхность (угол в голеностопном суставе − 90°), или садится на стул и ставит ногу на специальную платформу.
- Бёдра и паховую область закрывают специальным защитным фартуком или юбкой.
- Рентгенолог делает несколько снимков в заданной проекции.
- После проявления фото врач выдаёт описание на специальном бланке с заключением.
- Окончательный диагноз ставит лечащий ортопед (травматолог).
Для более детальной визуализации при тяжёлых формах плоскостопия проводят рентген с дополнительной нагрузкой. Во время исследования человек полностью стоит на стопах, перенося на них всю физиологическую нагрузку своего тела.
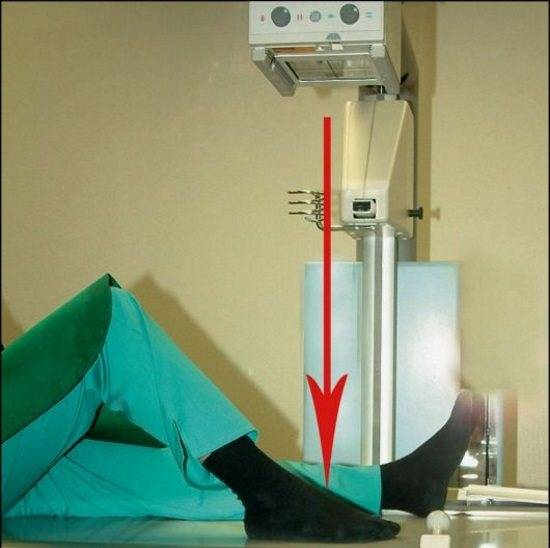
Прямая рентгенография – пациент находится в строго вертикальном положении, матрица располагается горизонтально под стопами. Лучевая трубка устанавливается под углом 30° относительно вертикальной оси.
Боковая рентгенография – пациент стоит вертикально, матрицу устанавливают также вертикально (параллельно боковой поверхности стопы, не касаясь её). Лучевую трубку направляют параллельно горизонтальной плоскости.
Рентген стопы на плоскостопие
Плоскостопие (pes planus) — деформация стопы, характеризующаяся стойким уменьшением высоты ее сводов вплоть до их полного исчезновения. Это самый распространенный вид деформации стопы, который сопровождается также деформацией голеностопных и коленных суставов и искривлением пальцев. Юноши, страдающие плоскостопием, становятся объектом экспертизы на предмет годности их к службе в армии.
Определение степени продольного плоскостопияПродольное плоскостопие — плоскостопие, при котором уменьшена высота продольного свода стопы.
В продольном своде различают наружный и внутренний отдел. Наружный отдел свода образован пяточной, кубовидной, 4 и 5 плюсневыми костями; он прилегает непосредственно к плоскости опоры. Внутренний отдел свода образуют таранная, ладьевидная, клиновидные, 1 и 2 плюсневые кости.
Методика рентгенологического исследования.
Производят рентгенограммы обеих стоп в боковой проекции с нагрузкой. Пациент исследуемой стопой стоит на деревянной подставке, вторую ногу отводит назад, опираясь на стул. (Чтобы увеличить степень плоскостопия и попытаться «откосить» от армии, можно взять в руки какие-либо тяжести, например, ведра с водой ;-)). Кассета размером 18 х 24 см устанавливается вертикально, длинным ребром вдоль внутреннего края стопы. Центральный луч направлен горизонтально через проекцию ладьевидно-клиновидного сустава (схема N1). Схема N1: Укладка для бокового снимка стопыРентгеноморфометрия и рентгеносемиотика.
См. схему N2. На рентгенограмме стопы в боковой проекции проводят три линии: 1-я линия — горизонтальная, касательная к подошвенной поверхности пяточного бугра и головке 1-ой плюсневой кости; 2-я линия проводится от точки касания 1-ой линии с пяточным бугром к нижней точке ладьевидно-клиновидного сочленения; 3-я линия проводится от точки касания 1-ой линии с головкой 1 плюсневой кости к нижней точке ладьевидно-клиновидного сочленения. В продольном своде стопы различают угол и высоту.Угол продольного свода стопы образован 2-ой и 3-ей линиями, которые пересекаются в нижней точке ладьевидно-клиновидного сочленения.Высота продольного свода стопы — это длина перпендикуляра, опущенного из нижней точки ладьевидно-клиновидного сочленения (точки пересечения 2-ой и 3-ей линий) на 1-ю (горизонтальную) линию.
Схема N2: Схема определения угла и высоты продольного свода При развитии поперечного плоскостопия 1-ая плюсневая кость отклоняется кнутри, 2-ая, а затем и другие плюсневые кости перемещаются в подошвенном направлении. 1-ый, а затем и другие межкостные промежутки расширяются, 1-ый палец отклоняется кнаружи (hallux valgus). В стадии компенсации нагрузка падает как на 1-ю, так и на 2-ю плюсневую кость, которая компенсаторно утолщается. В стадии субкомпенсации основная нагрузка падает на 2-ю и 3-ю плюсневые кости, которые гипертрофируются, а кортикальный слой их диафизов утолщается. В стадии декомпенсации головки всех плюсневых костей располагаются в одной горизонтальной плоскости, нагрузка на них падает равномерно, исчезает рабочая гипертрофия 2-ой и 3-ей плюсневых костей.
Методика рентгенологического исследования.
Производят рентгенограммы обеих стоп в прямой проекции с нагрузкой. Пациент исследуемой стопой стоит на кассете размером 18 х 24 см, опираясь рукой на стул. Центральный луч направлен в центр кассеты. См. схему N3.
Схема N3: Укладка для прямого снимка стопыРентгеноморфометрия
На рентгенограмме стопы в прямой проекции (схема N4); определяют угол отклонения 1-ой плюсневой кости, угол отклонения 1-го пальца и угол расхождения плюсневых костей. Угол отклонения 1-ой плюсневой кости образован осевыми линиями диафизов 1-ой и 2-ой плюсневых костей; он открыт кпереди и в норме не превышает 11°. Угол отклонения 1-го пальца образован осевыми линиями диафизов 1-ой плюсневой кости и проксимальной фаланги 1-го пальца; в норме не превышает 18°. Угол расхождения плюсневых костей образован линиями диафизов 1-ой и 5-ой плюсневых костей; в норме не превышает 18°. Схема N4: Схема определения углов поперечного свода стопы ЛИТЕРАТУРА 1. Лагунова И.Г. Рентгеноанатомия скелета. — М.: Медицина, 1981. 2. Рентгенологическая диагностика плоскостопия и косолапости: Методические рекомендации для врачей-курсантов рентгенологов /Новокузнецкий государственный институт усовершенствования врачей. — Новокузнецк, 1987. 3. Садофьева В.И. Рентгено-функциональная диагностика заболеваний опорно-двигательного аппарата у детей. — Л.: Медицина, 1986.
Как проходит исследование?
Укладка для рентгенологического исследования стопы в прямой подошвенной проекции
Рентгенография стоп занимает немного времени и не требует специальной подготовки. Тело пациента, за исключением интересующей врача области, в момент проведения процедуры должно быть защищено специальным фартуком, экранирующим рентгеновское излучение.
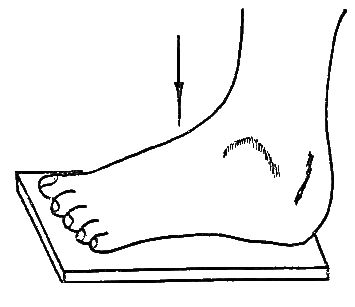
Рентген стоп с нагрузкой является хорошим способом диагностики многих патологических состояний и может делаться по направлению целого ряда специалистов: хирургов, травматологов, ортопедов. При этом стопы снимаются по очереди в то время, как пациент стоит на исследуемой конечности (весь его вес приходится на одну ногу).
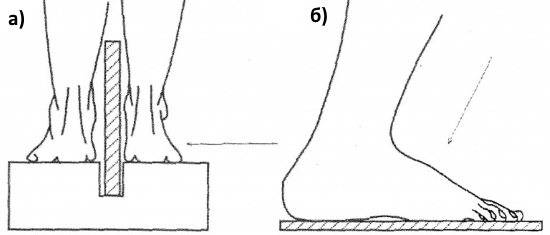
а — укладка для определения продольного плоскостопия; б — укладка для определения поперечного плоскостопия
Данные, получаемые при рентгене с нагрузкой, можно считать достоверными, только если исследование было проведено правильно:
- Пациент должен перенести весь свой вес на одну конечность.
- Другая нога должна быть согнута в колене и прижата.
Наиболее информативными при рентген-диагностике с нагрузкой являются боковая и косая проекции снимков.
Необходимость рентгенографии при деформации стопы
Плоскостопие – заболевание, при котором нарушается биомеханика стопы в связи с потерей амортизационной способности. Когда человек стоит или идёт, половина нагрузки приходится на пятку. Если же имеют место перегрузки (например, у спортсменов, занимающихся бегом, или лиц, профессиональная деятельность которых предполагает длительное стояние), связки ослабевают, свод уплощается, а вес тела частично переносится с пятки на середину стопы.
В связи с нарушением биомеханики включается механизм компенсирования усилия. Это происходит за счёт позвоночника, тазобедренного и голеностопного суставов. Из-за повышенной нагрузки поверхности хрящей в суставах и межпозвонковые диски постепенно стираются. В итоге суставы деформируются, что выражается в болевом синдроме, возникающем при ходьбе в стопах, икрах, пояснице, спине.
Со временем у пациента развиваются:
- артроз;
- варикозная болезнь, вызванная ослаблением насосной функции икроножных мышц из-за нарушения биомеханики стопы;
- плантарный фасциит;
- искривление позвоночника сколиозного типа.
Развившиеся вторичные заболевания проявляются специфической симптоматикой. Так, артрозы коленного и тазобедренного суставов со временем делают невозможным самостоятельное передвижение, приводят к инвалидизации пациента. При пяточной шпоре человек страдает от интенсивных болей в пятке по утрам, особенно выраженных, когда он пытается наступить на неё. Варикоз сопровождается отёками и ощущением тяжести в икрах.
В большинстве случаев деформация ступней является врождённой патологией. Приобретённая форма заболевания встречается реже у людей, чья деятельность связана с регулярными тяжёлыми нагрузками на нижние конечности.
Плоскостопие занимает первое место среди врождённых аномалий. Своевременное выявление болезни в 45 % случаев затрудняется из-за физиологических и анатомических особенностей детского организма (до 3 лет). Физиологическое плоскостопие у ребёнка является нормой, это этап формирования и развития стопы. Поэтому его часто путают с реальной патологией.
Многие врачи высказывают мнение, что диагностика затруднена из-за наличия у детей жировой подушки на стопе. Подсводное пространство заполнено подкожно-жировым слоем – буфером, снимающим нагрузку с несформировавшегося опорно-двигательного аппарата.
Рентген решил вопрос диагностики плоскостопия в любом возрасте. Своевременное выявление болезни и назначение адекватного лечения выросли с 35 до 68 %. У взрослых, плоскостопие которых связано с неправильным распределением нагрузки на суставные поверхности, после правильной диагностики и терапии резко снизились вторичные изменения (воспалительные, деструктивные процессы в тканях суставов стоп).
Есть ли противопоказания
Лучевая нагрузка при исследовании стоп пациентов минимальна.
Рентгенография стоп противопоказана детям в первые 8-12 месяцев жизни, беременным женщинам. О целесообразности проведения диагностики у пациентов с тяжёлыми хроническими заболеваниями внутренних органов принимает решение лечащий врач. При этом учитывают все возможные риски.
Рентген стоп с нагрузкой
Это так называемый «рентген для военкомата», он позволяет определить степень плоскостопия. Этот вид рентгена проводится в передней и боковой проекциях с применением отягощения (с нагрузкой).
При рентгене с нагрузкой пациент должен стоять. Есть два способа сделать снимок передней проекции:
- На пациента надевают пояс с отягощением, проверяют, чтобы стопы стояли параллельно друг другу. Кассету с пленкой кладут под подошвы, а рентгеновский луч направляют на тыльную часть стопы.
- Пациент наступает на подставку одной ногой, вторую подтягивает к себе. Аналогично первому способу рентген «просвечивает» находящуюся на полу ногу, зафиксированную естественным весом тела. Затем человек меняет опорную ногу, поднимая ту, что стояла на полу. Таким образом, снимки делают отдельно для левой и правой ног.
По снимкам с нагрузкой в боковой проекции определяется продольное плоскостопие. Снимки делают аналогично, двумя способами:
- Пациент надевает пояс с отягощением и становится на подставку. Кассету с пленкой помещают сбоку от стопы, рентгеновский луч направлен в область голеностопа. Так делают отдельные снимки правой и левой ног.
- Вместо пояса с отягощением пациент поднимает ногу, используя для нагрузки вес своего тела. Снимки каждой ноги делают отдельно.
Полученные снимки описывает рентгенолог. По степени уплощения костей стопы устанавливается степень развития плоскостопия.
Виды плоскостопия
Стопа выполняет важные функции для человеческого организма: обеспечивает опору, смягчает толчки при активных движениях, участвует в балансировании тела. Характеризуется сложным строением, состоит из 26 кости, 33 суставов, соединяющихся между собой мышцами и связками.
- По виду деструкции: продольная, поперечная, комбинированная.
- По степени: первая, вторая или третья.
- По причинам:
- Рахитическая;
- Врожденная;
- Травматическая;
- Паралитическая;
- Статическая.
Для правильной постановки диагноза обычно требуется несколько рентгеновских снимков. Их делают с разных ракурсов, чтобы получить объемное изображение. Это дает возможность рассмотреть состояние ступни в деталях.
В зависимости от симптомов и предварительного диагноза могут потребоваться снимки в разных положениях:
- в боковой проекции – обследование может выполняться в положении лежа или стоя, луч направлен с левой стороны для левой ноги и справа для правой;
- косой снимок делается при постановке ноги на кассету с наклоном, обычно угол его составляет 45 градусов, но его можно менять;
- тыльно-подошвенное обследование проводится при постановке стопы на ровную поверхность, голень немного отклоняется назад, а рентгеновский луч направляется сверху;
- в передне-задней проекции делается снимок обеих стоп, они должны касаться друг друга;
- для выявления патологий пяточной кости может быть проведено обследование только этой области.
Рентген с нагрузкой
При жалобах на беспричинные боли в ногах, а также при подозрении на плоскостопие проводится рентген стоп с нагрузкой. Такое исследование необходимо также при любых формах деформации ступней, врожденных или приобретенных.
Такой вид обследования проводится в двух проекциях. Особенностью его является то, что пациент стоит на одной ноге.
Другая сгибается в колене, а весь вес тела переносится на ту, которая подвергается обследованию. Сначала пациент становится на рентгеновскую пленку, и делается снимок в прямой проекции.
Потом кассета переставляется сбоку голеностопного сустава и делается боковой снимок. Такой рентген в 2 проекциях необходимо провести для обеих стоп.
Иногда врач назначает снимок одной ноги с нагрузкой и без нее. Это позволяет получить полную картину функциональных возможностей стопы.
Если проблемы наблюдаются на одной ноге и сложно поставить диагноз, сравнивают рентгеновские снимки больной ноги и здоровой. При повторном обследовании необходимо стать в такое же положение, чтобы точно оценить, какие появились улучшения.
Показания
К рентгену стопы нет абсолютных противопоказаний. В некоторых случаях невозможно выполнить это исследование ввиду того, что пациент не может стоять в вертикальном положении.
Не рекомендуется проводить рентгенологические исследования беременным женщинам.
Рентген стопы обязательно делается после любых травм в этой области. А такие повреждения довольно распространены, так как стопы у большинства людей подвергаются большим нагрузкам.
Любое повреждение даже маленькой косточки вызывает не только сильную боль, но и нарушение функции стопы. А без рентгенографии диагностировать вид и локализацию травмы почти невозможно.
Это самый простой, доступный и безопасный метод оценки состояния костной ткани.
Кроме того, проведение рентгена стопы необходимо при появлении болей. При различных патологиях длительная ходьба может вызывать болевые ощущения, дискомфорт, появление отеков. Это чаще всего бывает из-за неудобной обуви или повышенных нагрузок. Но иногда такое состояние появляется при плоскостопии, подагре или других патологиях.
Прежде всего, противопоказан рентген при беременности, так как излучение может неблагоприятно отразиться на ребенке, приводя к генным мутациям или патологиям развития. Только в экстренных случаях, когда без такой диагностики не обойтись, врач может назначить рентген.
Но живот женщины нужно тщательно закрыть свинцовым фартуком.
Кроме того, не рекомендуется делать рентген стопы в том случае, если недавно уже проводилось рентгеновское обследование. Хотя облучение невысокое и безопасное для организма, нежелательно подвергаться ему часто. А для того, чтобы минимизировать вред от него, тело прикрывают свинцовым фартуком, оставляя открытой только область голеностопа исследуемой ноги.
Рентген стопы при плоскостопии: проведение, расшифровка результатов
Плоскостопие достаётся человеку при рождении или приобретается на протяжении жизни из-за чрезмерной перегрузки при многочасовой работе стоя или заболеваниях стопы.
Давайте узнаем, почему так важно вовремя сделать рентгенографию стопы. Рассмотрим последствия этого заболевания
Выясним способы укладки при рентгенодиагностике стопы на продольное и поперечное плоскостопие. Узнаем, степени деформации ступни.
Рентгенография стопы в боковой проекции
Тревожные симптомы
Снимок стопы может потребоваться, если:
- Имела место травма данной области.
- Наблюдаются боли, жжение, усталость к концу дня, различные неприятные ощущения в стопе, голеностопном суставе.
- Есть отек стопы или голеностопа.
- Изменена форма самой стопы.
- На стопах есть выросты, «шишки», «косточки».
- Беспокоят судороги икроножных мышц.
- Есть болезненные ощущения и нарушения подвижности в голеностопном и других суставах.
Но и во всех остальных перечисленных случаях следует обратиться к врачу. Только он, осмотрев пациента, может грамотно провести дифференциальную диагностику между многими заболеваниями и принять решение о необходимом дальнейшем обследовании или лечении.
В кабинете у доктора
Врач проводит осмотр стопы
Врач спросит:
- Как давно беспокоят боли в ноге?
- Что спровоцировало их появление, как боли менялись с течением времени?
- Где локализуются болевые ощущения, куда иррадиируют (отдает)?
- Наступает ли облегчение, и при каких обстоятельствах?
- Что ухудшает состояние?
При осмотре определяется объем движений в голеностопном суставе и стопе, проверяются симптомы заболевания, проводятся функциональные тесты.
Простой домашний тест
Можете также прочитать: Детское плоскостопие и его лечение
С его помощью можно быстро проверить плоскостопие в домашних условиях. Специалисты в области медицины называют такой экспресс-метод диагностики плантографией. Суть методики заключается в получении отпечатка стопы на бумаге и его изучении.
Для этого нужно обработать стопу любыми доступными домашними красителями, например, раствор Люголя (водный раствор йода), зеленка, тушь, краски для рисования на бумаге.
Если нет желания окрашивать ступни, можно для этой цели использовать любой жирный крем, который оставит отпечаток на бумаге.
После получения отпечатка стопы их нужно детально рассмотреть и сравнить с принятой возрастной нормой. Следует знать, что возраст играет важную роль в оценке результатов, так как отпечатки стопы ребенка различного возраста и взрослого человека в норме существенно отличаются.
Как правильно делать снимок на плоскостопие
Рентген проводится в трёх проекциях:
- профильной − в положении стоя с целью создания нагрузки на стопу;
- дорсно-плантарной – производится в положении сидя с нагрузкой на стопу (при отсутствии нагрузки возможны погрешности в диагностике – до 20 %), визуализирует фаланги пальцев, передний отдел стопы;
- задней осевой фасной – оценка голеностопного сустава и заднего отдела стоп.
Алгоритм проведения исследования
Подготовка к исследованию и сама процедура не занимают много времени. Пациент находится в положении лёжа, сидя или стоя, в зависимости от того, какой снимок стопы назначен при плоскостопии. Перед входом в рентгенологический кабинет нужно снять металлические украшения. Стопа должна располагаться горизонтально, полностью прижавшись к ПЗС-матрице.
Последовательность процедуры такова.
- Пациент ложится на кушетку, сгибает ногу в колене так, чтобы стопа стала на поверхность (угол в голеностопном суставе − 90°), или садится на стул и ставит ногу на специальную платформу.
- Бёдра и паховую область закрывают специальным защитным фартуком или юбкой.
- Рентгенолог делает несколько снимков в заданной проекции.
- После проявления фото врач выдаёт описание на специальном бланке с заключением.
- Окончательный диагноз ставит лечащий ортопед (травматолог).
Рентгенодиагностика с дополнительной нагрузкой
Для более детальной визуализации при тяжёлых формах плоскостопия проводят рентген с дополнительной нагрузкой. Во время исследования человек полностью стоит на стопах, перенося на них всю физиологическую нагрузку своего тела.
Прямая рентгенография – пациент находится в строго вертикальном положении, матрица располагается горизонтально под стопами. Лучевая трубка устанавливается под углом 30° относительно вертикальной оси.
Боковая рентгенография – пациент стоит вертикально, матрицу устанавливают также вертикально (параллельно боковой поверхности стопы, не касаясь её). Лучевую трубку направляют параллельно горизонтальной плоскости.
Диагностика плоскостопия в клинике
Существуют специальные диагностические центры, где после проведения некоторых процедур, врач установит наличие плоскостопия. В клинике часто диагностируют заболевание по отпечатку стопы, но делают его при помощи компьютера. Стопы сканируются и выводятся на экран. По полученному изображению врач ставит диагноз.
Электромиография — еще один метод, который не предназначен для самостоятельного применения. С его помощью доктор определяет состояние мышечной системы ног, что напрямую связано с плоскостопием. При этом заболевании нагрузка распределяется неправильно, и ступни при плоскостопии оказываются практически незадействованными в движении, а голень перенапряжена.
Рентген
Данная процедура при деформации стопы проводится по назначению врача. Специалисты рекомендуют ее детям, у которых нельзя выявить плоскостопие иным способом, и обязательна при медицинском освидетельствовании юношей призывного возраста. Процедура безопасна и не причинит боль, так как тело человека получает минимальное облучение. Результаты рентгена расшифровывает врач.
Существует два вида снимков:
- С прямой проекцией. Для этого пациент ставит одну ногу на кассету с рентгеновской пленкой, а вторую приподнимает. Можно держаться рукой за стул или опереться на стену, чтобы снимок получился с первого раза. Так выявляется поперечное плоскостопие. Выделяются три стадии такого заболевания (компенсация, субкомпенсация, декомпенсация).
- С боковой проекцией. При выполнении такого снимка захватывается полностью весь голеностопный сустав. Одна нога приподнимается. Такая рентгенограмма позволяет увидеть продольное плоскостопие, отметить степень заболевания.
Перечисленные способы помогут определить наличие заболевания, а также его вид и степень плоскостопия. Но чтобы избежать этой болезни, необходимо заниматься профилактикой: гулять босиком по неровным поверхностям, выполнять специальные упражнения и делать массаж стоп.
В чем заключается исследование
Стопа — это гибкое сочленение костей, суставов мышц и мягких тканей. Только когда все ее структурные части сохранны и находятся на своих местах, человек свободно перемещается и живет привычной ему жизнью.
Рентгеновский снимок представляет собой изображение теней, разных по плотности, размерам и структуре. Они расположены в определенной последовательности или накладываются друг на друга.
Рентгеновское излучение способно проникать через ткани, кости, мышцы и выходить с противоположной стороны. Анатомические структуры поглощают лучи неравномерно, поэтому на выходе они неоднородны. Рентгенопрозрачность у костей и мягких тканей разная, именно она формирует изображение органов, последовательность их расположения.
При медицинском рентгене луч выходит из трубки аппарата, а изображение фиксируется на приемнике изображения: флюоресцирующим экране, пластине, кассете с датчиком.
Все точки, обладающие одинаковой рентгенопрозрачностью, на снимке получаются расположенными в одной плоскости, и окрашены одинаково — даже, если они расположены на разной глубине стопы. Поэтому снимок, который выполнен в одной проекции, не дает полных и достоверных сведений.
Рентгеновские снимки информативны, если сделаны в двух или трех проекциях: прямо, сбоку, по диагонали.
Какие факторы могут усугубить плоскостопие
Плоскостопие — серьезное заболевание, может привести к деформации стопы, позвоночника, суставов. В тяжелых случаях у больных развивается артроз. Даже при таких обстоятельствах сделать видимое плоскостопие 3 степени мечтают молодые люди. Позволит избежать призыва! Основные факторы для развития болезни:
- наследственные факторы, если родители страдали расстройством, то существует большой риск, что дети столкнуться с опасной проблемой;
- ежедневное ношение узкой, неудобной обуви, плоская подошва не подходит для стопы;
- систематические нагрузки на ноги, в первую очередь связано с профессиональной деятельностью человека;
- высокий уровень гибкости, суставы больного становятся гипермобильными;
- диагностирование рахита (увеличение болезни), неправильный подход в лечении лишь ухудшает расстройство;
- мышечные структуры, голень становятся парализованными вследствие полиомиелита, ДЦП, зарабатывать осложнения опасно для здоровья человека;
- сильное травмирование ног, непосредственно стопы.
Чтобы патология развивалась, необходимо снизить общий тонус мышц. Выберите стратегию малоподвижного образа жизни. Минимальный уровень физической активности через время спровоцирует проблемы опорно-двигательной системы. В результате продольный свод проседает. Альтернативный подход – огромные спортивные нагрузки на стопу (прыжки в высоту.) Влиять на деформацию следует постепенно.
Эффективный вариант, чтобы развивать плоскостопие — использование низкокачественной обуви. Чтобы усугубить деформацию стопы, носите узкие, высокие на платформе изделия. В продаже есть специальные модели, которые не имеют каблуков. Ровная подошва негативно сказывается на развитии болезни. Искажение связок, суставов повлияет на развитие недуга. Усиленный бег с поднятием тяжестей приводит к формированию патологии.
Вырабатывать привычку к тяжелым нагрузкам, малоподвижному образу жизни следует постепенно. В противном случае рискуете заработать дополнительные расстройства, осложнения. Для возникновения плоскостопия понадобится 1-3 месяца усилий. Симулирование заболевания на рентгене ни к чему не приведет!
Расшифровка результатов
Разобраться в том, что показывает рентген стопы, в первую очередь должен врач-рентгенолог. Он не ставит предварительных диагнозов, а просто описывает анатомические особенности костей стопы. В задачу рентгенолога входит выявление переломов, новообразований, очагов воспаления и прочих отклонений от нормы. На основании описания снимка диагноз будет выставлен лечащим врачом – хирургом, ортопедом, онкологом или другим.
В норме рентген стопы здорового человека должен визуализировать однородные по структуре кости, целостность которых не нарушена. Контуры костей должны быть равномерными и чёткими, без затемнений.
Симптомы плоскостопия
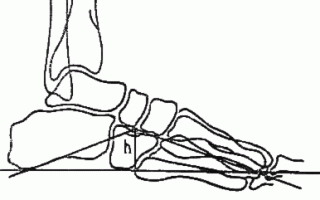
Для выявления плоскостопия обычно выполняют рентген ступней с нагрузкой в боковой проекции. Для этого ступня ставится на подставку внутренней стороной к рентгеновской кассете. Другая нога отводится в сторону. При такой укладке на снимках отмечают три черты:
- I – проходит от первого пальца к пяточной кости;
- II – проходит от точки соединения пяточной кости с первой чертой до ладьевидно-клиновидного сочленения;
- III – проходит от этого же сочленения к первой плюсневой кости.
Соотнося эти линии, измеряют высоту и угол их пересечения. Высота – это перпендикуляр, опущенный из точки соединения второй и третьей черт вниз, на первую горизонтальную. В норме высота должна быть больше 35 мм, а угол – от 125 до 130°.
Отклонение от указанных норм говорит о наличии плоскостопия. Для выявления степени патологии нужно оценить, насколько фактические параметры стопы отличаются от нормальных:
- I степень. Высота свода равна 25-35 мм, угол – 131-140°. При такой патологии пациента беспокоит усталость в ногах при физической нагрузке.
- II степень. Высота свода равна 17-24 мм, угол – 141-155°. В этом случае пациент чувствует усиление боли при длительной ходьбе и физических усилиях.
- III степень. Высота – меньше 17 мм, угол – больше 155°. При такой патологии пациент постоянно чувствует боли в голенях, пояснице и ступнях.
Травмы и переломы
Переломы и трещины на рентгене стопы визуализируются как небольшие вытянутые затемнения с неровными контурами. По снимку нужно оценить, где именно располагается линия излома или трещины, есть ли осколки, имеет ли место их смещение. Чтобы уточнить локализацию перелома, кроме рентгена, проводят и внешний осмотр, пальпируют стопу. В месте перелома при нажатии пациент чувствует острую боль.
Достоверность определения степени плоскостопия по снимку
Правила проведения рентгенологического исследования при диагностике деформации стоп описаны в протоколах ВОЗ, инструкциях для специалистов-рентгенологов медицинских клиник любой формы собственности.
При соблюдении правил укладки конечности пациента, нанесения контрольных точек на пленку с целью точного измерения нарушения свода ступни, исследование является достоверным.
Симулировать искривление костей, наличие остеофитов, прочих наростов, дегенеративные изменения, характерную форму пальцев при поперечной форме деформации невозможно.
При предположении о подлоге, пациент или врач призывной комиссии может потребовать повторное обследование в другом медицинском учреждении.
 Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья
Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья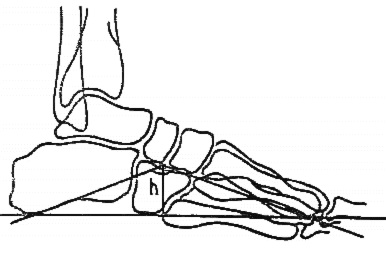
 Ровно
Ровно
 Третья степень плоскостопия: симптомы и лечение
Третья степень плоскостопия: симптомы и лечение

 Можно ли вылечить плоскостопие у взрослых 2 и 3 степени
Можно ли вылечить плоскостопие у взрослых 2 и 3 степени Снимок голени до перелома и после него
Снимок голени до перелома и после него