Содержание
- 1 Как это лечат без операции
- 2 Реабилитация после операции на позвоночнике
- 3 Показания к проведению
- 4 Почему поверхность диска стирается?
- 5 Замена (протезирование) диска шейного отдела
- 6 Операции по замене позвоночного диска
- 7 Причины
- 8 Как выполняется операция?
- 9 Оперативное вмешательство
- 10 Смещение позвонков поясничного отдела
- 11 Преимущества лечения сколиоза методом кинезитерапии
- 12 Лечение
- 13 Физкультура для вправления позвонков
- 14 Операции на позвоночнике
Как это лечат без операции
Если стеноз, протрузия или грыжа есть, но нет сдавления корешков, нарушения рефлексов, движений и чувствительности, а есть только боль в поясничной области, назначается консервативное лечение. Оно включает в себя три блока — физиотерапия, лечебная физкультура (ЛФК) и медикаментозное лечение.
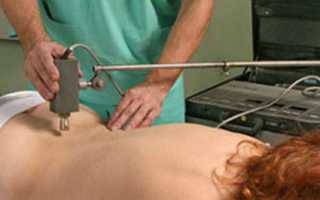
Физиотерапия — общее название для разнообразных лечебных мер. Это методы аппаратного воздействия: тканевая электростимуляция, магнитная терапия, электро- и фонофорез, вытяжение на специальном реабилитационном тренажере «Экзарта», мягкие мануальные техники, массаж.
Добавляются занятия с инструктором ЛФК. Он помогает пациенту убрать мышечно-тонический синдром (длительные спазмы, повреждающие мышечные волокна),учит правильным движениям и упражнениям, следит за верной техникой выполнения и адекватностью нагрузки, объясняет, что нельзя делать при данном диагнозе.
Лекарственная терапия — третий блок. Это противовоспалительные и обезболивающие препараты, снимающие мышечно-тонический синдром; витаминотерапия (мильгамма, комплекс витаминов группы B); препараты, восстанавливающие проводимость нервных волокон. Это и таблетки, и инъекции, и мази для местного нанесения. Медикаментозное лечение преследует основные цели: снять спазм, убрать боль, уменьшить отек и улучшить кровообращение.
Основная проблема — консервативное лечение убирает симптомы, но не действует на их источник, саму патологию. Основная «механическая» причина проблем никуда не девается, грыжа или стеноз не могут «рассосаться» сами по себе.
Длиться физиотерапия может годами. Пациенту становится легче на время. Затем возвращается обострение, снова нужно проходить курс терапии. Консервативное лечение требует в среднем 1-2 раза в год вкладывать в спину от 30 000 до 120 000 руб. за медкаменты и физиотерапию, чтобы не пришлось терпеть боль и не получить ухудшения.
Но консервативное лечение исторически считается менее рискованным, чем оперативное вмешательство, направленное на устранение главной проблемы. Около 70% случаев протрузий, грыж и стенозов ограничиваются в показаниях консервативным лечением и сегодня. Так что ужастики о злых хирургах, которые никогда не соглашаются отправить пациента в аптеку и на массаж, а исключительно тащат в операционную — это ни что иное, как фольклорное преувеличение.
Реабилитация после операции на позвоночнике
Восстановительные мероприятия продолжительностью от трех месяцев (для малоинвазивных операций) до года проводят по нескольким направлениям.
Медикаменты
Цель медикаментозного лечения – предупреждение развития тяжелых послеоперационных осложнений (инфицирование, тромбоз). Лекарственная терапия реализуется комплексно:
- противомикробная терапия (антибиотики «,Цефазолин»,, «,Амикацин»,, «,Амоксиклав»,),
- обезболивающие и противовоспалительные средства («,Индометацин»,, «,Мелоксикам»,, «,Кеторолак»,),
- антикоагулянты (инъекции «,Клексана»,, «,Фрагмина»,, «,Кливарина»,),
- общеукрепляющие (витамины и минералы),
- препараты, восстанавливающие структуру хрящей («,Артра», , «,Алфлутоп»,, «,Пиаскледин»,).
Лечебная физкультура
Спустя месяц после операции приступают к выполнению комплекса физических упражнений.
ЛФК укрепляет связки и мышцы, активизирует кровообращение, подготавливает организм к возобновлению двигательной активности.
Первоначальный комплекс включает:
- круговые вращения кистью и стопой,
- сгибания конечностей в коленном и локтевом суставах.
Постепенно движения усложняются:
- разведение прямых рук в стороны,
- повороты согнутых в коленях ног вправо и влево,
- приподнимание таза вверх из положения лежа.
В дальнейшем проводятся занятия на тренажерах под руководством специалиста ЛФК.
Физиотерапия
Физиопроцедуры:
- ослабляют болевой синдром (электрофорез, ионофорез),
- ускоряют обмен веществ, нормализуют кровообращение и отток лимфы (магнитная терапия, КВЧ-терапия),
- устраняют мышечный спазм и повышают тонус мускулатуры (парафиновые аппликации, электростимуляция),
- ускоряют регенерацию костной и хрящевой ткани (ультразвук).
Массаж
Тактильное воздействие предупреждает:
- атрофию мышц в период соблюдения постельного режима,
- застойные явления в лимфатических и кровеносных сосудах,
- функциональные нарушения в структуре центральной и периферической нервной системы.
Показания к проведению
Эндоскопическое удаление грыжи осуществляется при ее образовании в поясничном, шейном или грудном отделе. Оно показано тогда, когда устранить давление грыжи на окружающие ткани и нервные корешки невозможно более щадящими методами, в частности консервативной терапией, а также с помощью нуклеопластики или гидропластики. Эти микрохирургические вмешательства подразумевают введение пункционной иглы с электродом, продуцирующим холодную плазму, лазерный импульс или радиоволновую энергию, или вымывание содержимого пульпозного ядра физраствором.
Их главные достоинства состоят в отсутствии любых надрезов, высокой безопасности и предельно коротком периоде реабилитации, так как все инструменты вводятся через точечный прокол мягких тканей, диаметр которого составляет не более пары миллиметров. Но они не могут применяться, когда размеры межпозвоночной грыжи превышают 7 мм и присутствует ряд других нарушений. В подобных ситуациях на помощь приходит удаление грыжи эндоскопическим методом. В неотложном порядке процедура показана при:
- Секвестрирующей грыже, что сопровождается отделением хрящевого фрагмента от диска и его проникновением в эпидуральное пространство. Подобное чревато тяжелейшими осложнениями в виде блокировки кровоснабжения в спинном мозге, что приводит к параличу или парезу нижних конечностей.
- Пролабировании ядра межпозвоночного диска в поясничном или пояснично-крестцовом отделе более чем на 8 мм.
- Нарушениях в работе органов малого таза, обусловленных компрессией нервов, образующих конский хвост. Это сопровождается выраженными изменениями в работе органов мочеиспускания и нижних отделов ЖКТ, что проявляется непроизвольным мочеотделением и дефекацией. У мужчин дополнительно могут присутствовать проблемы с потенцией.
- Нижнем монопарезе, т. е. выраженной слабости мышц одной из ног, обусловленной сдавлением нервных корешков поясничного отдела и блокированием передачи сигналов от них. Чаще всего наблюдаются нарушения функций сгибания и разгибания, а также опорной способности стопы, что неизменно отражается на походке.
В вышеперечисленных случаях проблема локализуется в поясничном или пояснично-крестцовом отделе позвоночника. Тем не менее эндоскопическое удаление грыжи диска возможно и при ее расположении в шейном отделе. Оно показано при:
- размерах выпячивания более 6 мм;
- секвестрирующем образовании, что требует экстренного хирургического вмешательства;
- снижении двигательной способности одной или обеих рук, парезе верхних конечностей;
- сдавлении выпячиванием кровеносных сосудов, обеспечивающим приток крови к головному мозгу.
Показанием к эндоскопии является также отсутствие положительных изменений после 3 месяцев консервативной терапии, подобранной индивидуально с учетом особенностей пациента.
Очень важно не откладывать эндоскопическое удаление межпозвонковой грыжи в надежде, что она самостоятельно рассосется, необоснованно боясь хирургического вмешательства. Если вертебролог, осмотрев результаты МРТ и других исследований, утверждает, что необходимо как можно быстрее удалять патологическое образование, следует прислушаться к его мнению
Ведь эффективность операции напрямую зависит от длительности течения патологического процесса и степени его тяжести, в особенности, когда речь идет уже о развитии парезов или онемения конечностей. Если вовремя не провести хирургическую коррекцию, не исключены необратимые изменения в хронически сдавливаемых нервных окончаниях, что способно привести к их гибели и, как следствие, инвалидизации пациента. В подобных ситуациях оперативное лечение абсолютно бессильно.
Почему поверхность диска стирается?
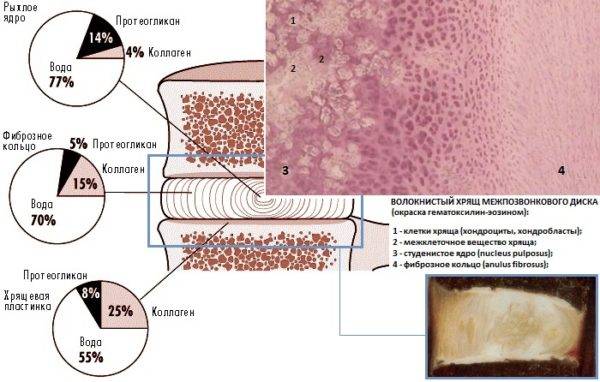
Межпозвоночными дисками называются упругие образования округлой формы, расположенные между телами позвонков и на 80% состоящие из фиброзно-хрящевой ткани и воды (остальной объем занимают органические вещества и минеральные соли). Всего в позвоночнике человека 24 межпозвонковых диска, а их толщина может доходить до 10-12 мм. Состоят межпозвоночные диски из гелеобразного ядра, имеющего консистенцию желе, и плотной соединительнотканной оболочки в виде кольца, которая называется фиброзным кольцом.
Межпозвоночные диски — что они собой представляют
Главная функция, которую выполняют межпозвоночные диски в организме человека – это амортизация (гашение) ударной, вертикальной, осевой и статической нагрузки на позвоночник во время бега, прыжком, ходьбы и других видов механического воздействия.
Строение межпозвоночного диска
В основе дегенеративных изменений, к которым относится преждевременный износ и стирание хрящевой ткани, лежит дистрофия межпозвонкового диска. Питание пульпозного ядра осуществляется методом диффузии через белые волокнисто-хрящевые пластины, расположенные по краям диска и получающие обогащенную кислородом и полезными элементами кровь через кровеносные сосуды центрального позвоночного канала. Если этот процесс нарушается, пульпа высыхает и обезвоживается, что приводит к потере упругости и эластичности и стиранию дисковой поверхности под воздействием расположенных по соседству позвонков.
Стадии образования грыжи диска
Причины дистрофических изменений в межпозвоночных дисках могут быть следующими:
- нарушение баланса гормонов (в первую очередь, гормонов, синтезируемых гипофизом);
- расстройство кровообращения и дыхательной функции, развивающееся на фоне хронической гиподинамии (малоподвижного образа жизни);
- травмы и различные повреждения опорно-двигательной системы (включая операции на позвоночнике в анамнезе);
- злоупотребление спиртными напитками и табачная зависимость;
Одна из причин — это злоупотребление спиртными напитками
- неполноценность и несбалансированность суточного рациона;
- ежедневный тяжелый физический труд;
- нерациональная и неравномерная нагрузка на паравертебральные мышцы (ношение сумки на одном плече, чтение в неудобной позе, недостаточная разминка перед силовыми тренировками и т. д.);
- сон на мягком матраце и подушке;
- ожирение (в группу повышенного риска входят пациенты с ожирением 3-4 степени).
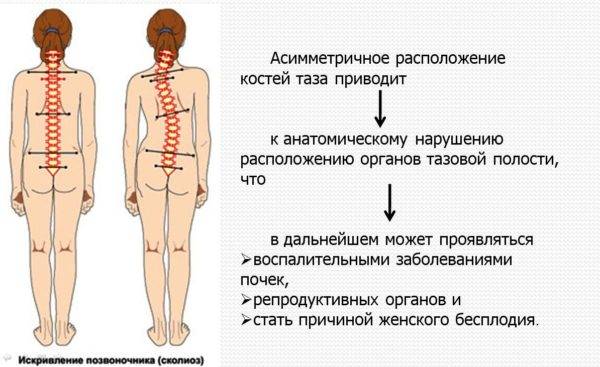
Хронические заболевания позвоночника (остеохондроз, спондилез, сколиоз) также повышают риск дегенеративных изменений в межпозвонковых дисках и их деформации. Плосковальгусные деформации стопы нарушают правильное распределение нагрузки на позвоночник, поэтому у лиц с плоскостопием преждевременное стирание дисков встречается в 1,5 раза чаще.
Сколиоз позвоночника
Замена (протезирование) диска шейного отдела
Натуральные сегменты верхнего отдела имеют самые мелкие формы и отличаются большей мобильностью, так природа устроила наш позвоночник для его гармоничной работы. Поэтому у шейного диска-аналога размеры меньше, а потенциал подвижности выше, чем у поясничного. На шейном отделе замена межпозвоночного компонента выполняется через переднешейный доступ. Показания, противопоказания, анестезиологическое обеспечение, интраоперационный контроль аналогичны протезированию люмбальных структур. Опишем главные технические моменты хирургической процедуры по вживлению цервикальных эндопротезов.
Рентген после операции.
- Хирург аккуратно рассекает по вертикали мягкие ткани с передней стороны шеи. Длина разреза – 3,5-5 см.
- Важные образования шеи очень бережно сдвигаются в сторону. Напоминаем, что все действия врач совершает, используя мощное оптическое и рентгенологическое оборудование, а именно, микроскоп с многократным увеличением (до 50 раз) и аппарат томографии.
- Подход к позвонкам и диску освобожден, рана зафиксирована микрохирургическим расширителем. Теперь проводится полное извлечение по способу микродискэктомии проблемного С-диска.
- После выполненной тотальной эктомии диска кости позвонков проходят подготовку для установки имплант-системы.
- В освобожденное от хрящевой ткани место на подготовленные грани позвонков крепится имплантат. Имплантированное изделие проверяется на качество фиксации, функциональность.
- На завершающем этапе рану закрывают при помощи хирургических нитей, применяя подкожную технологию наложения шва. Когда рана заживет, след от операции будет едва заметным.
Активизировать пациента положено в ближайшее время – через несколько часов в этот же день или на следующие сутки. Так как манипуляции проводились в районе шеи, необходимо будет соблюдать особенную диету, в первые сутки пациент только пьет, затем включают пюреобразные негустые блюда.
Сразу после операции.
Операции по замене позвоночного диска
Подвергаясь постоянным нагрузкам, позвоночник человека нуждается в искусственной поддержке. Замена межпозвоночного диска, наиболее результативная операция, которую используют для решения проблем.
Прежде чем рекомендовать оперативное вмешательство, доктор назначает комплексное лечение.
Прибегают к хирургическому вмешательству, если консервативная терапия не помогла, а лишнее промедление может повлечь за собой необратимые изменения.
Показания к операции
Симптомы, при наличии которых назначают хирургическое вмешательство:
- боль, имеющая постоянный характер, в поясничном отделе на протяжении более двух месяцев;
- травмы позвоночных отделов;
- межпозвоночные грыжи, которые превышают 9—12 мм;
- поясничные боли, повлекшие онемение нижних конечностей;
- остеопороз;
- нарушение функций внутренних органов вследствие деформации позвоночника;
- структурное изменение межпозвоночного диска.
Виды операций по замене межпозвоночного диска
Используют несколько типов хирургического вмешательства для устранения проблем с межпозвоночными дисками:
Проблема может решаться путем стабилизации позвоночного участка.
- Стабилизация. Определенному участку позвоночника придают жесткость.
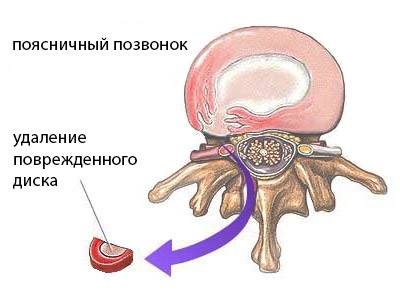
- Дискэктомия. Изъятие части диска, где находится грыжа.
- Ламинэктомия. Вырезание кости, которая лежит над спинномозговым каналом.
- Артродез. Соединение двух и более костей позвоночника.
- Вертебропластика. Введение цемента в поврежденные части.
- Полное замещение диска искусственным имплантатом.
Стабилизация
Операция инвазивная. Процент развития осложнений не более 5%. Хирург удаляет поврежденный диск и фиксирует пострадавшие части с помощью специализированной системы, используя винты, титан и пластины.
В итоге наблюдается несколько позвонков, соединенных между собой. Конструкция заметно нарушает двигательные функции позвоночника, ограничивая лабильность.
Как следствие, в окружающих отделах совершаются структурные изменения, которые влекут за собой такое же оперативное вмешательство.
Так как риски послеоперационных осложнений перекрывают полученную пользу от проведения операции, методику используют редко.
Имплантация
После удаления поврежденного хряща устанавливают его протез.
Операция по замене межпозвоночного диска проводится только на поясничном или шейном отделе.
Имплантацию начинают с рассечения брюшной стенки и через полость брюшины путем отодвигания внутренних органов открывают доступ к необходимым позвонкам.
Поврежденный межпозвоночный диск удаляют, а на его место устанавливают 2 металлические пластины с пластиковой перегородкой, чтобы движение позвонков не было нарушено. Искусственный имплантат по показателям максимально приближен к физиологической структуре и функциям организма человека.
Хирурги также используют более новый, менее инвазивный способ оперирование позвоночника лазером. Посредством этого метода устраняют выпирание в позвоночный канал межпозвоночного диска, с последующим возобновлением функций. Эту манипуляцию проводят под местной анестезией, чаще для удаления грыжи в шейном отделе позвоночника.
Послеоперационная реабилитация
Восстановление после операции как по замене диска на имплант, так и по стабилизации позвонков проходит одинаково быстро. Уже через сутки пациент может самостоятельно передвигаться, а через неделю, при отсутствии осложнений, его выписывают из стационара.
В течение месяца физические нагрузки минимальны, с постепенным увеличением. Обязательно ношение корсета на протяжении полутора месяцев, снимать разрешается только во время сна.
Рекомендуется воздержаться от набирания избыточного веса, это плохо сказывается на здоровье в целом, а в особенности на долговечности имплантата. Общий период восстановления 6—7 месяцев.
Осложнения
После хирургии человека может сопровождать болезненность в спине.
Проблемы, которые могут возникнуть в процессе и после операции:
- кровотечение;
- выделение спинномозговой жидкости;
- попадание инфекции в область раны;
- повреждение имплантата;
- распирающие боли поясничного отдела.
Есть ли ограничения?
Причинами для отказа врачей от проведения операции по замене межпозвоночного диска следующие:
- возраст пациента 45 лет и старше;
- лишний вес;
- слабая структура кости.
Все инвазивные манипуляции в организме имеют свои последствия. Иногда причиняя лишь эстетический дискомфорт или способствуя возникновению новых проблем со здоровьем. Прежде чем соглашаться на операцию необходимо убедиться, что все способы консервативного лечения были неэффективными.
Причины
Позвонки могут сместиться в силу разных провоцирующих факторов:
- врожденное несращение позвоночных дуг поясничного или шейного отделов, при этом 67% клинических случаев смещения из-за спондилолиза, – мужчины, занятые тяжелой физической работой;
- инверсия крестцового отдела, – вместо нормального вертикального, он занимает горизонтальное положение;
- травмы косей позвоночнника;
- неправильное внутриутробное развития костей;
- изменения костной ткани дегенеративно-дистрофического характера;
- изнашивание суставных поверхностей.
По статистике, смещение чаще всего является приобретенным, чем вызванным врожденными аномалиями.
Как выполняется операция?
В ходе манипуляции в мягких тканях делается разрез, хирурги получают доступ к позвоночнику. Разрезаются связки, и позвонок извлекается. На его место устанавливается металлический имплант, закрепляемый скобами. Вмешательство проходит в несколько этапов.
Замена межпозвоночного диска поясничного отдела
Перед операцией пациенту необходимо пройти полное обследование, включающее рентгенограмму, ЭКГ, консультации с хирургом и кардиологом, ортопедом, неврологом, вертебрологом. Если противопоказаний к операции, наркозу нет, то пациент переходит к подготовке к вмешательству. На этом этапе необходимо отказаться от приема некоторых лекарственных препаратов, не курить, не употреблять алкоголь.
В день операции рекомендуется не есть. Само вмешательство длится полтора-два часа и проходит по следующим этапам:
- Пациент помещается на операционном столе, ему дают наркоз;
- Как только наркоз начинает действовать, врач обрабатывает антисептиком место разреза;
- Происходит послойное рассечение тканей с получением открытого доступа к позвонку;
- Надсекаются межпозвоночные диски, связки;
- Иссекается, удаляется из операционной ямы межпозвоночный диск;
- Имплант устанавливается на его место – в зависимости от типа оборудования имеет разные виды крепления (вкручивается в костную ткань позвонка, закрепляется скобой или иначе);
- После закрепления устройства, происходит послойное ушивание тканей, в результате которого закрывается операционная рана;
- Место разреза снова обрабатывается антисептиком, накладывается повязка.
После этого пациент переводится в палату, где отходит от наркоза.
Замена межпозвоночного диска шейного отдела
В шейном отделе процесс происходит аналогично, включает те же этапы. Однако имеет некоторые особенности. В шейном отделе через спинномозговой канал проходит множество крупных артерий, нервов. Повреждение хотя бы одного из них способно нарушить кровообращение в головном мозге, и даже привести к летальному исходу. Потому врачам необходимо быть крайне осторожными.
Если после манипуляций на поясничном отделе ношение корсета назначается не всегда, и ненадолго, то после манипуляций с шеей иммобилизация проводится сразу после операции с помощью специальных фиксирующих воротников, и сохраняется долгое время.
Оперативное вмешательство
Грыжу позвоночника, которая прогрессирует, нужно ликвидировать незамедлительно. Вапоризация является альтернативой стандартной операции. Метод заключается в выпаривании жидкости внутри диска лазерным лучом. Направленный через иглу со светодиодом лазерный луч удаляет поврежденный сегмент. Контролируются действия с помощью рентгена. В отличие от других видов хирургического лечения, операция с помощью лазера признана самой безопасной в медицине благодаря следующим преимуществам:
- отсутствие риска задеть близлежащие ткани;
- на удаление грыжи лазером в Москве нужен небольшой временной промежуток;
- минимальный вред и безопасность для пациента;
- период восстановления проходит быстро и занимает несколько дней;
- исключение образования шрамов и рубцов;
- возможность удалять грыжи на нескольких участках одновременно.
Преимущественно операция по удалению грыжи поясничного отдела позвоночника лазером имеет положительные прогнозы при условии соблюдения рекомендаций лечащего доктора. Среди негативных сторон:
- цена на удаление грыжи позвоночника лазером более высокая в сравнении с традиционным оперативным вмешательством;
- при несвоевременном обращении к нейрохирургу лечение грыжи запущенной стадии может оказаться не таким эффективным, и не исключены рецидивы;
- невозможно проведение лазерного удаления у больных старше 50 лет, природные механизмы которых не могут быть задействованы для восстановления позвоночного диска.
Показанием к избавлению от недуга с помощью малоинвазивной хирургической методики являются стойкие и сильные боли (в том числе головные, нарушение половой функции и онемение конечностей). Удалять грыжу, что не поддается консервативному лечению, можно размером меньше 6мм. Есть также противопоказания к проведению операции лазером – значительное ухудшение здоровья больного:
- острая сердечная недостаточность;
- врожденная аномалия позвонков;
- гипертония;
- состояние комы;
- инфекционные патологии;
- сахарный диабет.
Проведение вмешательства в таких случаях несут угрозу для жизни. Проведение процедуры возможно только после купирования тяжелого состояния.
Существуют грыжи позвоночника, которые нуждаются в обязательном проведении хирургический операции.
Показания к ее проведению:
- Грыжа, которая привела к нарушению целостности позвоночного диска.
- В том случае, если грыжа сдавливает спинной мозг.
- Если в позвоночном или грудном отделе грыжа стала размером более 12 мм.
- Образование грыжи в шейном отделе позвоночника, которая достигла 7 мм.
- Еще проведение операции необходимо при появлении грыжи, которая давит на спинной мозг или нервные окончания.
Не получается избежать операции, если принимаемое лечение не дает положительных результатов в течение 2 месяцев.
Смещение позвонков поясничного отдела
Основная причина развития такого смещения – врожденная недоразвитость позвонков и связок. В группу риска входят люди, занимающиеся силовым трудом или сидячей работой. Смещение позвонков в пояснице влечет за собой искажение таза и искривление позвоночного столба, неврологические расстройства, уменьшение чувствительности нижних конечностей.
Преимущества лечения сколиоза методом кинезитерапии
Наши доктора при лечении сколиоза используют современные методики консервативной и хирургической медицины:
- кинезитерапию;
- остеопатию и мануальную терапию;
- массаж;
- физиопроцедуры на инновационных аппаратах Хивамат и УВТ;
- криосауну.
Лечение по методике нашего Центра позволяет предложить пациенту — методы лечения пациента для безоперационного, безболезненного восстановления нормального положения позвоночного столба. Комплекс процедур ускоряет процесс выздоровления, наиболее полно решает проблему искривления позвоночника.
- реабилитационные комплексы, позволяющие избавиться от сколиоза без медикаментов, операции, ношения корсета;
- формирование индивидуальной программы с постепенной проработкой структур мышц и суставов в области деформацию;
- полный контроль кинезитерапевта во время занятий. Использование тренажеров с декомпрессионным действием, снижающих нагрузку на позвоночник и позволяющие укрепить мышцы.
Запись на первичный прием производится по звонку 8 (499) 705-48-54 или онлайн, на сайте. Оставьте ваши координаты, и наши администраторы вам перезвонят для определения удобного времени посещения врачебного кабинета для первичной консультации.
Лечение
Назначая лечение, врач отталкивается от степени смещения позвонков. При небольшом смещении врач предлагает наблюдение — делать контрольные рентгенограммы позвоночника 1-2 раза в год для контроля за смещением позвонков. Первую степень лечат консервативно. В некоторых случаях назначается вытяжение позвоночника в стационаре и ношение корсета. При вытяжении ускоряется движение крови и лимфы, что мешает разрушаться тканям, лекарства усваиваются лучше. При смещении позвонков на начальной стадии рекомендуют фиксирование позвоночника в жесткий корсет.
Исключают какие-либо физические нагрузки на позвоночник. Если беспокоит боль, принимают обезболивающие препараты, миорелоксанты, НПВС. Назначается противовоспалительная терапия. Вторая, третья, четвертая и пятая степень при активных жалобах нуждается в хирургическом лечении — транспедикулярном спондилодезе.Операция при смещении позвонков заключается в стабилизации позвонков при помощи специальной титановой конструкции.
В ходе операции удаляется дужка позвонка и образовавшиеся рубцы, в результате нервные корешки избавляются от придавливания. Сдвинутые позвонки прикрепляются к металлической конструкции винтами.
Физкультура для вправления позвонков
Перед тем как вправлять позвонки, стоит разогреть все мышцы, чтобы подготовить спину
Выполнять физические упражнения для вправления позвонков нужно крайне аккуратно. Прежде, чем приступить к ним, проведите легкую разминку. После этого займите начальную позу: лягте на живот, вытяните ноги, при этом сильно напрягите коленки. Ступни старайтесь удерживать вместе. Вытяните руки так, чтобы ладони смогли оставаться вместе. Поднимайте ноги и голову вместе, старайтесь напрягать мышцы всего тела. Категорически запрещено открывать рот или разъединять ноги.
В такой напряженной позе нужно провести 20-30 секунд, после чего вернитесь в исходное состояние. Полежите в исходной позе около 10 секунд, после чего повторяйте подход. Учитывайте, что все движения должны быть плавными и аккуратными. Правильное растягивание позвоночника значительно улучшает самочувствие человека. Главное – это правильно выполнять все упражнения.
Делать их нужно следующим образом:
- Возьмите обычную табуретку со спинкой. Сядьте на него так, чтобы руки и кисти направлялись к противоположной ноге. Сам локоть нужно установить у внешней стороны бедра. Медленно, но интенсивно проворачивайте туловища в одну сторону до тех пор, пока не ощутите хруст. Повторяйте упражнение для другой стороны. Делайте все аккуратно и платно.
- Лягте на спину, левую ногу согните в колене и упритесь в нее. Следите, чтобы нога не касалась ягодиц. Проверьте, чтобы вес на ступню располагался равномерно. При этом противоположную ногу вытягивайте как можно сильнее. Тяните конечность до появления резкой боли. После этого опустите туловище в левую сторону как можно сильнее. Повторяйте движения противоположной стороной. Прекращать подход нужно после исчезновения всех неприятных симптомов.
Учитывайте, если вы проводите вправление позвонков физическими упражнениями, вы можете ощутить сильнейшую боль. Это нормальное привычное явление, которое говорит о восстановлении костной и мышечной ткани. Если вы будете повторять комплекс на регулярной основе, то в будущем упражнения не принесут вам дискомфорта. При своевременном вправлении позвонков вам удастся избавиться от болезненных ощущений, а также снизить вероятность возникновения приступов.
Операции на позвоночнике
Современные люди ведут преимущественно пассивный образ жизни, это связано с особенностями работы. Поэтому большинство из них страдают от заболеваний позвоночника. К наиболее распространенным патологиям относят остеохондроз, межпозвонковые грыжи, сколиоз, травмы позвоночного столба и т. д. Однако далеко не все больные спешат к врачу при появлении первых симптомов недуга. Они предпочитают терпеть боль, тем самым усугубляя проблему. Многие из них доводят до того, что заболевание можно вылечить только с помощью операции.
Существует большое количество хирургических методик, которые помогают избавиться даже от заболеваний тяжелой степени
Операции на позвоночнике считаются достаточно сложными и рискованными, поэтому важно обратиться к квалифицированному специалисту, соблюдать его рекомендации после процедуры, чтобы ускорить восстановление и избежать опасных осложнений. Кроме того, существуют инновационные малоинвазивные операции, которые помогают решить проблему с минимальным риском для пациента
 Удаление межпозвоночной грыжи: способы операции, клиники, цены,
Удаление межпозвоночной грыжи: способы операции, клиники, цены,
 Виды операций на мениске, показания к проведению, результаты
Виды операций на мениске, показания к проведению, результаты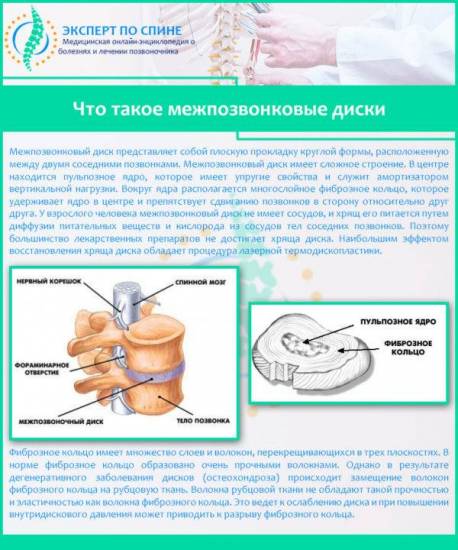
 Виды эндопротезирования голеностопного сустава: показания, осложнения
Виды эндопротезирования голеностопного сустава: показания, осложнения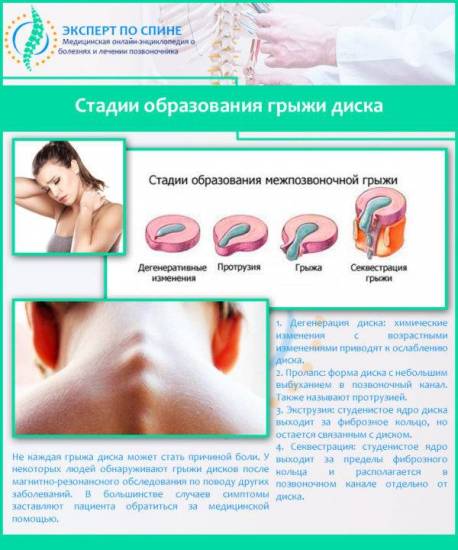



 Артродез голеностопного сустава: виды замыкания, показания, осложнения
Артродез голеностопного сустава: виды замыкания, показания, осложнения Симптомы межпозвоночной грыжи шморля
Симптомы межпозвоночной грыжи шморля Как проводится удаление грыжи поясничного отдела позвоночника лазером?
Как проводится удаление грыжи поясничного отдела позвоночника лазером?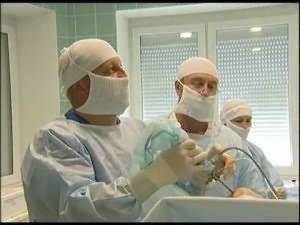 Операция межпозвоночной грыжи шейного отдела отзывы
Операция межпозвоночной грыжи шейного отдела отзывы