Содержание
- 1 Лечение люмбалгии
- 2 Люмбаго и люмбалгия – это одно и то же?
- 3 Терапия патологии
- 4 Люмбалгия, симптомы и диагностика
- 5 Зачем нужны обезболивающие
- 6 Особенности терапии
- 7 Причины появления
- 8 5 Характерная симптоматика
- 9 Нужно оперировать!
- 10 Диагностика
- 11 Первая помощь при приступе
- 12 Анатомия поясничного отдела позвоночника
Лечение люмбалгии
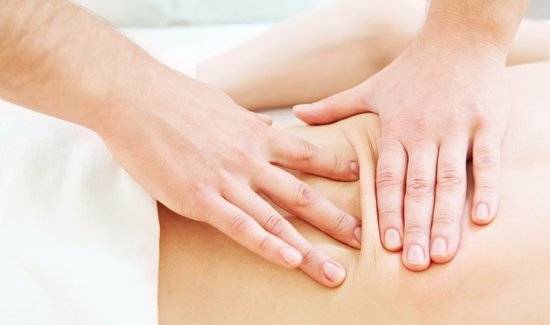
Самым главным фактором является лечение причин, только потом обезболивание мышечного спазма. Чаще всего, доктор просто прописывает постельный режим в течение обострения периода или легкие лечебные упражнения. Важнее всего вовремя обратиться к врачу, чтобы не запустить процесс болезни и не допустить серьезных осложнений и побочных болезней, вызванной люмбалгией. При более серьезных случаях, когда простой отдых от физических упражнений, резких движений и тяжестей не помогает, назначают процедуры акупунктуры, лечебной гимнастики, массажа и многого других.
Вакуумные терапии и процедуры с пиявками есть не во всех больницах, но тоже часто используются. Иглоукалывание поможет снять спазм. Изометрическая кинезиотерапия (гимнастика) приведет в норму обмен веществ и улучшит состояние сосудов.
Лечебный массаж улучшит кровообращение, чем и снимет боль. В комплексе эти процедуры приносят очень хорошие результаты, иногда даже удается избежать медикаментозного лечения. При медикаментозном лечении используемые препараты употребляют не дольше двух недель. Типы лекарств зависят от симптомов. Острая люмбалгия требует нестероидных противовоспалительных, мочегонных, нейротропных и миорелаксантных препаратов. Хроническая люмбалгия лечится теми же препаратами, но иногда прописываются физиотерапевтические методы. Часто в ход идут антидепрессанты. Народными средствами вылечить люмбалгию невозможно, но некоторые способы хорошо снимают боль. Например, поясницу растирают соком алоэ или свиным жиром несколько раз в день. Они обладают эффектом подогревания больного места.
Важной деталью при лечении есть место, на котором спит человек. Рекомендации врачей – жесткая ровная постель
Если при этом носить специальный корсет – лечение пойдет быстрее и эффективнее, но следует правильно его носить и недолгое время, так как поясничный корсет способствует расслаблению и атрофии мышц спины и позвоночника, что потом может привести к еще худшим последствиям, чем имеются сейчас.
После уменьшения боли (от 3 до 5 дней) рекомендуется постепенно увеличивать физическую активность. Слишком долго задерживаться в одном положении не стоит, носить тяжести все еще нельзя, аккуратно делать наклоны и различные движения без лишней резкости. В крайне тяжелых и запущенных случаях проводятся операции по устранению причины люмбалгии. Но чаще всего хватает и медикаментозного лечения.
Люмбаго и люмбалгия – это одно и то же?
Люмбалгию необходимо отличать от приступов люмбаго (внезапной острой, стреляющей боли в нижней части спины, возникающей спонтанно и не связанной с физической нагрузкой и положением тела). Это важно, так как принципы лечения люмбаго и люмбалгии могут отличаться, поэтому больным, страдающим от болей в крестце и пояснице, следует знать, на что обращать внимание при обращении к врачу. Отличие люмбаго и люмбалгии

Люмбаго и люмбалгия: в чем отличие?
| Характеристика | Люмбалгия | Люмбаго |
|---|---|---|
| Течение боли. | Хронический болевой синдром, который не проходит в течение 3 месяцев и дольше (возможно незначительное затихание симптомов с периодами регулярного обострения). | Острая, спонтанная боль, которая возникает внезапно и обычно не связана с физической и двигательной нагрузкой. |
| Длительность приступа. | Боль продолжается в течение 10-12 недель, имеет непостоянный характер и отличается множественными рецидивами. | От нескольких минут до нескольких часов (реже – до 1-3 дней). |
| Связь с факторами внешней среды. | Возникает при повышенных нагрузках (особенно если степень нагрузки не соответствует физическим возможностям человека), резких движениях, стрессах. | Боль при люмбаго редко связана с физической нагрузкой, а наиболее распространенным провоцирующим фактором является переохлаждение. |
Терапия патологии
Лечение корешкового синдрома направлено на устранение причин его возникновения. Наиболее часто для устранения заболевания используются медикаментозные препараты. Вылечить корешковый синдром и устранить его симптоматику можно с помощью:
-
Анальгетиков. Если синдром грушевидной мышцы сопровождается сильно выраженной болезненностью, то пациентам делают назначение Баралгина, Кеторола. С помощью данных медикаментозных препаратов можно устранить неприятную симптоматику в максимально короткие сроки.
- Нестероидных противовоспалительных средств. Корешковый синдром наиболее часто сопровождается воспалительным процессом. Его можно устранить с помощью Диклофенака, Нимесила,Ибупрофена, Мовалиса.
- Местных блокад. Если у пациента наблюдаются сильные боли, то для их устранения рекомендуется применение новокаиновых блокад.
- Глюкокортикосатероидов. С помощью данных аптечных лекарств значительно ускоряется процесс лечения патологического процесса.
- Миорелаксантов. В большинстве случаев пациентам делают назначение Сирдалуда, Мидокалма, Баклофена. Они характеризуются наличием мышечного воздействия, что обеспечивает дополнительный эффект комплексной терапии заболевания. Если у пациента слабая сердечная мышца или мышечная астения, то применять данные медикаментозные препараты не рекомендуется.
- Витамин группы В. В период лечения заболевания больным рекомендуется применение Мильгаммы, Комбилипена, Нейромультивита.
Для того чтобы устранить синдромы, необходимо осуществлять применение мазей и гелей – Капсикама, Фастум геля, Финалгона, Диклофенака, Кетонала, Випросала. Данные традиционные медикаменты обладают местным эффектом воздействия, что позволяет с их помощью полноценно бороться с симптоматикой заболевания.
Если при заболевании у пациента диагностируется вегетососудистая дистония, то ему делают назначение седативных и психотропных препаратов. Высоким эффектом воздействия в данном случае обладают сосудорасширяющих препаратов. Некоторым пациентам рекомендуется прием ангиопротекторов.
Для того чтобы затормозить дегенеративные нарушения в хрящах и дисках, а также устранить сдавливание нервного корешка, пациентам делают назначение хондропротекторов – Доны, Терафлекса, Афлутопа, Хондроксида.Подбор лекарственных средств при корешковом синдроме должен осуществляться доктором с учетом причин и симптомов заболевания.
Люмбалгия, симптомы и диагностика
Люмбалгия (боль в пояснице) — это подострая или хроническая боль в пояснице в результате заболеваний структур позвоночника. Люмбалгия встречается преимущественно при остеохондрозе поясничных межпозвонковых дисков. У взрослых, в детском и юношеском возрасте люмбалгия встречается примерно одинаково часто у мальчиков и девушек, лишь в возрасте 17-18 лет преобладают лица мужского пола. Девочки заболевали преимущественно в 11-12 лет (в среднем 11,7 года), в то время как мальчики в 13-17 лет (в среднем в 13,7 года). Это может быть обусловлено более ранним физическим и половым развитием девушек.
Клинически люмбалгия проявляется наличием умеренно или слабо выраженного болевого синдрома в пояснице и признаков рефлекторно-тонической мышечной защиты позвоночника.
Люмбалгия (боль в пояснице) — это подострая или хроническая боль в пояснице в результате заболеваний структур позвоночника.
Появлению болей при люмбалгии обычно предшествуют различные внешние воздействия на структуры позвоночника:
- ушиб поясницы
- систематическое физическое переутомление или чрезмерное физическое усилие
- резкие и порывистые движения
- работа в неудобной позе
- переохлаждение
- острые респираторные заболевания
- обострение очагов фокальной инфекции
Установлено также, что возникновение боли при люмбалгии у детей нередко совпадает с интенсивным увеличением роста (до 8-10 см за год) и массы тела, что способствует развитию нестабильности позвоночника. Примерно у 20% больных с люмбалгией, в основном у подростков, в пояснично-крестцовой области выявляются поперечно расположенные белесоватые полоски (растяжки, striae distensae). Это является косвенным подтверждением костно-мышечной неадекватности в период интенсивного роста скелета.
При обследовании больных детей с люмбалгией в большинстве случаев определяется болезненность паравертебральных точек и остистых отростков. Напряжение поясничных мышц у детей при люмбалгии устанавливается примерно в 25% случаев, что намного реже, чем у взрослых. Редкую встречаемость данного мышечно-тонического синдрома при люмбалгии можно объяснить тем, что напряжение паравертебральных мышц зависит в основном от выраженности боли и является защитным рефлексом для иммобилизации поражённого отдела позвоночника.
Симптомы провокации боли («натяжения») при люмбалгии умеренно или слабо выражены и определяются примерно у 1/3 больных: наиболее часто выявляются симптом Ласега и в единичных случаях — Нери, Дежерина, Вассермапа, Мацкевича. Двигательные нарушения и изменения сухожильно-надкостничных рефлексов при люмбалгии отсутствуют. При люмбалгии в чистом виде не бывает также нарушений чувствительности.
На рентгенограммах позвоночника у детей и подростков часто (примерно в 50%) определялась сглаженность поясничного лордоза и грыжи Шморля. Грыжи Шморля обычно множественные, больших размеров, нередко располагаются в передних отделах площадок верхних поясничных позвонков, иногда вызывают деформацию и снижение высоты 1 или 2 позвонков. В нижние поясничные позвонки диски обычно пролабируют в задние половины площадок. Небольшие единичные грыжи Шморля, вероятно, не имеют клинического значения. В некоторых случаях они значительно отличаются от классических грибовидных шморлевских хрящевых узелков и являются отражением распространённого поражения межпозвонковых дисков.
Болевой синдром (люмбалгия) при наличии множественных грыж Шморля в большинстве случаев отличается стойкостью и с трудом поддаётся консервативной терапии. Несколько реже при люмбалгии определяется небольшой анталгический сколиоз поясничного отдела позвоночника, часто сочетающийся со сглаженностью поясничного лордоза. Снижение высоты межпозвоночных промежутков встречалось крайне редко.
Кроме указанных изменений у больных с люмбалгией выявляют врождённые аномалии развития пояснично-крестцового отдела позвоночника:
- расщепление дужки позвонка — спина бифида
- переходный люмбосакральный позвонок — люмбализация и сакрализация
Течение люмбалгии может быть длительным, хроническим, при этом чередуются периоды ремиссий и рецидивов болей в пояснице. Даже после исчезновения болевого синдрома при люмбалгии долго сохраняется чувство дискомфорта в пояснице, что свидетельствует о неполноценном или же не проведённом до конца лечении и реабилитации пациента.
Зачем нужны обезболивающие
Прежде чем назначить обезболивающий препарат при артрозе, врач учитывает следующие факторы:
- индивидуальные особенности пациента;
- степень запущенности патологического процесса (форму разрушения хрящевой ткани).
Особенности терапии
Причины появления
Люмбалгия появляется не только в нижнем отделе позвоночника, но и часто наблюдается в ногах, ягодице или промежности. Приводит к этому состоянию чрезмерные нагрузки на ослабленный мышечный каркас, боли чувствуются после сильного напряжения мускулов. Выделяют основные причины развития патологии:
- Постоянное напряжение. Оно создается у пациентов, ведущих пассивный образ жизни, с сидячей работой, большой массой тела. При беременности и у людей, спящих в неправильной позе, увеличивается давление на позвоночник, образуется отек, появляется ноющая боль.
- Отсутствие спорта. Если мышечный корсет, который поддерживает спину, слабый, то нагрузка от носки тяжестей приводит к ухудшению кровообращения, сближает позвонки и приводит к защемлениям спинномозговых окончаний.
- Сутулость. Неправильное положение во время ходьбы, работы за компьютером и отдыха приводит к смещению позвонков, воспалению и болям.
- Частые переохлаждения. Они опасны для организма тем, что вызывают спазмы сосудов, нарушают кровообращение, снижают эластичность хрящевой ткани.
- Чрезмерная масса тела. Ожирение любой степени повышает нагрузку на позвоночник, что смещает диски, нарушает естественное движение биологических жидкостей в мягких тканях.
- Возрастные изменения. Со временем мышцы человека становятся слабее, если не поддерживать их в тонусе, то они потеряют свою эластичность. Это приводит к ухудшению осанки и деградации костной ткани. Постепенно появляются сильные боли.
- Дегенеративные изменения. Сужение позвоночного канала постепенно приводит к появлению сильной боли в области ягодиц или бедер. Кроме неприятных ощущения, это также влияет на процесс мочеиспускания, дефекации и подвижность ног.
Кроме перечисленных причин, повлиять на состояние позвонков может сильный стресс, травмы, а также остеохондроз или другие патологии (грыжа, протузии, артроз). Если в остром периоде не предпринять меры и проигнорировать появляющиеся симптомы, это приведет к потере трудоспособности или инвалидности. Выбранная тактика лечения врачом во многом зависит от причины, которая устанавливается в ходе обследования или изучения анамнеза.
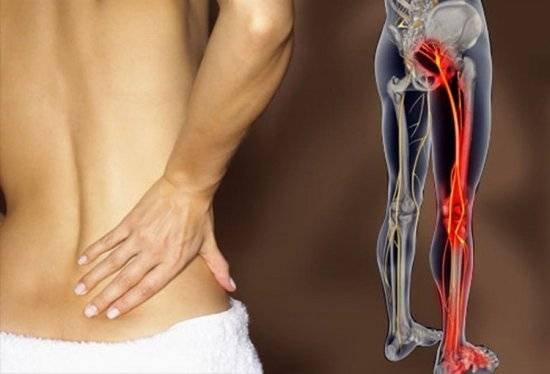
5 Характерная симптоматика
Имеются 3 основных признака люмбалгии: боль, снижение чувствительности и ограничение движений. Болезнь может выражаться чувством усталости, мышечным напряжением поясничного отдела. Кроме этих признаков, развивается воспаление мышечной и хрящевой ткани, гипертермия, заметная невооруженным глазом деформация позвонков. При остром процессе: по ходу нерва при его ущемлении боль наступает резкая, жгучая, стреляющая. Кожная чувствительность снижена, боли пораженная кожа не чувствует. Происходит иррадиация болевых ощущений в ноги и ягодицы, пах, половые органы.
При любой нагрузке или движении поясничного отдела боль усиливается. Нарушаются движения, походка, человек принимает вынужденную позу для уменьшения боли. Мышцы на пораженной стороне слабеют, могут усыхать, атрофироваться, они заметно отличаются от другой конечности. Чаще боль возникает утром после сна, легче становится при лежании на боку. Диагностируется симптом Ласега — при сгибании головы боль в пояснице усиливается, т.к. растягиваются нервные волокна. Болезненные ощущения могут увеличиваться после душа. Ткани паравертебральные нередко отечны, тело становится асимметричным. Может учащаться мочеиспускание, нарушаться менструальный цикл, эрекция.
Напряженные спазмированные мышцы при прикосновении к ним очень болезненны. Нельзя путать люмбаго и люмбалгию. Они схожи по локализации, но различны по лечению. При люмбалгии боль нарастает постепенно, а при люмбаго — она похожа на прострел, возникает внезапно. При первой она отдает в ноги и ягодицы, при второй — “сидит” только в пояснице. Люмбаго не требует лечения, часто проходит само через неделю; при люмбалгии отсутствие лечения только ее ухудшает и затягивает.
При хронической люмбалгии боль нерезкая, слабая, но постоянная, может длиться до полугода. Она периодически обостряется под воздействием различных провоцирующих факторов. Место поражения пояснично-крестцового отдела всегда доставляет массу неудобств. Более того, здесь имеются мышечные уплотнения, которые наиболее болезненны. Эти точки называются триггерными, надавливания на них заставляют пациента вздрагивать — “симптом прыжка”. Могут быть отеки, покраснение места поражения, повышенная потливость. Пациенты характеризуют боль как тупую, распирающую, давящую. Передвижения больного резко ограничены. При таких обострениях пик боли достигается к 3-5 дню, затем происходит ее медленный спад.
Кроме боли, могут отмечаться:
- чувство онемения кожи на пояснице, бедрах и ягодицах;
- зуд или мурашки там же;
- зябкость ног.
Из-за нарушения иннервации нагрузки распределяются неравномерно, и развивается асимметрия ягодиц, бедер. Таким образом, патология пояснично-крестцового отдела имеет свои характерные симптомы:
- боль, которая усиливается при наклонах, кашле, чихании, смехе;
- иррадиация ее в таз, пах, ноги, промежность;
- спазмированные мышцы с повышенным тонусом;
- парестезии кожи поясницы, ног и ягодиц;
- перемежающая хромота;
- проблемы с мочеиспусканием, стулом;
- сбои в менструальном цикле;
- ослабление мужской потенции.
Без лечения люмбалгия не проходит; в этих случаях боль начинает распространяться по всей спине. При отсутствии лечения могут развиться осложнения:
- параличи ног;
- пояснично-крестцовый радикулит;
- нарушения мочеиспускания и дефекации;
- паралитический ишиас, который аналогичен инсульту.
Нужно оперировать!
Гериатры настаивают, что пожилой человек с переломом шейки бедра должен быть прооперирован. «В цивилизованном мире оперируется почти 100 процентов пожилых людей, получивших перелом шейки бедра, — говорит Андрей Ильницкий, заведующий кафедрой терапии, гериатрии и антивозрастной медицины Института повышения квалификации Федерального медико-биологического агентства. — Риски, конечно, существуют, как и при любой другой операции. Но риск от непроведения операции и от осложнений, связанных с ограничением подвижности, несоизмеримо выше».
По данным Дмитрия Хряпина, около 2/3 травмированных успешно оперируются.
«Из поступивших в отделение людей старшего возраста с обоими видами перелома было прооперировано примерно 70-80 процентов, — говорит практикующий травматолог. — Операции были разные — это и остеосинтез, когда кости соединяются винтами, и эндопротезирование. На них в прошлом году у нас было около двухсот квот и все они были выбраны». Он пояснил, что операции остеосинтеза у оставшихся пациентов финансировались из других источников, а для эндопротезирования в плановом порядке по квотам больных направляли в другие стационары.
Диагностика
Диагностика люмбалгии не затруднена, поскольку её клинические проявления таковы, что позволяют легко отличить её от других заболеваний. Куда сложнее определить причину, которая вызвала этот синдром. Для того, чтобы получить желаемые данные, необходимо:
- провести соматическое обследование, позволяющее исключить невертеброгенные причины;
- сдать лабораторные анализы;
- пройти ультразвуковое исследование органов брюшной полости;
- пройти осмотр у гинеколога и уролога;
- пройти рентгенографию позвоночника в двух проекциях: прямо и сбоку;
- пройти КТ или МРТ, которые являются наиболее высокоинформативными диагностическими методами при люмбалгии.
На рентгенограмме обнаружатся грубые изменения структуры позвоночника: наличие травматических повреждений, сужения межпозвонковых щелей и костных разрастаний вокруг них, остеопороза.
Более информативной, чем рентгенография, является компьютерная томография. Это исследование позволяет получить четкое послойное изображение позвоночника и окружающих его тканей и выявить такие заболевания, как стеноз (сужение) позвоночного канала, грыжи диска, а также новообразования.
Наиболее информативным методом диагностики этой группы заболеваний является магнитно-резонансная томография, или МРТ. Она позволяет достоверно диагностировать изменения в позвоночнике и окружающих его органах: мышцах, сосудах и нервах.
С целью обнаружения новообразований и очага инфекции больному может быть назначена сцинтиграфия. Этот метод исследования основан на различном поглощении введенного в организм радиактивного вещества здоровой и патологически измененной тканями.
Если имеется подозрение на компрессию (защемление) нервного корешка, подтвердить или опровергнуть его поможет термография. При помощи специальных инфракрасных датчиков измеряют температуру двух сторон тела: до предполагаемого места повреждения и ниже его.
С целью дифференциальной диагностики люмбалгии и заболеваний органов брюшной полости может быть использовано ультразвуковое исследование (УЗИ). Если необходимо обнаружить повреждение какой-либо мышцы, связки или сухожилия, исследуют этим методом непосредственно их.
Чтобы определить наличие воспалительного процесса в организме инфекционной или неинфекционной природы, способного стать причиной люмбалгии, проводят лабораторные исследования, в частности общий анализ крови, мочи, ревмопробы и другие.
Сканирование костей может понадобиться в том случае, если врачу необходимо убедиться, что боль в пояснице не является результатом какой-то редкой проблемы, например, рака или инфекции.
Денситометрия (исследование плотности костей). Если у пациента есть подозрение на остеопороз, врач может направить его на денситометрию. Остеопороз ослабляет кость, в результате чего она становится более склонна к переломам. Сам по себе остеопороз не вызывает боли в пояснице, но компрессионный перелом вследствие остеопороза может вызвать болевой синдром.
Первая помощь при приступе
При необходимости лечения приступа люмбаго в домашних условиях необходимо предпринять ряд мер:
- Принять лежачую позу. Для того, чтобы снять боль, следует лечь на твердую поверхность, например, на пол, предварительно постелив на него одеяло, чтобы не было слишком жестко или холодно. Для расслабления мышц спины, ноги следует уложить на низкий стул, скамеечку, либо на свернутый из подушек валик таким образом, чтобы бедра были перпендикулярно полу.
- Вызвать врача.
- Выпить препарат, не относящийся к гормональным, например, Диклофенак. Медикаментозное лечение люмбаго в домашних условиях возможно лишь по назначению врача.
- Выпить болеутоляющее, такое, как Нурофен или Найз, но только в том случае, если боль очень сильная, и ее нет возможности терпеть.
- Мазь, которую можно применять при остром приступе люмбаго, аккуратно втирают в поясницу. В число наружных препаратов, которые можно использовать при лечении симптомов люмбаго в домашних условиях, входят Фастум Гель, Кетопрофен, Вольтарен.
- До приезда врача, либо до ослабления боли следует находиться в покое и по возможности не двигаться.
- Тепло – это то, чем принято лечить люмбаго поясничного отдела в быту. Как правило, пациент стремится как можно теплее закутать поясницу. В данном случае универсального рецепта нет. Врачи рекомендуют обеспечить себе наиболее комфортное состояние области спины, что не всегда связано с воздействия тепла. Общее мнение специалистов таково, что при симптомах люмбаго лечение скорее состоит в том, чтобы избегать переохлаждения.
Когда острая фаза заболевания будет позади, а врач пропишет медикаментозное лечение данного конкретного случая люмбаго с учетом его симптомов, необходимо будет соблюдать следующий режим для того, чтобы избежать возникновения новых приступов:
- Отказ от пищи, задерживающей жидкость в тканях, а именно, острого, соленого, сладкого, алкоголя и кофе.
- Взять себе за правило выполнять простые упражнения для укрепления мышц спины, диафрагмы и брюшного пресса. Разумеется, данные упражнения выполняются после лечения ишиалгии, проявляющейся при люмбаго, полного устранения болевого синдрома и возвращения подвижности позвоночника.
- Для того, чтобы избавиться от заболевания, необходимо знать то, как лечить люмбаго в домашних условиях с применением медикаментозных средств.
Анатомия поясничного отдела позвоночника
Поясничный отдел позвоночника функций
- обеспечивает движение тела во всех плоскостях (наклоны и прогибы туловища)
- амортизация при ходьбе
- служит связующим звеном между малоподвижным грудным отделом и неподвижным крестцом
Строение позвонков.Они имеют основные части
- Тело позвонка самая прочная часть, выполняющая опорную функцию.
- Дужка позвонка соединяется с телом с помощью ножек позвонка. Дужки выстраиваются одна над другой и формируют позвоночный канал, в котором находится спинной мозг, жировая ткань, кровеносные сосуды, питающие его и нервные корешки.
- Отростки позвонка (поперечные, верхний и нижний суставные, остистый) отходят от дужки позвонка. К ним крепятся мышцы, которые обеспечивают поддержку и движение позвоночника. У основания суставных отростков имеются вырезки – это отверстия, через которые проходят кровеносные сосуды и спинномозговые нервы.
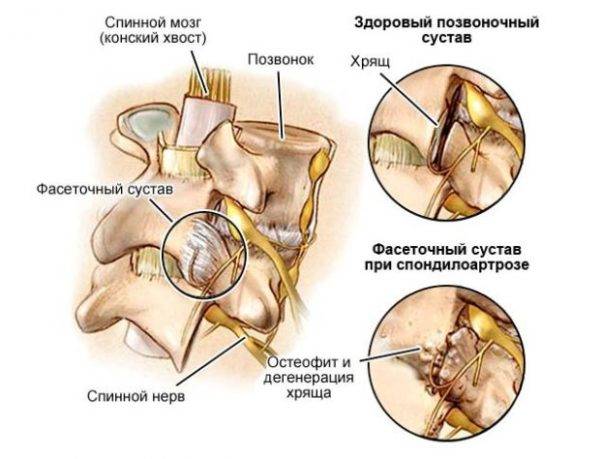
Фасеточные суставы.Связки позвоночника
- Передняя продольная связка – проходит по передней поверхности позвонков и дисков.
- Задняя продольная связка – представляет собой плотный тяж, соединяющий тела позвонков сзади.
- Желтая связка (содержит желтый пигмент) – соединяет между собой дуги позвонков.
Межпозвоночные диски
- Студенистое (пульпозное) ядро – центральная часть диска. Имеет мягкую и упругую консистенцию, содержит много влаги. Обеспечивает амортизацию между позвонками при вертикальной нагрузке. Если при сдавливании позвонками эта желеобразная масса прорывается наружу сквозь фиброзное кольцо, то образуется грыжа межпозвоночного диска.
- Фиброзное кольцо (хрящевое) расположено вокруг ядра. Оно имеет многослойную структуру и состоит из разнонаправленных волокон. Его функция – фиксация студенистого ядра и предотвращение сдвигания позвонков в стороны.
Корешки спинномозговых нервов
- Передний корешок спинномозгового нерва – состоит из двигательных нервных волокон. Он выходит из передних рогов спинного мозга и проводит импульсы-команды от центральной нервной системы к мышцам и органам.
- Задний корешок спинномозгового нерва – состоит из чувствительных нервных волокон. По ним чувствительные импульсы из органов попадают в спинной мозг, а далее в головной.
Конский хвостКрестец.КопчикСвязки копчика
- 8 крестцово-копчиковых связок соединяют крестец и копчик
- копчико-твердомозгово-оболочечная связка является продолжением твердой оболочки спинного мозга
- крестцово-бугорные парные связки
- крестцово-остистые парные связки
- крестцово-подвздошные связки
- копчико-ректальная непарная связка
 Боли при грыже поясничного отдела позвоночника. причины, симптомы, диагностика и лечение грыжи поясничного отдела позвоночника
Боли при грыже поясничного отдела позвоночника. причины, симптомы, диагностика и лечение грыжи поясничного отдела позвоночника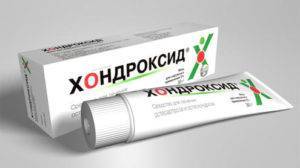
 Виды физиопроцедур, используемых при грыже поясничного отдела позвоночника
Виды физиопроцедур, используемых при грыже поясничного отдела позвоночника
 Люмбалгия поясничного отдела позвоночника: причины, симптомы, диагностика и лечение
Люмбалгия поясничного отдела позвоночника: причины, симптомы, диагностика и лечение


 Спондилоартроз 2 степени поясничного отдела позвоночника: лечение
Спондилоартроз 2 степени поясничного отдела позвоночника: лечение Боли при грыже поясничного отдела позвоночника: причины появления, лечение
Боли при грыже поясничного отдела позвоночника: причины появления, лечение Причины и лечение ушибов поясничного отдела позвоночника
Причины и лечение ушибов поясничного отдела позвоночника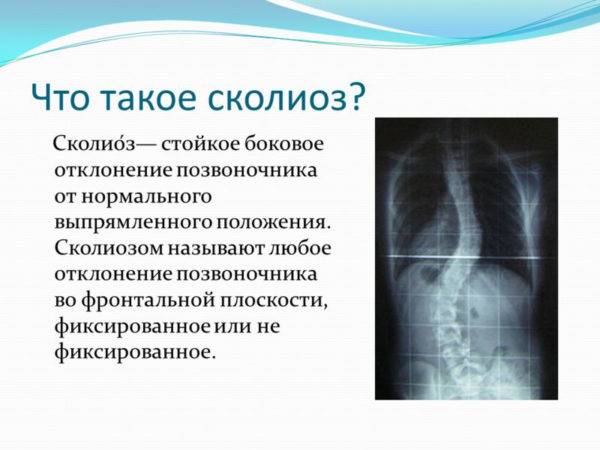 Симптомы и лечение сколиоза поясничного отдела позвоночника
Симптомы и лечение сколиоза поясничного отдела позвоночника