Содержание
Лечение
Схемы и способы лечения остеохондроза с корешковым синдромом назначается индивидуально каждому пациенту, с учётом степени и интенсивности симптомов. Существуют общие принципы, используемые в лечении, медикаментозная терапия, физиотерапия и профилактические мероприятия.
Медикаментозное лечение врач каждому пациенту подбирает индивидуально
Медикаментозное
Комплексное медикаментозное лечение заключается в использовании следующих медицинских средств:
- для купирования болевого синдрома используются анальгетики в виде таблеток, инъекций или мазей («Кеторол», «Ортофен», «Финалгон»);
- для уменьшения воспаления нервного корешка — нестероидные противовоспалительные средства («Ибупрофен», «Баралгин»);
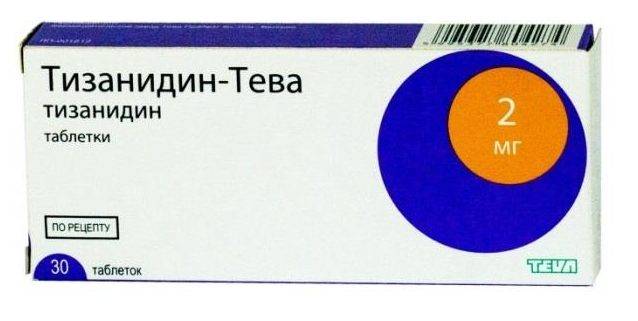
- для устранения спазма в мышцах – спазмолитики («Но-шпа», «Тизанидин»);
- для ускорения восстановления хрящевой ткани — хондопротекторы («Терафлекс», «Хонда»);
- при необходимости нормализовать фон настроения – антидепрессанты («Афобазол»);
- комплексы витаминов группы В.
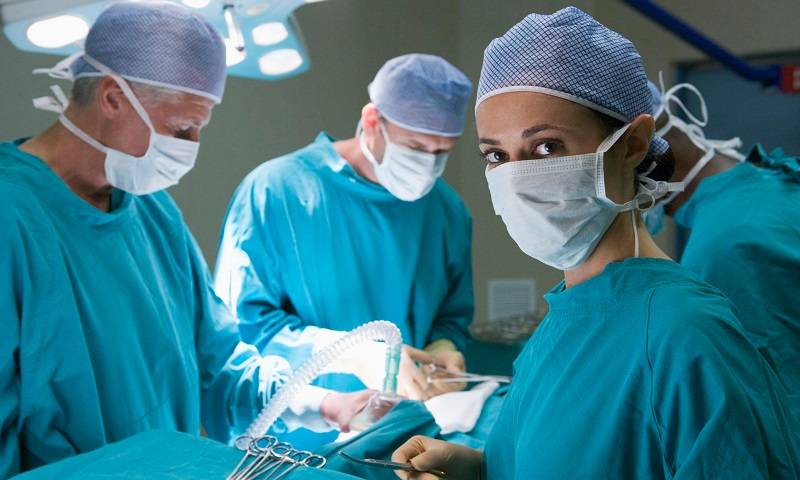
Хирургическое
В медицине, до сих пор, существуют споры по поводу целесообразности хирургического вмешательства. В тех случаях, когда длительное консервативное лечение не приводит к улучшению и не возвращает человека к полноценной жизни, операция, бесспорно, необходима.
Основные показатели к операции, следующие:
- тазовые расстройства, вызванные корешковым синдромом;
- наличие параличей и парезов в конечностях;
- нестерпимые боли, которые невозможно купировать даже наркотическими обезболивающими.
Хирургическое лечение проводят в тому случае, если консервативная терапия не принесла результатов Операция проводится в стационаре, под наркозом. Хирург иссекает участки межпозвоночного диска, сдавившие нервный корешок.
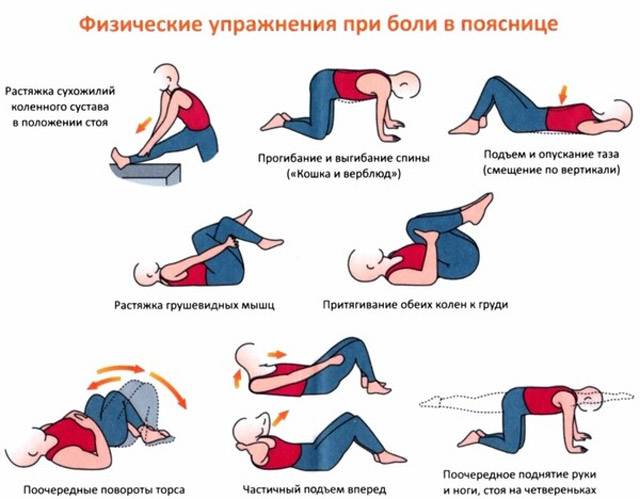
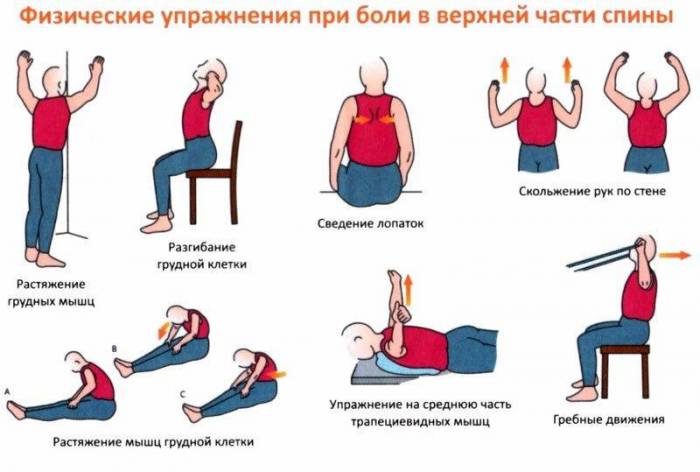
ЛФК
Занятия лечебной физкультурой важная и довольно эффективная составляющая в лечении остеохондроза, при соблюдении следующих условий:
- занятия проводятся в хорошо проветриваемых помещениях;
- одежда не должна стеснять движения;
- движения плавные, с постепенным увеличением нагрузки;
- если при физкультуре возникает боль, необходимо остановить занятие;
- каждое занятие необходимо начинать с измерения показателей давления и частоты сердечных сокращений;
- систематичность занятий;
- комплекс упражнений должен быть согласован со специалистом;
- занятия должны проводиться только в период ремиссии болезни.
Лечебная физкультура должна проводиться в период ремиссии Виды упражнений подбираются врачом в зависимости от отдела позвоночника, в котором развились патологические изменения и от индивидуальных особенностей пациента.
В комплексе упражнений для шейного отдела позвоночника важно подобрать такие упражнения, которые не перегрузят мышцы шеи. Начинаются занятия с разминки, затем выполняются упражнения непосредственно для шеи, и заключительная часть, в которой мышцы расслабляют
Диагноз корешковый остеохондроз грудного отдела довольно редко встречается, благодаря мышцам и рёбрам, защищающим позвоночник. Занятия ЛФК в данном случае должны быть направлены на укрепление мышечного корсета, мышц плечевого пояса и формирование правильной осанки
Очень важно использовать дыхательную гимнастику, для устранения страха глубокого вдоха у пациента
Физиопроцедуры
С целью уменьшения воспалительного процесса, устранения спазмов, улучшения регенерации тканей, устранения нервных защемлений назначают физиолечение.
Благодаря ему лекарство проникает непосредственно в очаг воспаления. При шейном остеохондрозе с корешковым синдромом физиопроцедурами воздействуют на область плеч и шеи, при повреждениях в пояснице – на поясницу и ягодицы.
Физиотерапевтические процедуры оказывают положительное влияние на организм
Используют:
- Электрофорез.
- Магнитотерапию.
- Массаж.
- Иглотерапию.
- Мануальную терапию.
Признаки
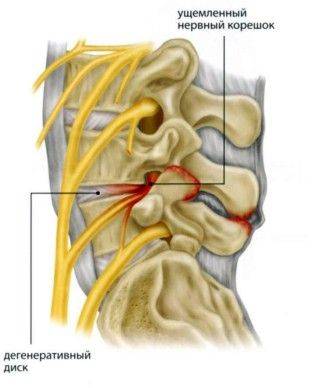
Поражение межпозвоночного диска шейного отдела с радикулопатией может проявляться по-разному, потому как зависит от конкретной локализации патологического процесса. Следует отметить распространённые признаки, чтобы у человека была возможность своевременно распознать заболевание.
Характерные симптомы в зависимости от области поражения:
- С1. В этой ситуации происходит компрессия верхнего спинномозгового корешка, что приводит к появлению регулярных головных болей. От них не удаётся избавиться даже при использовании сильных препаратов. Нередко неприятные ощущения распространяются на затылочную область.
- С2. При патологии возникает гипертрофия мышц подбородка. Подобное проявляется тем, что у человека будто появляется второй подбородок.
- С3. Неприятные ощущения затрагивают одну сторону шеи, на которой возникло поражение. Там можно заметит, что кожа стала неметь, при этом сам подбородок обвисает. Многие люди жалуются на то, что у них присутствуют странные ощущения с одной стороны языка, но он не немеет. Нередко может усложняться речь.
- С4. Человек отмечает, что у него неприятные ощущения возникают в области ключицы, А также плеч. В некоторых случаях боль может распространяться даже на печень и сердце, при этом сам орган не затрагивается. Мышцы значительно слабеют, из-за этого человек страдает от регулярных болевых ощущений.
- Радикулопатия с5. Все неприятные симптомы проявляются только с поражённой стороны. Можно наблюдать онемение верхних конечностей. При этом при движении рукой человек может заметить, что она значительно слабла.
- Радикулопатия с6. Болевой синдром затрагивает обширные участки. Человек может отметить, что у него неприятные ощущения распространяются от самой шеи и до руки, вплоть до пальцев. Мышечный тонус значительно ухудшается, из-за этого становится тяжело двигать рукой.
- Радикулопатия с7. Боль в основном проявляется в шее, а также в лопатках, при этом плечи поражаются со всех сторон. Ухудшается тонус бицепса, а также трицепса.
- С8. Происходит онемение конечности с одной стороны, оно распространяется на всю руку и даже на пальцы. Наблюдается значительная мышечная слабость, из-за чего человеку тяжело поднять конечность.
Стоит отметить, что у человека может значительно ухудшиться психическое состояние из-за имеющейся болезни. Шейная радикулопатия часто приводит к появлению депрессивных состояний, неврозов, психозов и к бессоннице. Могут появиться панические атаки, из-за которых человек пребывает в страхе.
Некоторые пациенты могут ошибочно думать, что у них болит сердце, если неприятные ощущения распространяются на грудной отдел. Бывает и такое, что дыхание становится поверхностным, а сам пациент страдает от тахикардии и брадикардии. Может нарушиться глотательный рефлекс, что крайне негативно скажется на состоянии пациента. В такой ситуации обязательно следует показаться к врачу, чтобы не возникло серьёзных проблем со здоровьем.
Как можно понять, симптомы патологии достаточно разные, и все они указывают на поражение межпозвоночного диска шейного отдела с радикулопатией. Не стоит ждать, что заболевание пройдёт самостоятельно
Крайне важно срочно принять меры для нормализации самочувствия. Предварительно пациенту придётся отправиться на диагностику, чтобы можно было точно понять, с чем именно приходится иметь дело
Навигация по записям
Оптимальный цвет поплавка
Цвет поплавка одинаково важен, как для рыбы, так и для рыболова. Поплавок, условно, можно разделить на 2 части: одна часть находится под водой, а другая – над водой. Та часть, что находится под водой, должна быть довольно заметной, иначе не удастся вовремя заметить поклевку карася.
- Если рыбалка осуществляется в пасмурную погоду, то лучше применять поплавки с антенкой белого или салатового цвета.
- При лове в ясную солнечную погоду подойдут вершинки черного или красного оттенка.
Подводная часть поплавка не должна контрастировать в толще воды, чтобы не настораживать рыбу.
Лечебный процесс
Лечение корешкового синдрома направлено на устранение причины и неприятных симптомов. Невропатологи начинают лечебный процесс со снятия боли, а затем переходят к непосредственной ликвидации патологии и восстановлению организма. Больным назначают строгий постельный режим до стихания острых явлений.
Медикаментозная терапия:
- Обезболивающие средства снимают боль и временно облегчают состояние больных. Их применяют перорально или внутримышечно – «Кеторол», «Баралгин».
- НПВП ликвидируют признаки воспаления. Лекарства для системного использования очень эффективны, но опасны своими подобными эффектами – «Нимесулид», «Диклофенак», «Ибупрофен».
- Местные противовоспалительные средства действуют слабее, но целенаправленно на очаг поражения, практически без негативных последствий. Наиболее популярные мази и гели «Долгит», «Ортофен», «Вольтарен».
- Миорелаксанты предназначены для снятия мышечного напряжения – «Сирдалуд», «Мидокалм», «Баклосан».
- При выраженном мышечном спазме назначают средства, улучшающие микроциркуляцию и венозный отток — «Пентоксифиллин», «Эуфиллин».
- Диуретики, оказывающие противоотечное действие – «Маннитол», «Лазикс», «Гипотиазид».
- Рассасывающие препараты – «Гиалуронидаза», «Лонгидаза»,
- Лекарства, облегчающие нейромышечную передачу – «Неостигмин», «Прозерин».
- Хондропротекторные средства восстанавливают хрящевую ткань и стимулируют метаболизм в межпозвоночных дисках – «Алфлутоп», «Хондроксид», «Терафлекс».
- Поливитаминные комплексы, улучшающие обменные процессы в нервной ткани – «Нейромультивит», «Комбилипен», «Мильгамма».
- Нейрометаболиты и антигипоксанты – «Актовегин», «Пирацетам», «Рибоксин».
- В тяжелых случаях для снятия острой боли проводят лечебно-медикаментозные новокаиново-гидрокортизоновые блокады – внутрикостные, паравертебральные, эпидуральные.
- Некоторым пациентам требуется прием антиконвульсантов и нейролептиков.
- Хроническая, не проходящая боль — показание к назначению антидепрессантных средств «Имипрамина», «Мелипрамин».
После устранения острого воспаления медикаментозную терапию дополняют лечебной физкультурой, массажем, мануальным и физиотерапевтическим воздействием, иглорефлексотерапией. С помощью этих процедур укрепляются ослабленные и расслабляются напряженные мышцы спины. Кинезиотерапия – комплекс мероприятий, предназначенный для лечения патологии опорно-двигательного аппарата. В него входят пассивные методики – специальный массаж и мануальные техники, а также активные – физические упражнения. Их подбирает квалифицированный специалист индивидуально каждому больному.
1
Пациентам назначают УВЧ, электрофорез и фонофорез, озокерит, лечебные ванны с радоном, грязи, парафиновые аппликации, магнитотерапию, плазмотерапию, рекомендуют бессолевую и низкокалорийную диету. В борьбе с корешковым синдромом эффективна тракционная терапия, в ходе которой увеличивается расстояние между позвонками, и уменьшается компрессия нервных стволов. Лечение синдрома требует ношения специального корсета с жесткими вставками, который поддерживает позвоночный столб в строго вертикальном положении, не допуская еще большего защемления.
Хирургическое вмешательство проводится при наличии у больного спинальной опухоли или межпозвоночной грыжи, которая не поддается консервативной терапии. Если симптомы патологии прогрессируют, а общее состояние пациента ухудшается, показано оперативное лечение. В ходе операции ликвидируется компрессия корешка и устраняются ее причины. Больным проводят дискэктомию или микродискэктомию с протезированием межпозвоночного диска, опухоли удаляют, позвоночник при необходимости фиксируют с помощью специальных пластин.
Симптоматика болезни
Корешковые синдромы разнятся сочетанием симптомов, появление которых спровоцировано раздражением определенного спинального корешка. На выраженность клинических появлений влияют межкорешковые связи, индивидуальные особенности локализации нервных окончаний, степень их сдавления, форма и толщина корешков.
Постоянные головные боли
Головные боли обычно возникают при сопутствующих КС синдроме сдавливания позвоночной артерии и кислородном голодании головного мозга. Они могут быть отраженными, то есть иррадиировать из поврежденных остеофитами соединительнотканных структур. Головные боли часто напоминают мигрени, но в отличие от них ненадолго исчезают. Дискомфортные ощущения вначале локализованы в затылке, а затем распространяются на область висков и лоб.

Атрофия мышц подбородка
На стороне пораженного корешка мышечно-тонические изменения более выражены. Это иногда становится причиной кривошеи. Но деструктивным изменениям подвергаются и мышцы подбородка, особенно при сдавлении или воспалении спинальных корешков, расположенных в области позвонков C4, реже — C5. На начальном этапе КС наблюдается гипертонус скелетной мускулатуры. Постепенно выпадают сократительные функции, а на фоне мышечной усталости формируется второй подбородок.
Онемение кожи, языка
Для шейного корешкового синдрома характерно появление парестезии — расстройства чувствительности. Спонтанно возникают ощущения онемения, жжения кожи лица и языка. Парестезия обусловлена раздражением поверхностно залегающего нерва и может исчезать при перемене положения тела. Избавиться от дискомфортных ощущений позволит только проведение лечения основной патологии — шейного остеохондроза.
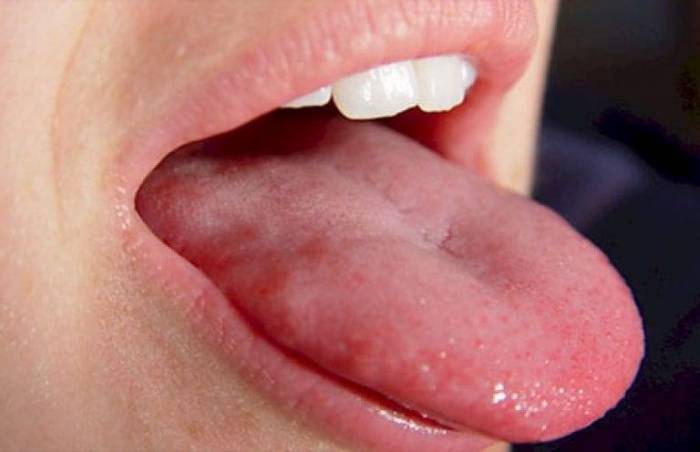
Нарушение работы верхних конечностей
При сильном ущемлении спинального корешка возникает жгучая боль, иррадиирущая в предплечье, а затем и руки. Чтобы снизить ее выраженность, человек намеренно ограничивает движения. В кистях появляются ощущения «ползающих мурашек», онемения, покалывания. Со временем ослабевают мышцы рук, расстраиваются двигательные функции.
Отечность
Если остеофитом или грыжевым выпячиванием травмируются соединительнотканные структуры, то быстро образуются воспалительные отеки. Они провоцируют еще большее ущемление спинномозговых корешков и повышение выраженности боли. Такие отеки не визуализируются в отличие от тех, которые формируются при повреждении крупных кровеносных сосудов, расположенных близко к поверхности кожи.
Сердечные и легочные нарушения, нарушение глотательного рефлекса
Такие неврологические расстройства обычно возникают при КС грудного отдела и довольно редко наблюдаются при сдавлении нервов, локализованных около шейных позвонков. Причиной снижения функциональной активности сердечно-сосудистой и дыхательной систем становится нарушение иннервации. Клинически это проявляется спонтанным поверхностным дыханием, различными аритмиями. Нарушение глотательного рефлекса часто сопровождается непродуктивным кашлем, першением в горле.
Нарушения со стороны психики
Постоянное ожидание боли негативно отражается на психоэмоциональном состоянии человека. Он становится мнительным, раздражительным, апатичным, по утрам чувствует себя разбитым из-за развившейся бессонницы.
Боли
На начальном этапе развития патологии возникают слабые дискомфортные ощущения. По мере усугубления деструктивных изменений в дисках и позвонках их выраженность значительно возрастает. Любое неловкое или резкое движение головой (наклон, поворот) приводит к появлению жгучей, острой, пронизывающей боли. Пациенты описывают ее врачам, как «удар током». Она распространяется на спину, верхнюю часть грудной клетки, плечи, иногда ощущается даже в пальцах рук.
Чтобы снизить интенсивность боли, возникает мышечный спазм. Ограничением движения организм пытается избавиться от дискомфортных ощущений. Но обычно напряжение скелетной мускулатуры приводит к усилению сдавления спинномозговых корешков и повышению выраженности болевого синдрома.
More To Explore
Меры профилактики
Причиной многих болезней, вызывающих проявления метатарзалгии, является неправильное питание, провоцирующее нарушение обмена веществ, отложение солей и недостаток полезных микроэлементов в организме. Поэтому важнейшей мерой профилактики является нормализация рациона и сбалансированное питание с достаточным количеством витаминов, кальция и фосфора.
Рекомендовано посещение бассейна, спортивные занятия, регулярный массаж нижних конечностей. Полным людям необходим постоянный контроль за собственным весом с помощью диеты и физических упражнений.
Общие проявления
Возникающий на любом уровне корешковый синдром имеет характерные проявления. Он включает боль, двигательные нарушения (периферические парезы), чувствительные нарушения, вегетативные расстройства. Кроме того, в зависимости от уровня поражения присоединяются нарушения функции иннервируемых органов.
Боль обусловлена несколькими механизмами:
- раздражение нерва, иннервирующего позвонки и диски между ними (нерв Люшка);
- боль вследствие ишемии корешка;
- боль по ходу нерва, образованного из ущемленного корешка;
- патологические ощущения на отдалении, в иннервируемой области;
- боль при развитии мышечно-тонического синдрома.
Поэтому беспокоит боль около позвоночника со стороны ущемления, в напряженных паравертебральных мышцах, отдает вдоль соответствующего нерва и сопровождается болевыми ощущениями в зонах иннервации.
При поражении двигательной порции корешка развивается периферический парез в определенных группах мышц. Он проявляется слабостью, снижением сухожильных рефлексов, снижением мышечного тонуса, возможны подергивания отдельных волокон (фасцикуляции). А при длительном течении радикулопатии возникает мышечная атрофия.
Характерны нарушения кожной чувствительности в соответствующем дерматоме. Возможны онемение, ощущения ползанья мурашек, покалывание, жжение, стягивание, похолодание. Кроме того, меняется температурная чувствительность. Иногда возникает повышенная восприимчивость к некоторым раздражителям – гиперпатия.
Симптомы шейного отдела
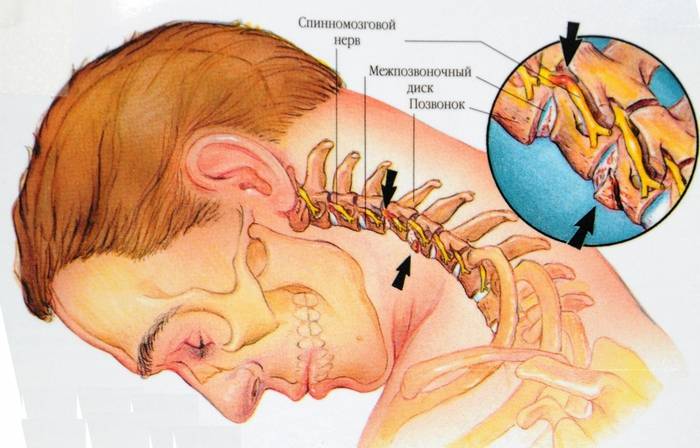
Причиной корешкового синдрома на шейном уровне часто являются дегенеративные изменения позвоночника. Причем может быть поражен не шейный отдел, а поясничный. В этом случае гиперподвижность шеи является компенсаторной при ограничении объема движений в нижних отделах позвоночника.
Сильные боли локализуются в шее и отдают в надплечье и руку вплоть до пальцев, сопровождаются слабостью мышц и парестезиями. А при поражении первых корешков – болит в теменно-затылочной и заушной областях. Прослеживается зависимость от движений головы, нередко боли усиливаются во время сна. Внезапное развитие ущемления корешка называется шейным прострелом.
Грудного уровня
Грудной радикулит имеет такие симптомы, как боли в спине (чаще между лопатками), в области сердца и опоясывающие боли по межреберьям. Нередки нарушения работы внутренних органов – боли в желудке, запоры, одышка и кашель, сердцебиение, возможно умеренное повышение артериального давления. Слабость мышц при осмотре выявить затруднительно, но ЭМГ позволяет определить уровень и характер поражения.
Ущемление корешков именно на этом уровне требует тщательной дифференциальной диагностики, так как болевой синдром может напоминать состояние при многих патологиях. Исключают ишемическую болезнь сердца, панкреатит, холецистит, болезни дыхательной и пищеварительной систем.
Именно на грудном уровне чаще всего возникают первичные инфекционные поражения корешков – при опоясывающем лишае (герпесе), ветряной оспе, гриппе.
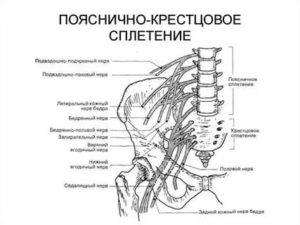
Пояснично-крестцовая радикулопатия
Поражение на этом уровне встречается чаще всего, что обусловлено большой нагрузкой на поясничные позвонки и диски. Костные разрастания обычно массивны, приводят к деформации и сужениям естественных отверстий, нередко возникают грыжи дисков. А мощные слои мышц формируют выраженный мышечно-тонический синдром, усиливающий боль и компрессию корешка. В подавляющем большинстве случаев поражаются 4 и 5 поясничные и первый крестцовый корешок.
Скручивающие движения, неправильный подъем тяжестей, неверная посадка за рабочим местом провоцируют появление люмбалгии с корешковым синдромом. При этом беспокоит боль в пояснице, очень интенсивная при простреле или умеренная при длительном течении процесса.
В зависимости от уровня поражения боль отдает:
- по задней поверхности бедра до колена (при поражении S1),
- в нижнюю треть бедра впереди с переходом на внутреннюю поверхность голени (L4),
- по верхне-наружной поверхности бедра (L3).
Появляются характерные двигательные нарушения, приводящие к изменению походки. Например:
- при сдавлении S1 корешка теряется возможность ходить на носочках,
- компрессия L5 дает шлепающую стопу, из-за чего пациент при ходьбе высоко поднимает согнутую в колене ногу,
- поражение корешка L4 приводит к затруднению подъема по лестнице.
Эти нарушения вызваны парезом определенных мышц голени и стопы. При осмотре могут быть выявлены атрофии мышц голени и стопы, четырехглавой мышцы бедра.
Присутствуют и выпадения поверхностной чувствительности на ногах строго в соответствии с зонами иннервации.
Лечение
Лечение корешкового синдрома шейного отдела позвоночника в каждом отдельном случае учитывает характерные для пациента особенности его болезни.
Могут различаться причины, приведшие к заболеванию, степень развития патологических процессов в шейном отделе, возраст пациента, состояние здоровья и резервы его организма. При наличии сопутствующих заболеваний задача врача – снизить взаимное влияние недугов и применить эффективное лечение.
Далее, после обезболивания, требуется убрать основную патологию, приведшую к ущемлению нервных корешков.
Решение лежит в терапевтической плоскости при задействовании медикаментозного курса, лечебной физкультуры, физиотерапевтического лечения и методов народной медицины.
Лекарственные средства
Обезболить начинающееся недомогание в шейном отделе можно с помощью препаратов Но-Шпа или Кеторол. Это временное облегчение следует использовать для постановки правильного диагноза и дальнейшего лечения. Уменьшить воспалительный процесс и снять болевой синдром помогают НПВС (Ибупрофен, Мовалис, Диклофенак и др.), приём которых производится строго ограниченным курсом по назначению лечащего врача. При передозировке или удлинении срока приёма возможно вредное влияние препарата на другие органы и системы организма. Снятие мышечного спазма необходимо для разгрузки защемленных нервных корешков. На этом этапе используются миорелаксанты (Баклофен, Мидокалм и др.) Под действием этих лекарств тормозится передача импульсов в нервных клетках и уменьшается спазмирование мышц
Препараты этого ряда следует принимать с осторожностью и только по назначению врача. Следующий этап – восстановить хрящевую ткань, повреждённую в результате поражения межпозвоночных дисков
Для этого назначают группу препаратов, называемую «хондропротекторы» (Алфлутоп и др.). Они стимулируют обменные процессы в хрящевой ткани, не давая ей разрушаться. Витаминные комплексы с акцентом на группу В. Поддерживают нервную систему и ускоряют обменные процессы в повреждённых тканях.
Физиотерапия
По окончанию курса медикаментозного лечения, когда болевые проявления сняты, для восстановления функциональности мышц и лечения шейной радикулопатии необходимы физиопроцедуры:
- Одно из первых мест по действенности занимает массаж. С помощью приёмов массажной техники сглаживаются последствия защемления нервных корешков, снимаются очаги воспаления при шейном радикулите. Кровоснабжение воротниковой зоны становится наполненным. Основной принцип при поиске специалиста для массажа – обращаться следует только к высокопрофессиональным и опытным мастерам, т.к. неумелое воздействие на зону, насыщенную нервными окончаниями и кровеносными сосудами, может ухудшить состояние пациента;
- Техника иглоукалывания возвращает проводимость внутриклеточных импульсов, снимает спазм мышц, стимулирует обменные и восстановительные процессы в нервной системе шейного отдела позвоночника;
- Электрофорез используется как вспомогательное средство для глубокого и мягкого прогревания ослабленных мышц;
- Лечебная физкультура постепенно и поступательно формирует правильную осанку и мышечную поддержку для безболезненной работы шейных позвонков.
Народные рецепты
Рецепты народной медицины
- Сделать отвар календулы и ромашки в равных долях, пить после процеживания в течение дня для снятия воспаления.
- Запарить кипятком берёзовые листья, наложить на область шеи и укрыть плёнкой для сохранения тепла. Оставить на час. Повторять два раза, утром и вечером.
- Корень лопуха залить спиртом и сделать настойку в течение двух недель, которую затем использовать для растирания больной зоны.
- Натереть на терке черную редьку. Благодаря её жгучим свойствам, её можно использовать для компрессов на больное место. Укутать тёплым одеялом или платком. Держать можно несколько часов.
Хирургическое вмешательство
Оперативное лечение радикулопатии шейного отдела позвоночника показано в исключительно редких случаях, таких как:
- Отсутствие результата терапевтического лечения в течение продолжительного времени (не менее полугода);
- Наличие опухолевых процессов;
- Компрессия распространяется не только на нервные окончания, но и на спинной мозг.
В этих случаях пациент направляется в стационар на операцию.
В современной хирургии используется несколько методик:
- Дискэктомия, радикальный способ, при котором поврежденная часть межпозвонкового диска подвергается удалению.
- Ламинэктомия, не менее травматичное вмешательство. Удаляют повреждённые части шейного позвонка и хряща.
- Микродискэктомия — операция, минимизирующая вмешательство и поэтому наименее травматичная.
Лечение
В остром периоде больным с радикулопатией показан постельный режим и прием обезболивающих препаратов – Диклофенака, Нурофена, Мелоксикама, Кеторолака. Лечить корешковый синдром помогают средства нескольких групп:
Грыжа в шейном отделе позвоночника
- миорелаксанты, купирующие мышечно-тонический синдром – Толперизон, Диазепам, Баклофен, Мидокалм, Сирдалуд;
- противоотечные средства, диуретики – Этакриновая кислота, Фуросемид;
- хондропротекторы для восстановления ткани межпозвоночных дисков на основе Хондроитин Сульфата и Гиалуронидазы – Структум, Хондроксид, Хондротек, Терафлекс, Артра;
- лекарства, улучшающие кровообращение – Эуфиллин, Пентоксифиллин, Ксантинола Никотинат, Троксерутин;
- холиномиметики, нормализующие нервно-мышечную передачу – Неостигмина Метилсульфат;
- витамины группы В – Мильгамма, Нейромультивит, Комбилипен;
- средства местного действия – Фастум-гель, крем Кетонал и Матарен плюс.
При упорном болевом синдроме выполняют внутрикостные, паравертебральные, эпидуральные блокады, а также лечебные блокады фасеточных суставов. По показаниям применяются антиконвульсанты и антидепрессанты – Дулокситин, Амитриптиллин, Дезипрамин. При наличии нейротрофических расстройств назначаются ганглиоблокаторы – Бензогексоний, Ганглефен.
Вернуть мышцам силу и объем помогают анаболические стероиды – например, Нандролона Декаонат в комбинации с витамином Е.
Поскольку болевой синдром при радикулопатии часто носит длительный, хронический характер, необходимо учитывать продолжительность курсового лечения нестероидными противовоспалительными препаратами (НПВП). Средства этой группы имеют ряд побочных эффектов, которые тем больше усиливаются, чем дольше принимается лекарство.
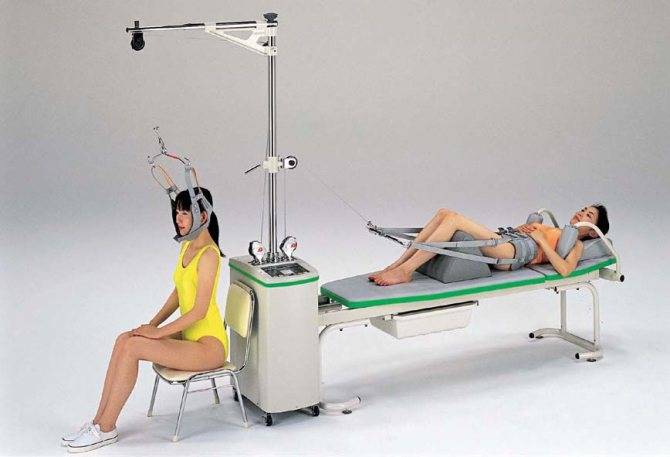
С целью снижения количества потребляемых препаратов и ускорения выздоровления применяют физиотерапевтические методы лечения, массаж, ЛФК и специальные диеты для снижения веса и выведения солей. Отличные результаты приносит тракционное вытяжение, с помощью которого растягивается позвоночник. За счет увеличения расстояния между позвонками значительно снижается степень компрессии спинальных корешков.
Вытяжение позвоночника в шейном отделе – один из действенных методов лечения радикулопатии
Хорошо себя зарекомендовали такие методы, как лекарственный электрофорез, УВЧ, иглоукалывание, парафиновые и озокеритовые обертывания, а также радоновые, сульфидные ванны и грязевые аппликации.
Оперативное вмешательство требуется при радикулопатии достаточно редко и может проводиться при неэффективности консервативной терапии или наличии опухоли. Цель нейрохирургической операции – декомпрессия нервного корешка и устранение причины защемления.
При межпозвоночных грыжах делают дискэктомию или микродискэктомию. Опухоли, вызвавшие радикулопатию, удаляются, в случае нестабильности позвоночника выполняется его фиксация.
Рецепты народной медицины
Средства на основе народных рецептов применяются в качестве дополнения к основной терапии и должны быть одобрены лечащим врачом. Для избавления от боли и воспаления при радикулопатии традиционно используются различные примочки, компрессы, отвары и настои для приема внутрь.
- Травяной настой. Берем 1 ст. л. пижмы и столько же травы тысячелистника, залить это стаканом кипятка и настоять в течение двух часов. Принимать по 1 ст. л. от 3 до 4 раз в день, за полчаса до еды. Курс лечения – месяц.
- Литровую емкость наполнить цветками сирени доверху, залить водкой и закрыть крышкой. Убрать для настаивания в темное место на 10-12 дней. После готовности отфильтровать настойку и пить по 1/3 чайной ложки, запивая водой. Курс лечения – 2-4 недели.
- 100 г соли растворить в литре горячей воды и опустить в получившийся раствор бинт (марлю). Затем ткань отжать и приложить к больному месту, накрыть сверху полиэтиленом и теплым шарфом. Процедуру лучше делать перед сном и держать компресс всю ночь. Стандартный курс лечения, которого обычно хватает для устранения болей, составляет 10 дней.
Корешковый синдром (радикулопатия) – это не самостоятельное заболевание, а симптом многих патологий. Поэтому на первый план выходит своевременное и точное выявление его причины. Игнорирование болей и затягивание с лечением грозит развитием дегенеративных процессов в нерве и стойким нарушением его функций.
Виды массажа
Остеохондроз – патология, обладающая прогрессивным течением, поражающая хрящевой диск, вызывающая реактивные изменения в телах смежных позвонков. Заболевание протекает с рефлекторным и компрессионным корешковым синдромом. В зависимости от места поражения выделяют виды болезни в соответствии с отделами позвоночника.
В зависимости от стадии патологии пациентам могут быть назначены следующие разновидности массажа:
- лечебный (классический). Массажист воздействует руками на мышцы и подкожно-жировой слой, способствуя общей релаксации, снятию зажимов и боли;
- точечный. Специалист аккуратно нажимает на «триггерные точки» и стимулирует биологически активные зоны организма;
- медовый. Мёд — природное противовоспалительное средство. Этот вид массажа можно делать самостоятельно, но при условии отсутствия аллергии;
- вакуумный (или баночный). Используются стеклянные или пластиковые медицинские банки. Цель такого массажа — стимулировать кровообращение в поражённой зоне, расслабить мышцы и снять боль.
Баночный массаж эффективно снимает спазмы и сильные боли
Симптомы и признаки ↑
Основная жалоба, предъявляемая больными с наличием корешкового синдрома – боль, чаще приступообразная и очень сильная, но может быть и постоянной.
Распространение боли происходит по ходу защемленного нерва.
Интенсивность ее увеличивается:
- при движениях;
- на фоне стрессовых состояний;
- при переохлаждении.
Боли могут сопровождаться различными парестезиями:
- ощущение онемения;
- покалывания;
- ползания мурашек;
- общее снижение болевой и тактильной чувствительности.
При длительном течении появляются трофические расстройства в тканях, иннервируемых пораженным нервом.
В зависимости от уровня поражения спинномозговых нервов, корешковый синдром имеет клинически значимые особенности.
Остеохондроз шейного отдела
Корешковый синдром при шейном остеохондрозе встречается не слишком часто и характеризуется стойкой режущей болью в шее.
При длительном течении развивается гипотрофия соответствующей мышцы (дельтовидной, трапецевидной, подъязычных и др.).
При осмотре врач-невролог обнаруживает снижение чувствительности на стороне поражения (путем легкого покалывания кожи иглой) и специфические симптомы:
- усиление болей при пассивном сгибании головы больного, находящегося в положении лежа на спине (симптом Нери);
- усиление болей при кашле, чихании, натуживании (симптом Дежерина).
Остеохондроз грудного отдела позвоночника
Остеохондроз грудного отдела позвоночника с корешковым синдромом проявляется болями в грудной клетке (торокалгии) или спине (дорсалгии), возникающими после неловкого движения, приступа кашля или длительного пребывания в неудобной позе.
Боль при корешковом синдроме четко связана с движениями, интенсивность ее нарастает при глубоком вдохе и кашле, что дает возможность отличить признаки остеохондроза от сердечного приступа.
Остеохондроз пояснично-крестцового отдела
Поясничный остеохондроз с корешковым синдромом – самая распространенная причина болей в спине.
Поясничная боль (прострел, люмбалгия) может быть острой и подострой.
Острая люмбалгия сопровождается резкой болью (ее часто сравнивают с ударом электрическим током), характерно вынужденное положение больного, ограничение подвижности, положительные симптомы натяжения: Ласега и Вассермана.
При защемлении нервов на уровне крестцового отдела появляется иррадиация болей в пах, наружные половые органы, поясницу, в живот (в последних двух случаях может быть ошибочно диагностирована почечная колика).
Если поражаются корешки нервов, входящих в состав конского хвоста, может нарушаться функция тазовых органов: возникают расстройства мочеиспускания (энурез, неудержание мочи), дефекации (энкопрез), у мужчин – эректильные дисфункции.
Остеохондроз пояснично-крестцового отдела часто вызывает формирование корешково-сосудистого синдрома со снижением чувствительности и развитием пареза в нижней конечности, признаком которых служит своеобразная «петушиная» походка у больных.
Распространенный остеохондроз
При распространенном остеохондрозе патологические изменения захватывают все отделы позвоночника, и сдавление корешков может происходить на любом уровне (чаще в пояснично-крестцовом отделе, но бывают случаи сочетания или попеременного возникновения болей в шее, груди, спине).
При беременности
Во время беременности из-за увеличения веса, перераспределения центра тяжести физиологически увеличивается нагрузка на поясничный отдел позвоночника, наряду с этим происходят гормональные изменения, ведущие к снижению эластичности хрящевой ткани.
Проявления корешкового синдрома при остеохондрозе у беременных не отличаются от других случаев остеохондроза.
Однако корешковые боли, локализованные в области поясницы, с иррадиацией вниз живота иногда неправильно принимают за ложные схватки или угрозу прерывания.
Уточнить диагноз помогает осмотр невролога, обязательный для всех беременных.

 Что такое корешковый синдром (защемление нерва в спине), симптомы и лечение заболевания
Что такое корешковый синдром (защемление нерва в спине), симптомы и лечение заболевания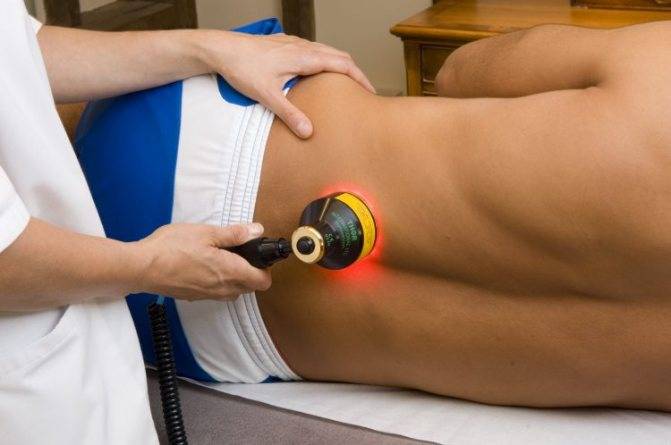

 Что такое корешковый синдром
Что такое корешковый синдром


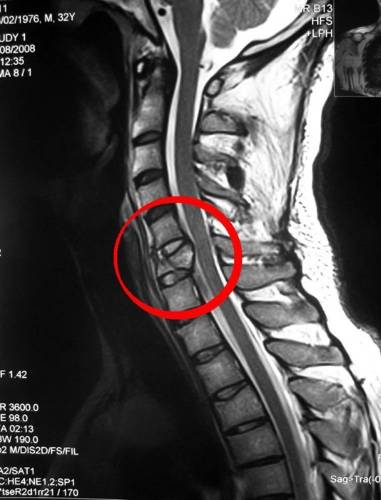 Компрессионный перелом шейного отдела позвоночника: симптомы, лечение
Компрессионный перелом шейного отдела позвоночника: симптомы, лечение






 Симптомы и лечение нестабильности шейного отдела позвоночника
Симптомы и лечение нестабильности шейного отдела позвоночника Артрит шейного отдела позвоночника лечение
Артрит шейного отдела позвоночника лечение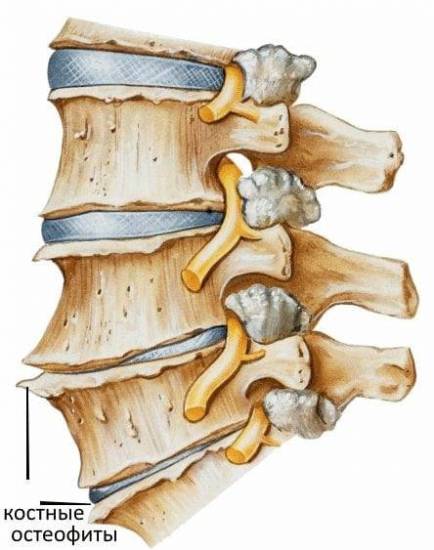 Лечение хондроза шейного отдела позвоночника в домашних условиях
Лечение хондроза шейного отдела позвоночника в домашних условиях Лечение нестабильности шейного отдела позвоночника
Лечение нестабильности шейного отдела позвоночника