Содержание
- 1 Как питаться больному?
- 2 Профилактика остеоартроза
- 3 Лечение
- 4 Лечение
- 5 Физическая нагрузка
- 6 1 Механизм развития
- 7 Причины развития артрита
- 8 Ответы юриста на частые вопросы
- 9 Классификация
- 10 Профилактика
- 11 Лечение
- 12 Медицинские показания
- 13 Обзор мазей
- 14 Деформирующий остеоартроз
- 15 Принципы лечения артроза
Как питаться больному?
Пациентам с диагнозом остеоартроз суставов следует соблюдать питание
Важно добавить в рацион продукты, богатые антиоксидантами. К ним относят:
- Витамин Е: авокадо, грецкий орех, миндаль, подсолнечное масло.
- Витамин С: лимон, брокколи, петрушка, болгарский перец.
- Селен: треска, креветки, лосось, кунжут.
- Бета-каротин: манго, морковь, абрикос, шпинат.
Полезно употреблять холодец и желе, а также другие продукты, содержащие большое количество желатина. Диета пострадавшего не должна содержать жирные, копченые, жареные, острые, слишком соленые блюда. Также следует исключить употребление кофеина и крепкого чая, выпечку, кондитерские и колбасные изделия.
Профилактика остеоартроза
Профилактические мероприятия предназначены для предупреждения развития патологии
Особенно это важно при наличии первых симптомов артроза 1-го плюснефалангового сустава. Это позволит своевременно предотвратить дальнейшее прогрессирование
Итак, что нужно делать:
Чаще гуляйте босиком в летний период времени по траве или песку. Если такой возможности нет, воспользуйтесь ковровым покрытием в доме. Но лучше всего приобрести палас с длинным ворсом, так как он слегка массажирует стопы и суставы.
Укрепляйте мышечную систему ног, особенно стоп. Для этого делайте ежедневно зарядку. Если у вас сидячая работа, то в процессе вы можете совершать движения ногами, поднимая и опуская пятки.
Чаще поднимайтесь на свой этаж пешком, потому что ходьба по ступенькам укрепляет не только мышцы икр, но и стоп. Если вы живете в частном доме, тогда сделайте себе импровизированные ступени из книг.
Предупредить артроз можно ежедневными массажами пальцев и стоп в целом
Например, перед сном, после принятия ванной, намажьте конечности любимым кремом и массируйте их.
Можно использовать криотерапию, то есть обтирание суставов кусочками льда.
Особое внимание обратите на рацион питания. Нужно употреблять антиоксиданты – витамины Е, С, А, селен
Они содержатся в больших количествах в лимоне и авокадо, абрикосах и манго, шпинате и петрушке, моркови и брокколи, болгарском перце и орехах
Откажитесь от сливочного масла и жира животного происхождения, но отдайте предпочтение растительным маслам.
Для суставов и хрящей важно потребление желатина. Поэтому готовьте желе, заливное и холодцы
Желе желательно делать в домашних условиях из натуральных фруктов, варенья, компотов, так как фабричные варианты содержат много красителей и прочих добавок, вредных для организма.
Не злоупотребляйте алкогольными напитками, крепким кофе и чаем.
Следите за собственным весом – избавьтесь от ожирения, если оно есть.
Больше двигайтесь – это залог здоровых суставов.
Носите только удобную обувь и откажитесь от слишком узкой. Если вы предпочитаете каблуки, то следите за тем, чтобы ноги периодически отдыхали. Или же отдайте предпочтение высоте не более 4-х см. Пользуйтесь ортопедическими стельками.
Артроз плюснефалангового сустава первого пальца может нести в себе угрозу развития осложнений
Поэтому важно своевременно акцентировать внимание на проявляющиеся симптомы, первый из которых – боль. После обнаружения признаков сразу же обратитесь в клинику, где вам окажут квалифицированную помощь. И не забывайте заботиться о собственных суставах, придерживаясь профилактических мероприятий
И не забывайте заботиться о собственных суставах, придерживаясь профилактических мероприятий.
Лечение
Если подтверждается остеоартроз стопы, лечение требуется комплексное и длительное. Используют как медикаментозные, так и немедикаментозные методы терапии.
Лекарственная терапия подразумевает назначение препаратов различных групп:
- Хондропротекторы – тормозят дегенеративные процессы в костной и хрящевой ткани. Применяют перорально или в виде внутримышечных и внутрисуставных инъекций. Остеоартроз мелких суставов стопы лечат преимущественно таблетированными формами, так как сочленения слишком маленькие для внутрисуставного введения. Хондропротекторы (Хондротин, Глюкозамин) производят накопительный эффект, поэтому курс приема достаточно длительный, а действие препаратов сохраняется на протяжении одного-двух месяцев.
- Обезболивающие препараты – обычно назначают нестероидные противовоспалительные средства в виде инъекций, таблеток и гелей для наружного применения. Чаще всего используют Нурофен, Найз, Парацетамол, Диклофенак, Вольтарен. Эти препараты не устраняют патологические изменения в суставах, но способны снять воспалительные явления и облегчить состояние больного.
Немедикаментозная терапия складывается из нескольких методов:
- Соблюдение диеты.
- Ношение ортопедических изделий.
- Фитотерапия.
- Физиотерапия.
- Массаж.
В крайних случаях, когда консервативные методы не помогают, а человек практически утрачивает возможность передвигаться, проводят оперативное вмешательство. Чаще всего оперируют сустав между фалангой большого пальца и плюсной, так как именно там деформация наиболее выражена. Мизинцы деформируются реже.
Наиболее современным методом считается артропластика – в ходе операции удаляют только деформированные участки, при этом сам сустав сохраняется. Более серьезным вмешательством является эндопротезирование – полная замена сочленения или его части. Обычно проводится на 3 стадии остеоартроза стопы.
На начальных стадиях патологии хорошим дополнением к основному лечению могут стать методы народной медицины. Эффективны несколько рецептов:
- Молодой картофель вместе с кожурой отваривают и толкут с водой. Готовую кашицу употребляют внутрь трижды в день по трети стакана. Общий объем выпитого средства должен быть не менее 3 литров. Также можно делать компрессы на больной сустав.
- Небольшое количество соли нагревают на сковороде и помещают в мешочек из ткани. Его прикладывают к конечности при появлении болевых ощущений.
- Йодная сетка – йод помогает ослабить боль, поэтому при болевом синдроме на суставе или пальце рисуют сеточку.
- 1 столовую ложку горчицы смешивают с таким же объемом меда и растительного масла. Греют до закипания, остужают и используют в качестве компресса.
Физиотерапию начинают после стихания острого воспаления:
- Электрофорез с НПВС и хондропротекторами.
- Лазеротерапия.
- Обертывание лечебными грязями.
- УВЧ и УФО.
Большую роль играет питание
При остеоартрозе важно избавиться от лишних килограмм и обеспечить поступление в организм всех необходимых элементов. В рацион обязательно включают морепродукты, молочные продукты, нежирное мясо, гречку, свежие фрукты и овощи, холодцы и вареные хрящи
Исключают сахар и быстрые углеводы.
Лечение
Независимо от того, сколько суставов поражено – один или несколько групп – лечить заболевание нужно комплексно. Прежде всего воздействуют на причину патологии и ее механизм развития. А устранением симптомов занимаются уже во вторую очередь. План лечебных мероприятий определяется стадией болезни, состоянием организма пациента и возможными сопутствующими проблемами.
Медикаментозная терапия
Применение лекарственных препаратов – необходимая составляющая терапии артритов и артрозов. Современные препараты обладают широким спектром позитивного влияния на различные звенья патологии, хорошей безопасностью и доказательной базой. Но и они не лишены побочных эффектов и ограничений, которые учитываются врачом при назначении медикаментозной коррекции. Исходя из причин и характера болезни, применяются такие лекарства:
- Нестероидные противовоспалительные (Ксефокам, Нимесил, Ортофен).
- Противоподагрические (Пуринол, Колхикум, Магурлит).
- Глюкокортикоиды (Метипред).
- Цитостатики (метотрексат).
- Хондропротекторы (Структум, Терафлекс).
- Витамины и микроэлементы (Кальцемин).
Локальные признаки воспаления можно также уменьшить с помощью препаратов местного действия – мази, геля, крема (Долобене, Диклак, Фастум, мази с Окопником).
Физиотерапия
Кроме медикаментов, лечение воспалительных и дегенеративных заболеваний суставного аппарата не обходится без физических методов. Они позволяют активизировать кровоток, тканевую трофику и репаративные процессы (заживление) как при остром, так и хроническом процессе. Широко используют такие процедуры:
- Электро- и фонофорез (с Новокаином, Гидрокортизоном, Анальгином, Димексидом).
- Магнитотерапию.
- УВЧ-терапию.
- Лазеротерапию.
- Парафиновые и грязевые аппликации.
- Водолечение.
При гнойных инфекционных артритах следует помнить, что разогревающее воздействие нужно отложить до момента ликвидации острого воспаления. Некоторые сопутствующие состояния – кожные болезни, опухоли, сердечно-сосудистая патология – также являются ограничением для физиопроцедур.
Массаж
Среди немедикаментозных методов применяется ручное воздействие на суставы – массаж стопы. Ввиду сравнительной простоты, это средство широко используется не только в стационарах и поликлиниках, но и самостоятельно пациентами в домашних условиях. Необходимо лишь обучиться основным приемам классического массажа: поглаживанию, растиранию, разминанию, надавливанию. Курс такого лечения составляет не менее 10–15 процедур.
Гимнастика
Лечебная физкультура является крайне важным компонентом терапии заболеваний опорно-двигательного аппарата. И заболевания первого сустава стопы не обходятся без нее. Сначала применяют пассивные движения, а после полного устранения болевого синдрома можно переходить к активным упражнениям. Но и здесь нужно избегать чрезмерного давления или резких рывков, чтобы не спровоцировать возврат симптомов. В любом случае, для эффективной терапии необходимо составление индивидуальной программы занятий.
Ортопедическая коррекция
Артрит или артроз плюснефалангового сустава нуждается в снижении и правильном распределении нагрузки. Это достигается путем использования ортопедических приспособлений:
- Специальной обуви.
- Стелек.
- Супинаторов.
- Межпальцевых прокладок.
Немаловажным аспектом такой коррекции служит снижение веса пациента, поскольку это существенно уменьшает избыточное давление на стопу и, соответственно, улучшает ее функцию.
Операция
Если консервативные методы не приводят к желаемому результату, то рассматривается вопрос о проведении операции. В основном это необходимо в запущенных случаях, когда развиваются анкилозы при артритах или выраженные остеофиты и тугоподвижность при артрозах. Применяются такие методики:
- Резекция основания первой фаланги.
- Удаление остеофитов.
- Артродез.
- Эндопротезирование.
После операции необходима иммобилизация сустава гипсом или шиной и реабилитационные мероприятия. Для полного восстановления может потребоваться не менее 2 месяцев. Но все же лучше не запускать ситуацию и получить хороший эффект от консервативного лечения. Тогда и вернуться к активной жизни можно значительно раньше.
Физическая нагрузка
Деформация, травмы элементов, входящих в состав колена, возникают при воздействии однократного характера, при высокой нагрузке. После физических нагрузок болят колени, независимо от возраста. Чаще проблемам с коленями подвергаются спортсмены, развиваются заболевания, патологические изменения:
- Островоспалительный процесс, дистрофия сухожилий – тендинит, тендиноз;
- Образование уплотнений и складок в коленных связках – синдром фибринозной плёнки. Неприятные ощущения исходят с наружной стороны колен;
- Боль исходит спереди – надколенно-бедренный болевой синдром. Причины – травмы коленной чашки, лишний вес, нагрузка;
- Воспалительный процесс слизистой синовиальной сумки сустава. Заболевание носит название бурсит сустава;
- Воспалительный процесс развивается в подвздошно-большеберцовой связке. Происходит повреждение волокнистой ткани, отвечающей за устойчивость тазобедренного, коленного суставов.
При нагрузках повреждение связок вызывает разрыв, растяжение, после неуклюжего, неправильного поворота ноги.
Повреждение мягких тканей ведет к проблемам: движение колена отсутствует, возникает ноющая боль острого характера в колене, образование отёка, при сгибании слышен щелчок, не выпрямляется нога. Появляются синяки, колено опухает.
Для людей, занимающихся танцами профессионально, вывихи частые гости, нагрузка на ноги максимальна. При вывихе коленного сустава, колено подвергается деформации, размер его увеличивается. Для повреждения коленного сустава характерны симптомы:
- сильная, резкая боль;
- ноги болят во время пассивного движения;
- ногой нельзя пошевелить без помощи рук.
Можно вправить колено самостоятельно, но лучше обратиться к врачу. Если произошёл вывих с разрывом связки, хирургического вмешательства не избежать.
Часто, неудачное или резкое приседание ведет к повреждению мениска, разрыву. Повреждённое колено не даёт разогнуть ногу, увеличивается в размерах, нарастает отёк. При повреждении, разрушении мениска нужно обратиться к врачу.
Можно обойтись и без помощи врача. В течение 5-7 дней все разрешится.
Повреждение, разрушение мениска – серьёзная травма. Повторная травма мениска ведет развитию артроза. Если у человека диагностирован артроз, придётся удалять мениск. Положительный результат не гарантирован.
1 Механизм развития
Механизм развития заболевания заключается в деструкции гиалинового хряща вкупе с низкой способностью хондроцитов регенерировать. Деструктивные изменения происходят на молекулярном уровне.
Прогрессируя заболевание приводит к разрыхлению и размягчению гиалинового хряща с образованием на его поверхности впадин и трещин. Трещины в конечном счете могут быть столь серьезны, что их глубина будет доходить до самой кости.
Также происходит увеличение нагрузки на костные поверхности, причем нагрузка на них приходится неравномерно. Результатом этого становится остеосклероз и развитие костно-хрящевых образований (остеофитов).
Воспаления на начальных этапах артроза плюснефаланговых суставов стопы не наблюдается, но со временем оно развивается. Тому причиной становится постоянная травматизация костными остеофитами окружающих их мягких тканей.
1.1 Причины появления
Чаще всего наблюдается поражение 1-2 плюснефаланговых суставов, и болезнь нередко развивается у лиц молодого возраста. У разных возрастных групп свои причины развития болезни (у молодых – травмы, у людей преклонного возраста – возрастные дегенеративные изменения).
Помимо изменений в сустав стопы часто поражаются и суставы пальцев ног
Основные причины развития:
- Наследственная предрасположенность, врожденные генетические дефекты.
- Занятия травмоопасным спортом (футбол, баскетбол).
- Частое хождение босыми ногами по жесткой поверхности.
- Травматизация стопы, включая переломы, вывихи или подвывихи.
- Изнурительная физическая нагрузка, статическая нагрузка на нижние конечности (из-за ожирения).
- Ортопедические заболевания, включая косолапость и плоскостопие.
- Ношение неудобной обуви (обычно чересчур узкой или хождение в обуви на высоком каблуке).
- Эндокринные заболевания, включая сахарный диабет и тиреотоксикоз.
- Системные патологии соединительной ткани (прежде всего ревматоидный артрит и красная волчанка).
- Метаболические нарушения (обычно в виде подагры).
Группы риска:
- люди, занимающиеся спортом;
- люди, имеющие ожирение 2-3 степени;
- люди преклонного возраста (из-за возрастных дегенеративных и дистрофических изменениях в опорно-двигательном аппарате);
- люди, подверженные частой травматизации стопы;
- люди, проводящие много времени в стоячем положении.
Специфика артроза плюснефаланговых суставов такова, что для развития этой патологии достаточно находиться в группе риска. Вовсе необязательно иметь врожденные аномалии или дефекты строения опорно-двигательной системы.
1.2 Чем опасен артроз плюснефаланговых суставов?
Основная опасность заболевания – развитие тяжелых повреждений суставов, их деформативных изменений и образование большого количества костных остеофитов. Все это может привести к снижению или утрате функционала плюснефаланговых суставов.
Результатом может стать серьезное нарушение способности передвигаться, вплоть до невозможности опираться на одну конечность. Проблема существенно усугубляется в случае, если поражение двухстороннее (что наблюдается не очень редко).
Нередко наблюдаются постоянные изнурительные боли, вызванные и появившимся воспалением, и в результате давления костных остеофитов. Может нарушаться локальное кровообращение из-за спазма и ишемии сосудов мелкого калибра (капилляров).
Причины развития артрита

Неудобная обувь – одна из причин артрита
Одна из распространенных причин развития артрита плюснефалангового сустава стопы – это изнашиваемость сочленения и хрящевой ткани. Это связано с тем, что стопы ежедневно на протяжении всей жизни человека подвергаются огромным нагрузкам. Как правило, с естественным старением суставов сталкиваются люди старше 50 лет.
Среди прочих причин развития болезни:
- ношение слишком узкой обуви;
- травмы и повреждения сустава;
- подагра;
- солевые отложения;
- аномалии строения позвоночного столба;
- плоскостопие;
- наличие лишнего веса.
Неправильно подобранная обувь – это серьезное испытание для суставов стопы. Слишком узкие туфли приводят к компрессии 1-го плюснефалангового сустава. Из-за постоянного пережатия, в этой зоне нарушаются обменные процессы, увеличивается продукция синовиальной жидкости и развивается воспалительный процесс.
Еще одна распространенная причина развития артрита 1 плюснефалангового сустава – это ношение модельной обуви на высоком каблуке. Длительное пребывание в таких туфлях нарушает кровообращение в стопах и сопровождается неправильным распределением нагрузки на переднюю часть стопы, что вызывает боль и провоцирует развитие отека.
При беге и прыжках плюснефаланговый сустав большого пальца выполняет амортизирующую функцию. Избыточные нагрузки и интенсивные тренировки могут приводить к нарушению выработки синовиальной жидкости. В результате трение внутри сустава увеличивается и развивается воспалительный процесс.
Важную роль в здоровье суставов стопы играет удобная обувь. Неправильно подобранная повседневная и спортивная обувь потенциально опасна развитием артрита.
Подагра – это нарушение обмена веществ. При этом заболевании нарушается выведение мочевой кислоты их организма. В результате соли мочевой кислоты откладываются в мелких суставах. В первую очередь страдают суставы пальцев ног, включая плюснефаланговые. Во время ходьбы солевые отложения раздражают капсулу сустава, что приводит к развитию артрита первого плюснефалангового сустава. Болезнь достаточно быстро прогрессирует, постепенно распространяясь на соседние суставы.
Воспаление в суставах ног нередко ассоциируется с другими заболевания опорно-двигательного аппарата, в первую очередь речь идет об аномалиях строения – сколиозе, кифозе, плоскостопию Эти патологии приводят к неправильному распределению веса тела при ходьбе, что увеличивает нагрузку на некоторые суставы и провоцирует их быструю изнашиваемость. На этом фоне развивается плюснефаланговый артрит и фаланговый артрозоартрит стопы – болезнь суставов, для которой характерны одновременно симптомы артрита и артроза. Это же происходит при наличии большого количества лишнего веса.
В международной классификации болезней МКБ-10 артрит плюснефалангового сустава шифруется кодом М13.1 – моноартрит неуточненный.
Ответы юриста на частые вопросы
Что будет, если один из супругов не явится в суд?
На основании ст. 167 ГПК РФ при неявке по уважительным причинам суд переносит заседание на другую дату. В остальных случаях допускается рассмотрение дела без присутствия супруга, извещенного о заседании должным образом.
Суд назначил дату предварительного слушания. Может ли быть вынесено решение о разводе в его рамках?
Нет. Предварительное заседание назначается с целью выяснения обстоятельств и подготовки дела к основным разбирательствам. Решение выносится только после них.
Классификация
По своему строению и форме кости бывают:
ТОП-2 статьи
которые читают вместе с этой
- длинные (плечевая, бедренная) — служат для крепления мышечной системы конечностей, выполняют роль рычагов;
- короткие;
- плоские (череп, грудина, рёбра, лопатки, таз) — являются основой некоторых мышц, защищают внутренние органы;
- воздухоносные (череп, лицо) — состоят из воздухоносных ячеек и пазух.
Рис. 3. Разновидности костных органов.
К скелету не относятся шесть слуховых косточек (по три с двух сторон). Соединены они только между собой и осуществляют передачу звука с барабанной перепонки к внутреннему уху.
Профилактика
В развитии артроза в плюснефаланговом суставе большого пальца на ноге определенную роль играет наследственность. Но все же основные факторы носят приобретенный характер. Поэтому в целях профилактики старайтесь не перегружать стопы, носить удобную прочную обувь, избегать малоподвижного образа жизни. Не забывайте вовремя лечить любые болезни опорно-двигательного аппарата и других систем и органов, будь то острые инфекции или хронические патологии.
Если вы заметили симптомы остеоартроза, то обращаться нужно к травматологу, ревматологу или ортопеду и как можно раньше. В этом случае прогноз благоприятный, и сустав можно сохранить и вернуть ему полную функциональность. При запоздалом лечении или его отсутствии он полностью деформируется и теряет свою подвижность.
Лечение
Консервативное лечение Лечение начинается с назначения противовоспалительных препаратов. Препараты указанной группы уменьшают боль, отек и замедляют развитие дегенеративного артрита. Можно подобрать специальную обувь с жёсткой подошвой, которая не позволит стопе изгибаться во время ходьбы. Если ограничить разгибание пальцев во время ходьбы, то можно уменьшить проявления артрита первого плюснефалангового сустава. Врач может назначить инъекцию кортизона в сустав — данная процедура даёт временное облегчение.
Оперативное лечение Если консервативное лечение безуспешно, то выполняется оперативное лечение. В настоящее время существует несколько методик операций при данной патологии.
Операция Брандеса При операции Брандеса выполняют резекцию (удаление) основания основной фаланги первого пальца. Во время операции также удаляются все остефиты (шипы) на головке первой плюсневой кости. После этого в процессе реабилитации формируется сустав, в котором возможны свободные движения между первой плюсневой костью и первой пястной костью. Костные фрагменты фиксируются в правильном положении с помощью спиц или специальных фиксаторов. После операции необходимо носить гипсовую или пластиковую шину.
Артродез первого плюснефалангового сустава Многие хирурги для лечения атроза первого плюсне-фалангового сустава применяют артродез. Смысл данной операции в том, чтобы создать условия для сращения между собой первой плюсневой кости и основной фаланги первого пальца. Таким образом, движений между этими костями не будет, но и боли также не будет.
Для выполнения артродеза выполняется разрез в области плюснефалангового сустава. Суставные поверхности, хрящ и лежащая под ним плотная кость, удаляются. С помощью специального фиксатора фрагменты костей прижимаются друг к другу — таким образом создаются условия для сращения. Полное сращение занимает около трех месяцев. При восстановлении после данной операции необходимо ношение специальной обуви, необходимо, чтобы улучшить походку и избавиться от хромоты. {banner_st-d-2}
Эндопротезирование первого плюснефалангового сустава Многие хирурги рекомендуют эндопротезирование первого плюснефалангового сустава. В настоящее время есть несколько конструкций эндопротезов данного сустава. При выполнении этой операции одна или обе суставных поверхностей удаляются, затем костные фрагменты обрабатываются специальными инструментами. Имеются разные размеры компонентов. Подбирается необходимый размер — тот, который наиболее плотно фиксируется в костном фрагменте и обеспечивает необходимый диапазон движений. Затем устанавливаются непосредственно компоненты эндопротеза. Послеоперационная рана послойно ушивается. В зависимости от конструкции и производителя компоненты могут быть пластиковыми или металлическими. Эта процедура, как правило, облегчает боль и сохраняет полную амплитуду движений в суставе. Основным недостатком этой операции является то, что искусственный сустав может со временем изнашиваться, и существует вероятность, что потребуется ревизионная операция.
Медицинские показания
Обзор мазей
- Противовоспалительные – снимают воспаление:
- Диклофенак – эмульгель, вольтарен, диклоберл.
- Индометацин.
- Кетопрофен – фастум, кетонал, быструм.
- Диметилсульфоксид – долобене.
- Нимесулид – нимулид, найз.
- Ибупрофен – релиф, долгит.
- Согревающие – на основе раздражающих веществ, увеличивают проницаемость капиллярной системы.
На ядах – апизатрон, апиривен, вирапин, вольтарен, випробел.
На перце – эспол.
Другие согревающие мази – меновазин, гевкамен, никофлекс.
- Мази из народных рецептов на травах:
Уральская мазь; мазь с хмелем, донником и зверобоем; медовые пасты
Деформирующий остеоартроз
ДОА и артрозо-артрит большого пальца являются похожими заболеваниями по этиологии и патогенезу. Поэтому их симптоматика и лечение практически одинаковы. Однако при деформирующем остеоартрозе на первый план будут выступать не воспалительные явления, а процессы разрушения и деформации суставных поверхностей хряща, сопровождающиеся частичной потерей функции ПФС.
Поэтому в лечении, помимо вышеописанных физиотерапевтических процедур и медикаментозной терапии, большое внимание уделяется подбору удобной обуви. Также необходимо исключить физические перегрузки, которые могут усугубить повреждение сочленения
Обувь при ДОА
Обувь должна быть свободной, иметь толстую подошву и невысокий устойчивый каблук. В случае необходимости показано ношение ортопедических стелек. В конце дня для расслабления уставших стоп показаны теплые ножные ванны и хождение босиком по гальке.
Какие виды физических упражнений противопоказаны при ДОА
В случае деформирующего остеоартроза противопоказаны следующие физические нагрузки:
- аэробика;
- подвижные танцы;
- бег;
- ходьба на лыжах;
- футбол.
Для снижения веса и уменьшения нагрузки на суставы стопы показаны занятия на велотренажере, конный спорт, плавание.
https://youtube.com/watch?v=Uqt-B6JtKJY
Заключение
Плюснефаланговые суставы относятся к тем сочленениям организма, которые испытывают максимальную нагрузку. Это связано с тем, что именно на них приходится максимальное давление во время ходьбы и обычной физической деятельности, когда человек находится в положении стоя. Узкая обувь, избыточный вес и прочие факторы приводят к тому, что артроз плюснефалангового сустава является наиболее распространенным заболеванием, особенно у женщин. Лечение этого недуга комплексное и длительное.
Принципы лечения артроза
Лечение зависит от стадии деформирующего артроза, степени патологических изменений первого пальца стопы. В значительной части случаев назначается комплексная терапия, предполагающая комплекс физиопроцедур и ношение ортопедических изделий, медикаментозные препараты в виде таблеток, мазей инъекций. Хирургическое вмешательство проводится только на последних стадиях деформирующего артроза.
Лечение предполагает:
- снижение уровня нагрузки на сустав;
- назначение диеты для снижения излишнего вида;
- исключение по возможности стоячего положения, в котором нагрузка на сустав максимальна;
- запрет на ношение обуви с высоким каблуком, тесных или неподходящих по размеру моделей;
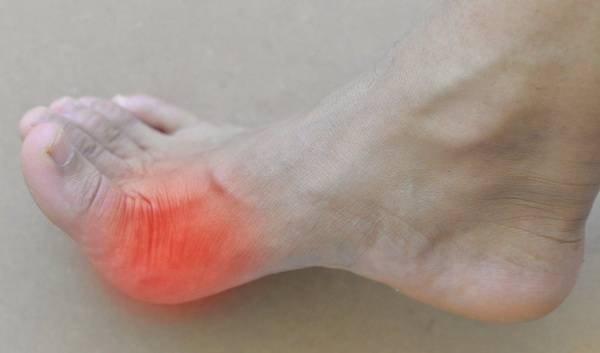
- нестероидные средства — купируют болевой синдром и воспалительные процессы, они могут иметь форму таблеток, геля или мази, наиболее популярными является Ибупрофен, Диклофенак, Нимесулид;
- хондропротекторы — в их составе может присутствовать хондроитин и глюкозамин, которые в человеческом организме содержатся в хрящевых тканях, поэтому они способствуют замедлению патологических разрушительных процессов, к такой группе относится Хондроксид, Артрин;
- стероидные медикаменты — лечение гормонами проводится при отсутствии результата от консервативной терапии, наиболее часто назначается Гидрокортизон;
- гиалуроновая кислота — введение вещества нормализует состав синовальной жидкости, дефицит которой наблюдается при артрозе стопы и патологии первого пальца.
При сильных болях назначаются анальгетики, на последних стадиях могут использоваться медикаменты, в состав которых входят вещества наркотической группы. В обязательном порядке для поддержания организма назначаются витаминные и минеральные комплексы.
Лечебная физкультура показана на всех стадиях заболевания, но наибольший эффект показывает на начальном этапе деформирующего артроза. В число дополнительных физиопроцедур при патологии плюснефалангового сустава входит:
- УВЧ;
- СУФ-облучение;
- магнитотерапия;
- воздействие лазером;
- электрофорез, в том числе с лекарственными препаратами.
Прохождение курса физиопроцедур при артрозе плюснефалангового сустава улучшает обменные процессы, снимается отечность, улучшается регенерация тканей. В результате нормализации тонуса мышц снижается выраженность воспалительных процессов, ускоряется движение крови и жидкости в организме. В результате боль отступает, пациент перестает жаловаться на симптом того, что образование в области большого пальца мешает ему ходить.

 Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья
Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья Артроз малых фаланговых суставов
Артроз малых фаланговых суставов Костяшки пальцев потемнели
Костяшки пальцев потемнели



 Правильный массаж для здоровья коленного сустава
Правильный массаж для здоровья коленного сустава Как лечат артроз плюснефалангового сустава стопы?
Как лечат артроз плюснефалангового сустава стопы? Эквинусное положение стопы
Эквинусное положение стопы