Содержание
Методы медицинской диагностики
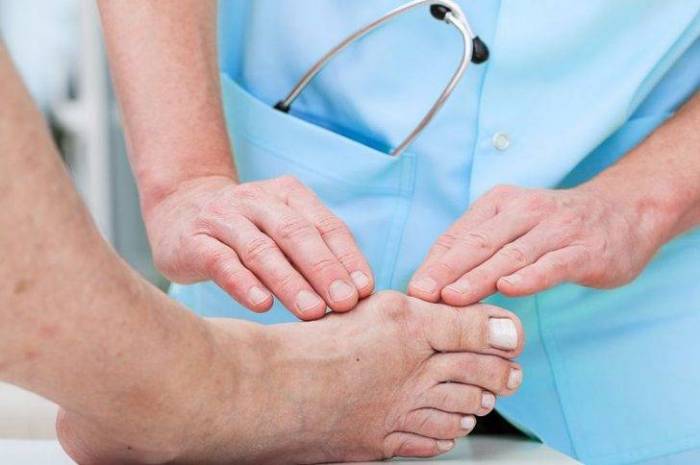
Диагноз выставляет ортопед, основываясь на наличии внешних признаков и результатах инструментального исследования.
Подометрия производится посредством специального прибора — стопомера или более простым способом, при помощи циркуля, линейки и транспортира.
Плантография – изменение детской стопы выявляют с помощью окрашенного чернилами следа ноги, оставленного на бумаге.
Компьютерная плантография – прямое сканирование подошвы в состоянии покоя и в условиях нагрузки.
Рентгенография – детализация клинической картины снимками, произведенными с разных ракурсов.
УЗИ проводится, если в патологический процесс вовлечены мягкие ткани.
Патологические изменения могут затронуть ближайшие кровеносные сосуды и нервные волокна. Поэтому дополнительно назначаются консультации хирурга-флеболога и невропатолога. При выявлении эндокринных нарушений показан прием у эндокринолога. Женщин в большинстве случаев перенаправляют на осмотр к гинекологу.
Поперечное плоскостопие
Уменьшение длины ступни и деформация пальцев стопы (расхождение костей плюсны) характерно для поперечного плоскостопия. Болезни чаще подвержены женщины 35-50 лет, предпочитающие высокие каблуки и вынужденные проводить длительный промежуток времени на ногах. Не исключается наследственная предрасположенность к плоскостопию.
Степень развития заболевания определяют по углу между первой плюсневой костью и первым пальцем:
- Слабо выраженное плоскостопие (угол не превышает 20 градусов);
- Умеренно выраженное плоскостопие (угол 20-35 градусов):
- Резко выраженная степень патологии (угол более 35 градусов).
Основной клинический симптом болезни – это ноющие боли во время движения, прекращающиеся в состоянии покоя. Чаще причина обращения к врачу заключается в ярко выраженном косметическом дефекте, когда воспаляется первый плюснефаланговый сустав, возникают натоптыши и кожные разрастания, стопа уплощается.
Медикаментозная терапия эффективна на первой стадии плоскостопия: осуществляется контроль веса или принимаются меры по его снижению, пациенту подбирается обувь без каблуков со специальными валиками или стельками.
По мере прогрессирования болезни проводится операция: пластика капсулы суставов, частичное удаление костных структур и пересадка сухожилий.
Общая характеристика
Стопы здорового человека имеют два свода: продольный и поперечный. Они нужны для того, чтобы правильно распределять нагрузки на ноги, поддерживать равновесие и смягчать тряску при ходьбе. Вальгусная деформация – это распространенная патология стоп, при которой нарушается их форма и функции. Человек при ходьбе опирается на внутреннюю поверхность стопы, при этом пятка и пальцы отклоняются наружу. Это одна из форм плоскостопия, при которой распластывается продольный свод стопы. Встречается патология довольно часто. Подвержены ей в основном взрослые, но встречается она также у детей.
Распространенной разновидностью аномалии является вальгусная деформация большого пальца стопы. Она встречается чаще всего у людей старше 30 лет. Палец деформируется из-за того, что при ходьбе человек с плоскостопием опирается больше всего на него. Такое случается у тех, кто предпочитает носить обувь на высоком каблуке или же с узким носком. При хождении на каблуке наибольшая нагрузка приходится на пальцы, стопа не выполняет своих функций. Межпальцевые связки не выдерживают больших нагрузок, и большой палец отклоняется от своей оси.
А при ношении узкой обуви пальцы оказываются сжаты, из-за чего тоже неправильно распределяется нагрузка на них. Первый палец отклоняется от своей оси, но его ногтевая фаланга наклоняется к остальным пальцам, в результате этого плюсневый сустав выпячивается наружу. Это и есть косточка, которая «растет». Но на самом деле просто происходит отклонение головки плюсневой кости. Такая разновидность вальгусной деформации получила название «халюс вальгус». С возрастом эта патология встречается у все большего числа людей, особенно часто страдают от нее женщины.
Есть три стадии развития этой патологии. Различают их в зависимости от величины угла отклонения первого пальца от своей оси. При наклоне его до 20 градусов говорят о первой стадии деформации. Если угол составляет от 20 до 35 градусов – это вторая стадия. На третьей палец отклоняется больше, чем на 35 градусов.
Важно: вальгусную деформацию можно вылечить консервативными методами только на начальном этапе. Когда появляются боли, а пальцы сильно деформируются, помочь может только операция.. Причем на поздних стадиях патологии деформация сопровождается серьезными осложнениями
Это может быть артроз или артрит суставов, хронический бурсит, тендовагинит, искривление позвоночника, остеохондроз. Нарушается кровоснабжение переднего отдела стопы, снижается чувствительность
Причем на поздних стадиях патологии деформация сопровождается серьезными осложнениями. Это может быть артроз или артрит суставов, хронический бурсит, тендовагинит, искривление позвоночника, остеохондроз. Нарушается кровоснабжение переднего отдела стопы, снижается чувствительность.
Симптомы бурсита большого пальца стопы
Постоянные раздражения, травматизация, нагрузка приводят к возникновению воспалительного процесса первого плюснефалангового сустава. При этом больной может не замечать его первые признаки или игнорировать их. Одними из первых явлений бурсита на большом пальце ноги являются:
- локальное повышение температуры — при пальпаторном исследовании плюснефалангового сустава ощущается незначительное повышение температуры, а больные могут предъявлять жалобы на чувство жара в данной области;
- гиперемия кожи над суставом — необходимо различать покраснение кожи из-за длительного натирания и воспалительного процесса. Во втором случае кожа имеет багровый цвет, который не изменяет своей интенсивности в месте гиперемии;
- припухлость в области сустава — пальпируя сустав ощущается флюктуирующее набухание мягко-эластичной консистенции;
- умеренная боль — при длительной ходьбе или физических перенапряжениях ощущается ноющая боль, в области данного сустава.
На более поздних этапах развития бурсита больные обращают внимание на:
- значительное отклонение большого пальца кнаружи, увеличение выпирающей шишки в области головки плюсневой кости — при этом может увеличиваться, как сама суставная сумка (из-за накопления жидкости), так и головка плюсневой кости (из-за сильного отклонения);
- болевой синдром — возникающая боль при бурсите средней степени тяжести носит волнообразный характер, в период выраженных явлений, боль может быть достаточно сильной, ограничивая больного в физической активности;
- появление проблем с обувью — ее ношение становиться болезненным процессом, при этом даже свободная и ранее удобная обувь может предоставлять массу неприятных ощущений;
- натирание шишки, повреждение кожных покровов над ней — способствует к хронизации воспалительного процесса в этой области. На вершине образовавшейся шишки может появиться болезненный, длительно заживающий язвенный дефект.
Если не лечить бурсит вальгуса на данном этапе, продолжать вести прежний образ жизни, принимая обезболивающие препараты болезнь может привести к следующему:
- присоединение бактериальной инфекции — в суставе развивается гнойный процесс, который разрушает суставные поверхности, сумку и хрящи. Инфекция может перейти на кости и приведет к развитию остеомиелита;
- усиление боли — боль становится нестерпимой, что приводит к невозможности стать на ногу и производить любые движения стопой;
- значительное отклонение первой плюсневой косточки и большого пальца — приводят к изменению нагрузок на подошвенную часть стопы;
- артроз плюснефалангового сустава — является хроническим процессом. Вылечить его тяжело, чаще всего прибегают к артродезу. Артроз сопровождается разрастанием костной ткани в полости сустава — остеофиты. Такие отростки усиливают боль при ходьбе, ограничивают подвижность в данном суставе;
- возникает перегрузка других областей стопы — в местах постоянного сильного сдавливания тканей, кожа атрофируется и может появиться болезненный и кровоточащий язвенный дефект.
Консервативное лечение вальгусного бурсита на данном этапе может не проявить своей эффективности, поэтому прибегают к оперативному вмешательству. Оно позволит полностью убрать все деформирующие изменения стопы, а также улучшить лечение воспалительных явлений.
Методы лечения вальгусной деформации стопы
Лечение вальгусной деформации стопы зависит от стадии развития заболевания. Только специалист может подобрать действительно эффективный вариант. Стоит рассмотреть часто применяемые виды борьбы с шишкой у большого пальца стопы.
Оперативное
Быстро и надолго избавиться от вальгусной деформации большого пальца стопы помогает операция. Она имеет следующие варианты:
- традиционная;
- лазерная.
Достаточно давно для лечения выпирающей косточки прибегают к операции. Традиционный вариант предполагает применение общего наркоза. Сама операция ведется с использованием большого количества инструментов и сопровождается кровопотерей. По ее завершению пациенту накладывается гипс. По этой причине человек остается обездвиженным примерно на 2 недели. Сам же восстановительный период занимает до 2 лет и сопровождается определенным дискомфортом.
Сейчас широко применяется лечение лазером. Такая операция осуществляется через небольшие надрезы в области шишки, поэтому после нее остаются лишь малозаметные шрамы. Сама процедура длится около часа и проводится под местной анестезией.
Избавление от косточки лазером бывает следующих видов:
- экзостэктомия подразумевает удаление лишней костной и мягкой ткани, сразу после этого стопа приобретает должный вид;
- остеотомия лазером частично иссекается фаланга большого пальца;
- резекционная артропластика применяется в сложных случаях и предусматривает иссечение вальгусной деформации и замену сустава на протез.
Решение о необходимости проведения операции и о виде принимает только врач по результатам детальной диагностики пациента. В любом случае лазерное лечение является более щадящим и позволяет уже спустя две недели вернуться на работу. Подвижность ноги восстанавливается уже на следующие сутки после операции.
Медикаментозное
Медикаментозное лечение hallux valgus сводится к снятию отеков, воспалений и избавлению от болезненных ощущений. Без операции убрать шишку не удастся, при этом такие мази, как Вольтарен или Индометоцин способны быстро снять неприятные симптомы.
Также врачи могут назначить противовоспалительные препараты, например, Нимулид. Это средство применяется внутрь курсом и помогает надолго избавиться от болей в области большого пальца стопы.
Очень хороший результат дает использование Мелоксикама и Мовали, но эти средства должны применяться только по рецепту врача. Это позволит безопасно и достаточно быстро избавиться от болей.
Народными средствами
Улучшить состояние на некоторое время помогают и народные средства. Они применяются при различных болезнях. Есть рецепты, направленные именно на снятие воспаления при вальгусной деформации стопы. Наиболее популярными являются:
- Настой из одуванчиков на основе йода. 100 г засушенных цветков нужно залить йодом и настоять 4–5 дней, затем наносить в виде сетки на проблемное место в течение 2 недель.
- Компрессы с прополисом. Небольшой кусок прополиса нужно размять в руках и на ночь приложить к шишке. Повторять в течении месяца.
- Ванночка из соли и йода. Ежедневно по вечерам рекомендуется распаривать ноги в теплой воде с добавлением 2 соловых ложек соли и 10–15 капель йода.
- Обертывания лопухом. Свежие листья лопуха следует смочить скипидаром и приложить к шишке.
- Капустно-медовый компресс. Сначала на ногу наносится мёд, затем размятый лист капусты и фиксируется бинтом. Делать компресс следует перед сном.
- Домашняя мазь на основе йода и аспирина. Во флакон с йодом нужно добавить 5 таблеток аспирина и наносить на ноги 3 дня через 3 в течение месяца.
Эти методы не помогут избавиться от косточки, но достаточно хорошо снимают воспаления. Перед началом такого лечения нужно исключить возможные аллергические реакции.
Как лечить вальгусную деформацию стопы
Вальгусная деформация у детей хорошо поддается консервативной терапии, так как костные и хрящевые структуры стопы находятся на этапе формирования. Практикуется комплексный подход к лечению — ношение специальной обуви, проведение сеансов массажа и физиопроцедур. Применение этих методов у взрослых нецелесообразно. Врачи сразу предлагают им хирургическое вмешательство.
Ортопедические стельки
В лечении патологии легкой степени используются ортопедические стельки, помогающие правильно распределять нагрузки на все отделы стопы при ходьбе. При более тяжелой вальгусной деформации они могут быть усилены супинаторами для формоустойчивости подошвы. Они могут располагаться в области заднего, среднего, переднего отделов стельки. Но наиболее эффективно ношение ортопедической обуви, которая изготавливается под заказ после снятия мерок.
Массаж
Для устранения повышенного мышечного напряжения, улучшения кровообращения и стимуляции восстановительных процессов проводится массаж стоп. Пациентам назначается 10-20 сеансов с 1-2 дневными перерывами, необходимыми для адаптации костных структур, связок, сухожилий к нагрузкам. Массаж выполняется классическим способом с помощью растираний, разминаний, поверхностной пальпации, вибрирующих движений.
Гимнастика
При составлении комплекса упражнений врач ЛФК учитывает возраст больного и степень тяжести вальгусной деформации. Пациентам рекомендованы сгибания, разгибания, вращения ноги в голеностопном суставе, захват пальцами мелких предметов, перекатывание бутылки с водой подошвой. В теплое время года полезно ходить босиком по траве, песку, мелкой и крупной гальке.
Физиотерапия
В терапии вальгусной деформации особенно востребован электрофорез — способ введения лекарственных веществ через кожу и слизистую с помощью электрического тока. Используются растворы солей кальция, хондропротекторы, витамины группы B. Для исправления оси стопы применяются также диадинамотерапия, магнитотерапия, мышечная электростимуляция, лазеротерапия, ударно-волновая терапия. Хорошо зарекомендовали себя аппликации с парафином или озокеритом, грязелечение, иглорефлексотерапия.
Хирургическое лечение
Показаниями к проведению хирургического лечения у детей становятся врожденное вертикальное расположение таранной кости, а также укороченное ахиллово сухожилие. Используется комбинированная методика Доббса: после введения стопы в физиологичное положение с помощью гипсовых повязок сначала фиксируется таранно-ладьевидное сочленение, а затем выполняется чрескожная ахиллотомия.
В терапии взрослых хирургическое вмешательство осуществляется резекцией или артродезом таранно-пяточного сустава, пересадкой сухожилия длинной малоберцовой мышцы. На этапе реабилитации пациентам показаны массажные и физиотерапевтические процедуры, ЛФК.
Народное лечение
Средства, изготовленные по рецептам народной медицины, не используются для лечения вальгусной деформации. В их составе нет ингредиентов, способных восстановить патологически измененные структуры стопы.
Лечение
Терапия вальгусной деформации большого пальца стопы бывает традиционной и оперативной. На ранних стадиях, когда еще можно обойтись без операции, врачи советуют выбирать удобную и правильную обувь. Она не должна взывать нагрузку на стопу, трение. Удобная обувь замедляет прогрессирование заболевания.
Одновременно с этим врач посоветует приобрести специальные ортопедические приспособления:
- прокладки для суставной сумки большого пальца (они устраняют давление обуви);
- межпальцевые валики, распорки, которые способствуют правильному распределению нагрузки на стопу.
Все ортопедические приспособления снижают болевые ощущения, но полностью избавиться от дискомфорта с их помощью невозможно.
Для устранения болевых ощущений и воспаления используют нестероидные противовоспалительные средства, уколы кортикостероидов. Для снятия спазмов и восстановления подвижности суставов назначают массаж и специальную гимнастику для расслабления стоп.
Эффективность физиопроцедур
Немаловажную роль в лечении вальгусной деформации играют физиопроцедуры. Для устранения заболевания врачи назначают электрофорез с кальцием, фонофорез гидрокортизоном, парафиновые и озокеритовые аппликации.
Одной из наиболее эффективных методов устранения вальгусной деформации большого пальца стопы является ударно-волновая терапия (УВТ). Эта процедура подразумевает краткосрочное воздействие на болезненную зону акустическими низкочастотными импульсами. С помощью УВТ устраняются болевые симптомы, оказывается воздействие на факторы, способствующие их появлению.
Процедуру проводят с помощью специального прибора, генерирующего ударные волны. Они воздействуют только на патологические участки, не затрагивая здоровые ткани. С помощью ультразвука улучшаются обменные процессы.
УВТ не проводят при наличии неврологических, инфекционных, онкологических, сердечных, соматических заболеваниях, сахарном диабете, нарушении свертываемости крови. Не назначают ударно-волновую терапию беременным, кормящим женщинам и детям до 18 лет.
Эффект от процедуры наблюдается уже после нескольких процедур. Исчезают боли, становится легче ходить. Но полностью убрать выступающую косточку при помощи одной процедуры УВТ нельзя. Врач может прописать не менее 5-7 сеансов. В зависимости от стадии заболевания назначается и порядок проведения процедур. Некоторым людям назначают ежедневные сеансы, другим будет достаточно одной процедуры в неделю. Результат лечения УВТ держится в течение длительного периода.
Хирургическое лечение
При средней и тяжелой степени вальгусной деформации большого пальца стопы назначают оперативное лечение.
Для устранения патологии разработано множество методик, с помощью которых добиваются следующих целей:
- устраняют бурсит первого пальца стопы;
- уравновешивают мышцы, располагающейся вокруг поврежденного сустава для предотвращения рецидива заболевания;
- проводят реконструкцию костей большого пальца.
Если деформация не сильно выражена, проводится удаление нароста на суставной сумке через небольшой разрез. После операции человеку требуется реабилитация, с обязательным ношением бандажа или обуви с деревянной подошвой, использованием корректоров стопы, проведении физиотерапии (не менее 6 процедур).
В настоящее время при вальгусной деформации большого пальца стопы проводят следующие операции:
- Малоинвазивная коррекция деформации.
С двух сторон большого пальца делаются небольшие разрезы, через которые с помощью миниатюрных фрезов выравнивают положение плюсной кости и фаланги пальца.
- Шеврон-остеотомия.
Операция выполняется при угле отклонения пальца не более 17 градусов. Нарост иссекают, а фалангу большого пальца фиксируют с помощью винта и титановой проволоки. Через некоторое время конструкцию удаляют.
Шарф-остеотомия.
Операцию проводят, если угол отклонения большого пальца составляет 18-40 градусов. Во время вмешательства с помощью мануального воздействия исправляют положение плюсной кости, а затем фиксируют ее двумя титановыми винтами.
Выпирающая косточка большого пальца стопы – это не только эстетически некрасиво, но и доставляет множество неудобств при ходьбе. Непролеченное заболевание приводит к осложнениям в работе всего опорно-двигательного аппарата. Поэтому не следует все пускать на самотек и обратиться к ортопеду при появлении первых признаков деформации.

 Стельки при вальгусной деформации у взрослых
Стельки при вальгусной деформации у взрослых


 Эквинусное положение стопы
Эквинусное положение стопы



 Комплекс упражнений для стоп при вальгусной деформации у ребенка
Комплекс упражнений для стоп при вальгусной деформации у ребенка О молоткообразной деформации пальцев стопы
О молоткообразной деформации пальцев стопы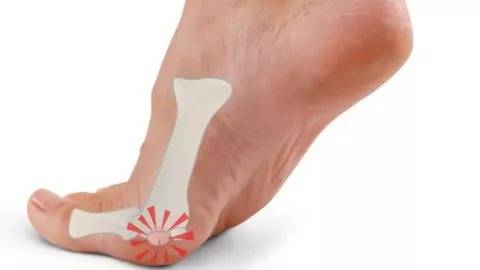 Причины и лечение воспаления сустава большого пальца ноги
Причины и лечение воспаления сустава большого пальца ноги Что такое теносиновит сухожилия длинного сгибателя большого пальца стопы
Что такое теносиновит сухожилия длинного сгибателя большого пальца стопы