Содержание
- 1 Капустная диета для похудения меню и отзывы похудевших, плюсы и минусы
- 2 Массаж щек
- 3 Медиальная группа
- 4 Диагностика
- 5 Лечение ↑
- 6 Идеальный термос для рыбалки
- 7 Устали от постоянных болей в пояснице?
- 8 Лечение миалгии
- 9 Мышцы подошвы
- 10 Лечение патологии
- 11 Разгибатели пальцев и стопы
- 12 Методы диагностики ↑
- 13 Укрепление короткого разгибателя большого пальца стопы. Длинные разгибатель и сгибатель большого пальца стопы
- 14 Травмы связок ноги
- 15 Диета на томатном соке разновидности диеты и основные правила
- 16 Вперед за трофеем: где искать крупного карася
Капустная диета для похудения меню и отзывы похудевших, плюсы и минусы
Массаж щек
Далее массируют щеки:
- разминающими и растирающими движениями направляются вдоль мышц щек — от уголков рта к вискам;
- легкими поглаживаниями щек перемещаются от скул до низа челюсти.
Медиальная группа
Мышца, отводящая большой палец стопы (m. abductor hallucis) (рис. 141, 143), сгибает и отводит большой палец. Поверхностная мышца, проходящая вдоль медиального края стопы. Начинается на бугре пяточной кости, бугристости ладьевидной кости и тыльном апоневрозе, а прикрепляется к основанию проксимальной фаланги большого пальца и к его медиальной сесамовидной кости, где своим сухожилием срастается с сухожилием короткого сгибателя большого пальца стопы.
Короткий сгибатель большого пальца стопы (m. flexor hallucis brevis) (рис. 140, 143, 144) сгибает большой палец стопы. Эта мышца частично прикрывается мышцей, отводящей большой палец стопы, имеет два брюшка и начинается на подошвенной поверхности кубовидной и клиновидной костей. Местом прикрепления медиального брюшка служит основание проксимальной фаланги большого пальца и его медиальная сесамовидная кость. Латеральное брюшко также прикрепляется к основанию проксимальной фаланги большого пальца и к латеральной сесамовидной кости.
| Рис. 141.Мышцы стопы тыльная поверхность1 — верхний удерживатель разгибателей;2 — нижний удерживатель разгибателей;3 — короткий разгибатель большого пальца стопы;4 — короткий разгибатель пальцев;5 — мышца, отводящая мизинец стопы;6 — мышца, отводящая большой палец стопы;7 — дорсальные межкостные мышцы;8 — сухожилия длинного разгибателя пальцев | |
| Рис. 142.Мышцы стопы тыльная поверхность1 — нижний удерживатель длинной и короткой малоберцовых мышц;2 — короткий разгибатель пальцев;3 — сухожилие передней большеберцовой мышцы;4 — дорсальные межкостные мышцы;5 — сухожилия короткого разгибателя пальцев;6 — сухожилие короткий разгибателя большого пальца стопы;7 — сухожилия длинного разгибателя пальцев |
Мышца, приводящая большой палец стопы (m. adductor hallucis) (рис. 90, 144), приводит большой палец стопы и сгибает его. Располагается на плюсневых костях и прикрывается длинным и коротким сгибателями пальцев. Имеет две головки. Поперечная головка (caput transversum) начинается от дистальных концов II—IV плюсневых костей и от подошвенной поверхности суставных капсул III—V плюснефаланговых суставов. Косая головка (caput obliquum) начинается от оснований II—III плюсневых костей и от латеральной клиновидной кости. Обе головки соединяются в общее сухожилие и прикрепляются к латеральной сесамовидной кости и основанию проксимальной фаланги большого пальца.
Диагностика
Диагноз устанавливают на основании:
- опроса и осмотра пациента;
- проведения диагностических тестов.
Дифференциальный диагноз производят, исключая артрит, растяжение и воспаление связок.
Тендинит подтверждают инструментальными и лабораторными исследованиями:
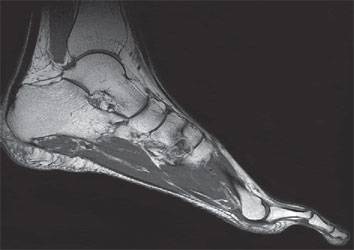
- МРТ и УЗИ (методы позволяют определить самые незначительные, патологические изменения мягких тканей стопы и голеностопа);
- анализами крови (увеличение С-реактивного белка, скорости оседания эритроцитов, при гнойном процессе – повышение количества лейкоцитов, при обменных нарушениях – мочевой кислоты).
Рентгенография информативна на поздних стадиях (при оссификации – перерождении сухожилий в костную ткань, кальцинозе – отложении солей кальция в сухожилиях).
Лечение ↑
Согласно утверждениям большинства врачей, методы лечения тендинита стопы можно разделить на несколько этапов.
Медикаментозная терапия
Тендинит успешно лечится с помощью лекарственных препаратов.
С этой целью широко применяются:
- местные инъекции костикостероидов;
- для снятия болевых ощущений для предотвращения воспаления врачи назначают противовоспалительные нестероидные средства (таблетки, крема, гели). Многих больных спасает препарат ибупрофен и другие ему подобные препараты.
- Так же могут использоваться местнораздражающие мази, в состав которых входит капсаицин (Никофлекс).
Стоит сказать, что тендинит разгибателей и сгибателей пальцев стопы, а также другие формы тендинита без затруднений лечатся с помощью специальных мазей.
Данные мази мажутся непосредственно на область стопы, пораженную тендинитом.
Народные средства
Лечение тендинита с помощью опыта и мудрости наших предков особенно актуально в наше время, когда большинство болезней появляются из-за плачевного состояния природы и агрессивной окружающей среды.
Средства народной медицины дают противовоспалительный и обезболивающий эффект:
- Чтобы ускорить процесс выздоровления, используйте куркумин в качестве приправы.
- Также положительный результат даст употребление настоя сассапареля и молотого корня имбиря (по одной чайной ложке три раза в день). Достаточно всего лишь залить данные травы кипятком, и дать ему настоятся.
- Противовоспалительным эффектом обладают грецкие орехи. Так, вы можете воспользоваться перегородками грецких орехов, настоянных на водке. Небольшое количество элементов ореха залейте 0,5 л водки и дайте настояться смеси около двух недель. Принимать настойку необходимо 2 раза в день по 1 чайной ложке.
Оперативное вмешательство
Если травмы, из-за которых возник тендинит, невозможно вылечить консервативным путем, или же он просто не дает никакого эффекта, приходится делать операцию на стопе.
В ходе операции происходит рассечение больного сустава с дальнейшим устранением неполадок.
При отеке стопы или голени может понадобиться откачивание гнойной жидкости.
Физические методы терапии
В том случае, если тендинит вызван неинфекционными процессами в организме, его можно лечить с помощью физиотерапии:
- криотерапия;
- магнитотерапия;
- лазер;
- фонофорез;
- электрофорез.
Дополнительно можно делать лечебную гимнастику, также потрясающий эффект при тендините стопы дает лечебный массаж.
Данные методы направлены на разработку подвижности суставов, их растяжку, восстановление структуры сухожилий и укрепление мышц стопы.
Реабилитационный период
Во время одностороннего или комплексного лечения необходимо дать пациенту полный покой.
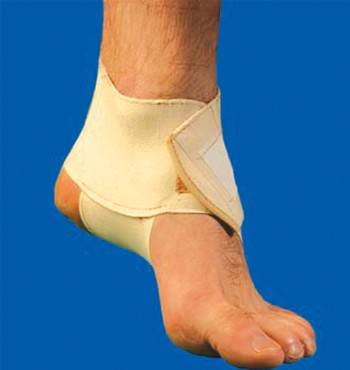
Чтобы стопа постоянно находилась в полном покое, рекомендуется накладывать на стопу бандаж.
Реабилитационный месяц при растяжении или воспалении суставов составляет примерно один месяц, а при серьезных повреждениях и разрывах суставов – 2-3 месяца.
Фото: эластичный бандаж на стопу
Во время периода восстановления больному следует ходить на лечебный массаж или самостоятельно заниматься лечебной физкультурой.
Поэтому, при первых признаках следует начать адекватное лечение согласно всем инструкциям врача-ортопеда, который назначит вам наиболее подходящую форму терапии из вышеперечисленных методик.
Идеальный термос для рыбалки
Материал изготовления корпуса
В первую очередь, нужно обратить внимание, из какого материала сделан корпус. Для рыбалки необходим термос с прочным корпусом, чтобы он даже случайно не смог разбиться или треснуть
Поэтому, нужно обращать внимание на изделие, корпус которого изготовлен из металла, а еще лучше – из нержавейки. Кроме того, что это надежное изделие, подобный термос может обеспечить рыболова теплой пищей на рыбалке.
При этом, нужно внимательно ознакомиться с самой конструкцией, а также с инструкцией, где, кроме всего прочего, написано из какого именно сплава изготовлен корпус термоса. Конструкция термоса должна быть такой, чтобы между корпусом и колбой наблюдалось пространство. Только такая конструкция способна сохранить тепло в полной мере.
Объем термоса
Чтобы определиться с объемом термоса, достаточно знать, на какое время растягивается рыбалка. Если рыбалка длится несколько часов, то достаточно термоса, емкостью 0,5 литра. Если рыбачить приходится с утра до вечера, то лучше взять термос, емкостью 1 литр и запастись бутербродами. Если рыбалка может затянуться на сутки и больше, то здесь нужен термос, вмещающий не меньше 2,5 литра. Причем, одним чаем с бутербродами здесь не отделаешься. Придется брать с собой и ужин и обед, и завтрак, а без вместительного термоса здесь не обойтись. Хотя существует и другой вариант. Чтобы не брать с собой уже готовые обеды, можно попробовать приготовить поесть на природе. Но для этого придется взять с собой печку кустарного производства. Как правило, это лишний вес и лишние заботы.
В основном, чем больше объем термоса, тем дольше он сохраняет тепло.
На каждом изделии должны указываться цифры, характеризующие сохранение температуры термосом. Температура жидкости не должна опускаться ниже +70°С, при этом оптимальная температура должна находиться на уровне +90°С.
В основном, наиболее востребованным, считается термос объемом 1 литр. Он сможет обеспечить рыболова теплым чаем с утра и до самого вечера.
Большинство конструкций укомплектованы своеобразной кружкой, в которую можно налить жидкость или суп, хотя имеются разработки, не имеющие дополнительной емкости. В связи с этим, необходимо внимательно изучать особенности той или иной модели термоса. Чем больше его функциональные возможности, тем востребованнее он может быть.
Внутренняя колба термоса
Немаловажное значение имеет факт, указывающий на материал изготовления внутренней части термоса, которую называют колбой. Они могут быть сделаны:
- из зеркального стекла;
- из полированного металла;
- из пластика.
Самой качественной считается стеклянная колба, несмотря на то, что многие считают ее хрупкой и ненадежной. Колбы из металла могут ржаветь. Кроме этого, их трудно вымыть до приемлемой чистоты. Колбы из пластика, кроме того, что их считают вредными, они еще и плохо держат температуру.
Особое внимание следует обращать на то, чтобы колба плотно прилегала к корпусу термоса. Во всяком случае, не должно быть слышно никакого шума, свидетельствующего о том, что колба не плотно посажена внутри корпуса
Термос нужно держать как можно выше от земли, тогда он лучше сохраняет энергетику содержимого.
Устали от постоянных болей в пояснице?
Лечение миалгии
Первая помощь при травмах мышц голени будет включать обездвиживание конечности и холодный компресс (можно использовать лед, завернутый в несколько слоев ткани). Дополнительно можно принять обезболивающее лекарство. Покой будет необходим пациенту на протяжении всего периода лечения, а нагрузки на ногу определяют в зависимости от тяжести травмы.
Консервативная терапия включает несколько методов:
- нестероидные противовоспалительные препараты для наружного применения (мази, кремы, гели);
- физиотерапия;
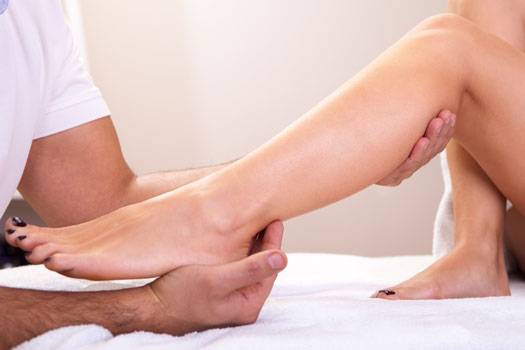
- массаж (проводится специалистом);
- лечебная физкультура, направленная на восстановление прочности и эластичности мышц.
Хирургическое вмешательство показано только при сложных травмах, связанных с полным разрывом мышц, связок или сухожилий. Их целостность восстанавливают, а заживление проходит под гипсовой повязкой. Болезненные ощущения могут продолжать беспокоить пациента в течение всего периода лечения, а затем повторяться после чрезмерных физических нагрузок.
Боль в мышцах голени — это симптом различных травм и заболеваний. Она может быть острой и хронической, проявляться приступами или беспокоить пациента в течение дня. В большинстве случаев этот симптом связан с длительными нагрузками и мышечной усталостью, поэтому проходит после полноценного отдыха. Если он проявляется регулярно — стоит пройти обследование у врача.
Мышцы подошвы
text_fields
text_fields
arrow_upward
На подошве мышцы покрыты очень плотной, особенно в средней части, фасцией, носящей название подошвенного апоневроза
(рис. 1.58). Последний укреплен на пяточном бугре, в области плюсны прочно сращен с кожей, а по краям стопы переходит в тонкую тыльную фасцию стопы.
От подошвенного апоневроза вглубь отходят латеральная и медиальная межмышечные перегородки. Они разделяют мышцы подошвы на три группы – медиальную, латеральную и среднюю.
Медиальную группу образуют
короткие мышцы большого пальца – сгибатель, отводящая
и приводящая
(рис. 1.58). Последняя также укрепляет поперечный свод стопы.
В латеральную группу входят
короткие мышцы V пальца.
Наиболее развита средняя группа мышц подошвы
, состоящая из короткого сгибателя пальцев, квадратной мышцы подошвы, червеобразных и межкостных мышц стопы.
Рис. 1.58. Мышцы подошвенной стороны стопы
Рис. 1.58. Мышцы подошвенной стороны стопы:
1 – червеобразные;
2 – короткий сгибатель большого пальца;
3 – сухожилие длинного сгибателя большого пальца;
4 – мышца, отводящая большой палец;
5 – подошвенный апоневроз (отрезан);
6 – короткий сгибатель пальцев;
7 – квадратная мышца подошвы;
8 – короткие мышцы V пальца;
9 – сухожилие длинной малоберцовой мышцы;
10 – мышца, приводящая большой палец
Короткий сгибатель пальцев
Короткий сгибатель пальцев (т. flexor digitorum brevis),
начинаясь от бугра пяточной кости и подошвенного апоневроза, делится на четыре брюшка (рис. 1.58). Сухожилия последних, расщепляясь на две ножки, прикрепляются на боковых поверхностях средних фаланг II–V пальцев; между ножками проходят сухожилия длинного сгибателя пальцев. Мышца сгибает пальцы и поддерживает продольный свод стопы.
Квадратная мышца подошвы
Квадратная мышца подошвы (т. quadratus plantae)
расположена под коротким сгибателем пальцев (рис. 1.58). Начинается она от пяточной кости и прикрепляется к латеральному краю сухожилия длинного сгибателя пальцев. Значение мышцы сводится к установлению продольного направления тяги длинного сгибателя пальцев, сухожильные пучки которого подходят к пальцам косо.
Червеобразные мышцы стопы
Червеобразные мышцы стопы (тт. lumbricales pedis)
в виде четырех слабых мышечных пучков начинаются от четырех сухожилий длинного сгибателя пальцев; дистально мышцы прикрепляются на медиальных краях основных фаланг II–V пальцев, частично переходя в их тыльное сухожильное растяжение. Мышцы сгибают основные фаланги, выпрямляя средние и ногтевые.
Межкостные мышцы стопы
Межкостные мышцы стопы (тт. interossei pedis) –
четыре тыльные и три подошвенные, – расположены в межплюсневых промежутках. Мышцы смещают пальцы по сагиттальной оси, т.е. приводят и отводят их.
Сухожилия длинных мышц, проходящие на подошве и тыле стопы, находятся в синовиальных влагалищах, облегчающих их скольжение. В местах прохождения под фасциальными связками сухожилия заключены в костно-фиброзные каналы и прижаты к костям. На подошвенной стороне пальцев сухожилия сгибателей, как и на пальцах руки, проходят в костно-фиброзных и синовиальных влагалищах.
Лечение патологии
Рассмотрим основные способы лечения теносиновита сухожилия на примере поражения крупных сочленений нижних конечностей (коленного, голеностопного). К основным методам консервативной терапии относятся дозированная нагрузка на сустав и прием медикаментов.
Распределение нагрузки на сустав. В острый период пациентам показана иммобилизация пораженной конечности. Для купирования боли и воспаления рекомендуется делать теплые и холодные компрессы. После снятия основных симптомов теносиновита проводится лечебная гимнастика, включающая в себя упражнения на сгибание, разгибание и вращение сустава в медленном динамическом режиме. Тип и продолжительность занятий определяются врачом индивидуально на основании клинической картины и состояния больного.
Медикаментозное лечение с помощью следующих групп препаратов:
- Нестероидные противовоспалительные средства для приема внутрь и местного применения (Индометацин, Румакар),
- Анальгетики (Кетарол, Кетанов, Дексалгин),
- Глюкокортикоиды для инъекций в полость сухожильного влагалища при тяжелом течении патологии (Бетаметазон, Метилпреднизолон),
- Антибиотики при подтверждении инфекционной составляющей воспаления (подбираются индивидуально на основании результатов бакпосева),
- Колхицин при подтверждении подагры,
- Прочие препараты для нормализации функций и питания хрящевой ткани (хондропротекторы, гиалуроновая кислота в виде внутрисуставных инъекций, витамины).
- Физиопроцедуры (электрофорез, магнитотерапия, биоптрон, грязелечение),
- Массаж и мануальная терапия для предотвращения атрофии мышц и связок, нормализации местного кровообращения.
Хронический теносиновит сухожилия в стадии обострения лечится аналогичным образом. Всем пациентам показано ежегодное санаторно-курортное лечение и проведение курсов профилактических мероприятий (массаж, ЛФК, физиотерапия).
При игнорировании симптомов теносиновита сухожилия воспалительный процесс переходит в хроническую форму, сопровождающуюся деформацией костей, потерей подвижности с последующей инвалидностью.
В качестве дополнительного способа терапии теносиновита сухожилия допускается применение рецептов народной медицины:
- Массаж со льдом (3 раза в день по 10-15 минут на протяжении 2 недель),
- Солевые повязки (крепким раствором морской соли пропитать марлю, охладить, наложить на больную ногу на 20-30 минут),
- Растирки масляной смесью (к одной столовой ложке любого растительного масла добавить по 2 капли пихтового и лавандового эфирных масел, полученную смесь втирать в пораженные участки тела дважды в день),
- Употребление в пищу куркумы, настойки грецкого ореха и полыни.
Наиболее эффективным способом лечения сухожилия коленного сустава являются компрессы. Прохладный спиртовой компресс при теносиновите помогает облегчить общее состояние во время острой фазы заболевания, снять боль и отек. Для его приготовления медицинский спирт следует развести чистой водой в соотношении 1:3, полученной смесью пропитать сложенную в несколько слоев марлю и обернуть ей больное колено. Процедуру проводят ежедневно на протяжении 7-10 суток.
Для лечения теносиновита голеностопного сустава рекомендуются сосновые ванночки. Эмалированную кастрюлю заполнить на две трети свежими сосновыми веточками, залить доверху водой, проварить в течение получаса и настоять 3-4 часа. Время принятия ванночки составляет 15-20 минут, курс лечения 2 недели.
При отсутствии стойкого результата после проведенной консервативной терапии пациентам назначается операция. Наиболее часто хирургическое вмешательство требуется при тяжело протекающем теносиновите подколенной мышцы. Процедура включает в себя частичное иссечение пораженных тканей в области сухожилия, удаление рубцов и нагноений с последующим ушиванием. В тяжелых случаях показано эндопротезирование.
Теносиновит сухожилий суставов является частым посттравматическим нарушением. Комплексное консервативное лечение помогает полностью избавиться от симптомов болезни и предотвратить развитие осложнений. В случае неэффективности медикаментозной терапии показано хирургическое вмешательство.
Разгибатели пальцев и стопы
Передняя мышца голени (m. tibialis anterior) занимает наиболее медиальное положение на голени. Она начинается от латерального мыщелка и тела большеберцовой кости, межкостной перепонки и фасции голени.
В нижней трети голени мышца переходит в крепкое сухожилие, которое прикрепляется к медиальной клиновидной кости и основанию I плюсневой кости. При сокращении мышца разгибает стопу и поднимает ее медиальный край (супинация); действуя вместе с задней большеберцовой мышцей, она участвует в приведении стопы
При совместном действии с другими мышцами голени обеспечивает ее вертикальное положение при стоянии.
Длинный разгибатель пальцев стопы (m. extensor digitorum longus) берет начало от латерального мыщелка большеберцовой кости, межкостной перепонки голени, головки и передней поверхности малоберцовой кости.
Внизу сухожилие мышцы разделяется на четыре части, которые, веерообразно расходясь на тыле стопы, прикрепляются к основаниям средней и дистальной фаланг II—V пальца. При сокращении мышца действует на плюснефаланговые и межфаланговые суставы II—V пальца стопы, разгибая их, а также стопу в целом; приподнимает латеральный край стопы (пронация) и отводит ее в латеральную сторону.
С латеральной стороны от длинного разгибателя пальцев может отделяться небольшой мышечный пучок, сухожилие которого прикрепляется к основанию V плюсневой кости. Эту непостоянную мышцу называют третьей малоберцовой мышцей.
Длинный разгибатель большого пальца стопы (m. extensor hallucis longus) лежит глубоко в верхней части голени, начинаясь от малоберцовой кости и межкостной перепонки, на тыле стопы его длинное сухожилие прикрепляется к дистальной фаланге большого пальца, давая ответвление к проксимальной фаланге.
Разгибает большой палец стопы, поднимает ее медиальный край (супинация стопы), а также участвует в разгибании стопы.
Латеральную группу мышц голени составляют длинная (m. fibularis longus) и короткая (m. fibularis brevis) малоберцовые мышцы, сухожилия которых проходят на подошвенную поверхность стопы под латеральной лодыжкой.
Короткая малоберцовая мышца прикрепляется у латерального края стопы к бугристости V плюсневой кости. Сухожилие длинной малоберцовой мышцы огибает латеральный край стопы и, пересекая в косом направлении подошву, прикрепляется на ее внутреннем крае к медиальной клиновидной кости и основанию I плюсневой кости.
Таким образом, основными функциями мышц голени являются осуществление движений в голеностопном суставе и удерживание большеберцовой кости в вертикальном положении, т. к. на нее происходит опора всего тела при стоянии.
Мышцы голени приводят в движение не только стопу в целом, но и пальцы стопы, обеспечивая (вместе с короткими мышцами стопы) их сгибание и разгибание.
Методы диагностики ↑
При появлении вышеперечисленных симптомов посещение высококвалифицированного врача-травматолога просто необходимо.
В первую очередь, врачу важно правильно определить болезнь, так как симптомы тендинита схожи с другими дегенеративно-дистрофическими заболеваниями
К комплексной диагностике относят следующие приемы:
- Лабораторные исследования. Это анализы, которые необходимо сдать для выявления возможных инфекций, ведь зачастую причиной тендинита стопы становится инфекционно-воспалительный процесс, протекающий в сухожилиях суставов. Иногда достаточно сдать всего лишь анализы крови, мочи и кала, но подробную консультацию по этому поводу вам предоставит врач.
- Рентгенография. Наиболее эффективный метод диагностики тендинита. Он предназначен для выявления костных наростов, которые образовались вследствие переизбытка солей кальция. Также рентген поможет определить врачу, имеют ли место дегенеративно-дистрофические патологии костной ткани.
- Магнитно-резонансная и компьютерная томография. Применяется для того, чтобы определить локализацию разрыва сухожилий стопы. Этот метод является результативным благодаря нервным импульсам, которые посылает прибор для проведения анализа МРТ или СКТ. Также широко применяются для обнаружения поврежденной или растянутой мышце при интенсивных физических нагрузках или спортивных тренировках.
- Ультразвуковое исследование (УЗИ). Оно хотя и не является передовым методом для диагностики тендинита, но иногда он незаменим. Так, ультразвуковое исследование применяется для комплексного обследования костной и хрящевой ткани стопы. Также данный способ помогает обнаружить изменения в структуре сухожилий стопы.
Современные технологии позволяют быстро выявить причину возникновения тендинита и обнаружить очаги воспаления, поэтому лечение удастся начать быстро, вследствие чего повышается эффективность терапии.
Так вы избавитесь от болезни в максимально короткие сроки.
Главное – вовремя обратиться к врачу и не дать болезни прогрессировать.
Укрепление короткого разгибателя большого пальца стопы. Длинные разгибатель и сгибатель большого пальца стопы
Мышцы ступни по своему положению разделяются на тыльные (или дорсальные) и подошвенные. Кроме того, они могут быть латеральными и медиальными.
Если через тело человека провести условную серединную линию, то те участки, которые находятся ближе к этой линии, называются медиальными. Участки, находящиеся ближе к наружному краю, получили название латеральные.
Ступня человека может двигаться во многих направлениях. Выделяют такие виды движения конечности:
- сгибание/разгибание;
- отведение/приведение;
- пронация/супинация.
Фаланги пальцев на ногах также довольно подвижны. Это необходимо для выполнения стабилизирующей функции и удержания равновесия. Их подвижность обеспечивает короткий разгибатель пальцев и отдельная мышца, относящаяся к большому пальцу.
Короткий разгибатель пальцев является довольно широкой и плоской мышцей, которая идет по всей наружной области ступни. Она крепится к пяточной кости, затем переходит к области фаланг, где разветвляется на 3 сухожилия. В верхней части эти сухожилия объединяются с сухожилием разгибателя большого пальца и крепятся к фалангам.
Питание этой мышцы осуществляется за счет большеберцовой артерии, а иннервацию обеспечивает малоберцовый нерв.
С подошвенной стороны имеются свои мышцы, благодаря которым становится возможным движение фаланг и ступни в целом. К ним относят мышцы, которые отводят и сгибают фаланги на ногах, а также червеобразные и квадратная мышцы.
Какая мышца отвечает за сгибание пальцев
Мышцы стопы: тыльные и подошвенные
Длинный сгибатель пальцев позволяет правильно оттолкнуться от поверхности при ходьбе или беге. Также это мышечное образование участвует в поддержании баланса всего тела в положении стоя.
Эта мышца относится к задней группе голени и начинается от задней поверхности большеберцовой кости. Спускаясь к стопе через пяточную кость, она крепится снизу к дистальным фалангам 2, 3, 4 и 5 пальцев.
Но не стоит думать, что функция этой мышцы ограничивается только движением пальцев.
Она играет огромную роль в сгибании самой стопы и ее супинации.
Правильное формирование мышечных волокон, их нормальный тонус позволяет своду ступни занимать правильное анатомическое положение. Это препятствует формирования плоскостопия.
Мышцы возвышения большого пальца
Мышцы возвышения большого пальца расположены на медиальной стороне подошвенной поверхности стопы. К ним относятся: мышца, отводящая большой палец стопы (m. abductor hallucis), короткий сгибатель большого пальца стопы (m. flexor hallucis brevis), мышца, приводящая большой палец (т. adductor hallucis).
Короткий сгибатель большого пальца М. flexor hallucis brevis
Несколько короче предыдущей мышцы и частично прикрыт ею. Начинается от медиальной клиновидной кости, подошвенной поверхности ладьевидной кости и сухожилия задней большеберцовой мышцы (m. tibialis posterior).
Направляется вперед, делится на медиальную и латеральную головки, которые переходят в сухожилия, прикрепляющиеся к основанию проксимальной фаланги I пальца стопы. В сухожилии имеются сесамовидные косточки. Короткий сгибатель большого пальца (m.
flexor hallucis brevis) представлен на рис. 3.
Рис. 3. Мышцы подошвенной поверхности стопы (первый уровень среднего слоя): 1 – короткий сгибатель большого пальца (m. flexor hallucis brevis); 2 – мышца, приводящая большой палец (m. adductor hallucis): а – косая головка, б – поперечная головка; 3 – короткий сгибатель мизинца (m. flexor digiti minimi brevis).
Функция:
- сгибание I пальца;
- укрепление медиального свода стопы.
Причины нарушения функций мышц
Разгибатели стопы могут терять силу или подвергаться другим разрушительным воздействиям по ряду причин:
- атрофия с возрастом из-за нарушения процесса питания тканей;
- патологии в работе эндокринной системы;
- болезни соединительной ткани;
- ферментопатия;
- полиневриты;
- осложнения после травм;
- слишком большие физические нагрузки.
Главной причиной поражения является тендинит. Это воспалительное заболевание сухожилий, которое может затронуть и близлежащие мышечные ткани. Дистрофическое разрушение может перейти в хроническое состояние, что очень опасно и практически неизлечимо.

Также боли в стопе могут возникнуть из-за отложения солей и образования наростов на костной ткани. Причиной этому может быть прием определенных препаратов и т.д.
Травмы связок ноги
Связки нижних конечностей испытывают постоянную нагрузку. При подворачивании или ушибе появляется разрыв сухожилия. Разрыв сухожилия на пальце ноги появляется после удара.
Лечение повреждений бывает консервативным и хирургическим. Консервативное лечение разрыва сухожилий на ноге заключается в фиксации конечности (гипсом, ортезом). Выбор терапии зависит от характера травмы.
Повредить сухожилие четырехглавой мышцы бедра могут: физические нагрузки без разогрева мышц, падения, приседания, рывки с тяжестями. Должна быть приложена большая сила, иногда в сочетании с дегенеративными патологиями суставов. Такой травме подвержены спортсмены 40 – 45 лет.
Симптомы растяжения сухожилий:
- мышечная судорога;
- отек, покраснение, кровоизлияние, боль;
- хруст;
- снижение или полная потеря подвижности;
- провалы при ходьбе (если разрыв полный).
При полном разрыве сухожилия необходимо хирургическое накладывание шва. После операции на место травмы накладывают гипс. Фиксируют конечность при разрыве на 2 месяца, при надрыве – на 1 месяц.
После снятия гипса сразу приступают к физиотерапии. Для улучшения кровообращения назначают массаж. В начальный период реабилитации нужна щадящая лечебная физкультура. Восстановление после травмы длится 5 – 6 месяцев.
К растяжению сухожилий стопы или пальцев могут привести удар, подворачивание, резкий рывок.
Лечение растяжения или разрыва сухожилий на стопе :
- Лечение лёгкого растяжения проводят с помощью фиксации эластичным бинтом или мягким ортезом. Для снятия боли и воспаления назначают нестероидные противовоспалительные мази (Вольтарен, Найз, Кетонал). Применяют венотоники и противоотечные мази на основе троксерутина и гепарина (Троксевазин, Долобене, Лиотон).
- Лечение 2 степени растяжения: фиксация полужестким ортезом и длительная реабилитация.
- Лечение 3 степени: требуется сшивание и жесткая иммобилизация. Такая травма требует реабилитации на протяжении 6 месяцев.
Причина травмирования – воздействие большой силы (падение, прыжок, неудачное приседание с тяжелым весом). К таким травмам приводят патологии связочного аппарата (недостаточная выработка коллагена и эластина), тенденит, ревматоидный артрит.
Симптомы растяжения, надрыва или разрыва:
- хруст при травме;
- боль;
- отмечаются зоны вдавления у надколенника;
- провалы колена при ходьбе;
- смещение надколенника.
Эта травма очень болезненна, нога сильно опухает, стопа перестает сгибаться вниз, опора на нее причиняет боль. Разрыв сухожилия ноги может привести к длительной потере подвижности.
Основное лечение : иммобилизация с приподнятым положением пятки, последующее ношение ортопедической обуви.
Из видео вы узнаете упражнения, которые помогут восстановить сухожилие после травмы.
Диета на томатном соке разновидности диеты и основные правила
Вперед за трофеем: где искать крупного карася
Теперь перейдём к главному и попробуем выяснить, в каких водоёмах есть большая вероятность поймать крупного карася? Конечно, всем любителям рыбалки хочется выловить трофейную особь, вес которой будет более 2 кг. Однако нужно понимать, что рыба таких размеров – огромная редкость. Поэтому поставим перед собой более реальную цель – карась весом от 1 кг.
Встретить его можно далеко не в каждом водоёме. Например, ловля в небольшом поливном или деревенском пруду не лучшая затея. Рыбе для роста необходимо большое пространство, где она может спрятаться от хищника или уйти на глубину и защититься от неблагоприятных условий. Больше всего для поимки крупного карася подходят большие озёра или полноводные реки. Объясняется это следующими особенностями:
- наблюдается лучший кислородный баланс;
- водятся другие виды рыб, в том числе и хищные;
- имеется много мест, где крупный карась может чувствовать себя максимально комфортно (ямы, свалы, впадины и пр.);
- присутствует богатая кормовая база;
- карась вынужден больше активничать и вследствие чего усиленно питаться;
- рыба подвержена меньшему влиянию паразитов и пр.
Многих удивит, почему крупный карась чаще встречается там, где есть окунь и щука. На самом деле всё просто. Без хищников эта рыба семейства карповых живёт в водоёме беззаботно. Её популяция увеличивается настолько, что становится мало корма, и она перестаёт расти. Доходит до того, что пятилетний карась имеет вес всего около 150 гр.
Присутствие в водоёме крупных особей нередко зависит и от особенностей дна. Если оно песчаное и каменистое, тогда здесь мало подводной растительности, благодаря которой рыба получает дополнительную кормовую базу. В результате чего карась редко достигает даже средних размеров. А вот озёра с богатой водной флорой – идеальная среда для активного роста рыба.
Нельзя забывать и о том, что ловля на больших водоёмах – сложное занятие. Учитывая приличную площадь водного пространства, здесь значительно меньше плотность рыбы на 1 м³. Значит, путём простых арифметических подсчётов получается, что у карася больше шансов избежать встречи с рыболовом и вырасти до приличных (а может быть и до трофейных) размеров.
Таким образом, идеальный водоём для ловли трофейного и крупного карася – это глубоководное озеро с илистым дном, площадью более 3 км², где в умеренном количестве водится хищная рыба и имеется водная растительность, а также хорошая кормовая база.
О рыбалке на крупного карася можно узнать из видео:
https://youtube.com/watch?v=KCaiszE48ck
 Вальгусная деформация большого пальца стопы (hallux valgus)
Вальгусная деформация большого пальца стопы (hallux valgus)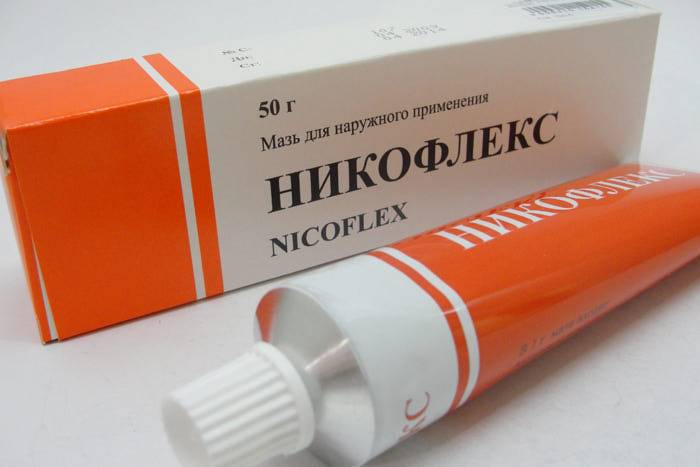

 Своевременное лечение вальгусной деформации большого пальца стопы поможет избежать проблем
Своевременное лечение вальгусной деформации большого пальца стопы поможет избежать проблем
 Теносиновит плечевого сустава что это такое и как его лечить
Теносиновит плечевого сустава что это такое и как его лечить



 Тендинит сухожилия стопы
Тендинит сухожилия стопы Бандаж для большого пальца ноги
Бандаж для большого пальца ноги Как правильно выбрать бандаж для большого пальца ноги и как его носить? ? ⚕️
Как правильно выбрать бандаж для большого пальца ноги и как его носить? ? ⚕️ Артрит большого пальца ноги
Артрит большого пальца ноги