Содержание
Причины болезни у детей и степени Халюс Вальгус
Данное заболевание у детей может быть врожденным или приобретенным. Однако первый вид болезни встречается очень редко, тогда как причинами второго являются чаще всего дисплазия соединительной ткани, что приводит к ослабеванию связок, которые не могут выдержать чрезмерного давления позвоночника. Кроме того, неверно подобранная детская обувь, плохая экология, избыточный вес, генетическая предрасположенность также способствуют развитию этой болезни.
В медицине принято выделять четыре hallux valgus степени болезни:
- Наклон пяточной части не превышает 15°. При этом достаточно профилактических мер для устранения причин заболевания.
- Отклонение от нормы до 20°. В данном случае помогут несложные физические процедуры.
- Угол отклонения не превышает 30°. Для его устранения рекомендуется интенсивное и продолжительное лечение, однако хирургического вмешательства можно избежать.
- Угол наклона более 30°, являющийся критическим показателем, при котором необходимо хирургическое вмешательство.
Обращаем ваше внимание, что для определения степени деформации необходимо обратиться к квалифицированному специалисту, который выявив на рентгене степень вальгусной деформации, назначит эффективное лечение. https://www.youtube.com/embed/JAUC31Nxu9s
https://youtube.com/watch?v=JAUC31Nxu9s
Подготовка к операции
Обычно операция проводится планово. Пациент при поступлении в клинику должен сдать все анализы и пройти дополнительные исследования.
Так, обязательно назначаются общие анализы крови и мочи, биохимический анализ крови, определение сахара в крови, исследование на сифилис, СПИД, гепатит, проводится флюорография и рентген конечности, которая будет оперироваться. Дополнительно могут назначаться и иные анализы или обследования, в том числе и на определение аллергии на определенные лекарственные средства.
Пребывание в стационаре обычно составляет 3-5 дней, в зависимости от состояния пациента после проведения хирургического вмешательства.
Ранний послеоперационный период
Практически все пациенты после операций по поводу вальгусной деформации 1-го пальца выписываются из клиники в день операции или на следующий день.
После операции на вашей стопе будет повязка, подобная приведенной на данном фото.
Послеоперационная повязка
Пожалуйста, не снимайте повязку самостоятельно. Также вам будет рекомендован послеоперационный ботинок с жесткой подошвой и разгрузкой переднего отдела стопы. Каждый раз, когда вы пойдете куда-либо, пожалуйста, не забывайте его надевать.
Послеоперационный ботинок с жесткой подошвой
В первые 48 часов после операции вам разрешается ходить с использованием двух костылей. Костыли необходимы для сохранения устойчивость при ходьбе в специальной обуви.
По истечении этого периода вы может нагружать стопу настолько, насколько вам позволяют собственные ощущения не забывая одевать послеоперационную обувь.
Об использовании костылей и возможной нагрузке вы побеседуете с физиотерапевтом сразу после операции и перед выпиской из клиники.
В первые 2 недели после операции старайтесь придавать стопе возвышенное положение и держать ее в этом положении 95% времени. В течение всего этого периода вам рекомендуется находиться дома.
Возвышенное положение стопы и голеностопного сустава
У большинства людей дома конечно же нет функциональной кровати, как здесь на этом фото. Однако того же эффекта можно добиться и на обычной кровати или диване, подложив под стопы подушку. Не следует придавать возвышенное положение стопе, когда вы сидите на стуле. И еще раз советуем все первые две недели оставаться дома.
С тем, чтобы минимизировать риск инфекции, держите стопу в сухости и прохладе. Избегайте избыточной влажности и жары. Когда принимаете душ, надевайте на стопу герметичный мешок.
С целью профилактики тромбозов вен регулярно выполняйте движения в стопе и голеностопном суставе. Употребляйте достаточное количество жидкости. При наличии факторов риска тромбозов обязательно сообщите об этом своему лечащему врачу, при необходимости он может назначить вам антикоагулянты.
Две недели после операции
Вас осмотрит ваш лечащий врач и будет сделана перевязка.
Обычный вид стопы через 2 недели после операции. Эта пациентка строго следовала всем рекомендациям и рана через две недели у нее полностью зажила, отек выражен минимально.
Рана должна быть сухой, краснота, если она есть, должна быть минимальной, могут быть видны кровоизлияния и небольшой или умеренный отек. Если не придавать стопе возвышенное положение, отек будет выражен больше и заживление замедлится.
На данном этапе, если отек купировался в достаточной мере, стопу рекомендуется держать в горизонтальном положении в течение дня 75% времени. В ночное время под стопу рекомендуется подкладывать одну подушку.
Также не рекомендуется стоять или ходить дольше 15 минут за раз, в противном случае стопа будет отекать и болеть. Послеоперационную обувь вы должны носить еще 3 недели.
Ненадолго разрешается выходить на улицу, длительность прогулок ограничивается болевыми ощущениями и отеком стопы.
Вождение автомобиля допускается только в случаях, когда у вас оперирована левая стопа, а автомобиль у вас с автоматической трансмиссией.
Связано это с тем, что правой стопой вы должны давить на педаль тормоза, и иногда это необходимо сделать очень быстро и сильно, больной стопой вы просто не сможете этого сделать, что делает вождение небезопасным.
Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться специальным кремом, который следует втирать в область рубца и вокруг него.
Упражнения, направленные на восстановление движений малых пальцев, начинают через 3 недели после операции и продолжают в течение 3 месяцев. Эти движения включают активное с сопротивлением и пассивное сгибание и разгибание пальцев. Занятия также должны включать упражнения, направленные на укрепление собственных мышц стопы.
Шесть недель после операции
Перед визитом к врачу вам будет выполнена контрольная рентгенография. С этими снимками вас осмотрит ваш лечащий врач и у вас будет возможность сравнить рентгенограммы до и после операции. Признаки сращения обычно становятся видны не раньше, чем через 6 недель после операции, иногда позже, у курильщиков они могут появиться только через 3 месяца после операции.
- На данном этапе, если процесс заживления протекает благоприятно, отек и кровоизлияния должны практически полностью исчезнуть, хотя некоторый отек может сохраняться до 3-4 месяцев.
- Примерно через 8 недель после операции вы сможет носить обычную обувь (с учетом возможного остаточного отека), однако мы все же рекомендуем носить обувь с жесткой подошвой.
Лечение вальгусной деформации
При диагностике изучают физические симптомы, образ жизни, наследственность. При деформации стопы проводят рентгенографию. Вальгусную деформацию диагностируют, когда большой палец отклоняется на 15 градусов и более.
Применяют кортикостероиды (для снятия спазмов мышц) и нестероидные препараты, устраняющие болевой синдром и отечность (ибупрофен, гидрокортизон, синодерм, преднизолон, фторокорд).
При развитии инфекционного процесса (наличии бактерий и антител в жидкости, извлеченной из пораженной области) назначают антибиотики.
Хирургия требуется, если терапия не дает результата, а также при дегенеративном поражении суставов. После проведения остеотомии требуется 1-2 месяца на восстановление, в этот период необходима специальная обувь (ортопедический сапог). При этом около 35% пациентов не удовлетворены результатами операции. Вмешательство чревато осложнениями, одно из самых распространенных – ограничение подвижности верхней части стопы.
Обувь
Предотвратить вальгусную деформацию и облегчить состояние при уже имеющемся нарушении поможет свободная обувь. Она исключит давление на пальцы, позволит им двигаться, что улучшит кровоток и предотвратит дальнейшую деформацию. Предпочтительны модели из натуральных материалов, позволяющие обеспечить воздухообмен.
Важно выбирать обувь правильного размера — не только повседневную, но и для занятий спортом (можно с привлечением специалиста, способного оценить состояние стопы)
Разминка и расслабление
Разминка поможет расслабить мышцы, уменьшить боль в суставах. Полезно сгибать/разгибать, разминать руками пальцы ног, перекатывать стопой теннисный мячик, захватывать пальцами мелкие предметы. Растяжку можно выполнять с помощью полотенца, эластичной ленты – пропустив ткань под пальцами, потянуть концы полотенца на себя (в том же направлении движется и верхняя часть стопы). Спустя 5 секунд ослабить натяжение, повторить упражнение ещё 10 раз.
Управление болью.
Снять боль помогает лед (в течение дня прикладывать к деформированному участку стопы на 10 минут), массаж с противовоспалительными маслами (ладана, мяты, эвкалипта, вербены, нероли, сандала, герани, душицы, мирта, можжевельник, бергамота).
Успокаивающим, противовоспалительным эффектом обладают крем «ВальгусСтоп», скипидарная и мазь с акульим жиром.
Снять боль помогут натуральные средства:
- Смесь оливкового масла (полстакана) и растертых в порошок бутонов гвоздичного дерева (10 г) – настояв 7 дней, обрабатывать воспаленный участок (кожа должна быть чистой, нарост слегка помассировать для активизации кровообращения).
- Йод (10 мл) и ацетилсалициловая кислота (5 таблеток) – настоять 2 дня, обработав кожу, обернуть стопу мягкой тканью или надеть носки.
- После ножных ванн смазывать проблемный участок камфорным маслом, после того, как продукт впитался, обработать кожу йодом (5%).
Вкладыши для обуви.
Поддерживают пятку, свод стопы, позволяют исправить положение пальцев, равномерно распределить вес, давление на суставы.
Использовать можно ортопедические вставки, межпальцевые перегородки, фиксаторы, выравнивающие большой палец.
Вальгусная деформация без врачебного контроля может привести к дистрофии сустава. Наблюдение у ортопеда, выбор рациональной обуви повысит шансы на восстановление.
У детей
В детском возрасте вальгусная деформация развивается из-за слабости связочного аппарата стопы, различных инфекций, рахита, эндокринных заболеваний, травм или дефицита кальция. Родители могут заметить, что при ходьбе малыш опирается на внутреннюю часть ступни. В раннем возрасте это может быть анатомическая особенность развития, но лучше показать ребенка врачу. Ведь при прогрессировании патологии возникают серьезные деформации стоп, костей голени, коленных суставов.
Ребенок начнет быстро утомляться, у него появляются боли в ногах, походка становится неуклюжей. Стопа распластывается, а ноги при соединении коленей напоминают букву «Х». Избавиться от вальгусной деформации у детей легче, чем у взрослых. Но начинать лечение нужно как можно раньше.
Причины развития вальгуса
Нарушение положения пальцев и других костей стопы развивается на фоне нескольких причин:
- Нарушение анатомии. Строение стопы всегда имеет индивидуальные особенности. При некоторых отклонениях (например, избыточная длина первой плюсневой кости или фаланги пальца) стопа стремится к большей деформации при нагрузках. Нормализация внутренней анатомии ступни – основная задача хирурга-ортопеда при оперативном лечении вальгуса.
- Слабость связочных структур. Она зависит от особенностей строения коллагеновых волокон связок и сухожилий. При их ослабленности легко достигается предел прочности и своды не восстанавливают свою форму после прекращения нагрузок.
- Избыточный вес. Постоянная избыточная нагрузка на ступни способствует отклонению 1-й плюсневой кости кнутри, а пальца, соответственно – кнаружи. Пациенты с избыточным весом имеют высокий риск развития этой патологии.
- Пристрастие к узкой и тесной обуви на высоком каблуке. Ношение подобной обуви неблагоприятно сказывается на функции сводов стопы.
- Наследственность. Наличие изменений стоп у кровных родственников может свидетельствовать о склонности к развитию деформации. Наследственность «в ответе» за свойства соединительной ткани, поддерживающей своды.
Также к причинам появления патологии относятся и разные повреждения ступней.
Как выявляют деформацию стопы у ребенка?
Нарушенная форма стопы малыша может быть выявлена при простом педиатрическом осмотре, но поставить диагноз и определить, насколько далеко зашла болезнь, могут исключительно ортопед и травматолог, которые воспользуются специальными диагностическими методиками
Во время осмотра обращают внимание на пальцы малыша – отклонены ли они в ту или иную сторону
Родители чаще всего замечают, что с ногами ребенка что-то не так, в то время, когда он учится ходить. Иными словами, болезнь проявляет себя примерно в возрасте одного года. Ребенок не наступает на всю стопу, когда ходит, походка его «косолапая».

Со временем форма стопы искажается, напоминая букву Х, малыш неустойчиво ходит, шаркает, его шаги крайне неуклюжи. Игра с другими детьми быстро выматывает малыша, ноги и позвоночник болят. За весь день стопа становится опухшей, иногда даже бывают судорожные сокращения в икроножных мышцах.

Чем опасно это заболевание, проявившееся у детей? Оно может вызвать плоскостопие, нарушение осанки, проблемы с позвоночником, деформацию таза. Вследствие проблем со стопами развивается артроз.

Для того чтобы убедиться, что стопа деформирована, делают рентгеновский снимок, компьютерную плантографию и подометрию стоп. Рентген показывает, что положение стоп относительно друг друга патологическое. Плантография дает возможность выявить морфологические параметры стопы. Подометрия выявляет адекватность нагрузок на стопу. С ее помощью можно заподозрить неладное даже до очевидных признаков проблемы.

Чтобы убрать из списка возможных диагнозов проблемы с центральными и периферическими отделами нервной системы, рекомендуют осмотр малыша неврологом.
Развитие болезни

На следующей стадии первый палец заметно искривляется, отклоняясь к наружному краю стопы и смещая остальные пальцы. Плюснефаланговый сустав подвергается избыточным нагрузкам, что приводит к воспалительным и дегенеративным процессам в костной ткани (Hallux rigidus). При отклонении большого пальца на угол более 30 градусов происходит деформация всех пальцев стопы (молоткообразное искривление, натоптыши, врастание ногтя).
Стадии деформации
В ортопедии различают три степени Hallux valgus:
- I стадия. Угол отклонения первого пальца кнаружи менее 25 градусов, отклонение плюсневой кости во внутреннюю сторону менее 12 градусов.
- II стадия. Угол отклонения первого пальца кнаружи более 25 градусов, отклонение плюсневой кости во внутреннюю сторону менее 18 градусов.
- III стадия. Угол отклонения первого пальца кнаружи более 35 градусов, отклонение плюсневой кости во внутреннюю сторону более 18 градусов.

 Эквинусное положение стопы
Эквинусное положение стопы

 Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья
Можно ли заниматься бегом при плоскостопии и рекомендации для здоровья

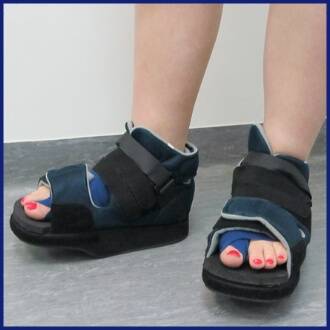 Обувь барука после операции по удалению косточки на ноге
Обувь барука после операции по удалению косточки на ноге



 Стельки при вальгусной деформации у взрослых
Стельки при вальгусной деформации у взрослых О молоткообразной деформации пальцев стопы
О молоткообразной деформации пальцев стопы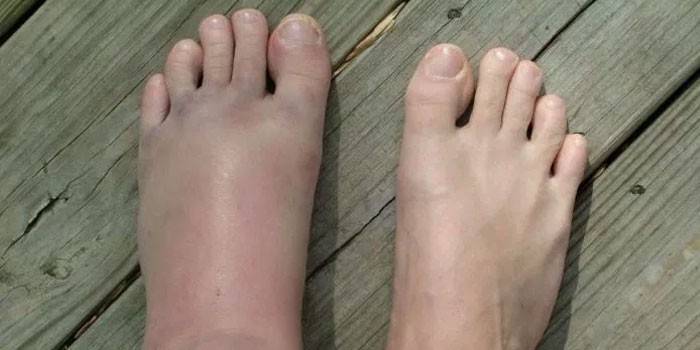 Плосковальгусные стопы у детей и взрослых
Плосковальгусные стопы у детей и взрослых Костяшки пальцев потемнели
Костяшки пальцев потемнели