Содержание
Рентген запястья и кисти
Метод используется в хирургии и ортопедии для диагностики повреждений травматического характера – трещин, вывихов, переломов.
В ревматологии исследование важно для диагностирования системных патологий, поражающих суставы.
Эндокринологи используют рентгенографию запястья и кисти для определения костного возраста. Такие исследования проводят детям, развитие и рост которых отличается от средних показателей в одну или другую сторону.
Исследование назначают, если у пациента диагностируется нарушение обмена фосфора и кальция, что свидетельствует о патологии паращитовидных желез. Суставы кистей рук изменяются под воздействием ревматических заболеваний
Рентгенография позволяет оценить степень поражения костей и мягких тканей, показывает уплотнения и утолщения
Суставы кистей рук изменяются под воздействием ревматических заболеваний. Рентгенография позволяет оценить степень поражения костей и мягких тканей, показывает уплотнения и утолщения.
Чтобы вовремя диагностировать заболевание и его причину, используется рентгенография. Этот метод известен давно и до сих пор пользуется популярностью у травматологов, хирургов, терапевтов.
Методика работает по принципу рентгеновского излучения. Пучки лучей проходят сквозь предмет и оставляют контурный след на пленке. В зависимости от плотности ткани, луч по-разному через нее проходит. Так, костная ткань отражается лучше всего, а мягкая – отражается плохо.
Тем не менее по тени на снимке рентгенолог или другой доктор может увидеть изменения в лимфатических узлах, сухожилиях, мышцах. Рентгенологическое изображение показывает всю внутреннюю структуру запястья и кисти.
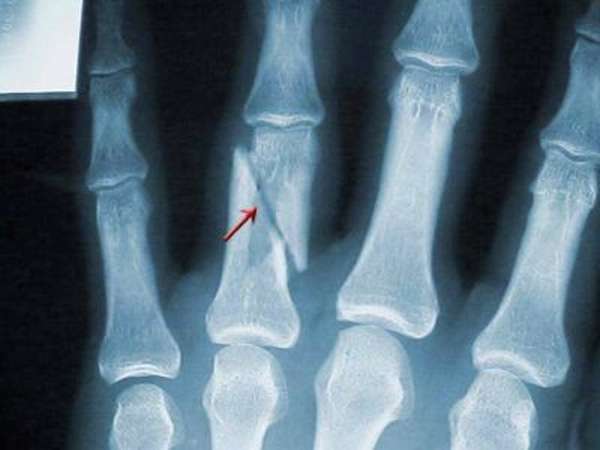
На рентгене хорошо видны любые повреждения костной ткани: истончение, трещины и микротрещины, вывихи, воспалительные процессы. Для точной диагностики проблем с мягкой тканью врач может назначить более информативную компьютерную томографию, для исследования кровеносных сосудов – ангиографию.
Сегодня медицина использует несколько вариантов исследования кистей и запястья, они современней, точнее, быстрее. К ним относят МРТ, КТ, МСКТ и другие. Однако обычный рентген продолжает использоваться, поскольку он проще и доступнее.
Такая аппаратура есть в каждой клинике, это стоит намного дешевле или вовсе бесплатно. К тому же доза облучения у всех прогрессивных вариантов и рентгенографии практически одинакова.
Виды переломов
Перелом мизинца руки – самый распространенный вид, так как он самый тонкий и расположен с края кисти.
Перелом большого пальца руки случается реже, однако это самый опасный вид, так как процесс восстановления трудоспособности весьма сложен. Такая травма обычно сопровождается вывихом и случается из-за слишком сильного обратного разгибания.
Если от перелома пострадал безымянный палец на руке, следует старательно подойти к курсу восстановления, так как его травма может привести к проблемам в функциональности всей кисти. Переломы среднего пальца и переломы указательного пальца менее опасны, однако при неправильном срастании приводят к нарушениям моторики и другим осложнениям.
Краевой перелом кончика пальца часто случается по неосторожности при работе с инструментами или большим весом. Поднадкостничный перелом выделяют в отдельный вид
Обычно он встречается у детей, при этом надкостница остается целой, потому что в этом возрасте она еще достаточно мягкая и гибкая. Обнаружить его сложно, однако он быстро зарастает и не требует репозиции
Поднадкостничный перелом выделяют в отдельный вид. Обычно он встречается у детей, при этом надкостница остается целой, потому что в этом возрасте она еще достаточно мягкая и гибкая. Обнаружить его сложно, однако он быстро зарастает и не требует репозиции.
Со смещением
Переломы делят на две группы в зависимости от того, как расположены отломки: со смещением, без смещения. Перелом пальца со смещением может быть с расхождением или захождением отломков.
По количеству осколков выделяют: безоскольчатые, одно-, двух- и многооскольчатые. По форме линии разлома различают поперечный, винтовой, косой, Т-образный, S-образный и другие виды повреждения. По месторасположению бывают околосуставные, внутрисуставные и внесуставные или переломы диафизарной части.
Травма со смещением может заживать от 3 до 6 недель. Сколько срастается перелом без смещения, сказать проще при отсутствии осложнений на это уходит 2-3 недели, полностью восстанавливается через месяц.
Закрытый
Закрытый перелом – это внутреннее повреждение, при котором не нарушается целостность покрова кожи. Такой вид травмы менее травматичен и не угрожает заражением.
Открытый
Открытый перелом – повреждение, при котором кожный покров поврежден, часто бывает видна кость. У пострадавшего может быть кровотечение разной силы. Опасен возможностью инфицирования и серьезной травмы нервов, сосудов, связок и т.п.
Фаланги
Чаще всего, от перелома страдают отдельные фаланги пальца руки. Различают переломы:
- проксимальной фаланги,
- средней фаланги,
- дистальной фаланги (первой).
Травма основной фаланги встречается чаще остальных
Перелом ногтевой фаланги часто происходит из-за неосторожности при работе с молотком или другими инструментами. Для травмы верхней фаланги характерно массивное раздробление кости и повреждение кожи, которое может привести к инфицированию. Интересно почитать перелом кисти руки
Как правильно делать снимок на плоскостопие
Специальной подготовки к процедуре не требуется. Исследование проводится на базе медицинского учреждения.
Для определения плоскостопия рентген конечности проводится в 2 положениях:
- Прямая – пациент должен стать полной стопой на кассету с рентгеновскими пленками, вторая нога – на весу. Используется для выявления поперечной формы деформации подошвы.
- Боковая – фотография делается в положении стоя, вторая нога на весу. Обязательно на пленке фиксируется голеностопное сочленение. Используется для выявления продольной формы изменения соотношения костных, мышечных структур, сухожилий.
Рентгенологическое исследование делается для каждой ноги в спокойном состоянии. Для стандартного исследования используются пластины размером 18х24 см. Луч рентгеновского аппарата должен быть направлен по центру ступни. Результат получают в течение 15–30 минут.
Определить степень плоскостопия по снимку должен ортопед. Для этого пленку расчерчивают, фиксируя высоту свода стопы. На рентгеновской пленке выделяют треугольник, вершиной которого является верхняя часть первой плюсневой кости. Прочими контрольными точками являются выступающая часть пяточной кости, ладьевидно-клиновидный сустав.
Анализ изображений называется рентгеноморфометрия. В норме продольный угол стопы составляет 125–130 градусов, максимальная высота свода составляет 3,5 см, 1 и 5 головки плюсневых костей лежат на плоскости, остальные располагаются выше нормального положения сочленения.
Поперечная форма деформации развивается во взрослом возрасте вследствие избыточной нагрузки на ступни в течение длительного времени, при ношении плохо подобранной обуви.
Выделяют несколько степеней поперечного плоскостопия на рентгене:
- Компенсация – тяжесть тела приходится на 1 и 2 фаланговые суставы. Второе сочленение увеличивается в размерах.
- Субкомпенсация – первый плюсневый сустав отклоняется, формируя вальгусное отклонение костей.
- Декомпенсация – все плюсневые кости лежат в одной плоскости, горизонтально.
Продольная форма деформации заключается в снижении высоты свода стопы. Нога растекается на плоскости, снижаются ее пружинящие свойства. Чаще всего выявляется у детей до 3 лет. С ростом ноги у подавляющего числа малышей состояние костных структур нормализуется.
При продольной форме врач будет измерять высоту и угол свода стопы. Степени отклонения от нормальных значений:
- Первая – деформация ноги отсутствует, угол свода – 131–140 градусов, высота – 2,5–3,5 см. Наблюдается нарушение плавности походки, повышенная усталость после бега, длительной ходьбы.
- Вторая – на снимках определяются проявления дегенеративных процессов в сочленениях. Угол свода – 141–155 градусов, высота – от 1,7 до 2,4 см. Наблюдается видимое изменение внешнего вида ступни.
- Третья – присутствует явная деформация костных структур, сочленений. Угол свода превышает 155 градусов, высота – менее 1,7 см. Наблюдается артралгии в коленных, тазобедренных суставах, позвоночном столбе. Ношение обычной обуви невозможно.
Методика измерения деформации костных структур описана в проколах ВОЗ, рекомендациях для врачей-рентгенологов и ортопедов. Убирать, уменьшать или добавлять что-либо на рентгеновский снимок конечности невозможно.
Рентген стопы – метод диагностического исследования, позволяющий выявить различные травматические повреждения, инфекционно-воспалительные заболевания, дегенеративные изменения в тканях стопы. Процедура позволяет установить наличие врождённых и приобретённых дефектов костной системы стопы, оценить последствия механических поражений, предотвратить развитие патологических процессов, требующих хирургического лечения.
Рентген стопы позволяет выявить следующие заболевания и состояния:
- врождённое или развившееся плоскостопие;
- врождённую или приобретённую в результате острой или хронической травмы деформации костей;
- последствия травм стопы (вывиха, перелома, трещины);
- системные заболевания (подагру, артрит, артроз).
В травматологии рентген стопы проводится при подозрении на вывих, подвывих, перелом и переломовывих костей стопы. Стандартное исследование выполняется в 2-3 проекциях.
Об исследуемых областях и тонкостях расшифровок
Рентген сломанной руки с обзорными снимками в нескольких проекциях проводят для визуализации лопатки и ключицы, а также отростков – акромиального и клювовидного (рентгенография пояса верхней конечности). По переднее-задним фото с поворотом конечности вперед и вверх ладонями просматривают костные ткани локтевого сустава и предплечья.
В интенсивном затемнении (по белому цвету) видны трубчатые кости с плотной структурой, а их наполнения губчатым веществом показаны на рентген-фото просветлением по центру. Теневыми полосами разной толщины визуализируются костные окончания – суставные хрящи. Рентгеновский снимок кисти здоровой руки выполняют для сравнительного анализа с дистрофически – дегенеративными поражениями конечности.
О патологических процессах на рентген-снимках будут свидетельствовать:
- смещения, сколы, трещины и разломы костей;
- разреженная структура тканей при артритах (к примеру, инфекционных, в том числе туберкулезных артритах);
- эрозивные участки с гнойным содержимым при остеомиелите;
- деформации и сужения суставных щелей;
- наличие околосуставных кист и эрозий;
- скопление жидкости в суставах;
- появление кальцификатов и остеофитов;
- срастание сочленений и фаланг.
Рентгенография кистей рук является обязательной при ревматизме, артрозах.
Кратко о рентгенографической съемке пальцев и кисти
Существует большое количество заболеваний, при которых поражаются именно пальцы и кисть верхних конечностей, и требуется рентгенологическое обследование их состояния. Как упоминалось выше, зачастую в таких случаях для анализа делаются парные рентгеновские снимки кисти руки.
Помимо четырех видов изображений самой кисти выполняется съемка всех пальцев в отдельности в двух проекциях – прямо и сбоку. Такое подробное исследование применяют в ряде случаев воспалительно-системных заболеваний (при ревматоидном артрите), кальцификации мягких тканей, когда патологию можно обнаружить в начальной фазе.
Свои тонкости имеет и рентген пальца на руке. Для снимков пальцев в прямых проекциях (со второго по пятый включительно) выкладка на кассету проводится со стороны ладони, а первого большого – тыльной стороной. Выполняется дополнительная боковая укладка для каждого пальцевого фаланга индивидуально. Все в комплексе даст представление о состоянии межфаланговых суставов, первой пястной кости и запястных повреждениях.
Рентгенограмма кисти хорошо показывает различные переломы, смещения осколков кости.
Для информативных данных рентгена необходимо на выкладках конечности охватывать участок с лучезапястным суставом, зону пястных костей, само запястье, а также кости предплечья в их нижней трети. Проведение рентгена осуществляется с дополнением косых проекций под углом 45 ° ладонной и тыльной сторон руки по отношению к кассете аппарата. Указанные фото рентгена лучезапястного сустава покажут трехгранную, крючковатую, гороховидную, трапециевидную и ладьевидную кости.
У костного аппарата запястья структура довольно сложная, и в практике нередко преобладают травмы сочетанные, типа разнонаправленных вывихов трехгранной кости. Поэтому нарушения в строении этой части рук – травмирование очень серьезное.
Правильно проведенный рентген запястья позволит детально распознать характер повреждений, что даст возможность предотвратить в дальнейшем осложнения. Это объясняет необходимость косых проекций, при которых рентгеновская трубка немного смещается в сторону. Здесь многое зависит от компетентности рентгенолога, проводящего обследование.
О лучевой диагностике локтевого сустава и локтяВажно сделать снимки на современной аппаратуре. Цифровая рентгенография лучезапястного сустава выдаст более качественные рентген-снимки, чем обычная
Указанные отделы верхних конечностей исследуются часто при вывихах, переломах, ушибах. Также к рентгену этой зоны обращаются при подозрениях на патологию, когда необходима информация о состоянии отдела плеча и головки кости предплечья.
В сложном строении локтевого сустава задействованы лучелоктевой, проксимальный и плечелучевой суставы, хорошо рассмотреть которые позволят только несколько проекций рентгенографии. Боковой снимок потребует поднятия и сгиба руки под прямым углом. Для прямого фото-рентгена конечность приподнимается в выпрямленном положении, а при аксиальном изображении выполняется максимальный сгиб с упором на кость плеча.
На практике подобные исследования, как и рентген ладони, проводится очень часто.
Как проводится обследование
При проведении процедуры пациент находится в положении сидя. Исследуемая конечность ровно располагается на столе рентген-аппарата. Правильное расположение конечности обеспечит получение необходимой информации при обследовании, что, в свою очередь, повлияет на выбор схемы терапии.
Как делают рентген пальца руки
Изучение состояния пальцев может проводиться несколькими способами. При рентгенографии большого пальца съемка производится в 2 проекциях: прямой и боковой. Прямая проекция предполагает расположение ладони прямо на кассете. Большой палец при этом максимально отводится в сторону. Боковая проекция предполагает укладывание на лучевой край. Подобная методика укладки дает возможность получить максимально точный снимок большого пальца. На нем будут четко видны фаланги, первая пястная кость, межфаланговый и пястно-фаланговый суставы.
Сканирование остальных пальцев кисти производится в прямой и боковой проекции. Больной палец укладывается на кассету со стороны ладони или боковой поверхности. На снимке можно будет рассмотреть фаланги и суставную щель межфалангового сустава.
При исследовании сложных повреждений съемка проводится в 2 проекциях под углом в 45°. Возможно выполнение и другим способом. Чтобы изучить мелкие структуры пальца, снимки выполняются с малым фокусным расстоянием.
Рентген пальца ноги
Рентген пальцев ног может быть назначен в случае появления жалоб на болезненные ощущения, возникающие при ходьбе. Кроме того, основанием к проведению сканирования является:
- артроз, артрит, подагра;
- вывих и подвывих;
- трещина или перелом разной тяжести.
Чтобы получить максимум информации о характере повреждений, проведение рентгена пальца на ноге осуществляется в нескольких проекциях.
Исследуемая конечность освобождается от одежды и располагается на специальной подставке. В некоторых случаях сканирование большого пальца ноги или всей ступни проводится при дополнительной нагрузке. Пациенту рекомендуется поднять здоровую ногу вверх и согнуть в колене, чтобы исследуемая конечность приняла на себя всю массу тела.
Кому назначают рентген кисти
Повреждения пальцев рук, сопровождающиеся болью и другими неприятными симптомами, являются основанием для назначения рентгенологических исследований. При необходимости они могут быть выполнены в нескольких проекциях. Характер повреждения определяет, будет исследован только 1 палец или вся кисть.
Своевременно проведенное рентгенологическое исследование позволит выявить не только повреждения, вызванные механическими травмами, но и наличие патологий на руке или ноге.
Показания для проведения
Рентгенография проводится при наличии повреждений травматического характера, изменений, вызванных воспалительным процессом, патологических изменениях суставов, при болевом синдроме.
Основанием к проведению процедуры являются:
- переломы, вывихи, трещины и другие повреждения, полученные в результате травм;
- появление отека и гиперемии, деформация;
- ощущение боли в кисти и пальцах, возникающее как во время движения, так и в состоянии покоя;
- поражения, появившиеся в результате развития артрозов и артритов;
- воспалительные процессы, например, развитие остеомиелита;
- врожденные патологии костей, например, брахидактилия;
- развитие новообразований любого характера.
Рентгенологические исследования проводятся для контроля течения воспалений в костной структуре пальцев, а также для того, чтобы оценить эффективность проводимой терапии и быстроту восстановления костей после повреждений.
Что покажет рентген пальца
Рентгеновские снимки отражают все патологические изменения. При повреждении, возникшем в результате травмы, будет виден перелом, трещина, костные отломки и их смещение, структурные изменения костной ткани. При необходимости может быть проведен рентген всей кисти, а не только 1 пальца. Полученные данные лягут в основу схемы дальнейшей терапии.
При ревматических поражениях на снимках будут видны структурные изменения тканей, что располагаются вокруг мелких суставов, их уплотнение, изменение толщины и очертаний. Трансформации внутри сустава проявляются косвенными признаками, например, увеличением суставной щели. Патологии суставов могут вызывать остеопороз расположенных рядом костных поверхностей. На снимке будет видно уменьшение плотности и количества костных пластинок.
Типичный признак артрита – кистозные изменения. Их можно выявить уже на ранних этапах развития патологии. Чаще всего это множественные новообразования округлой формы и небольшого размера. При запущенной форме наблюдается образование костных эрозий.
Противопоказания для проведения
Рентген пальцев ног и рук не проводят во время беременности и лактации. Исключением может стать тяжелая травма, когда только рентгеноскопия пальца руки или ноги способна облегчить визуализацию проблемы и составление схемы терапии. В такой ситуации пациентка обеспечивается средствами защиты.
Детям, не достигшим 15 лет, а также тяжелобольным рентген назначается только в случае крайней необходимости.
Исследование кисти и пальцев руки
Исследование скелета кистей рук и пальцев рентгеном производится чаще всего из-за подозрения на перелом, при разрыве связок, вывихах и сильных ушибах. Также рентгенография применяется для оценки состояния срастающихся костей.
Состояние кистей рук особенно важно для диагностики тех или иных болезней. Например, при ревматических заболеваниях, когда человеку трудно шевелить руками, одними из первых начинают реагировать именно суставы верхних конечностей, поэтому очень важно выяснить их состояние на снимке и оценить степень заболевания
Полезной данная процедура оказывается и тогда, когда необходимо обследование сломанной руки.
Короткие мышцы ноги находятся прямо вверху и внизу стопы. Короткие мышцы ноги особенно важны для движений пальцев ног. В нижней части стопы есть прочная связь. Полоса простирается между пяткой и шаром стопы. Эта полоса важна для арки стопы. Подошва ноги изогнута вверх. Во время бега все подошвы ноги не касаются земли одинаково. Это особенно заметно в песке. Нога касается земли пяткой, внешним краем ноги и передней частью ноги.
Какие изменения видны на рентгенограмме кисти?
Арка ступни формируется в двух направлениях. Спереди на спину, нога явно изогнута. Это называется пешеходным продольным сводом. Пешеходный перекрестный свод — это хранилище от внешнего края ободок до внутреннего края. Арка ступни образована костями, мышцами и связями.
Рентген кисти и пальца производится примерно по той же системе, что и снимок запястья: пациент кладет ладонью вниз одну или две руки на специальный стол, пальцы не сомкнуты. Кисть снимается в одной проекции (иногда могут использовать и две), а палец — в двух. Обследование в среднем занимает 10-15 минут.
Средняя стоимость данного вида обследования по России составляет 1600-1800 рублей.
Арка ноги важна, так что сила хорошо распределяется по ноге во время ходьбы. Арка ступни может измениться. Нога может согнуть больше или сидеть на земле. Ультразвук — это неинвазивная и безопасная медицинская визуализация. Благодаря ей, ортопед может проверить состояние мягких тканей, а также наличие массы. Этот диагностический инструмент позволяет визуализировать и определить тяжесть педиатрической патологии.
Преимущества ультразвука для ног
Ультразвук способствует качеству лечения, направляя диагноз с высокоточными изображениями. Затем ортопед может точно оценить качество мягких тканей стоп и, таким образом, нацелить конкретное решение на потребности пациента. Это помогает прояснить ориентированные вмешательства с помощью этой технологии.
Расшифровка нормы и отклонений на снимках
После проведения обследования рентгенолог анализирует изображения, описывает структуры и фиксирует те нарушения, которые были обнаружены в ходе рентгеноскопии. В норме высота свода стопы составляет не менее 3,5 см, а угол ее продольного свода колеблется в пределах 125-130 градусов. Также у здорового человека прилегать к опоре будут головки только пятой и первой плюсневых костей. Полученный рентгеновский снимок стопы человека – норма и отклонения от нее оцениваются врачом-ортопедом, который ставит окончательный диагноз. Процедура расшифровки в этом случае называется рентгеноморфометрией.
Чаще всего при отсутствии травматических повреждений стопы у пациента рентген-исследование используется для обнаружения плоскостопия. Прямой снимок стопы дает возможность оценить наличие у пациента поперечного плоскостопия, для которого характерно уменьшение поперечного свода стопы, образованного плюсневыми костями. Если вторая, третья и четвертая кости возвышаются над опорой, то стопа у пациента здорова. Всего различают три стадии, по которым можно определить плоскостопие на рентгене — компенсации, субкомпенсации и декомпенсации.
На стадии компенсации нагрузка распределяется с первой и пятой на первую, вторую и пятую кости, вторая при этом утолщается и увеличивается в размерах. При субкомпенсации к опорным костям добавляется еще третья, а первая отклоняется в сторону и формирует вальгусную деформацию первого пальца стопы. На последней стадии, при декомпенсации, все плюсневые кости становятся опорными, высота свода стопы уменьшается до минимума. Степени плоскостопия на рентгене чаще всего оцениваются при помощи обследования с нагрузкой.
Что касается продольного плоскостопия, то для его диагностики используют боковые снимки. Такая рентгенограмма визуализирует треугольник с вершинами в пяточном бугре, головке первой плюсневой кости и ладьевидно-клиновидном сочленении. Учитывается также высота свода стопы относительно нормальных показателей и ее угол.
Степени продольного плоскостопия, измеренные рентгенографически, подразделяются на первую, вторую и третью, по мере развития заболевания:
- Для первой степени характерно увеличение угла свода стопы до 135-140 градусов, сам свод опускается до 2,5-3 см, деформация плюсневых костей и фаланг пальцев при этом отсутствует.
- На второй степени плоскостопия угол увеличивается еще на 8-10 градусов до 145-155, высота свода составляет 1,8-2,3 см. Эта степень сопровождается тянущими болями в тазобедренных и коленных суставах, нередко появляются признаки деформирующего артроза таранно-ладьевидного сустава.
- Третья степень плоскостопия характеризуется увеличением угла до 160 градусов и более, высота свода при этом составляет менее 1,7 см, диагностируется выраженная деформация таранно-ладьевидного и других суставов стопы, появляются боли в копчике и нижних отделах позвоночника.
Возможные деформации стопы в детском возрасте
Дети нередко оказываются подвержены изменениям костно-связочного аппарата стропы, но для них эти изменения строения чаще всего являются врожденными и корректируются значительно легче, чем у взрослых пациентов. По мере взросления ребенка будут ухудшаться существующие у него деформации. Поэтому своевременная коррекция патологии очень важна. Чаще всего встречаются такие изменения строения стопы как плоскостопие и косолапость.
Определение плоскостопия по рентгенограмме проводится в возрасте старше 12 лет, так как в течение первых лет жизни ребенка проходит развитие, рост и постепенное изменение строения его стопы. Диагноз, поставленный ранее, считается подозрением на заболевание и вовремя принятые меры помогают избавить малыша от плоскостопия в начальной фазе его развития.
Плоская стопа без выемки свода у самых маленьких детей представляет собой особенность расположения мягких тканей, которая нивелируется по мере взросления ребенка.
Лечение переломов
Если пациент задается вопросом о том, как лечить перелом пальца на руке в домашних условиях, то лечение назначается только медиком. Лечатся переломы пальцев двумя методами: консервативными и хирургическими.
Избавиться от неприятных симптомов помогают нестероидные противовоспалительные медикаменты. В организм они поступают по-разному. В:
- таблетках;
- инъекциях. Препарат вкалывают в мышцу или в вену.
Используется: «Диклофенак», «Кеторолак», «Нимесулид», «Мелоксикам», «Аэртал».
Такие препараты очень эффективны. Они помогают снизить активность распространения воспалительного процесса, снять отеки, избавиться от болевых ощущений.
К консервативным методам воздействия относится закрытая репозиция обломков и обездвиживание конечности. Палец закрепляется несколькими способами: гипсом, фиксатором, ортезом. Также больной палец можно просто присоединить к здоровому пальцу.
Если у пациента нарушена целостность кости в 2-ух и более местах, то ему проводят операцию.
Ее проводят при:
- комбинированных;
- неустойчивых травмах;
- повреждениях, где был поврежден сустав, или есть осколочные обломки костей.
При этих травмах проводится:
- закрытая репозиция;
- скелетное вытяжение;
- открытая репозиция.
Первый вид операций проводят при закрытых переломах пальцев кисти со смещением. Перед ней больному делается проба на анестетик. Если у него нет аллергии, то обезболивающий препарат ему вводят в мягкие ткани. Далее пациенту накладывается гипс. Он помогает обездвижить сустав.
После введения обезболивающего конечность гражданину натягивают по всей оси, и сгибают все суставы под 120 градусов. Далее медик осуществляет надавливание на место повреждения. Так кость встает на место. Затем накладывается гипс. Его накладывают от верхней трети части предплечья полностью на конечность. Палец немного сгибается. Кисть разгибают в лучезапястном суставе под 30 градусов, сломанный палец притягивают к ладони. Это предотвращает риск развития контрактур, и повторного изменения положения кости.
Избавиться от болевых ощущений помогают анальгетики.
Если кости с помощью закрытой репозиции сопоставить нельзя, то пациенту проводят скелетное вытяжение. Также его проводят при травмах с множеством костных обломков. Во время операции используется местная анестезия. Далее накладывается гипсовая лонгета, а напротив травмированной конечности вставляют специальную проволоку. По размеру она больше травмированной зоны и имеет специальный крючок. Далее врач сопоставляет части костей и вводит скобы, булавки и нитки. При проведении операции ноготь пациента покрывают специальным полимерным лаком. Он укрепляет винты на пальце руки при переломе.
После всех манипуляций пациенту дают анальгетик. Дополнительно дают препарат с противовоспалительным и антибактериальным эффектом.
Открытую репозицию проводят только в особых случаях. При:
- открытом переломе;
- сложном оскольчатом переломе пальцев руки;
- гнойных осложнениях, возникших после лечения традиционными методами;
- травмах, когда кости неверно срослись.
У медиков данная операция называется «остеосинтезом». При ней используется общий наркоз. Во время нее гражданину, с переломом пальца на руке, устанавливают специальные шурупы и спицы. Они помогают костным обломкам срастись верно. После операции на конечность накладывают гипс. Вместо него можно использовать аппарат Илизарова. Он фиксирует костные обломки, снижает необходимость в использовании фиксатора. Минус устройства в том, что пациенту требуется каждый день выполнять несложные гигиенические процедуры.
Помните, что операция «остеосинтеза» также бывает разной. Она бывает:
- одноэтапной. В данном случае пациенту устанавливают в поврежденную конечность фиксатор, и он ходит с ним всю жизнь;
- двухэтапной. Пострадавшему во время манипуляций устанавливают фиксатор, удаляют его уже через 3-4 недели.
 Рентген кисти
Рентген кисти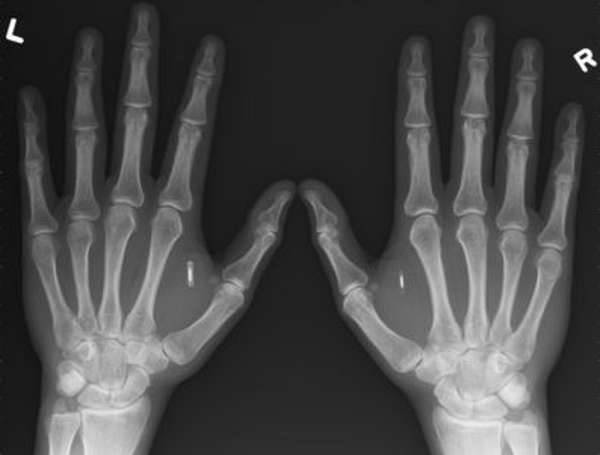
 Короткий сгибатель большого пальца стопы
Короткий сгибатель большого пальца стопы Что показывает рентген кисти рук
Что показывает рентген кисти рук

 Как проводится рентген тазобедренных суставов, и что он показывает?
Как проводится рентген тазобедренных суставов, и что он показывает? Рентген тазобедренного сустава: цены, адреса и запись онлайн
Рентген тазобедренного сустава: цены, адреса и запись онлайн Грыжа грудного отдела позвоночника рентген
Грыжа грудного отдела позвоночника рентген Рентген коленного сустава: цены, адреса и запись онлайн
Рентген коленного сустава: цены, адреса и запись онлайн