Содержание
Стадии рахита, диагностика, внешние проявления
В начальном периоде болезни
- беспокойство
- раздражительность
- нарушения сна
- потливость
- Характерным симптомом является появление небольшого участка облысения на затылке. Это объясняется тем, что ребёнок постоянно трёт голову о подушку.
Разгар болезни (вторая стадия)
- Деформация рёбер и грудины напоминает куриный или килевидный вид.
- «Рахитические чётки». При общем осмотре ребенка можно заметить своеобразные утолщения у мест присоединения рёбер к грудине Данный симптом обуславливается разрастанием деминерализованной костной ткани рёбер у их присоединения к грудине.
- «Рахитические браслеты». Известный симптом — утолщение по краям длинных трубчатых костей — более заметный в области предплечья, возникает из-за того, что кости в этих местах начинает разрастаться в толщину.
- «Рахитический кифоз». Примерно в возрасте шести месяцев ребёнок становится активнее, начинает сидеть, ползать на коленях. В это время формируется физиологический грудной кифоз (выгибание позвоночника кзади на уровне грудных позвонков). Мягкость и податливость позвонков, при всё более возрастающей нагрузке, способствует патологическому искривлению позвоночного столба.
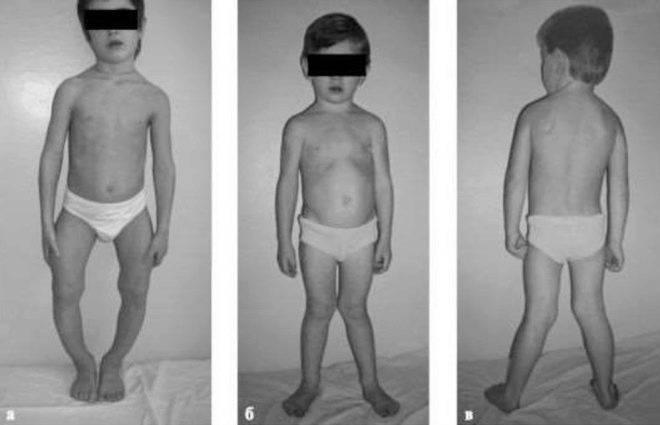
- Рахитическое искривление ног бывает двух типов: O-образно, X- образно. Эти изменения появляются к годовалому возрасту, когда ребёнок начинает ходить.
- Отчётливый резкий запах мочи. Нехватка кальция и фосфора ведёт к нарушению обмена аминокислот. В моче обнаруживают повышенное содержание аммиака фосфора и аминокислот. Это придаёт ей резкий запах.
Период выздоровленияПериод остаточных явленийСюда включаются:
- Нарушения работы дыхательной и сердечнососудистой систем из-за деформации грудной клетки.
- Осложнения в течение беременности и процессе родоразрешения. При рахите происходит искривление и сужение тазовых костей, что может потребовать операционного вмешательства при приёме родов.
- Кариес и приобретённая аномалия прикуса создают проблемы в процессе пережевывания пищи.
Этиология
Основные причины рахита следующие:
- недостаточное нахождение на солнце и, как следствие, недостаточное облучение ультрафиолетом, необходимым для синтеза витамина в организме;
- недостаточное получение витамина D с пищей, например, если ребёнка кормят молочными смесями, не обогащёнными этим витамином, либо при недостаточном уровне обеспечения им организма кормящей женщины при кормлении грудью;
- недоношенность ребёнка;
- эндогенные причины (нарушение процессов всасывания витамина D в кишечнике, нарушение процессов гидроксилирования неактивных форм витамина D в его активные формы — витамин D3 в печени и почках, отсутствие или нарушение функциональной активности рецепторов к витамину D3;
- предрасположенность к заболеванию (дети негроидной расы более предрасположены к развитию рахита)
Заболевание встречается во всех странах мира, но особенно часто сопряжено с климатическими особенностями регионов (запыленный, загрязненный, сырой воздух и оконное стекло поглощают ультрафиолет, необходимый ребёнку). Более часто и более тяжело рахитом болеют дети рождённые поздней осенью или зимой. У детей некоторых народов, ведущих кочевой образ жизни, рахит также встречается реже. В 1919 г. Гульдчинский (Huldschinsky) открыл эффективное действие ртутно-кварцевой лампы (искусственное «горное солнце») при лечении больных рахитом детей. С этого периода основным этиологическим фактором рахита начали считать недостаточное облучение детей определёнными лучами солнечного спектра.
Наиболее легко возникает и тяжелее протекает рахит поздней осенью, зимой и ранней весной, оттого что дети длительное время остаются в закрытых помещениях, да и будучи на воздухе, в одежде, плотно закрывающей все тело, они мало получают ультрафиолетовых лучей. Зимой, когда солнце не поднимается высоко над горизонтом, а небо длительно покрыто облаками и тучами, ультрафиолетовые лучи задерживаются и почти не попадают на землю. Меньше ультрафиолетовых лучей доходит до земной поверхности в ранние утренние часы и в вечернее время, когда солнце стоит низко.
Второй важной причиной, вызывающей заболевание рахитом, является нерациональное вскармливание ребёнка.
Для детей, вскармливаемых грудью, риск заболеть рахитом ниже, при условии здорового обмена веществ у матери ребёнка; при смешанном и особенно искусственном вскармливании заболеваемость рахитом значительно выше и тяжелее.
Одной из причин этого явления может быть разница в усвоении солей кальция и фосфора. При кормлении грудью здоровый ребёнок усваивает около 70 % кальция, вводимого с пищей (Оглер) и 50 % фосфора; при искусственном вскармливании—только 30 % кальция (И. А. Шабад) и 20—30 % фосфора
В женском молоке соотношение кальция и фосфора (1:1,3—1,5) наиболее благоприятно для усвоения этих веществ. Фосфор и кальций женского молока хорошо усваиваются ребёнком, если он получает его сырым.
Также существуют и эндогенные причины гиповитаминоза D,к которым относится нарушение процессов всасывания витамина D в кишечнике, что наблюдается при синдроме мальабсорбции,обструкции желчевыводящих путей и других патологических состояниях.
Также к таким причинам относится хронические заболевания печени и почек, что приводит к нарушению процессов гидроксилирования неактивных форм витамина D в его активные формы(Витамин D3, и отсутствие или нарушение функциональной активности рецепторов к витамину D3.
Проявления рахита
Первые признаки рахита могут появляться уже на 2-3 месяце жизни малыша, а у недоношенных детей еще раньше. Часто первыми симптомами болезни (так называемый начальный период рахита), которые замечают родители, бывают нарушения сна (сон становится беспокойным, тревожным, со вздрагиваниями), раздражительность, плаксивость, частые вздрагивания ребенка даже при негромком звуке. У малыша появляется повышенная потливость, особенно во время сна или кормления. Наиболее сильно потеют лицо и волосистая часть головы. Из-за сдвигов в обменных процессах в организме пот становится «кислым», раздражает кожу, при этом ребенок начинает тереть голову о подушку, что вызывает облысение затылка. Моча тоже может иметь кислый запах и раздражать кожу малыша, вызывая нередко появление опрелостей. Осматривая ребенка, врач, как правило, отмечает небольшое размягчение костей черепа, образующих края большого родничка и швов. Если на данном этапе не начато лечение и не устранены причины, способствующие развитию рахита, то клинические проявления болезни начинают постепенно нарастать, а у ребенка появляются выраженные костные изменения.
Период разгара болезни чаще всего приходится на конец первого полугодия жизни малыша. К мягкости и податливости краев большого родничка присоединяется размягчение костей черепа — появляется уплощение затылка, возникает асимметрия головы. В результате избыточного разрастания некальцифицированной костной ткани (рост которой в норме прекращается после кальцификации) у ребенка начинают выступать лобные и теменные бугры, а череп приобретает своеобразную форму. Кроме того, на ребрах появляются уплотнения в виде «рахитических четок», а на запястьях в виде «рахитических браслетов». Во втором полугодии жизни, когда нарастает нагрузка на кости, появляются искривления позвоночника («рахитический горб»), грудной клетки (она может быть вдавлена внутрь или выбухает), таза (узкий неправильной формы таз («плоскорахитический таз»). С началом самостоятельной ходьбы у малышей часто искривляются ноги, принимая О-образную и реже Х-образную форму, развивается плоскостопие. Особенно хорошо видны костные деформации на рентгеновских снимках, однако из-за побочных действий на организм это исследование у маленьких детей проводится очень редко и только по строгим показаниям.
В это же время, кроме отчетливых костных изменений, развивается снижение мышечного тонуса (мышечная гипотония). В результате слабости мышц появляются большой живот («лягушачий» живот), повышенная подвижность в суставах, ребенок начинает задерживаться в развитии моторных навыков (поздно начинает переворачиваться на живот и спину, сидеть, ползать, стоять, ходить).
Кроме того, у детей с проявлениями рахита запаздывает прорезывание зубов, нередко происходит нарушение работы внутренних органов: легких, сердца, желудочно-кишечного тракта (склонность к запорам). Из-за снижения иммунитета дети начинают часто болеть респираторными инфекциями.
Однако постепенно отмечается стихание симптомов болезни — наступает период выздоровления. При этом улучшается самочувствие ребенка, исчезают изменения со стороны нервной системы и внутренних органов, ребенок начинает лучше сидеть, стоять, ходить, однако нарушения мышечного тонуса и костные деформации сохраняются еще длительное время, некоторые — сохраняются на всю жизнь.
Нормализация в крови уровня кальция и фосфора свидетельствует о переходе болезни в неактивную фазу — период остаточных явлений, когда уже нет признаков активного рахита, но сохраняются деформации со стороны костей — большая голова, деформированная грудная клетка, узкий таз, плоскостопие, неправильный прикус.
Диагностика Рахита у детей:
Диагностировать рахит довольно просто, поскольку всегда ярко выражены типичные симптомы. Сначала возникает неврологическая симптоматика. На пике болезни фиксируют костные деформации. В этот период довольно сложно не заподозрить рахит и не обратиться к доктору.
Чтобы уточнить диагноз, прибегают к биохимическим лабораторным исследованиям. Проверяют кровь на уровень кальция и фосфора. Необходимо проведение таких исследований:
1. Кальций. Норма: 2,5-2,7 ммоль/л. Если значение снижается до 2,0 ммоль/л – данный показатель говорит о рахите у ребенка.
2. Фосфор. У маленьких детей норма фосфора в крови 1,3-2,3 ммоль/л. В тяжелых случаях рахита значение может составлять даже 0,65 ммоль/л.
3. Щелочная фосфатаза. Это фермент, который нужен для обмена веществ. Щелочная фосфатаза переносит фосфор и кальций в кости и обратно. Норма: до 200 ЕД/л. Если количество в крови повышено, подтверждают диагноз рахита.
С помощью рентгенограммы выясняют, насколько деминерализирована костная ткань, и проверяют наличие деформаций скелета. Костная ткань у детей сначала складывается из органических веществ, куда со временем откладываются соли кальция и фосфора. Рентгенограмма показывает четкую структуру кости, если костная ткань малыша в норме. Если минеральные вещества откладываются в большем количестве, чем нужно, то при помощи рентгена можно увидеть уплотнение костной ткани. Патология наблюдается в плоских и длинных трубчатых костях.
При рахите у детей вымываются соли из кости. Из-за этого кости становятся непрочными, могут легко ломаться. Если рахит не лечить, то в кости формируется соединительная ткань на том месте, где должны были быть кальций и фосфор. Она разрастается в поперечном направлении.
Рентгенограмма при рахите показывает:
- рахитические четки
- деформацию ребер и грудины
- рахитические браслеты
- искривление нижних конечностей
Рентгенологическая диагностика включает компьютерную томографию. Основное преимущество – точность и информативность, если сравнивать со стандартными рентгенологическими снимками.
Иногда, не смотря на полноценное лечение, состояние ребенка не улучшается. Тогда врачи подозревают наследственные рахитоподобные болезни, при которых организм не усваивает витамин D. Проводят заново диагностику, чтобы назначить новое лечение.
Какие дети находятся в группе риска
В первую очередь дети, живущие в северных районах и крупных загазованных городах; сельские дети и южане болеют реже. Замечено, что «летние» дети, рожденные с мая по сентябрь, меньше подвержены рахиту за счет того, что они получают порции ультрафиолетового излучения в дни прогулок с первых же недель жизни.
В группу риска входят недоношенные дети: им необходимо больше питательных веществ и минералов для того, чтобы нагнать сверстников. А также дети, которые родились с большой массой тела (более 3,7 кг), активно растут в первые месяцы, прибавляя до 1000 г и по 3-4 см.
У них повышены потребности в минералах и витаминах, которые они быстро расходуют. Часто рахит бывает у детей, получающих нерациональное питание. К примеру, если вместо грудного молока или качественных адаптированных смесей их кормят манной кашей, толокном, молоком животных (коровье, козье) или кефиром.
Все эти продукты не обогащены дополнительно необходимыми витаминами.
Что должны знать родители
Также от рахита могут страдать дети с анемией (в силу того, что слабо сосут, и у них изменен метаболизм), малыши с пищевой аллергией и имеющие существенные ограничения в питании, а также дети с проблемами кишечника (кальций плохо всасывается на фоне поносов).
Рахит типичен как сопутствующая патология для детей с пороками развития, врожденными болезнями и тяжелыми инфекциями первых месяцев жизни.
Важно также помнить, что сами родители могут создать условия для дефицита витамина D и развития рахита, если мало гуляют с ребенком на воздухе, не дают ему бывать на солнышке, сильно укутывают в коляске, закрывая лицо и ручки. Хуже работают кальций и витамин D при дефиците физических нагрузок, если с детьми не делают гимнастику, массажи и не развивают кроху физически
Хуже работают кальций и витамин D при дефиците физических нагрузок, если с детьми не делают гимнастику, массажи и не развивают кроху физически.
Если ребенок находится на грудном вскармливании, рахит ему не грозит?
Такое утверждение верно лишь отчасти. Грудное молоко действительно содержит все необходимые компоненты для роста и развития ребенка, но только при условии, что мать идеально питается и не имеет каких-либо заболеваний и стрессов.
Обычно грудничкам назначают профилактические дозы витамина D в так называемые критические периоды — с октября по апрель. Если ребёнок искусственник и получает современные адаптированные молочные смеси, давать витамин D в каплях дополнительно ему не нужно.
Как правило, современные смеси-единички обогащены суточной нормой этого витамина. Чтобы в этом убедиться, нужно посмотреть, что указано на банке, и проконсультироваться с врачом. Если же ребенок получает неадаптированные смеси — каши, кефир, коровье молоко, дополнительная профилактика витамина D ему необходима.
В аптеке продаются разные растворы витамина D. Какой лучше выбрать для ребенка?
В лечении рахита применяют две формы витамина D — водный D3 и масляный D2 (иногда их еще дополнительно сочетают с препаратами кальция и магния).
Сегодня имеются в продаже детские формы препарата в виде водного раствора и масляного. И та, и другая форма годится для употребления, однако каждая имеет свои плюсы и минусы.
Водный проще дозировать, но он чаще дает аллергию, а дети иногда становятся более возбудимыми, поэтому давать его рекомендуют в первой половине дня, до 12 часов, Масляный раствор лучше усваивается, однако он более концентрирован, а потому нельзя допускать передозировки даже лишней капли!
Важно знать: все растворы очень концентрированные, и их дозируют именно каплями, а не ложками. Детям для профилактики требуется обычно 1-2 капли препарата
При назначении витамина D ребенку необходимо внимательно слушать рекомендации врача о дозировке препарата.
Следует сверяться с инструкцией: помните, что передозировка витамина D может быть опасна для ребенка. Признаками передозировки могут быть резкое снижение аппетита, тошнота и рвота, реже — задержка мочеиспускания и запор.
Подбор матраса Онлайн
Симптомы рахита
Клинические проявления рахита складываются из ряда достаточно выраженных проявлений.
Конституционные аномалии — нарушение формирования костей в области грудной клетки и таза, позвоночника, искривление конечностей. Типично одновременно с деформацией костей и снижение линейного роста (дети мало прибавляют в росте в сравнении с нормой). У них возникает неспособность нормально развиваться, формируются проблемы со внутренними органами.
Формируются типичные костные деформации и снижение тонуса мышц. К ним относят искривление нижних конечностей в форме Х- или О-образной кривизны ног. Формируется краниотабес — изменение формы черепа с выбуханием лобных бугров и развитием олимпийского лба, обычно это происходит в первый год жизни. Типично образование расширенных лодыжек и запястьев, рпхитические четки, проблемы с зубами.
Дополнительные симптомы рахита включают неврологические отклонения, гипотонию скелетных мышц, патологические рефлексы — знаки Труссо и Хвостека, слабость дыхательных мышц: апноэ, свистящее дыхание. Дефицит витамина D также связан с аутоиммунными заболеваниями, такими как рассеянный склероз или сахарный диабет первого типа.
Симптомы и диагностика
Первые признаки рахита у детей появляются незаметно и большинство родителей не обращают на них должного внимания, списывая все на капризы и особенности поведения ребенка.
Итак, перечислим основные симптомы заболевания:
- проблемы с засыпанием, нарушение биологического ритма сна и бодрствования;
- внезапная пугливость ребенка, необъяснимое тревожное поведение;
- вялое заторможенное состояние, отсутствие интереса к окружающей действительности;
- выраженная раздражительность, постоянные капризы без очевидной причины;
- избыточная потливость, особенно во время кормления, при этом пот имеет неприятный кислый запах;
- раздражение и зуд кожных покровов;
- отсутствие волос в затылочной области из-за того, что ребенок во время сна трется о подушку;
- постоянный аммиачный запах от гениталий, опрелости и раздражение на половых органах из-за контакта с мочой;
- судорожный синдром, особенно во время сна;
- стойкие проблемы с пищеварением — диарея или запоры.
Перечисленные признаки рахита обычно развиваются через несколько месяцев после рождения ребенка. Начало заболевания обычно приходится на холодное время года — позднюю осень или зимне-весенний период.
Первые симптомы рахита в большей степени затрагивают поведение ребенка: он становится крайне капризным и требовательным, нервозность связана с повышенной потливостью, зудом и раздражением кожи, характерным облысением затылочной части головы.
Если оставить эти симптомы без должного внимания, то к шести месяцам у ребенка уже будет полная картина заболевания.
Вслед за первыми симптомами болезни появляется задержка в физическом развитии: малыш начинает позднее поднимать и держать головку, садиться и ходить, у него позже появляются молочные зубки, а родничок остается открытым дольше положенного срока.
На все это и педиатр и родители должны обязательно обратить внимание и своевременно провести биохимическое исследование крови: изменения в анализе укажут на низкую концентрацию фосфора и повышенную активность фосфотазы. Признаки рахита, которые появляются в более позднем периоде, являются уже самостоятельной необратимой патологией
Опасность заключается в серьезных нарушениях развития, что в дальнейшем становится причиной инвалидности
Признаки рахита, которые появляются в более позднем периоде, являются уже самостоятельной необратимой патологией. Опасность заключается в серьезных нарушениях развития, что в дальнейшем становится причиной инвалидности.
Детский рахит поражает хрящевую и костную ткани, иммунную систему и внутренние органы. У детей, страдающих рахитом с первых месяцев жизни, чаще возникают инфекционные и вирусные заболевания.
Об осложнениях рахита говорят следующие симптомы:
- патологическое увеличение селезенки и печени;
- хроническая анемия;
- аномальная подвижность суставов;
- гипотония мышц, например, живота — он становится плоским и бесформенным, когда ребенок лежит на спине;
- неестественная кривизна ног буквами О или Х (появляется с момента когда ребенок начинает ходить);
- западение или выпирание грудной клетки;
- искривление позвоночника;
- рахитические наросты на ребрах, заметные невооруженным глазом;
- размягчение костей черепа;
- костные наросты по надбровным дугам, теменным и лобным выступам;
- заметное увеличение головы в объеме;
- утолщение щиколоток и запястий — рахитические «браслеты».
Если откладывать лечение, последствия могут быть катастрофическими. В дальнейшем у ребенка формируется горб на фоне искривления позвоночника, на нем появляются специфические костные утолщения. Анатомически недоразвитый таз и патологическое формирование хрящевой и костной ткани приводят к развитию дисплазии тазобедренных суставов.
Также список осложнений можно дополнить плоскостопием, асимметрией черепа и инвалидностью ребенка. Остаточные симптомы рахита остаются с человеком в течение всей его последующей жизни. Речь идет об устойчивой деформации скелета.
Диагноз ставится на основании осмотра и лабораторно-инструментальных методов исследования. При подозрении на рахит педиатр направляет маленького пациента на консультации к детскому хирургу и ортопеду, которые знают как определить рахит на ранней стадии.
Специалисты могут назначить следующие дополнительные исследования:
- биохимические анализы мочи и крови для определения количества фосфора, кальция и кальциферола;
- компьютерную томографию и рентгенографическое обследование, позволяющее рассмотреть очаги поражения хрящевой и костной ткани в организме.
На основании диагностического обследования врач подбирает соответствующее лечение или назначает профилактические мероприятия.
Лечение рахита
Терапию нужно начинать как можно быстрее, пока патологические процессы, происходящие в организме малыша, не стали необратимыми.
В первую очередь ребенку назначают прием витамина D. Кроме этого, необходимо нормализовать режим дня, больше времени проводить на свежем воздухе (особенно в теплую солнечную погоду), делать ребенку специальную гимнастику и лечебный массаж.
Продолжительность прогулок должна составлять примерно 2-3 часа, зимой это время можно немного сократить, а летом увеличить. Питание ребенка должно быть сбалансированным и содержать все необходимые растущему организму компоненты.
Если малыш находится на грудном вскармливании, то мать должна уделить серьезное внимание своему питанию. Ее рацион должен быть гипоаллергенным, сбалансированным, содержать достаточное количество полезных веществ, минералов и витаминов
При проблемах с выработкой молока можно попробовать пить специальные молочные смеси для повышения лактации, в составе которых содержится большое количество полезных для ребенка питательных веществ.
Не стоит перегружать пищеварительный тракт малыша, так как это приводит к ухудшению всасывания витамина D, что еще больше усугубляет течение рахита. Массажи и гимнастика необходимы для поддержания мышечного тонуса.
Медикаментозную терапию рахита назначает лечащий врач, в зависимости от общего состояния ребенка, наличия сопутствующих заболеваний, степени выраженности рахита. Он же определяет дозировку препаратов. Самолечение недопустимо и может привести к развитию тяжелых осложнений. Родители не должны самостоятельно давать ребенку даже витамин D, так как возможна передозировка, что также приводит к негативным последствиям для организма.
Дозировку витамина врач подбирает индивидуально для каждого пациента. Ударные дозы препарата, которые врачи выписывали в прошлые годы, не оправдали себя, поэтому сегодня витамин D назначают в небольших дозах, в течение длительного времени. Так он лучше усваивается организмом и приносит больше пользы.
Сейчас врачи чаще назначают водную форму препарата, так как он отлично всасывается даже при наличии у пациента аллергии и не вызывает проблем с пищеварением. В среднем в сутки назначается от 4 до 10 капель препарата, начиная с минимальной дозы и постепенно повышая ее до необходимых значений.
Назначение высоких доз показано только при сильных костных изменениях. Продолжительность терапии составляет 30-45 дней, после чего ребенку ежегодно с сентября по апрель назначается профилактическая доза витамина D, по одной капле в день. В ряде случаев параллельно назначается прием препаратов Са.
 Рахит у детей: признаки, симптомы и лечение
Рахит у детей: признаки, симптомы и лечение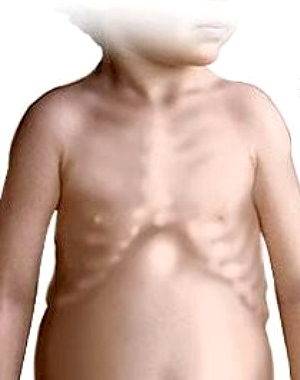 Как определить первые признаки рахита у грудничка и вылечить ребенка?
Как определить первые признаки рахита у грудничка и вылечить ребенка?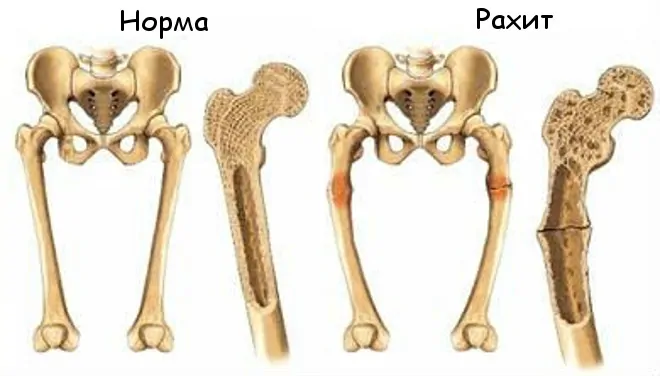 У детей развивается рахит при недостатке, витамин d
У детей развивается рахит при недостатке, витамин d

 Профилактика рахита
Профилактика рахита О рахите расскажу
О рахите расскажу