Содержание
- 1 Какие осложнения возникают после проведения артроскопии
- 2 Возможные осложнения
- 3 Терапия отечности коленного сустава после артроскопии
- 4 Место последствий артроскопии в МКБ-10
- 5 Возможные осложнения
- 6 Реабилитация после артроскопии коленного сустава
- 7 Техника артроскопии
- 8 Начальный этап занятий
- 9 Артроскопия, принципы проведения
- 10 Какие еще средства применяются для снятия отеков?
- 11 Повреждение внутрисуставных структур
- 12 Виды и цели артроскопии
- 13 Тромбоэмболические осложнения
- 14 Физиотерапия
Какие осложнения возникают после проведения артроскопии
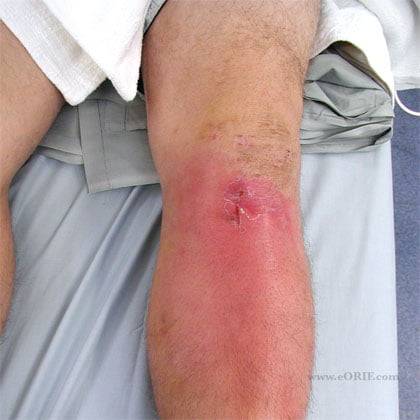
Артроскопия – достаточно безопасная и простая процедура. По причине того, что размеры надреза маленькие, последствия становятся минимальными. Но во многих случаях может появиться боль либо отек, а иногда в больном колене слышится хруст.
Серьезные осложнения артроскопии заключаются в инфекции, то есть нагноении, сепсисе либо гоните. Внутрисуставные травмы задействуют нервы, хрящи, связки либо мениск.
Стоит заметить, что боль и отек после оперативного вмешательства является необходимым и обыкновенным явлением. Однако если болит колено и появляется отек, то такие симптомы, возникающие после операции, не всегда свидетельствует об инфекции и прочих неблагоприятных явлениях.
Если после проведения артроскопии в коленном суставе появился отек и боль, тогда следует сразу же обратиться за врачебной помощью. Врач подтвердит либо опровергнет факт вероятного появления осложнения.
В некоторых случаях, если была проведена операция на мениске, отек появляется из-за чрезмерной нагрузки на больную конечность. В таком случае надо иммобилизовать колено, а при передвижении нужно использовать трость либо костыли. Начинать ходить следует медленно, вначале нужно проходить маленькие расстояния, а по ходу выздоровления нагрузки надо увеличивать.
Если случился отек сустава, тогда к нему необходимо прикладывать холодный компресс. Холод надо держать около 15 минут в день, а такая процедура проводится не более 4 раз в день.
Кроме того, устранить отек можно, если разместить ногу в правильном положении на кровати. С этой целью конечность следует положить на подушку и поддержать ее в таком положении некоторое время.
К тому же можно применять тугую повязку. Так, используя эластичный бинт, конечность от стопы до трети бедра нужно замотать. Еще чтобы избавиться от отечности после проведения операции, пациенту назначают лимфодренирующий массаж или лимфатический дренаж.
Иногда у пациентов после артроскопии слышится хруст в колене. Однако, если при этом человек не испытывает боль и его не беспокоят прочие неприятные симптомы (местное увеличение температуры, опухание, нарушение функциональности сочленения), тогда хруст – это нормальное явление, не требующее дополнительного лечения.
Ведь даже у здоровых людей может возникнуть треск в колене. Но если он сопровождается постоянными неприятными ощущениями, а под чашечкой возникает давление, а для уменьшения боли человеку надо вытянуть ногу, тогда ему следует обязательно посетить врача.
Возможные осложнения
Во время операции в исследуемое сочленение может быть занесена бактериальная инфекция.
- воспалительные процессы и нагноение в месте надреза;
- патологические отклонения, вызванные неосторожными действиями врача;
- повреждение нервных окончаний на оперированных участках;
- проникновение инфекции в сустав ноги через артроскоп.
Самое опасное и тяжелое последствие после артроскопии мениска — присоединение бактериальной инфекции, в результате чего возрастает риск развития сепсиса. В этом случае у пациента повышается температура до 39°, она держится даже после приема жаропонижающих средств. А также беспокоит острый болевой симптом, появляется сильная отечность, из-за которой ногу невозможно согнуть. Если своевременно не приступить к лечению, случится заражение крови, и пациент умрет.
Иногда образуется отек после артроскопии. В полости сустава скапливается патологическая жидкость. Если опухоль долгое время не проходит сама, врач сделает пункцию и удалит экссудат. Запрещено игнорировать этот симптом и ждать, что проблема исчезнет сама по себе. Со временем сустав начнет воспаляться и болеть, тогда самой пункцией не обойтись, потребуется более радикальное лечение с применением тяжелых препаратов.
Иногда пациент ощущает, что после операции у него щелкает колено. Если при этом не возникает никаких болевых ощущений, и в целом сустав функционирует нормально, специального лечения не требуется
Важно выполнять упражнения, и структуры сочленения постепенно восстановятся, а щелканье и хруст исчезнут сами по себе. То же касается и отеков
Если нехарактерные признаки отсутствуют, для беспокойства нет причин, через 4—7 дней отечность исчезнет.
Терапия отечности коленного сустава после артроскопии
Как снять отек коленного сустава после артроскопии?
Чтобы ускорить выздоровление и снять отек после артроскопии, необходимо делать холодные компрессы.
В устранения болезненных симптомов помогут лекарственные препараты, назначены врачом:
- Чтобы устранить отек после артроскопии и предотвратить воспалительный процесс врач назначает «Аспирин», «Ибупрофен», «Нимид» и другие препараты группы НПВП.
- Убрать болевой синдром помогут анальгетики, такие как «Опиоды», «Диклофенак», «Ацетаминофен».
- Для предотвращения развития тромбов прописывают коагулянты.
- Для улучшения естественной смазки колена, скорейшего выздоровления назначают прием добавок хондроитина и глюкозамина.
- С целью предотвращения образования инфекции используются антибиотики.
Место последствий артроскопии в МКБ-10
Осложнения после артроскопии коленного сустава классифицируются в МКБ-10 классами M00-M99. Внутрисуставные поражения колена имеют код M23. Следующие после точки 5-е знаки кода обозначают расположение поражений, сгруппированных в рубрике M23.-.
Сюда относятся:
- М23.-0 – множественная локализация поражений;
- М23.-1 – поражение передней крестовидной связки, переднего рога медиального мениска;
- М23.-2 – поражение задней крестовидной связки, заднего рога медиального мениска;
- М23.-3 – поражение внутренней коллатеральной связки медиального мениска, другие не уточненные повреждения связок;
- М23.-4 – поражение наружной коллатеральной связки и переднего рога латерального мениска;
- М23.-5 – поражение заднего рога латерального мениска;
- М32.-6 – не уточненные повреждения латерального мениска;
- М32.-7 – повреждение капсулы;
- М23.-9 – не уточненные повреждения связок мениска.
Коды с точками и с классификацией как не уточненные оставляют возможность практикующим врачам вносить изменения и дополнения в классы поражений внутренней структуры коленного сустава.
Возможные осложнения
Во время операции в исследуемое сочленение может быть занесена бактериальная инфекция.
- воспалительные процессы и нагноение в месте надреза;
- патологические отклонения, вызванные неосторожными действиями врача;
- повреждение нервных окончаний на оперированных участках;
- проникновение инфекции в сустав ноги через артроскоп.
Наиболее част ов послеоперационном периоде встречается сепсис.
Самое опасное и тяжелое последствие после артроскопии мениска — присоединение бактериальной инфекции, в результате чего возрастает риск развития сепсиса. В этом случае у пациента повышается температура до 39°, она держится даже после приема жаропонижающих средств. А также беспокоит острый болевой симптом, появляется сильная отечность, из-за которой ногу невозможно согнуть. Если своевременно не приступить к лечению, случится заражение крови, и пациент умрет.
Иногда образуется отек после артроскопии. В полости сустава скапливается патологическая жидкость. Если опухоль долгое время не проходит сама, врач сделает пункцию и удалит экссудат. Запрещено игнорировать этот симптом и ждать, что проблема исчезнет сама по себе. Со временем сустав начнет воспаляться и болеть, тогда самой пункцией не обойтись, потребуется более радикальное лечение с применением тяжелых препаратов.
Иногда пациент ощущает, что после операции у него щелкает колено. Если при этом не возникает никаких болевых ощущений, и в целом сустав функционирует нормально, специального лечения не требуется
Важно выполнять упражнения, и структуры сочленения постепенно восстановятся, а щелканье и хруст исчезнут сами по себе. То же касается и отеков
Если нехарактерные признаки отсутствуют, для беспокойства нет причин, через 4—7 дней отечность исчезнет.
Реабилитация после артроскопии коленного сустава
Условно можно выделить 2 периода:
- Послеоперационный период.
- Период восстановления функций сустава.
Послеоперационный период
Длится в среднем 1-2 суток, в зависимости от объема хирургического вмешательства. В этот период пациент находится в стационаре, выполняются несколько видов мероприятий:
- Обезболивание – вводятся обезболивающие и противовоспалительные препараты.
- Накладывание асептической повязки на область послеоперационного разреза для профилактики его инфицирования.
- Использование эластического бинта – дает возможность небольшой иммобилизации (обездвиживания) тканей сустава и предупреждает развитие отека.
- Исключение нагрузки на сустав.
- Применение охлаждающего пакета со льдом на коленный сустав – снижает отек и боль после артроскопии.
Период восстановления функций
Восстановление после операции направлено на достижение нормального функционирования сустава, профилактики спаечного процесса в нем и контрактур. Постепенно увеличивают нагрузку на сустав и объем движений в нем с помощью специальных упражнений – ЛФК (лечебная физкультура). Программа упражнений разделена на несколько фаз, в зависимости от дозирования нагрузки:
- Фаза I – упражнения с минимальной нагрузкой, начинают выполняться уже в стационаре спустя небольшое время после артроскопии на протяжении 1-х суток. Упражнения заключаются в минимальном разгибании ноги в колене посредством сокращения четырехглавой мышцы. Колено при этом фиксировано.
- Фаза II – комплекс упражнений с более высокой нагрузкой, проводится в амбулаторных условиях после выписки из стационара под контролем врача. Продолжается четверо суток. Используются упражнения на увеличение подвижности сустава (разгибание и сгибание ноги в колене) и статической нагрузки на него (подъем ноги в тазобедренном суставе).
- Фаза III – длится в среднем около 20 суток, объем движений в колене увеличивается до 30°, для увеличения нагрузки используется груз на голень.
- Фаза IV – стоя на согнутой под углом 30-80° ноге, на которой проводилась артроскопия, второй выполняют круговые движения. Это значительно усиливает нагрузку на коленный сустав. Также рекомендуются прогулки пешком до 15 мин в день и катание на велосипеде по прямой поверхности 10 мин в день. Эта фаза длится 6 недель.
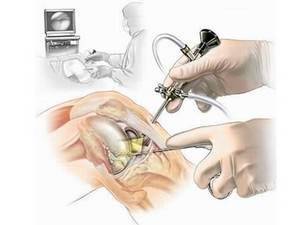
Техника артроскопии
Инструменты артроскопии
Операцию проводят с анестезией, которую подбирают каждому пациенту в соответствии с его состоянием, возрастом, чувствительностью к препаратам. В среднем артроскопия коленного сустава длится в пределах часа.
Сначала на бедро пациента накладывают жгут, чтобы снизить течение крови в коленном сочленении. Обрабатывают место манипуляций антисептиками.
Делают 3 разреза по 4–7 мм для введения инструментов:
- Оптического устройства с видеокамерой и подсветкой, которое выводит изображение всех действий на монитор.
- Полой трубки, через которую сначала физраствором промывают полости сустава, затем наполняют для увеличения пространства, улучшения осмотра.
- Артроскопа — аппарата для проведения всех необходимых действий внутри сустава.
После завершения операции все инструменты извлекают, трубкой откачивают физраствор. Часто с жидкостью выходят частички поврежденных тканей. Сразу вводят антибиотики и противовоспалительные препараты. Микроразрезы зашивают, перевязывают. Все колено закрывают давящей повязкой.
Артроскопию делают с помощью волоконной оптики
Основные преимущества метода:
- видны все патологические изменения в колене;
- обнаруживается невидимое внешне разрушение соединительной ткани;
- удаляются частички пораженных воспалением соединительных тканей.
Во время выполнения манипуляции врач не застрахован от непреднамеренного повреждения нервных волокон, поверхности хрящей и менисков. Неграмотное введение артроскопа в надрез может привести к деформации хряща, что вызывает сильные боли, повышение температуры тела.
Начальный этап занятий
В самом начале занятий ЛФК для разработки коленного сустава, упражнения будут довольно легкими и простыми в исполнении, чтобы не повредить еще больному суставу.
лежа на спине медленно поднять ногу вверх, согнуть в колене, а потом принять исходное положение; Выполнять плавные круговые движения голенью, лежа на спине; Лежа на спине поочередно сгибать ноги в коленях и делать перерыв на 10-15 секунд, принимая исходное положение; Поднимать вверх и опускать в исходное положение – лежа на спине – прямые ноги поочередно
С каждым днем, мышцы будут ставать все сильнее, и комплекс будет усложняться. Поэтому нужно постоянно держать связь со специалистом и рассказывать о новых возможностях и ощущениях. Тогда новая нагрузка будет дозированной и грамотно назначенной.
Важно помнить о том, что нельзя делать резкие движения и пытаться одним рывком вывести колено из контрактуры. Так можно лишь получить дополнительную травму, не быстро достигнуть хороших результатов
При невозможности каждый раз посещать специалиста, с ним можно договориться и снять все упражнения ЛФК на видео, чтобы разрабатывать коленный сустав самостоятельно, но в то же время в точности следовать его рекомендациям по выполнению и делать все правильно. В таком случае можно будет заниматься дома. Но первые занятия обязательно проводить под надзором инструктора, потому что неправильно выполняемые движения могут навредить регенерации еще не восстановившихся тканей.
Есть общие правила, которых следует придерживаться, выполняя комплекс:
Нагрузку нужно увеличивать, постепенно разогревая мышцы; Все движения делать плавно, без рывков, даже если амплитуда движений увеличивается на 1 миллиметр за два дня – это нормально; При выполнении упражнений возможно появление ноющей боли – это нормальные ощущения. Они могут продолжаться еще в течении 20-30-и минут после занятий; Ни в коем случае не выполнять упражнения в острый период или при увеличении температуры тела; Упражнения, вызывающие острую боль, требуют дополнительной консультации со специалистом – возможно либо неправильное выполнение, либо нужно его заменить на другое.
При выполнении всех рекомендаций врача, восстановление суставных и хрящевых тканей, а также мышц и сухожилий будет проходить быстро и довольно безболезненно
Важно вовремя консультироваться со специалистами и быть настойчивым в желании вернуть себе жизнь, полную движений
Артроскопия колена – эффективный и щадящий хирургический метод лечения коленных суставов, который отличается минимальными операционными травмами. Благодаря этому, появление шрамов сведено к минимуму, а заживление органа и восстановление происходит в разы быстрее. Посредством артроскопа хирург проводит осмотр коленного сустава и, при необходимости, осуществляет лечение.
Артроскопия, принципы проведения
Процедура представляет собой специальную методику хирургических манипуляций, благодаря которым возможно выполнить диагностику и терапию. Зачастую артроскопию колена назначают в качестве эффективной и информативной диагностической операции. Для этого в полость колена вводится артроскоп, инструмент эндоскопического типа.
Хирурги назначают манипуляцию при подозрениях на травмы и воспаления вызывающие отечность колена, чтобы определить потертости, трещины, повреждения. Артроскопическая процедура помогает вовремя выявить наличие остеоартроза
После операции рекомендуют прием противовоспалительных и антибактериальных препаратов. На коленную чашечку накладывается стерильный бинт и сдавливающая повязка, чтобы не было инфекции, воспаления, не развивалась припухлость.
Какие еще средства применяются для снятия отеков?
Предупредить сильные отеки поможет корректировка схемы питания и питья. Рекомендуется снизить количество соли в рационе (вплоть до полного ее исключения на неделю или две), а также копченых и маринованных продуктов. Кроме того, рекомендуется не пить на ночь много воды. Абсолютно противопоказан в это время алкоголь, который отравляет организм и повышает отечность.
Не стоит принимать горячие ванны. Самый подходящий способ помыться – это принять контрастный душ, который дополнительно стимулирует кровообращение. В период реабилитации потребуется сократить уровень физических нагрузок. Врач наложит некоторые ограничения на ходьбу и полностью исключит занятия спортом.
Чтобы увеличить венозный отток в тех случаях, когда пациент сидит или лежит, нужно держать ногу на возвышении, например, на специальной подушечке или на валике. В восстановительном периоде после артроскопии противопоказан прием солнечных ванн и отдых на пляже, поскольку жара и высокая температура могут способствовать развитию отека.
В реабилитационном периоде вам потребуется подбор удобной обуви и комфортной и свободной одежды, которая не будет давить или пережимать конечность в области, где проводилась артроскопия.
После операции для снятия отека назначаются мочегонные препараты. Это могут быть средства растительного происхождения, например, лист брусники или другие травяные сборы, либо более серьезные лекарственные средства. Такие средства порекомендует лечащий врач. Хорошо снимают отеки также курсы массажа, а также особые упражнения, о которых вам расскажут дополнительно.
В том случае, если отек очень сильный и доставляет пациенту существенные проблемы, может потребоваться дуплексное сканирование (один из вариантов ультразвуковой диагностики). Такое исследование поможет исключить тромбоз.
В случае выявления тромбоза пациента отправят к флебологу, который пропишет специальные препараты. Отек может иметь лимфатическую природу (так называемая лимфадема), это может быть установлено в ходе дополнительных исследований.
При сильных физических перегрузках часто возникают проблемы с суставами. Специалисты утверждают, что самыми уязвимыми в организме человека являются колени. Из-за сложного анатомического строения, эти суставы принимают на себя бóльшую часть любой физической нагрузки. Особенно чревато для них выполнение физических упражнений без специальной подготовки или с нарушением техники исполнения. В итоге коленные суставы деформируются. Также велик риск получить более серьёзные осложнения (больная нога может перестать сгибаться).
Повреждение внутрисуставных структур
Во время артроскопического вмешательства хирург может повредить любую структуру коленного сустава. Чаще всего это происходит при использовании острого троакара, недостаточном расширении суставной щели, плохой видимости или попытках врача выполнить «слепые» манипуляции.
Во время артроскопии могут пострадать:
- мениски;
- суставные хрящи;
- крестообразные связки;
- капсула сустава.
Повреждение интрасиновиальных структур очень опасно и может иметь тяжелые последствия. Оно способно спровоцировать утечку ирригационной жидкости, деформацию менисков или внутрисуставных связок, развитие деформирующего остеоартроза в послеоперационном периоде и т.д. Естественно, в будущем все это приведет к наружению функций коленного сустава.
Виды и цели артроскопии
Прежде чем ознакомиться с особенностями реабилитации коленного сустава после артроскопии, нужно разобраться, что это такое, в чем специфика артроскопических манипуляций, какие операции на суставах можно проводить этим способом. Артроскопия – общее название лечебно-диагностических хирургических манипуляций, при которых осуществляется малоинвазивное проникновение внутрь сустава. Для этого достаточно небольшого разреза длиной 5–6 мм, через который вводится разновидность эндоскопа – артроскоп. Этот прибор с оптоволоконным кабелем и окуляром-линзой обеспечивает увеличение в 40–60 раз, позволяет исследовать сустав изнутри, а также контролировать ход операций. Поэтому как лечебные, так и диагностические манипуляции начинаются с его введения.
Среди показаний к проведению артроскопии коксартроз, гонартроз и артрозы другой локализации. Диагностическая артроскопия коленного сустава может осуществляться уже на 1 стадии артроза, это высокоинформативный метод диагностики. А вот показанием к проведению операции является гонартроз коленного сустава 2 степени. На 1 стадии нет необходимости в хирургическом вмешательстве, а на 3 оно должно быть более радикальным.
К артроскопии прибегают не только при артрозе коленного сустава, но и при ряде других заболеваний, патологий и травматических повреждений:
- артрит;
- бурсит;
- повреждение менисков, связок, синовиальной оболочки;
- внутрисуставные переломы;
- наличие небольших инородных тел внутри сустава;
- опухолевые процессы.
Артроскопическим путем осуществляется восстановление или резекция мениска, реконструкция связок. При артрозе коленного сустава выполняют такие виды операций:
- артроскопический дебридмент коленного сустава, то есть санация суставной полости и удаление из нее всего лишнего – свободных тел, остеофитов, омертвевших фрагментов хряща;
- артроскопическая хондропластика, которая позволяет на время восстановить целостность хряща.
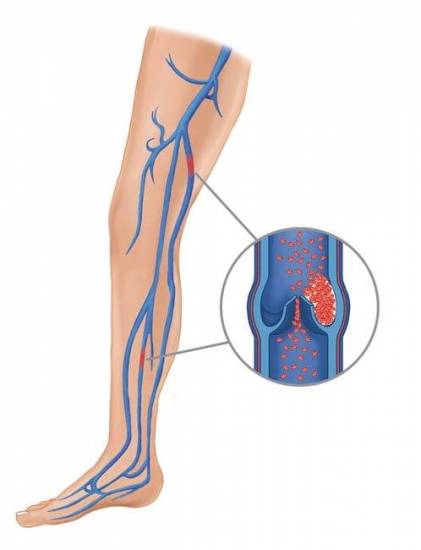
Тромбоэмболические осложнения
Встречаются редко благодаря низкой травматичности процедуры и непродолжительной иммобилизации пациента. Примечательно, что тромбозу глубоких вен нижних конечностей больше подвержены лица старше 40 лет. Профилактику и лечение патологии проводят по стандартных медицинских протоколах.
Инфекционные осложнения встречаются редко, всего у 0,1-0,42% пациентов. Возбудителем септического артрита чаще всего выступает золотистый стафилококк. Заболевание протекает остро и обычно не вызывает трудностей в диагностике. В редких случаях оно может иметь подострое, более «коварное» течение.
Классические признаки септического артрита:
- острая боль;
- выраженный отек;
- покраснение кожи;
- лихорадка;
- повышение СОЭ и нейтрофильный лейкоцитоз в крови.
Отметим, что отсутствие типичных симптомов артрита еще не говорит о полном здоровье пациента. Исключить инфекцию можно лишь с помощью бактериологического исследования синовиальной жидкости. Анализ необходимо делать при малейшем подозрении на септический артрит.
При артроскопических вмешательствах врачи могут не назначать пациентам профилактическую антибиотикотерапию. Это, как и внутрисуставное введение кортикостероидов во время артроскопии, повышает риск инфекционных осложнений.
Лечение септического артрита может занять от нескольких дней до 6 недель. В некоторых случаях больным достаточно парентерального введения антибиотиков. Иногда пациентам требуется промывание и дренирование полости сустава. Выбор тактики лечения обычно зависит от тяжести артрита.
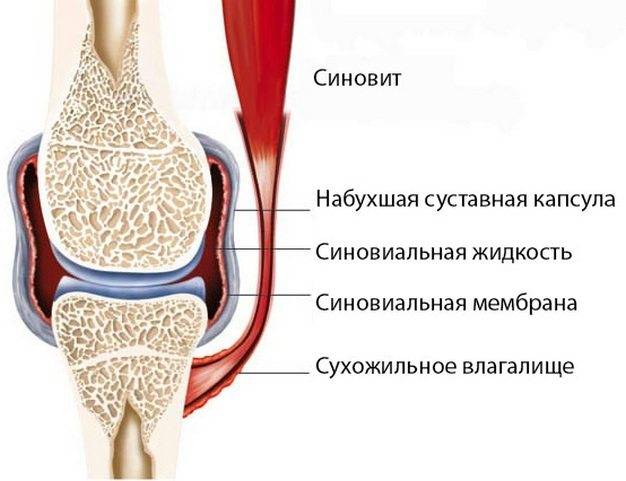
Появление выпота и синовит
Скопление выпота в синовиальной полости – это привычное явление, которое редко превращается в проблему. По разным данным, неинфекционный воспалительный процесс в суставе развивается в 2-15% случаев. Его лечат консервативно, с помощью временной иммобилизации конечности, давящей повязки и нестероидных противовоспалительных средств.
Синовиальная фистула
Представляет собой патологическое отверстие в суставной капсуле в месте ее прокола во время артроскопии. По статистике, формируется на третий-шестой день после операции. Не требует специального лечения. Все, что требуется пациенту при появлении фистулы, – временная иммобилизация колена до ее закрытия.
Комплексный регионарный болевой синдром
Может возникать при любых повреждениях колена, в том числе и после артроскопических операций. Предполагается, что синдром имеет рефлекторную природу и возникает из-за повреждения вегетативных нервных волокон подкожного нерва. Синдром может развиваться в любом возрасте у представителей обоих полов, однако чаще всего им страдают женщины 40 лет.
Клинические проявления данной патологии очень вариабельны. Чаще всего синдром проходит три фазы развития (вазодилятации, вазоконстрикции, атрофии) и приводит к артрофическим изменениям кожи, мышц, параартикулярных тканей. Практически у всех больных с КРБС в итоге формируются контрактуры коленного сустава. Отметим, что рентгенологические изменения у пациентов выявляют спустя 2-8 недель после появления первых симптомов.
Нога не разгибается полностью.
- хроническая боль в нижней конечности;
- выраженный отек мягких тканей;
- изменение цвета кожных покровов;
- повышенная чувствительность кожи в области колена;
- остеопороз, который выявляют с помощью рентгенографии.
Комплексный регионарный болевой синдром лечат консервативно, с помощью психотерапии и медикаментозных средств. Больным назначают противосудорожные средства, антидепрессанты, миорелаксанты, НПВС, бисфосфонаты, кальцитонин, витамины группы В и препараты, улучшающие венозный отток. Пациентам нередко выполняют блокаду звездчатого ганглия или поясничную симпатическую блокаду.
Лечение КРБС эффективно лишь в том случае, если его начали в первые 3 месяца после появления первых симптомов. Если этого не произошло – у больного появляются необратимые изменения в нервах, мышцах и костях.
Физиотерапия
В реабилитационном периоде после артроскопии назначается физиолечение по показаниям.
Как правило, пациент проходит такие методы лечения, как магнитолазер, УВЧ-терапия, электрофорез лидазы, магнитотерапия, ультразвуковая терапия, массаж.
- лихорадочные состояния;
- общее тяжелое состояние пациента;
- обострение хронических заболеваний или острые патологии;
- кровотечения и склонность к ним;
- беременность;
- наличие новообразований.
В заключение хочется сказать, что при четком выполнении всех назначений и рекомендаций врача как сама артроскопия, так и дальнейшая реабилитация пройдут для коленного сустава без осложнений. Тогда пациент быстро вернется к привычной трудовой и бытовой жизни.
Подходящий цикл физиотерапевтических процедур – один из основных элементов восстановления после эндопротезирования. Выбор методики терапии следует доверить врачу, который учтет все физиологические особенности пациента, состояние его здоровья на текущий момент, данные анамнеза и УЗИ, наличие или отсутствие противопоказаний. Среди самых популярных и действенных практик:
- лазеротерапия;
- электростимуляция;
- электрофорез;
- магнитотерапия;
- УВЧ;
- массажные процедуры.
Лазеротерапия — физиопроцедура для восстановления после артроскопии
На любом этапе реабилитации больной нуждается в приеме хондропротекторов — препаратов, улучшающих обмен веществ в суставном хряще.
Реабилитационный период дополняется приемом медикаментозных препаратов:
- противовоспалительные средства;
- лекарственные препараты на основе хондроитина и глюкозамина – Хондроитин АКОС, Хондролон, Структум, Дона, Эльбона, Метилсульфонилметан, Артра.
Курс приема вышеописанных средств зависит не только от состояния коленного сустава, но и от общего самочувствия пациента.
В меню больного должны включаться следующие продукты и блюда:
- творог;
- кисломолочные продукты;
- сгущенное молоко;
- сыры;
- яичный желток;
- мед;
- изюм, курага и чернослив;
- морские водоросли;
- мидии, креветки и другие морепродукты;
- бульоны;
- заливное, холодцы;
- морские водоросли;
- фруктовое желе, компоты, морсы, мармелады;
- минеральная вода.
 Восстановление после артроскопии коленного сустава мениска
Восстановление после артроскопии коленного сустава мениска Проведение артроскопии плечевого сустава и восстановление после операции
Проведение артроскопии плечевого сустава и восстановление после операции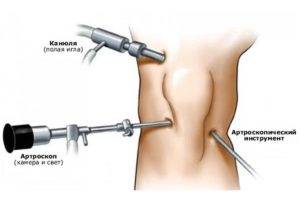

 Последствия артроскопии коленного сустава: боль, отек, контрактура колена
Последствия артроскопии коленного сустава: боль, отек, контрактура колена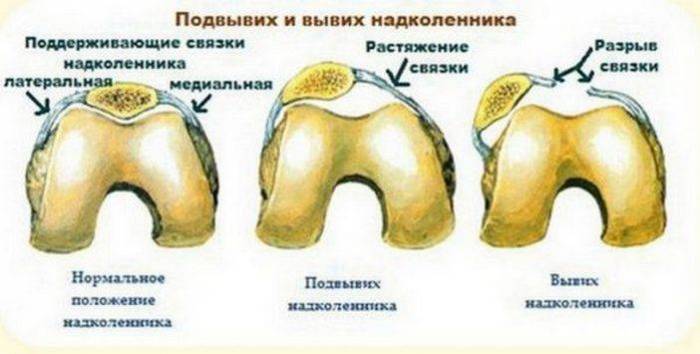 Как правильно лечить вывих коленного сустава и восстановить после травмы
Как правильно лечить вывих коленного сустава и восстановить после травмы Боли после массажа спины
Боли после массажа спины