Содержание
- 1 Разновидности остеохондропатии коленного сустава
- 2 Комплексный подход к лечению
- 3 Методы лечения
- 4 Профилактика
- 5 Как развивается болезнь?
- 6 Цены
- 7 Причины
- 8 Виды эпидурита — гнойный, хронический, рубцово-спаечный, продуктивный, слипчивый, асептический
- 9 Профилактика и прогноз
- 10 Клинические проявления
- 11 Разрывы таранно-малоберцовых связок
- 12 Остеохондропатия бугристости V плюсневой кости
- 13 Профилактика и осложнения
- 14 Остеохондропатия: симптомы и лечение остеохондропатии тазобедренного сустава и пяточной кости у детей
- 15 Цены
- 16 Видео «Как избавиться от боли в пояснице при беременности?»
Разновидности остеохондропатии коленного сустава
Остеохондропатия коленного сустава включает в себя несколько заболеваний в области колена. Каждое из них имеет свои симптомы и поражает определенный участок колена. Конкретно в области коленного сустава можно встретить 3 разновидности заболевания:
- Болезнь Кёнига (Konig) — остеохондропатия пателло-феморального сустава и поверхности коленного сустава.
- Болезнь Осгуда-Шлаттера (Osgood-Schlatter) — заболевание бугристости большеберцовой кости.
- Болезнь Синдинга-Ларсена-Иогансона (Sinding-Larsen-Johansson) — остеохондропатия верхнего либо нижнего надколенник.
Давайте более подробно рассмотрим каждое заболевание в отдельности.
Болезнь Кёнига или рассекающий остеохондрит — характеризуется нейрозом поверхности кости с образованием на ней костно-хрящевого фрагмента. При осложнении заболевания происходит дальнейшее его проникновение в полость сустава.
В среднем рассекающий остеохондрит встречается в 30 случаях из 100 000 человек. Средний возраст пациентов страдающих заболеванием Кёнига колеблется от 10 до 20 лет. Следует отметить, что мальчики подвергаются заболеванию в 3 раза чаще, чем девочки. Почти в 30% случаев возможно двухстороннее поражение суставов колена.
В отличие от Болезни Кёнига, являющейся внутрисуставным поражением, заболевания Осгуда-Шлаттера и Синдинга-Ларсена-Иогансона рассматриваются медиками как апофизы.
Болезнь Осгуда-Шлаттера характеризуется поражением бугристости большеберцовой кости. Средний возраст пациентов составляет от 8 до 15 лет, причем у девочек максимальный возрастной порог не превышает 13 лет. Как и в случае с болезнью Кёнига большинством пациентов являются мальчики. Это в первую очередь связано с их большей активностью.
Единая причина болезни неизвестна, но существует ряд факторов, которые могут привести к поражению бугристости большеберцовой кости. Это могут быть как структурные изменения в области надколенника, так некроз и нарушение работы эндокринных желез. Сейчас наиболее признанной теорией является повторная микротравмация большеберцовой кости.
Болезнь Синдинга-Ларсена-Иогансона или остеохондропатия надколенника сопровождается болью в области коленного сустава и выявляется с помощью рентгена фрагментацией верхнего либо нижнего наколенника. Патология чаще всего встречается у пациентов в возрасте от 10 до 15 лет.
Патологический процесс при болезнях Осгуда-Шлаттера и Синдинга-Ларсена-Иогансона
Причины остеохондропатии надколенника до конца неизвестны, но выявлено, что они схожи с причинами болезни Осгуда-Шлаттера. Повышенная функция четырехглавой мышцы может привести к разрыву и отделению участка костной ткани от надколенника, что и приводит к возникновению некроза.
Следует отметить, что все вышеописанные болезни чаще всего возникают у подростков мужского пола, занимающихся спортом. Болезни Синдинга-Ларсена-Иогансона и Осгуда-Шлаттера наблюдаются преимущественно в подростковом возрасте в период полового созревания.
Помимо вышеперечисленных разновидностей остеохондропатии, существует остеохондропатия пяточной кости у детей. Ее симптомы и способы лечения очень схожи с другими разновидностями болезни.
Комплексный подход к лечению
Любая терапия заболевания не может применяться в одиночку. Виды необходимо комбинировать и обеспечить образ жизни, способствующий восстановлению разрушенных тканей. По возможности пациент должен передвигаться как можно меньше, соблюдать постельный режим, а при необходимости куда-то сходить пользоваться костылями.
Консервативная терапия
Когда обнаруживается остеохондропатия пяточной кости у детей, лечение ее может проводиться в травмпункте или амбулаторно на приеме у ортопеда.
В острую фазу необходимо организовать:
- Полный покой пораженной ноги, иммобилизовать ее с помощью лонгеты из гипса.
- Физиотерапевтические процедуры, целью которых является локальная стимуляция кровотока.
- Ходьбу только в специальной ортопедической обуви с широкой задней частью, не сдавливающей пяточную область.
Уменьшают болевые ощущения и увеличивают эффект от лечебных мероприятий специализированные стельки, сделанные на заказ. Один из главных эффектов от их ношения – предотвращение развития плоскостопия, с которым сталкивается большинство людей, перенесших болезнь Шинца. Это происходит за счет того, что приспособление распределяет давление с пятки на всю плоскость ступни, притом удерживая своды в правильном положении и не позволяя им опускаться.
Из физиотерапевтических процедур, на которые направляется больной, можно отметить:
- Электрофорез с новокаином и анальгином.
- Озокерит.
- Ультразвуковая и микроволновая терапия.
Для ликвидации дискомфорта применяют компрессы со льдом, обезболивающие, нестероидные противовоспалительные, в т.ч. Ибупрофен.
Для ускорения регенерации поврежденных участков выписываются препараты, разжижающие кровь и расширяющие сосуды, витамины группы В.
Народная медицина
- Прогревание области пяточной кости ускоряет кровоток и помогает почувствовать себя комфортнее. Для этого можно использовать компресс с таким препаратом, как Димексид. Его следует купить в аптеке, рецепт для этого не требуется. Жидкость разводят теплой водой в равных пропорциях, затем в эту смесь погружают салфетки или марлю. Их прикладывают к пораженному участку и фиксируют. Держать такую примочку советуют не дольше часа. В качестве ингредиентов для согревающих средств подойдут также корень хрена, настойка на чесноке, разбавленный горчичный порошок и очищенный скипидар.
- Ванночки с солью, лучше морской. В емкости с теплой, но не горячей водой растворяют вещество, туда помещается больная конечность на полчаса. Потом ее промывают, вытирают насухо и одевают в носок из натурального материала.
Находясь дома, можно производить лечение некоторыми физиотерапевтическими способами, в числе которых использование озокерита и парафина.
Хирургия
Если описанные выше способы консервативного лечения не приносят видимых улучшений, а болевые ощущения причиняют пациенту значительные страдания, приходится прибегать к хирургическому вмешательству.
Опираясь на серьезность повреждений в очаге болезни, врач, проводящий манипуляции, в ходе операции может:
- проводить резекцию увеличившихся хрящей на бугре пяточной кости;
- укоротить последнюю и окружающие мышцы методом остеотомии;
- отсекать стволы подкожного или большеберцового нерва, отходящие от них ветки. Боль, таким образом, полностью купируется, но теряется и кожная чувствительность.
Методы лечения
Лечение болезни Келлера обоих видов проходит по однотипной схеме.
| Методы лечения | Подробности |
| Иммобилизация больной стопы | Полностью разгрузить стопу помогает наложение гипсовой повязки в виде сапожка, носить которую нужно 1 месяц, иногда дольше |
| Лекарственная терапия | Прием ненаркотических анальгетиков для снятия болей |
| Лекарства, активирующие кальциевый обмен | |
| Препараты, улучшающие периферическое кровообращение | |
| Один из витаминно-минеральных комплексов | |
| Физиолечение | После удаления гипсовой повязки назначают массаж стоп и физиопроцедуры – грязелечение, магнитотерапию, ножные ванны, рефлексотерапию, ионофорез, электрофорез |
| ЛФК | Специально подобранные врачом лечебной физкультуры упражнения помогают разработать стопу после долгой иммобилизации и восстановить ее функциональность |
| Хирургическое лечение | При неэффективности консервативного лечения показана реваскуляризирующая остеоперфорация – создание хирургическим путем отверстий в кости для улучшения артериального кровотока. За счет них ткани кости в обход пораженных сосудов лучше снабжаются кровью. |
К восстановительному периоду после снятия гипса или перенесенной операции стоит отнестись с особой серьезностью
Важно ограничить двигательную активность ребенка: отказаться от прыжков, бега и любых активных игр. Подобрать для него ортопедическую обувь, при ношении которой стопы сохранят анатомически правильную форму (специальные стельки уменьшат давление на пораженные некрозом кости)
В итоге питание и регенерация поврежденных тканей будет происходить быстрее.
Профилактика
Чтобы профилактировать развитие остеохондропатии необходимо:
- тщательно наблюдать за детьми с генетической предрасположенностью к появлению недуга (рожденные в семьях больных остеохондропатией);
- диагностировать наследственные нарушения кровоснабжения костной ткани и расстройства обмена веществ (метаболический синдром Х с неадекватным углеводным, жировым и пуриновым обменами);
- исправлять нерациональное питание с дефицитом витаминов и микроэлементов (кальция, фосфора, магния и пр.);
- лечить в условиях стационара длительные расстройства приема пищи (анорексию, булимию);
- контролировать и ликвидировать алиментарное (пищевое) или гормональное ожирение;
- проводить специфическую диагностику и лечение бактериальных и вирусных инфекций;
- по возможности исключать профессиональную спортивную деятельность, связанную с постоянными травмами и нахождением в неанатомических позах (гимнастика, фигурное катание, цирковая акробатика и пр.).
Помните! Учитывая преимущественно раннее развитие остеохондропатии (в школьном и подростковом возрасте), ответственность за профилактику недуга ложится на родителей ребенка.
Стоит отметить, что заболевание прогностически благоприятное. Однако запущенный асептический некроз может приводить к деформирующим артрозам и переломам. Последние при массивной дистрофии костей вызываются рвотой, мышечным спазмом и даже кашлем. Но подобные осложнения являются редкостью, тогда как смертельных случаев остеохондропатии на сегодняшний день не зафиксировано.
Как развивается болезнь?
Течение остеохондропатии хроническое и стадийное. Первым этапом является начальное негнойное омертвление кости (длится до полугода), вызванное указанными выше этиологическими факторами. Пациенты жалуются на постоянные болевые ощущения в зоне некроза, усиливающиеся при ощупывании; появляются нарушения подвижности конечностей. При этом на рентгеновском снимке нарушений в костной ткани не наблюдается.
Вторая стадия манифестирует импрессионным переломом вследствие «вдавления» под массой собственного тела или во время мышечного напряжения. Длится этап от нескольких недель до года. Наблюдается «проседание» костей и их вклинение друг в друга. Появляются изменения на рентгенограмме: смазывается костная структура, пораженные зоны затемнены, а суставные щели расширены.
О начале третьего этапа развития патологии (длится около трех лет) свидетельствует уменьшение плотности костей: отмечается фрагментация костной ткани, рассасывание некротических зон и замещение их новой (грануляционной) тканью. При рентгеновском исследование кость напоминает шахматную доску с бессистемным чередованием затемнений и просветлений.
Четвертая стадия является восстановительной и длится до полутора лет. Обычно наблюдается возобновление привычной формы кости с развитием остаточных деформаций (искривлений). К норме возвращается и структура костной ткани, что можно наблюдать на очередной рентгенограмме.
Как правило, общая длительность стадий не превышает 4-х лет. При этом течение недуга доброкачественное, однако при отсутствии лечения возможно появления не только остаточных искривлений костей, но и осложнений процесса в виде переломов и деформирующих артрозов.
Цены
| Заболевание | Ориентировочная цена, $ |
| Цены на диагностику детского артрита | 2 000 — 3 000 |
| Цены на диагностику детской эпилепсии | 3 100 — 4 900 |
| Цены на детскую нейрохирургию | 30 000 |
| Цены на лечение детской эпилепсии | 3 750 — 5 450 |
| Цены на лечение пупочной грыжи у детей | 9 710 |
| Заболевание | Ориентировочная цена, $ |
| Цены на протезирование тазобедренного сустава | 23 100 |
| Цены на лечение косолапости | 25 300 |
| Цены на лечение Халлюкс Вальгуса | 7 980 |
| Цены на реставрацию коленного сустава | 13 580 — 27 710 |
| Цены на лечение сколиоза | 9 190 — 66 910 |
| Цены на эндопротезирование коленного сустава | 28 200 |
| Цены на лечение межпозвоночной грыжи | 35 320 — 47 370 |
Причины
Непосредственной причиной возникновения описываемого заболевания является нарушение питания костной ткани – к ней не поступают питательные вещества, из-за чего развивается некроз (омертвение). Выделены многие причины развития остеохондропатии плюсневой кости. В зависимости от них данная патология бывает:
- врожденная;
- приобретенная.
Врожденная форма описываемого заболевания развивается из-за нарушения внутриутробного развития плода. Причем, такие нарушения могут возникнуть как на ранних этапах, во время закладки органов и тканей (в первые три месяца внутриутробного развития), так и на поздних.
Врожденная остеохондропатия может быть связана с:
- передачей ущербного гена из поколения в поколение;
- спонтанной мутацией гена, который отвечает за процесс нормального обеспечения костной ткани плюсневых костей питательными веществами.
Спонтанные мутации, которые ведут к развитию данной патологии, возникают при воздействии агрессивных факторов на генотип человека – совокупность генов, которые определяют особенности его органов и тканей. Такое влияние может быть:
- прицельным, выборочным – страдает только ген, ущербность которого определяет некроз плюсневых костей;
- комплексным – нарушается структура и других генов.
Агрессивные факторы могут быть:
- физические (радиоактивное облучение, травмы);
- химические (промышленные и сельскохозяйственные яды, токсины микроорганизмов, продукты их жизнедеятельности и распада);
- экологические (вдыхание атмосферного воздуха, загрязненного промышленными выбросами и выхлопом автомобильных двигателей)
и другие.
Причины развития приобретенной формы остеохондропатии плюсневой кости до конца не изучены, но выделены некоторые факторы, на фоне которых это заболевание развивается чаще и прогрессирует быстрее. Это:
- нарушение обмена на фоне патологии гормонов щитовидной железы (они отвечают за обменные процессы в организме). Как правило, это гипотиреоз – уменьшение их синтеза, но также остеохондропатия плюсневой кости иногда развивается при гипертиреозе – усилении выработки тиреоидных гормонов;
- заболевания желудочно-кишечного тракта, на фоне которых ухудшается усвоение минеральных веществ из пищи;
- травмы;
- выраженная нагрузка на стопу в целом и плюсневые кости в частности – как правило, спортивная. Часто наблюдается у детей и подростков, родители которых преследуют амбициозные цели, не учитывая уровня природной физической подготовки юного спортсмена;
- сосудистые нарушения, на фоне которых страдает кровоснабжение тканей плюсны.
Виды эпидурита — гнойный, хронический, рубцово-спаечный, продуктивный, слипчивый, асептический
Профилактика и прогноз
Даже после эффективного лечения у пациентов часто остается плоскостопие, которое они потом не могут вылечить. Некрозы негативно сказываются на осязательных способностях кожных покровов.
Деформированный пяточный бугор начинает выпирать, это мешает при ходьбе и заставляет покупать новую обувь, выбрать комфортную становится тяжело.
Предотвратить развитие дефекта у людей всех возрастов поможет:
Регулярное посещение и обследование у ортопеда, особенно при ощущении дискомфорта в районе пятки. Прохождение курса профессионального массажа 2 или 3 раза каждый год. Систематические занятия лечебной гимнастикой для ступней
Выбор комфортной обуви, не давящей на ногу и на не слишком высоком каблуке, что особенно важно для юных девушек до 17 лет. Обеспечение поступления в организм нутриентов и кальция в достаточных количествах
Игнорировать боли в ступнях не стоит, запущение болезни грозит осложнениями и деформациями, снижающими удовольствие от жизни на многие годы вперед, обрекающие на постоянное лечение и ношение ортопедических приспособлений.
Оперативное обращение за помощью поможет вовремя начать лечение от пяточной кости и предотвратит атрофию кожи, необратимые изменения в ноге, избавит от долговременных неприятных последствий.
https://youtube.com/watch?v=fNGa2raOQjs
Клинические проявления
Болезнь развивается медленно с постепенным появлением новых симптомов. Имеются случаи, когда пациенты обращались в больницу через несколько лет после первичной травмы.
Наиболее часто патология проявляется слабо выраженным болевым синдромом в области одного колена (редко двустороннее поражение), развивающимся после физических упражнений (бега, прыжков, подъемов по лестнице) и уменьшающимся во время отдыха.
При прогрессировании болезни неприятные ощущения начинают нарастать, появляются в области коленной чашечки при пальпации, сустав опухает (хорошо заметно даже на фото пациента). Окружающие мышцы характеризуются повышенным тонусом, нарушается двигательная функция конечности, пациент не может присесть и хромает.
Интенсивность клинических проявлений зависит от степени повреждения бугристости большеберцовой кости. Некоторые больные связывают болевые ощущения с усталостью после тренировок.
Разрывы таранно-малоберцовых связок
Остеохондропатия бугристости V плюсневой кости
Не все авторы признают существование остеохондропатии апофиза V плюсневой кости. Заболевание отождествляют с задержкой оссификации его, исходящей из нескольких добавочных точек окостенения.
Сходная рентгенологическая картина может наблюдаться при несросшемся переломе бугристости, персистирующем апофизе, добавочной кости Везалия.
Заболевание встречается в детском и подростковом возрасте при значительной нагрузке на стопу. Клинически отмечается утолщение бугристости V плюсневой кости, болезненность ее при пальпации, умеренный отек мягких тканей. Больные ходят прихрамывая, нагружая внутренний отдел стопы. Рентгенологическая картина характеризуется нарушением структуры в ядре окостенения и фрагментированием апофиза, появлением в нем участков уплотнения. В.П.Селиванов и Г.Н.Ишимов (1973) описали характерный для данного заболевания рентгенологический симптом, нашедший подтверждение в наших наблюдениях. В отличие от нормального варианта оссификации из нескольких добавочных точек окостенения, при котором они располагаются в одной плоскости по оси плюсневой кости, фрагменты апофиза при остеохондропатии бугрстости V плюсневой кости располагаются в двух плоскостях. Симптом «двухплоскостного расположения фрагментов» имеет абсолютное для диагностики значение лишь при наличии клинических проявлений заболевания. Известно, что при любом варианте нормальная оссификация протекает безболезненно.
Хорошие результаты достигаются с помощью консервативных методов лечения (разгрузка стопы на 3—4 нед, массаж, микроволновая терапия, электрофорез кальция). Болевой синдром купируется даже при отсутствии синостоза апофиза.
Профилактика и осложнения
Позднее лечение остеохондропатии не только переводит заболевание в хроническую форму, но и угрожает другими дегенеративно-дистрофическими патологиями, поражающими суставы. Также довольно быстро развивается плоскостопие, которое остается на всю жизнь, даже после излечивания остеохондропатии.
Свой след оставляет и лечение запущенных форм. Некротическое поражение влияет на чувствительность кожи, поэтому после курса лечения остаются указанные нарушения. Также изменяется форма пяточного бугра, который может выпирать, следовательно, начинаются проблемы с подбором обуви, ходьбой.
Чтобы не возникало остеохондропатии у детей и подростков, рекомендовано своевременно проходить медицинские осмотры, особенно при появлении боли в стопах, а именно в области пяточной кости. Для профилактики при наследственной предрасположенности необходимо выполнять курс массажа (2-3 раза в год), заниматься лечебной физкультурой (регулярно).
Важную роль играет обувь. Обувь должна быть удобной, подходить по размеру, не сдавливать стопы. Не рекомендовано ношение обуви на очень высоком каблуке, особенно девочкам в период взросления, то есть 14-17 лет. В подростковом возрасте не нужно забывать о витаминотерапии. Достаточное потребление витаминов группы B, D, кальция позволит укрепить структуру костей.
Остеохондропатия: симптомы и лечение остеохондропатии тазобедренного сустава и пяточной кости у детей
Остеохондропатия — некроз (омертвение) участка кости вследствие различных причин. Страдает также и прилежащая к кости хрящевая ткань.
Болезнь протекает хронически, постепенно вызывая деформацию костей и суставов, с возрастом присоединяется артроз, ограничение подвижности (контрактура).
Чаще всего болеют дети и подростки в возрасте 5-14 лет, но остеохондропатия у взрослых также имеет место. В структуре ортопедической заболеваемости она составляет 2,5-3% от общего числа обращений.
Причиной остеохондропатии является нарушение кровообращения на участке кости вблизи сустава (эпифиза), приводящее к его омертвению и связанным с ним осложнениям — деформации, переломам. К расстройству кровоснабжения могут привести следующие факторы:
- Травмы: ушибы, гематомы, повреждения мягких тканей, кости, хряща.
- Гормональные и обменные нарушения, в основном в пубертатный (подростковый) период, недостаток солей фосфора и кальция.
- Недостаток белка в диете (например, у вегетарианцев).
- Усиленный рост кости, когда он опережает развитие сосудов.
- Избыточная функциональная нагрузка на суставы, особенно в детском и подростковом возрасте.
- Малоподвижный образ жизни (гиподинамия), приводящий к застою крови.
- Врожденные аномалии развития костно-суставной системы.
- Избыточный вес, увеличивающий нагрузку на кости и суставы.
- Наследственная предрасположенность (особенность структуры кости).
Остеохондропатия различается по месту локализации болезни, которая имеет 3 основных «излюбленных» места:
- эпифизы (суставные концы) трубчатых костей;
- апофизы костей (выступы, бугристости);
- короткие кости (позвонки, кости предплюсны стопы).
Участки костной системы, где наиболее часто локализуется остеохондропатия (обозначены красным цветом)
В области эпифизов костей развиваются следующие виды остеохондропатии:
- головки бедренной кости;
- головок плюсневых костей стопы;
- верхнего эпифиза голени;
- пальцев кисти;
- грудинного эпифиза ключицы.
Апофизарные остеохондропатии:
- большеберцовой кости голени;
- апофизов позвонков;
- пяточной кости;
- коленного сустава;
- лонной (лобковой) кости.
Остеохондропатии коротких костей:
- тел позвонков;
- ладьевидной кости стопы;
- полулунной кости запястья;
- сесамовидной (дополнительной) кости у основания 1-го пальца стопы.
Болезнь развивается постепенно, в течение 2-3 лет, проходя следующие 3 фазы:
- Первая стадия — начальная, когда происходит омертвение (некроз) участка кости вследствие нарушения кровообращения. Проявляется болями ноющего характера в костях, суставах или позвоночнике (в зависимости от локализации), повышенной утомляемостью, нарушением движений.
- Вторая стадия — разрушение, фрагментация кости (разделение на фрагменты). Характерно усиление болей, деформация кости, появление патологических переломов (без видимой травмы). Функция нарушена значительно.
- Третья стадия — восстановление кости. Разрушенная кость постепенно восстанавливается, дефекты восполняются костной тканью, но развиваются склеротические явления, артроз близлежащих суставов. Болевой синдром уменьшается, но может остаться деформация и ограничение функции.
Фазы развития остеохондропатии: а — нарушение кровообращения, б — развитие некроза, в — образование фрагментов кости, г, д — восстановление, заживление кости
Методы диагностики
Для диагностики остеохондропатии применяются следующие методы:
- рентгенография;
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- радиоизотопное исследование всего скелета (сцинтиграфия);
- ультразвуковое сканирование (УЗИ);
- денситометрия (определение плотности кости).
Информация. При обследовании детей отдают преимущество нелучевым методам — УЗИ, МРТ.
Ультразвуковое сканирование тазобедренного сустава у ребенка с болезнью Пертеса
Это остеохондропатия тазобедренного сустава. Большинство больных — мальчики от 5 до 14 лет, поражение чаще одностороннее. Некроз развивается в головке бедренной кости. Заболевание проявляется болями в суставе, затруднением ходьбы, хромотой, позже атрофируются мышцы бедра, ягодиц, укорачивается конечность.
Такие изменения происходят в головке бедра при болезни Пертеса
Лечение болезни требует длительного времени (2-4 года). Сустав обездвиживают, конечность изолируют от нагрузки (шина, костыли или вытяжение).
Назначают препараты кальция и фосфора, витамины, сосудорасширяющие препараты, местно — ионофорез с кальцием, массаж, ЛФК. Хороший эффект дает лечение в специализированном санатории.
Важно. Болезнь Пертеса может привести к необратимым изменениям сустава, когда понадобится протезирование
Поэтому лечение ее должно быть своевременным и квалифицированным.
Так выглядит увеличенная бугристость на голени при болезни Шляттера
Для лечения остеохондропатии большеберцовой кости конечность фиксируют шиной, назначают физиопроцедуры, массаж, препараты кальция. Заболевание обычно хорошо поддается лечению, хотя «шишка» на кости остается.
Чаще поражаются ладьевидная, пяточная, плюсневые кости. Некроз в ладьевидной кости, расположенной по внутренней стороне стопы, называется болезнью Келлера I. Заболевают в большинстве мальчики от 3 до 7 лет, поражение одностороннее.
При выявлении назначают ношение супинаторов, специальной обуви, физиопроцедуры, ЛФК.
При ходьбе появляются боли в стопе, которые потом принимают постоянный характер, могут беспокоить даже во время сна. Появляется отек стопы, укорочение пальца.
Болезнь длится 2-3 года — до тех пор, пока не прекратится усиленный рост костей. Схема лечения также включает препараты кальция, витамины, физиотерапию, массаж и ЛФК.
Остеохондропатия пяточной кости (болезнь Шинца) может развиться и у мальчиков, и у девочек в возрасте 7-12 лет, чаще поражаются обе конечности. Появляется боль, припухлость на задней поверхности пятки, хромота, затруднение ношения обуви. Ребенок начинает ходить, опираясь больше на пальцы стопы. Со временем может развиться атрофия икроножной мышцы.
Припухлость пяточной области и покраснение кожи у подростка с болезнью Шинца
Лечение остеохондропатии пяточной кости у детей заключается в иммобилизации стопы шиной, назначении физиопроцедур, витаминных и противовоспалительных препаратов, средств для улучшения кровообращения и микроциркуляции.
Чаще встречается остеохондропатия грудного отдела позвоночника, выделяют 2 ее вида:
- болезнь Шейермана-Мау, при которой деструктивный процесс происходит в эпифизах позвонков, то есть вблизи дисков;
- болезнь Кальве — поражение самих тел позвонков.
Пациент не может находиться долго в вертикальном положении, выполнять физические нагрузки. Постепенно развивается клиновидная деформация позвонков, они приобретают вид трапеции (снижается высота тел в передних отделах).
В дальнейшем к этим изменениям присоединяются остеохондроз и деформирующий спондилез.
Изменения тел позвонков при остеохондропатии: слева — клиновидная их деформация, справа — ее результат (кифоз спины)
Лечение остеохондропатии позвоночника длительное: физиотерапия, ЛФК, массаж, ношение корригирующего корсета, витаминотерапия, хондропротекторы, санаторное лечение. В редких случаях, когда выражена деформация позвоночника или образовались грыжи дисков, смещение позвонков, выполняют операции (коррекция и фиксация позвонков, пластика дужек и дисков).
Остеохондропатией называют асептический некрозный процесс в тканях губчатой кости. Ему свойственно хроническое течение и предрасположенность к микропереломам.
Обычно остеохондропатии — следствие нарушения местного кровообращения в результате воздействия различных факторов (врождённых, обменных, травматических). Чаще всего остеохондропатия затрагивает ладьевидную и плюсневые кости.
Она является верхушкой свода и имеет наименее разветвленную сосудистую сеть. Иногда причину возникновения данной разновидности остеохондропатии видят в нарушении процессов кровоснабжения и нормального окостенения.
Цены
| Заболевание | Ориентировочная цена, $ |
| Цены на диагностику детского артрита | 2 000 — 3 000 |
| Цены на диагностику детской эпилепсии | 3 100 — 4 900 |
| Цены на детскую нейрохирургию | 30 000 |
| Цены на лечение детской эпилепсии | 3 750 — 5 450 |
| Цены на лечение пупочной грыжи у детей | 9 710 |
| Заболевание | Ориентировочная цена, $ |
| Цены на протезирование тазобедренного сустава | 23 100 |
| Цены на лечение косолапости | 25 300 |
| Цены на лечение Халлюкс Вальгуса | 7 980 |
| Цены на реставрацию коленного сустава | 13 580 — 27 710 |
| Цены на лечение сколиоза | 9 190 — 66 910 |
| Цены на эндопротезирование коленного сустава | 28 200 |
| Цены на лечение межпозвоночной грыжи | 35 320 — 47 370 |
 Лечение остеохондропатии
Лечение остеохондропатии
 Как лечить остеохондропатию коленного сустава
Как лечить остеохондропатию коленного сустава
 Бугристость большеберцовой кости: лечение перелома, код по мкб-10, фото
Бугристость большеберцовой кости: лечение перелома, код по мкб-10, фото


 Болезнь шинца - причины, симптомы, диагностика, лечение
Болезнь шинца - причины, симптомы, диагностика, лечение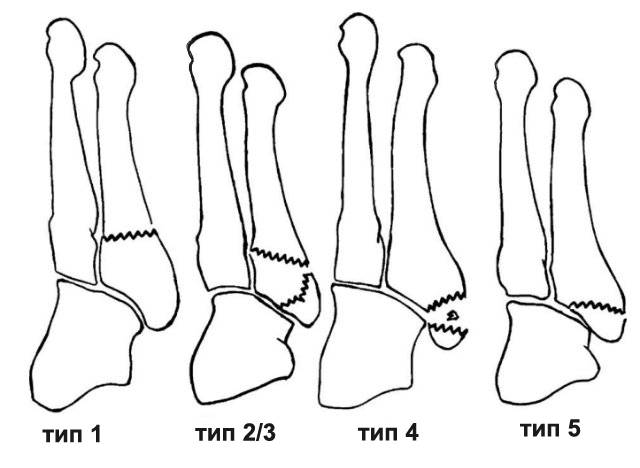 Признаки и лечение перелома 5 плюсневой кости
Признаки и лечение перелома 5 плюсневой кости Перелом костей стопы, пяточной и плюсневой. причины, симптомы, виды, первая медицинская помощь и реабилитация
Перелом костей стопы, пяточной и плюсневой. причины, симптомы, виды, первая медицинская помощь и реабилитация Перелом кубовидной кости стопы лечение
Перелом кубовидной кости стопы лечение