Содержание
- 1 Показания
- 2 внешняя ссылка
- 3 Особенности процедуры
- 4 Техника выполнения
- 5 Мотив в городе Нефтеюганск
- 6 Почему обращаются к нам?
- 7 Техника проведения пункции
- 8 Техника выполнения
- 9 Ход проведения манипуляции
- 10 Особенности периода после пункции
- 11 Вероятные осложнения
- 12 Показания к пункции
- 13 Терапевтическая пункция
- 14 Техника выполнения пункции суставов
- 15 Когда назначают пункцию, а когда нет
- 16 Суть метода и что он дает пациенту
- 17 Техника выполнения пункции суставов
- 18 Особенности процедуры
Показания
С диагностической целью в колено вводят воздух или контраст (уротраст) и проводят рентгенологическое исследование. Введение кислорода и проведение пневмоартрографии позволяет выявить патологию менисков.
Показания для выполнения пункции коленного сустава:
- травматический гемартроз;
- наличие воспалительного экссудата;
- повреждения менисков;
- дегенеративные изменения вследствие гонартроза.
Точки, через которые проводится пункция коленного сустава:
- медиальные или латеральные точки (по отношению к верхнему полюсу коленной чашечки);
- с наружной или внутренней стороны 4х-главой мышцы бедра;
- наиболее выступающие точки заворота (определяются при скоплении в суставе жидкости).
Также рассмотрим вкратце, как выполняют процедуру специалисты.
внешняя ссылка
Особенности процедуры
Учитывая повышенную чувствительность содержимого сустава к микробам, при осуществлении пункции требуется строго соблюдать определенные правила:
- Проводить антисептическую обработку места прокола. Для этого применяются спирт и пятипроцентный раствор йода.
- Для осуществления местной инфильтрационной анестезии применяется игла длиной не более 6 см с диаметром до 1 мм. Это необходимо для того, чтобы при введении кислорода газ не проникал в расположенные рядом ткани с формированием эмфиземы. Для откачки крови и гноя диаметр иглы не должен превышать 2 мм, чтобы она не забивалась фрагментами белков и миниатюрными сгустками крови.
- Кожный покров в месте прокола требуется сдвинуть, чтобы искривить раневой канал. После проведении пункции кожу возвращают в исходное положение. Соблюдение этого правила позволяет не только избежать проникновения в сустав бактерий, вызывающих воспаления и инфекции, но и препятствовать вытеканию жидкости.
Иголка продвигается по раневому каналу очень медленно, чтобы сразу можно было определить, что она прошла через сумку сустава. Так как в момент процедуры рука или нога испытывает сильное сопротивление, то при попадании кончика иглы в суставную сумку специалист ощущает провал в так называемую пустоту. При наличии в суставе крови или гноя содержимое шприца поменяет цвет и помутнеет.
Что же касается глубины прокола, то существует два мнения. Одни специалисты считают, что глубина не должна превышать 1 см, другие утверждают, что ввод должен составлять 2-3 см. но все они сходятся в одном: при недостаточной глубине иголка может легко выскользнуть из сумки, при очень большом проколе – нанести вред хрящевой ткани. Оторванные фрагменты хряща могут забить иглу и сделать невозможным промывание сумки и введение в нее препаратов.
Пункция плеча
Пункция плечевого сустава должна проводиться с трех сторон: сбоку, спереди или сзади. При проведении передней пункции человек укладывается на спину. Игла двигается между клювовидным отросточком и головкой плеча.
Для боковой процедуры больной ложится на здоровый бок, а рука лежит вдоль тела. Иголка располагается под акромиальным отростком. При пункции сзади пациента укладывают на живот. Иголка располагается пониже акромиального отростка и направляется к клювовидному отростку.
Локтевая пункция
Пункция локтевого сустава осуществляется либо с наружной, либо с задней стороны. При наружной процедуре сустав сгибается под углом 90 градусов, игла вводится ниже латеральной поверхности плеча. Прокол в предплечье сзади делается выше отростка локтевой кости, а игла направляется вперед и вниз. Чтобы не задеть нервные ткани локтя, пунктировать внутреннюю сторону суставной сумки не рекомендуется.
Лучезапястный сустав
Пункция лучезапястного сустава проводится с тыльной стороны сустава. Отверстие располагается на пересечении отростков локтевой и лучевой кости, а иголка направляется между сухожилиями первого и второго пальца.
Тазобедренный сустав
Пункция тазобедренного сустава проводится лежа на спине. Иголка вводится посередине линии между большим вертелом и паховой связкой. При осуществлении процедуры требуется следить за тем, чтобы не повредить бедренную артерию, что способно вызвать обильное кровотечение.
Коленная пункция
Этот тип процедуры считается самым простым. Для его осуществления пациент укладывается на спину, а под больное колено помещается валик. Прокол делается посередине коленной чашечки.
Голеностопная пункция
Пункция голеностопного сустава проводится, когда человек лежит на спине. Стопа немного разгибается, а иголка направляется в суставную щель между таранной костью и лодыжкой.
Техника выполнения
Будь то пункция суставов конечностей или ТБС, вся процедура имеет общую хронологию действий. Во-первых, больное место обезболивают при помощи раствора новокаина (делается укол тонкой иглой). Далее специалист сдвигает кожу так, чтобы искривить раневой канал, а возвращают ее на место после того, как все манипуляции будут окончены.
Откачка жидкости происходит при помощи специальной шприца и толстой иглы, которую вводят в полость сустава. Как только все скопления будут извлечены, место прокола обеззараживают и заклеивают пластырем. В дальнейшем даже шрама у многих не остается.
Для каждого сустава есть еще свои нюансы в технике откачивания:
| Место проведения | Техника выполнения |
| Пункция плечевого сустава | Игла вводится спереди под клювовидный отросток лопатки. Ее движение направлено в сторону между отростком и головкой плечевой кости.
Игла погружается на 3 – 5 см. Если выполнять мероприятия спереди, то врачу нужно попасть между плечевым отростком и головкой плечевой кости, придерживаясь направления вниз. Для задних действий, иглу вкалывают в ямку, которая образовывается от плечевого отростка лопатки и заднего края дельтовидной мышцы, придерживаясь направления вверх и вперед. В данном случае игла погружается на 4 — 5 см. |
| Пункция локтевого сустава | Пациента заставляют согнуть руку, чтобы создался прямой угол. Техника пункции локтевого сустава подразумевает под собой введение иглы промеж наружного мыщелка плеча и локтевого отростка, до тех пор, пока она не попадет в полость, расположенную над головкой лучевой кости.
Если место имеет верхний заворот, то прокол осуществляется над верхушкой олекранона (локтевого отростка) и следует вниз и вперед. |
| Пункция лучезапястного сустава | Место проведения – тыльная часть кисти. Игла вводится в точке, где пересекаются шиловидные отростки локтевой и лучевой кости. Инструмент должен проникнуть между сухожилиями длинного разгибателя большого и собственного пальцев. |
| Прокол тазобедренного сустава | Передняя пункция тазобедренного сустава проводится через линию большого вертела и середины пупартовой связки (середина – точка расположения головки бедренной кости).
Именно в это место вводят иглу под прямым углом и двигают ее внутрь. Манипуляции можно проводить и через фронтальную плоскость в сторону вертлужной впадины. |
| Прокол коленного сустава | Если проводится пункция коленного сустава, техника выполнения следующая: прокол проводится с наружной стороны надколенника таким образом, чтобы игла могла проникнуть между задней и передней поверхностью нижнего эпифиза бедра.
Внутренний прокол совершают с той же целью, но игла будет введена в наружной части надколенника. При верхнем завороте, иглу проводят под верхний полюс надколенника. Точки пункции коленного сустава определяются специалистом в зависимости от состояния больной конечности. |
| Пункция голеностопного сустава | Место прокола – 1,5 — 2 см выше верхушки наружной лодыжки. Игла двигается спереди назад таким образом, чтобы сохранялось медиальное направление промеж наружной лодыжки и сухожилия длинного разгибательного пальца.
Также техника пункции голеностопного сустава подразумевает под собой и медиальную сторону. С этой целью иглу вводят на 1 см выше верха внутренней лодыжки, чтобы та двигалась между ней и сухожилием разгибательного пальца. |
Пунктирование каждого сустава имеет ряд особенностей.
Может кому-то и покажется, что такая подробная инструкция ни к чему. Но стоит понимать, что от квалификации действий врача зависит дальнейшее восстановление функциональной способности больного сустава. Поэтому не помешает, хотя бы в общих чертах представлять, что именно планирует делать специалист.
В каждом конкретном случае, только врач может выбрать, какой техникой правильней будет воспользоваться. Не нужно ему задавать массу ненужных вопросов, а уж тем более указывать, как ему действовать.
Даже если посмотреть о том, как проводиться пункция тазобедренного сустава (видео вполне доступно на любом ресурсе), то без медицинского образования тонкостей никому не понять. Тем более, что иногда даже опытный специалист меняет тактику манипуляции уже во время введения иглы, когда чувствует сопротивление и анатомические особенности сочленения пациента.
Мотив в городе Нефтеюганск
Почему обращаются к нам?
Техника проведения пункции
Существуют стандартные требования к технике выполнения пункции коленного сочленения.
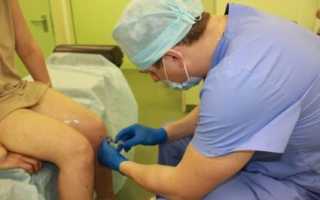
Поскольку это хирургическая операция, обязательной будет обработка кожи антисептическим средством (спиртовым раствором йода, затем этиловым спиртом). Процедура проводится под местной анестезией.
При проведении манипуляции пациент лежит на спине с валиком под коленями.
Техника стандартного пунктирования
При стандартной пункции пальцами определяется щель между мыщелком бедра и задней поверхностью надколенника. Через нее в полость сустава вводится стандартная игла длиной 4–5 см. Сигналом остановки для хирурга служит ощущение провала в пустоту, резкое прекращение сопротивления тканей. Это обозначает, что игла находится в суставной полости.
Иногда игла может упереться в кость. В этом случае необходимо отсоединить ее от шприца и, немного оттянув, перемещать до тех пор, пока она не окажется в полости сочленения.
Пункция верхнего заворота
Пунктирование верхнего заворота проводится, если в коленном суставе скопилось много жидкости. Именно тогда становится отчетливо виден заворот.
При надавливании рукой снизу на колено патологическая жидкость перемещается в его верхнюю часть, где и проводится пункция через четырехглавую мышцу бедра.
Пункция нижних заворотов
В этой ситуации, напротив, жидкость оттесняется книзу путем надавливания рукой на верхнюю часть сустава. Определяется наиболее выступающая часть заворота, и вводится игла в направлении сверху вниз и вглубь, к суставной полости.
Техника выполнения
Все медицинские манипуляции выполняют в процедурном кабинете поликлиники или стационара с соблюдением стерилизации и дезинфекции.
Техника выполнения пункционного прокола:
- больной ложится или садится на кушетку в максимально удобную и расслабленную позу;
- врач делает вкол иглы в заранее намеченные точки для пункции суставов, предварительно сместив кожу в сторону;
- проникнув в полость сочленения, доктор отсасывает жидкость для анализа. В этот момент больной может почувствовать небольшой дискомфорт. Если необходимо провести лечение, шприц заменяют другим и в суставную сумку впрыскивают лекарство;
- после оперативной манипуляции рану обеззараживают и накрывают стерильной марлей. В некоторых случаях конечность обездвиживают гипсовой повязкой или лангетой.
Пункцию коленного сочленения делают в месте наибольшего скопления патологической жидкости, которая обычно собирается в верхних или нижних заворотах. Если колено просто опухло, манипуляцию не применяют.
Пункцию тазобедренного сочленения выполняют в положении лежа, вводя иглу спереди или сбоку
Вкол делают очень осторожно, чтобы не повредить проходящую рядом бедренную артерию
Небольшие суставы пунктировать значительно легче. В голеностоп иглу вводят в строго определенном месте, между сухожилием-сгибателем пальцев и лодыжкой. Плечевое сочленение прокалывают из трех позиций. Локоть пунктируют при согнутой руке, никогда не применяя вкол с внутренней стороны из-за близости локтевого нерва.
Ход проведения манипуляции
Вся процедура занимает всего 15–20 минут и не требует никакого участия со стороны пациента: человек ложится на кушетку, кладет ногу на небольшую подставку и ждет окончания сеанса.
Подготовительный этап
Как таковой подготовки к процедуре не предусмотрено. Однако за несколько дней до манипуляции пациент не должен употреблять алкоголь.
Как такового подготовительного этапа нет
Также необходимо обратиться к терапевту, чтобы уточнить наличие/отсутствие аллергии на лекарственные вещества, которые предполагается ввести через укол. В некоторых случаях пациенту показано временно отказаться от регулярного приема медикаментов, которые прописаны для профилактики развития хронических заболеваний, обнаруженных у него до этого.
Особенности обезболивания
Чаще всего пациенты интересуются вопросом о пункции коленного сустава – больно это или нет. Болезненные ощущения во время манипуляции отсутствуют, благодаря тому, что вводится соответствующий раствор (лидокаин или новокаин). Вначале обезболивают кожу. Для этого вещество вводят в мягкие ткани под большим углом. Спустя несколько минут чувствительность теряется, и врач продолжает вводить иглу в сам сустав. Состав раствора для обезболивания подбирается индивидуально, с учетом наличия/отсутствия у пациента аллергии на те или иные вещества.
Техника вмешательства
Современное оснащение больниц позволяет проводить процедуру очень быстро (порядка 15–20 минут) и практически безболезненно для пациента.
Процедура не требует никакого участия со стороны пациента
Техника выполнения пункции коленного сустава включает в себя такие этапы:
- Пациент укладывается на кушетку, под ногу кладется небольшая подушка, возвышающая ее.
- Сначала кожный покров от бедра и до голени тщательно обрабатывается антисептиком.
- С помощью укола вводят обезболивающее средство – это может быть раствор новокаина или лидокаина.
- Затем проводят саму пункцию для целей диагностики или лечения.
- После чего накладывается стерильная салфетка, место укола еще раз обрабатывается антисептиками.
После процедуры не требуется применение локтевых костылей, трости для ходьбы или иммобилизация сустава при помощи ортеза.
Существует 2 разновидности операции:
- Пункция верхнего заворота – проводится в тех случаях, когда избыток жидкости скапливается сверху, в результате надавливания она перемещается в верхнюю часть.
- Пункция нижних заворотов проводится при скоплении жидкости в нижней части.
Наглядно ход процедуры можно рассмотреть на видео.
Особенности периода после пункции
Прокол сустава – это хоть и незначительная, но все же травма. С прекращением действия анестезии появляется боль в суставе, которая постепенно стихает в течение нескольких дней. Также может увеличиться отечность сустава. В этот период следует создать ему щадящий режим – ограничить нагрузку, защитить от различных внешних воздействий – холода, пыли, влаги. Врач может назначить физиотерапевтические процедуры, мази для сустава, прием обезболивающих или противовоспалительных препаратов индивидуально для каждого пациента.
Пункция суставов всегда имеет строго определенные медицинские показания, и при их наличии она необходима. Профессионально выполненная манипуляция дает ценную диагностическую информацию и позволяет проводить лечение сустава непосредственным прямым воздействием.
Советуем почитать: остеосинтез локтевого сустава
Вероятные осложнения
При правильном выполнении манипуляции осложнений ждать не приходится. Есть вероятность развития аллергии на лекарства, в том числе, которыми лечат синовит коленного сустава. Проявление их может быть разным и требует определенного лечения. В точке проведения диагностического или лечебного прокола может поменяться цвет кожи, появиться кровоизлияние.
Неправильное выполнение приведет к инфицированию полости сустава, повреждению ткани хряща, разрыва капсулы сустава. Большинство специалистов сходится во мнении, что с каждой повторной манипуляцией риск осложнений увеличивается.
Проводится суставная пункция с диагностическими или лечебными целями. В некоторых спорных ситуациях подобное вмешательство является наиболее эффективным методом решения проблем. Чтобы предотвратить возможные осложнения процедура проводится врачом, в условиях строгого выполнения правил асептики и антисептики. Есть много мнений о пользе или вреде пункции, но лучше довериться совету профессионала, только специалист поможет расставить все точки в подобном вопросе.
Показания к пункции
Диагностическая пункция выполняется, чтобы:
- Определить характер скопившегося в суставе выпота (кровь, гнойные выделения).
- Взять образец для лабораторного исследования на инфекции;
- Выявить факт гемартроза (скопления крови в суставной сумке).
Диагностическое исследование проводят:
- при артритах;
- деформирующем остеоартрозе;
- ревматоидном или спортивном артрите;
- травмах.
При лечебной пункции врач:
- удаляет кровь при гемартрозе;
- купирует воспаления при артритах, в том числе псориатическом, подагре;
- вводит лекарства непосредственно в зону патологии.
Лечение через прокол эффективно:
- при осложненном синовите;
- артрите;
- периартрите;
- остеоартрозах;
- контрактуре;
- травмах;
- скоплении крови в суставной полости.

Через прокол вводят кортикостероиды, хондропротекторы, препараты гиалуроновой кислоты, медицинский кислород.
Как правило, диагностическую пункцию достаточно провести однократно. Лечебные манипуляции проводятся чаще, их количество и эффективность лечения определяет врач.
Если врач при помощи пункции откачивает жидкость из суставной сумки, велика вероятность, что понадобиться 3-4 процедуры.
На жидкость в суставе указывают следующие симптомы:
- Симптом флюктуации. Часть надколенника смещается при легком нажиме или прощупывании.
- Симптом баллотирования. При надавливании надколенник погружается в сустав, как только давление прекращается — занимает прежнее место.
- Отечность и увеличение объема колена на 2 и более см.
- Данные МРТ и другие исследования.
Далее врачу предстоит выбрать оптимальную точку доступа — место введения иглы для легкого и нетравматичного проникновения в сустав.
Терапевтическая пункция
Осуществление пункции коленного сустава иногда назначается с целью терапии либо диагностики болезни. Лечение патологий колена благодаря пункции дает лучший результат, чем эффект от лекарственных препаратов. Применение медикаментов внутрь способно спровоцировать множество побочных явлений системы пищеварения. Местное применение мазей не способно всегда оказывать необходимый результат вследствие недостаточности впитывания либо особенностей организма. В случае терапии пункцией лекарство вводится сквозь иглу именно в пораженную область, а при накопленном гное либо крови производится их устранение шприцем за пару секунд. Терапевтическое значение пункции применяется для того, чтобы:
Пункция, проводимая в диагностических целях
В некоторых ситуациях пункция осуществляется как единственный вариант определения правильного диагноза. Проделав прокол в суставную сумку, врач оттуда извлекает содержимое. Проводя анализ его состава, устанавливают природу воспаления. Диагностическая пункция выполняется, когда нужно подтвердить:
Поврежденный мениск устанавливается проведением пневмоартрографии, которая предполагает введение в сустав кислорода (примерно 90 см3) под давлением. Помимо этого, назначается рентгенография, когда раствор для инъекций уротраст с новокаином вводятся в сустав. Если пункция осуществляется для установления содержимого сустава, тогда вместе с диагностикой врачи проводят терапию. В данной ситуации после того как будет удалено скопившееся выделение (экссудат, гной либо кровь) и промыта суставная сумка, вводят медикаменты.
Проведение
Для осуществления пункции особенные условия не нужны, поэтому сеанс поводят специалисты в стерильном кабинете с кушеткой. Техника осуществления процедуры не сложная, однако исполнять ее обязан квалифицированный доктор, который корректно и точно направит иглу. Чтобы выполнить сеанс больной ложится на спину на кушетке и максимально расслабляет ногу. Под пятку кладется маленький мягкий валик. Кожный покров, окружающий область введения иглы, необходимо обработать йодом, а потом и спиртом. Сначала введение иглы сопровождает сопротивление суставной сумки, однако после ослабления сопротивления, врач понимает, что игла дошла до необходимой цели. Помимо этого, это станет заметным по измененному цвету жидкости в шприце (при наличии гноя новокаин начет мутнеть). Все содержимое устраняется благодаря большому шприцу. Когда одного шприца не достаточно, его меняют на другой для эвакуации жидкости. Затем в сустав внедряют физраствор, с целью его промывания, а затем вводят лекарственный препарат. После вытаскивания иглы прокол дезинфицируют и накладывают повязку. При проведении пункции колена игла может вводиться сбоку либо спереди. Самой известной техникой является приподнимание рукой надколенника, а под ним осуществления прокола. При этом кожный покров смещается в сторону.
Техника выполнения пункции суставов
Пункция может выполняться практически на любом суставе: коленном, локтевом, плечевом, тазобедренном, голеностопном и других. Ее выполняет врач-специалист в области травматологии и ортопедии, хорошо знающий особенности анатомии суставов, чтобы не повредить сосуды, нервы, мышечную ткань.
Для пункции каждого сустава выбирается наиболее безопасная точка, например, для коленного – на передне-внутренней поверхности, для локтевого – на задне-наружной поверхности, для плечевого и тазобедренного – на боковой поверхности, для голеностопного – по наружной поверхности.
Техника манипуляции напоминает пункцию позвоночника, или, к примеру, как берут пункцию костного мозга с костей таза или грудины. Она выполняется с соблюдением всех правил асептики, как и операция. После обработки кожи вначале тонкой иглой вводят в ткани анестезирующий раствор, затем через 1-2 минуты после наступления обезболивания делают прокол сустава в выбранной точке более толстой иглой. Широкий просвет иглы позволяет удалить из сустава вязкую жидкость – кровь, гной, загустевшую синовиальную жидкость, которые нельзя эвакуировать тонкой иглой. По окончании процедуры место прокола заклеивают асептической повязкой или специальным медицинским клеем.
Пункцию крупных суставов часто выполняют под УЗИ-контролем, например, тазобедренного сустава во избежание повреждения костей таза и сосудов. При этом используют специальные ультразвуковые иглы с лазерными насечками, которые обеспечивают четкую видимость иглы на дисплее аппарата УЗИ.
Когда назначают пункцию, а когда нет
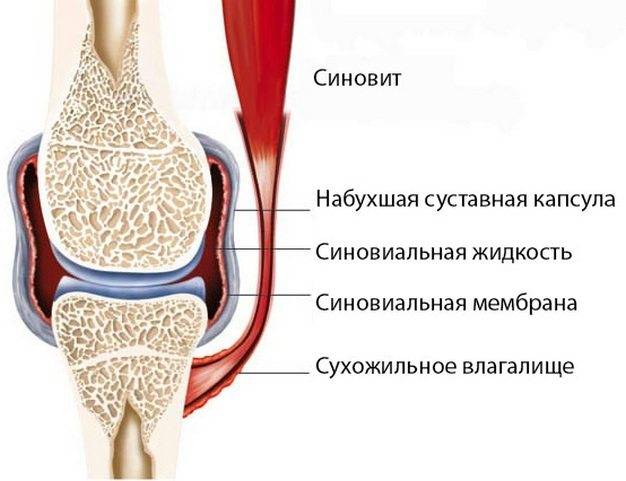
В каких случаях назначают пункцию? Выпот (лишнюю жидкость) из капсулы и сумок извлекают при всех заболеваниях, которые протекают с воспалением синовиальной оболочки сустава и чрезмерной выработкой синовиальной жидкости:
- при острых синовитах (воспаление синовиальной оболочки суставов);
- при бурситах (воспаление околосуставных сумок);
- при артритах (воспаление суставов);
- при обострении артрозов (хроническое заболевание, медленно разрушающее суставы);
- при внутрисуставных кровоизлияниях (гемартрозе);
- при кисте Бейкера (полостное образование в подколенной ямке, наполненное жидкостью);
- при остеохондрите или (омертвении и отслоении ограниченного участка суставного хряща).
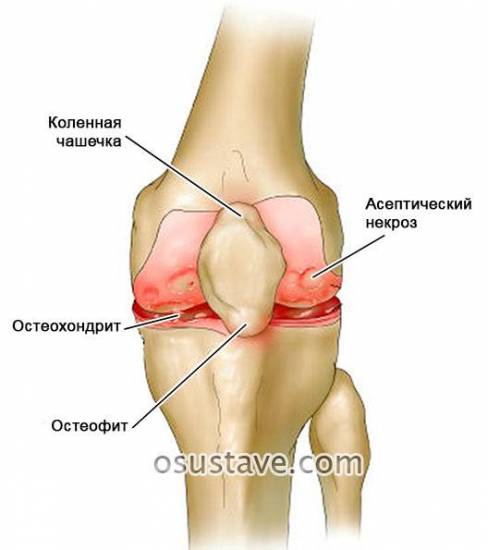
Обезболивающую пункцию делают перед закрытым вправлением .
Иногда, если после первой пункции выпот в сумке или капсуле сустава собирается снова, его извлекают повторно. Процедуру можно повторить на 2–3 сутки. Допустимое число манипуляций – от 2 до 4 раз.
Пункцию не назначают, если:
- в полости сустава скапливается не более 25 мл выпота (такое количество постепенно рассасывается самостоятельно);
- после 3–4 пункций жидкость продолжает собираться (это означает, что данный метод лечения неэффективен).
Суть метода и что он дает пациенту
Пункция представляет собой хирургическую манипуляцию по проколу мягких тканей колена специальной иглой, которая добирается непосредственно до полости сустава. В результате хирург забирает жидкость из суставной полости для анализа или вводит туда контрастное вещество для получения четких рентгеновских снимков, позволяющих поставить однозначный диагноз.
Пункция – это точный прокол, благодаря которому игла попадает в полость коленного сустава и доставляет лекарственные вещества к тканям
Еще одно назначение пункции – лечебное. В полость колена вводятся лекарственные вещества различного назначения. Благодаря этому, процедура дает сразу несколько ощутимых преимуществ:
- Она длится всего 15–20 минут с учетом приготовлений.
- Проводится безболезненно, не вызывает осложнений. После пункции человек может сразу отправляться домой.
- Благодаря введению антисептика, удается тщательно промыть сустав, дезинфицировать его.
- Лекарственные препараты угнетают воспалительные процессы, тормозят развитие заболеваний.
- Пункция является и хорошим диагностическим способом. Она дает возможность уточнить диагноз и назначить адекватный курс лечения.
- Это нетравматичный метод, вмешательство не оставляет шрамов и других заметных следов.
Материал в тему! Проведением малоинвазивных операций на колене методом артроскопии.
Техника выполнения пункции суставов
Пункция может выполняться практически на любом суставе: коленном, локтевом, плечевом, тазобедренном, голеностопном и других. Ее выполняет врач-специалист в области травматологии и ортопедии, хорошо знающий особенности анатомии суставов, чтобы не повредить сосуды, нервы, мышечную ткань.
Для пункции каждого сустава выбирается наиболее безопасная точка, например, для коленного – на передне-внутренней поверхности, для локтевого – на задне-наружной поверхности, для плечевого и тазобедренного – на боковой поверхности, для голеностопного – по наружной поверхности.
Пункция под контролем УЗИ
Техника манипуляции напоминает пункцию позвоночника, или, к примеру, как берут пункцию костного мозга с костей таза или грудины. Она выполняется с соблюдением всех правил асептики, как и операция. После обработки кожи вначале тонкой иглой вводят в ткани анестезирующий раствор, затем через 1-2 минуты после наступления обезболивания делают прокол сустава в выбранной точке более толстой иглой. Широкий просвет иглы позволяет удалить из сустава вязкую жидкость – кровь, гной, загустевшую синовиальную жидкость, которые нельзя эвакуировать тонкой иглой. По окончании процедуры место прокола заклеивают асептической повязкой или специальным медицинским клеем.
Пункцию крупных суставов часто выполняют под УЗИ-контролем, например, тазобедренного сустава во избежание повреждения костей таза и сосудов. При этом используют специальные ультразвуковые иглы с лазерными насечками, которые обеспечивают четкую видимость иглы на дисплее аппарата УЗИ.
Особенности процедуры
Прокол в пределах центральной нервной системы делается для головного и спинного мозга.
Пункция головного мозга назначается в случае, когда есть подозрения на наличие гноя. Частые локализации гнойного образования:
- нижних лобных долях;
- височной области;
- среднее ухо;
- область сосцевидного отростка.
Технология прокола головного мозга зависит от локализации патологического процесса. Как прокалывается мозг, если нужен доступ к передним рогам боковых желудочков:
- Пациент лежит на спине. Голова склоняется к груди.
- Определяется место укола. Оно дезинфицируется йодом два раза.
- Прикидывают точку прокола, нанося маркер зеленкой.
- Вводится местная анестезия.
- Кожа разрезается скальпелем. В этом же месте в черепе делается отверстие, которое называется трепанационным окном.
- Получив доступ к головному мозгу, хирург производит крестообразный надрез на твердой мозговой оболочке. Тут же вводят антикоагулянт – это предотвращает кровотечение.
- Вводится канюля глубиной в 6 см. Ее вводят параллельно надрезу. Когда хирург попадает в полость – он чувствует провал.
- Сквозь отверстие начинает вытекать жидкость. Ее цвет, плотность и запах зависит от природы воспаления или новообразования. Например, при гнойном воспалении жидкость имеет неприятный запах и зеленый цвет, вытекает медленно. По скорости выхода жидкости судится внутричерепное давление: чем оно выше, тем быстрее вытекает гной. Так, при высоком давлении жидкость может струится.
Забирается жидкость объемом в 5 мл. Она отправляется в лабораторию, а хирург очищает область вмешательства и зашивает кожу.
Как берут жидкость из задних рогов боковых желудочков:
- Больной принимает лежачее положение на животе. Голова ложится так, чтобы сагиттальный шов шел по срединной линии.
- Подготовка такая же, как и при пункции передних рогов.
- Кожа разрезается параллельно шву. Хирург берет иглу и вводит ее под наклоном. Обычно максимальная глубина прокола достигает 3 см.
- Технология забора материала и завершающий этап повторяет методику пункции передних рогов.
Прокол спинного мозга называется люмбальной пункцией. Иглу вводят в субарахноидальное пространство в спинном мозгу на уровне поясницы. Цель прокола – изучение параметров цереброспинальной жидкости или введение спинномозговой анестезии.
Как прокалывается спинной мозг:
- Пациент лежит или сидит. Если в положении лежа – больной укладывается на бок. Ноги сгибаются и приводятся к животу. Спина максимально согнута, а руки обхватывают колени.
- Врач пальпирует позвоночники: он выискивает промежуток между третьим и четвертым поясничным позвонком. Такой выбор определяется тем, что в это месте наименьшая вероятность повредить спинном мозг. Детям спинной мозг прокалывается ниже третьего поясничного позвонка.
- Прокол спинного мозга приносит много боли, поэтому пациенту вводят местный анестетик. Обычно используется 2% раствор новокаина объемом в 7-8 мл.
- Между выступающими частями позвонков вводится игла Бира. Она вводится с уклоном кверху. Постепенно ее проталкивают вглубь. Хирург почувствует опору – это связки позвоночника. После их прокола (примерно на глубине 5-6 см, у детей – 2 см) врач почувствует провал – он попал в спинномозговой канал.
- После изъятия иглы начинает вытекать спинномозговая жидкость – это признак правильного выполнения процедуры. Бывает, что игла впирается в кость. В таком случае врач повторяет процедуру заново – до тех пор, пока не достигнет спинномозгового канала.
- После взятия жидкости пациент должен лежать на животе в течение двух часов. Прокол заклеивается стерильной салфеткой.
После процедуры в месте пункции обычно ощущается боль, появляющаяся в ответ на снижение давления внутри черепа. Она проходит в среднем на 5 день.
Прокол иглой головного мозга проводится при таки показаниях:
- Нейроинфекции и воспалительные заболевания мозга.
- Нейросифилис, туберкулез мозговых оболочек.
- Геморрагический инсульт, кровоизлияние в желудочки мозга и субарахноидальное пространство.
- Черепно-мозговая травма, сопровождающаяся отеком.
Для чего делают люмбальную пункцию:
- Подтвердить или опровергнуть наличие нейроинфекции, например, менингита или энцефалита.
- Ввести антибиотик или химиотерапевтический препарат.
- Снизить внутричерепное давление.

 Пункция коленного сустава
Пункция коленного сустава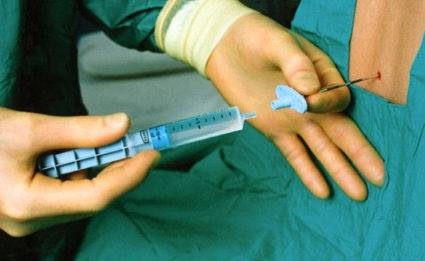
 Последствия артроскопии коленного сустава: боль, отек, контрактура колена
Последствия артроскопии коленного сустава: боль, отек, контрактура колена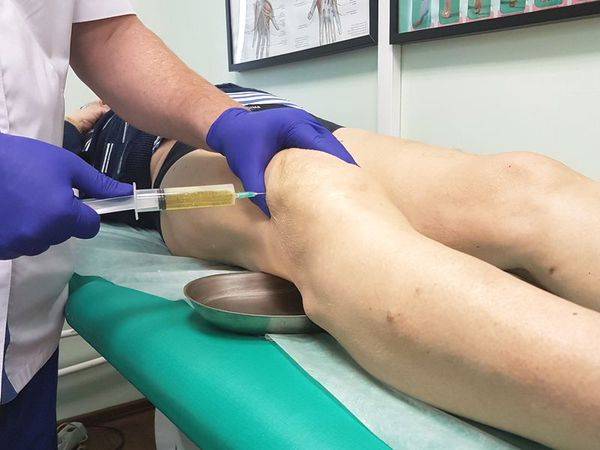 Что такое суставная сумка коленного сустава
Что такое суставная сумка коленного сустава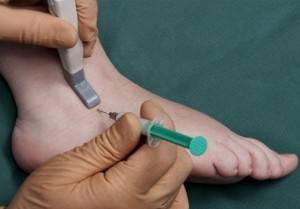

 Артропатия коленного сустава что это такое
Артропатия коленного сустава что это такое Что такое ревматоидный артрит коленного сустава?
Что такое ревматоидный артрит коленного сустава? Что такое артрит коленного сустава у детей и как его лечить?
Что такое артрит коленного сустава у детей и как его лечить?