Содержание
Лечение
Лечение тендовагинита напрямую зависит от вида заболевания и его симптоматики. Наиболее адекватной по методам лечения выступает следующая классификация: острый асептический тендовагинит, острый инфекционный тендовагинит, хронический тендовагинит обоих видов (часто проявляется, как болезнь де Кервена, о которой можно подробнее посмотреть в видео внизу статьи.
Острый асептический тендовагинит
Пораженное сухожилие иммобилизуют путем закрепления гипсовой лонгеты.
Воспалительный процесс купируют путем перорального применения противовоспалительных препаратов общего спектра действия (аспирин, бутадион и т.д.), физиотерапевтических процедур с использованием новокаиновых блокад для уменьшения болевых ощущений и местных аппликаций (димексид, озокерит и т.д.).
После снятия острого течения заболевания применяют поддерживающую физиотерапию (ультразвук, микроволны и т.д.)
В дальнейшем используют домашние физиотерапевтические процедуры с применением грязевых аппликаций с высоким содержанием йода.
Острый инфекционный тендовагинит
В случае гнойного течения заболевания требуется немедленно вскрытие и дренаж влагалища мышечного сухожилия.
Терапия основного заболевания.
Применение антибиотических и антисептических средств общего спектра действия.
Купирование воспалительного процесса.
Поддерживающая физиотерапия. В случае сохранения болевого синдрома используют новокаиновые блокады.
Хронический тендовагинит
Антибиотическая терапия с применением препаратов общего спектра действия с курсом лечения не менее двух недель.
Использование нестероидных препаратов для купирования воспалительных процессов. Как правило, назначают гидрокортизон, который может быть дополнен новокаином при наличии болей.
Внешние признаки развития
Провисание стопы при ходьбе
Парез стопы заметно понижает возможности тканей ног к сгибанию и этот факт не может не отразиться внешне. Существует ряд признаков, которые помогают подтвердить дефект у пациента на достаточно ранних стадиях. Чем раньше будет начато лечение стопы, тем более благоприятные прогнозы по поводу его эффективности. Это правило касается любой болезни. Но самостоятельно заниматься диагностикой не стоит. Только специалист позволит с уверенностью утверждать о наличии у пациента конкретного заболевания, после проведения ряда сложных тестов.
Внешние признаки, выступающие сигналами активизации деструктивных процессов в тканях ног, заключатся в следующем. У пациента меняется походка, как результат – стопа начинает плохо сгибаться. Наблюдается «утиная походка», когда человек переваливается с ноги на ногу при ходьбе. Появляется необходимость высоко поднимать ноги при ходьбе, чтобы не зацепиться и не «шаркать» пальцами или носками обуви. Из-за пониженного тонуса мышц пациент больше не в состоянии удерживать нормальное положение стопы при ходьбе и она «провисает».
Если к этому также добавляются проблемы с подъёмом из-за слабости мышц ног, диагностика данного недуга практически гарантированно дает положительный результат. Для подтверждения этого проводится рентгенологическое исследование стоп и магниторезонансная томография. Исходя из полученных результатов, назначается методика и способ лечения. В некоторых случаях лечить данный недуг помогают народные методы. Но их эффективность и безопасность пациент оценивает исключительно самостоятельно.
Укрепление короткого разгибателя большого пальца стопы. Длинные разгибатель и сгибатель большого пальца стопы
Мышцы ступни по своему положению разделяются на тыльные (или дорсальные) и подошвенные. Кроме того, они могут быть латеральными и медиальными.
Если через тело человека провести условную серединную линию, то те участки, которые находятся ближе к этой линии, называются медиальными. Участки, находящиеся ближе к наружному краю, получили название латеральные.
Ступня человека может двигаться во многих направлениях. Выделяют такие виды движения конечности:
- сгибание/разгибание;
- отведение/приведение;
- пронация/супинация.
Фаланги пальцев на ногах также довольно подвижны. Это необходимо для выполнения стабилизирующей функции и удержания равновесия. Их подвижность обеспечивает короткий разгибатель пальцев и отдельная мышца, относящаяся к большому пальцу.
Короткий разгибатель пальцев является довольно широкой и плоской мышцей, которая идет по всей наружной области ступни. Она крепится к пяточной кости, затем переходит к области фаланг, где разветвляется на 3 сухожилия. В верхней части эти сухожилия объединяются с сухожилием разгибателя большого пальца и крепятся к фалангам.
Питание этой мышцы осуществляется за счет большеберцовой артерии, а иннервацию обеспечивает малоберцовый нерв.
С подошвенной стороны имеются свои мышцы, благодаря которым становится возможным движение фаланг и ступни в целом. К ним относят мышцы, которые отводят и сгибают фаланги на ногах, а также червеобразные и квадратная мышцы.
Какая мышца отвечает за сгибание пальцев
Мышцы стопы: тыльные и подошвенные
Длинный сгибатель пальцев позволяет правильно оттолкнуться от поверхности при ходьбе или беге. Также это мышечное образование участвует в поддержании баланса всего тела в положении стоя.
Эта мышца относится к задней группе голени и начинается от задней поверхности большеберцовой кости. Спускаясь к стопе через пяточную кость, она крепится снизу к дистальным фалангам 2, 3, 4 и 5 пальцев.
Но не стоит думать, что функция этой мышцы ограничивается только движением пальцев.
Она играет огромную роль в сгибании самой стопы и ее супинации.
Правильное формирование мышечных волокон, их нормальный тонус позволяет своду ступни занимать правильное анатомическое положение. Это препятствует формирования плоскостопия.
Мышцы возвышения большого пальца
Мышцы возвышения большого пальца расположены на медиальной стороне подошвенной поверхности стопы. К ним относятся: мышца, отводящая большой палец стопы (m. abductor hallucis), короткий сгибатель большого пальца стопы (m. flexor hallucis brevis), мышца, приводящая большой палец (т. adductor hallucis).
Короткий сгибатель большого пальца М. flexor hallucis brevis
Несколько короче предыдущей мышцы и частично прикрыт ею. Начинается от медиальной клиновидной кости, подошвенной поверхности ладьевидной кости и сухожилия задней большеберцовой мышцы (m. tibialis posterior).
Направляется вперед, делится на медиальную и латеральную головки, которые переходят в сухожилия, прикрепляющиеся к основанию проксимальной фаланги I пальца стопы. В сухожилии имеются сесамовидные косточки. Короткий сгибатель большого пальца (m.
flexor hallucis brevis) представлен на рис. 3.
Рис. 3. Мышцы подошвенной поверхности стопы (первый уровень среднего слоя): 1 – короткий сгибатель большого пальца (m. flexor hallucis brevis); 2 – мышца, приводящая большой палец (m. adductor hallucis): а – косая головка, б – поперечная головка; 3 – короткий сгибатель мизинца (m. flexor digiti minimi brevis).
Функция:
- сгибание I пальца;
- укрепление медиального свода стопы.
Причины нарушения функций мышц
Разгибатели стопы могут терять силу или подвергаться другим разрушительным воздействиям по ряду причин:
- атрофия с возрастом из-за нарушения процесса питания тканей;
- патологии в работе эндокринной системы;
- болезни соединительной ткани;
- ферментопатия;
- полиневриты;
- осложнения после травм;
- слишком большие физические нагрузки.
Главной причиной поражения является тендинит. Это воспалительное заболевание сухожилий, которое может затронуть и близлежащие мышечные ткани. Дистрофическое разрушение может перейти в хроническое состояние, что очень опасно и практически неизлечимо.

Также боли в стопе могут возникнуть из-за отложения солей и образования наростов на костной ткани. Причиной этому может быть прием определенных препаратов и т.д.
Причины патологических изменений
Люди с парезом стопы не могут нормально ходить, наступать на пятки, подниматься по ступенькам. Даже посадка в автомобиль способна доставить сильный дискомфорт из-за нагрузки на больную стопу.
Для того чтобы не чувствовать боль, человеку приходится менять привычную походку. Часто приходится поднимать выше ноги, чтобы свисающие пальцы на больной ноге не волочились по земле. Иногда человек ходит на носках.
Основной причиной возникновения пареза ступни является грыжа в поясничном отделе позвоночника. Это происходит из-за защемления нервов и нарушения работы нервных окончаний. В большинстве случаев страдает только одна стопа. Еще одной причиной возникновения такого заболевания может быть нейропатия на фоне диабета. В таком случае поражаются 2 ноги и происходит это из-за поражения нервных окончаний на ногах и плохого кровообращения.
Причинами возникновения такого заболевания могут быть следующие факторы:
- генетическая предрасположенность;
- начальная стадия бокового амиотрофического склероза;
- как следствие продолжительного ношения на голени гипса;
- злокачественная или доброкачественная опухоль головного мозга;
- ишемическая болезнь сердца;
- инсульт;
- нейропатия, вызванная алкогольной зависимостью;
- последствия полиомиелита;
- последствия энцефалита.
Мышцы и сухожилия коленного сустава, кровоснабжение сустава
Здравствуйте, дорогие друзья! В этой статье мы рассмотрим мышцы и сухожилия коленного сустава.
Напомню некоторые термины:
Мышцы при приближении к суставу переходят в более прочную эластичную ткань – сухожилия, которые уже крепятся к кости.
Как обычно, постараемся понять главное, не вникая глубоко в анатомию.
Мышцы и их сухожилия, которые окружают коленный сустав, приходят со стороны бедра — сверху, и со стороны голени — снизу.
Мышцы сустава делятся на три основные группы:
- передняя группа мышц (сгибатели бедра): четырёхглавая мышца бедра и портняжная мышца;
- задняя группа мышц (разгибатели бедра): двуглавая мышца, полуперепончатая мышца, полусухожильная мышца;
- медиальная (внутренняя) группа мышц, приводящие бедро мышцы: тонкая мышца и большая приводящая мышца.
Четырёхглавая мышца бедра является одной из самых мощных мышц в теле человека, разгибает голень и сгибает бедро. Разделяется на четыре самостоятельные мышцы, которые сходятся вместе, переходят в сухожилие и прикрепляются к надколеннику. От надколенника вниз идёт связка надколенника, являющаяся продолжением сухожилия четырехглавой мышцы бедра.
Портняжная мышца пересекает поверхность бедренной кости и по внутренней поверхности направляется к колену. Там она огибает его с внутренней стороны и прикрепляется к бугристости большеберцовой кости. Эта мышца участвует в сгибании бедра и голени, а также в движении голени внутрь и кнаружи.
Двуглавая мышца бедра, полуперепончатая мышца – эти мышцы своими сухожилиями проходят через коленный сустав и позволяют совершать приводящие и отводящие движения голенью.
Полусухожильная мышца – эта мышца расположена на внутренней стороне задней поверхности бедра. Функция этой мышцы заключается в разгибании бедра, сгибании голени и ее пронации (составляющая уникального механизма амортизации человека при ходьбе), которая в наибольшей мере возможна при согнутой голени.
Подколенная мышца – это плоская, короткая мышца, которая проходит на задней поверхности капсулы коленного сустава. Мышца позволяет сгибать голень, вращать её внутрь, при этом она оттягивает капсулу коленного сустава.
Тонкая мышца – эта мышца спускается сверху вниз и прикрепляется к коленному суставу. Она помогает приведению бедра и сгибанию голени.
Большая приводящая мышца – крупная мышца, приводящая бедро. Основная функция – приведение бедра. Также помогает сгибать и разгибать бедро или таз по отношению к бедру.
Также нам очень важно знать про связку надколенника. Связка надколенника идёт от надколенника («коленной чашечки») вниз и прикрепляется к бугристости большеберцовой кости
Связка надколенника идёт от надколенника («коленной чашечки») вниз и прикрепляется к бугристости большеберцовой кости.
Эта связка является продолжением сухожилия четырехглавой мышцы бедра, которая разгибает ногу в колене и поднимает выпрямленную ногу.
Сухожилие четырехглавой мышцы бедра прикрепляется к верхней части надколенника, а связка надколенника начинается от его нижней части. Иногда связку надколенника называют собственной связкой надколенника.
На этом с мышцами всё. Думаю, этого будет достаточно. Кроме того, когда хирург говорит, что при операции будет брать часть определённой мышцы для формирования имплантата, замещающего порванную связку, Вы уже сможете понять, откуда это и в каком месте будет первое время болеть. Но это тема другой статьи. Не всё сразу.
Нам осталось коротко рассмотреть кровоснабжение сустава. Это на случай, если у кого-то возникнет вопрос: «А при операции ничего не повредят? Не будет ли кровь бить фонтаном, если что?»
Кровоснабжение коленного сустава осуществляется с помощью подколенных артерий и вен, проходящих в подколенной ямке. Вместе с ними там же проходят и нервные окончания. То есть основные крупные нервы и вены проходят в подколенной области сустава. При проведении операции разрезы делаются спереди, оттуда же вводятся в полость сустава инструменты.
Проходя в ноге и имея поддержку и направление мышцами, вены и нервы не перегибаются и кровь не останавливается.
Поэтому, двигайтесь, не сидите долго в одной позе, делайте себе перерывы, разминайте ноги. Вы всё ведь сами знаете, просто ленитесь и не думаете об этом
А ведь для здоровья суставов очень важно движение. Но об этом в следующий раз
Всего доброго, не болейте!
Срединные мышцы
Итак, мы приступаем к последней группе мышц стопы, осталось совсем чуть-чуть. Это было совсем не сложно, не так ли? Снаружи — короткие сгибатели и межкостные мышцы, внутри — мышцы большого пальца и мизинца. Теперь давайте узнаем, что находится между мышцами большого пальца и мизинца.
Короткий сгибатель пальцев (musculus flexor digitorum brevis)
Это также довольно простая мышца. Она крупная, поверхностная и располагается сразу под подошвенным апоневрозом. У нас уже был короткий сгибатель большого пальца и был короткий сгибатель мизинца. Как же можно обойтись в такой ситуации без короткого сгибателя остальных пальцев?
Давайте используем хорошо знакомый нам планшет и выделим на нём короткий сгибатель пальцев:
Начало: передняя часть подошвенной поверхности пяточного бугра, подошвенный апоневроз;
Прикрепление: средние фаланги 2-5 пальцев. Каждое сухожилие мышцы разделяется на две ножки, которые обхватывают соответствующий палец с латеральной и медиальной сторон. Между этими ножками проходят сухожилия длинного сгибателя пальцев стопы;
Функция: сгибание 2-5 пальцев стопы
Квадратная мышца подошвы (musculus quadratus plantae)
Если мы удалим короткий сгибатель пальцев, который мы только что изучили, мы увидим квадратную мышцу подошвы. Эта мышца лежит под ним вторым слоем. На самом деле, она не особо квадратная, скорее, она похожа на четырёхугольник.
Посмотрите на планшет, на котором мы видим точно такую же картину, как и на предыдущих, только с одним отличием — здесь также удалён и короткий сгибатель пальцев (предыдущая мышца). Здесь мы видим квадратную мышцу стопы, которая, в целом, довольно похожа на короткий сгибатель. Однако, как видите, перед ней проходит сухожилие длинного сгибателя — это хороший ориентир, если, конечно, он не удалён. Я выделил голубым саму квадратную мышцу подошвы, а жёлтым — сухожилие длинного сгибателя пальцев:
Посмотрите на этот же планшет без выделений:
Начало: нижняя и медиальная поверхность задней части пяточной кости (две различных головки);
Прикрепление: наружный край сухожилия длинного сгибателя пальцев (обратите внимание, мышца прикрепляется не к кости, а к сухожилию другой мышцы);
Функция: сгибание дистальных фаланг пальцев стопы в синергии с длинным сгибателем пальцев.
Червеобразные мышцы (musculi lumbricales)
Если вы внимательно смотрели на предыдущий планшет, вы могли заметить довольно необычную вещь. Брюшко длинного сгибателя пальцев располагается, как вы помните, на голени, а сухожилие — на стопе. Мы прослеживаем, как мышца переходит в длинное, крепкое сухожилие, затем это сухожилие распадается на четыре более тонких сухожилия и..между ними снова появляются мышечные волокна. Это довольно странно, не так ли?
На самом деле, всё правильно, потому что мы видим червеобразные мышцы — небольшие мышечные пучки, которые начинаются от сухожилий длинного сгибателя пальцев, а вплетаются в тыльные фасции 2-5 пальцев.
Кстати, эти тонкие, нежные мышцы довольно часто повреждаются во время препаровки, поэтому качественные препараты, на которых они видны — довольно редкая вещь. Повторяю иллюстрацию мышц стопы без моих стрелок, чтобы вы могли самостоятельно сориентироваться и найти червеобразные мышцы:
Начало: сухожилие длинного сгибателя пальцев (индивидуальное для каждой мышцы);
Прикрепление: тыльная фасция 2-5 пальцев стопы (червеобразные мышцы огибают плюснефаланговые суставы и переходят на тыльную сторону стопы);
Функция:сгибание проксимальный фаланг и разгибание дистальных фаланг 2-5 пальцев стопы.
Подошвенные межкостные мышцы (musculi interossei plantares)
Как вы помните, в предыдущей статье мы разбирали мышцы тыла стопы. И там вы видели межкостные мышцы, которые лежат между плюсневыми костями. На подошве такие мышцы также имеются — как вы понимаете, это самый глубокий слой подошвенных мышц.
В атласе Синельникова есть иллюстрация этого слоя, но меня до сих пор очень смущают подписи, в которых подошвенные межкостные мышцы перемежаются с тыльными. К сожалению, сейчас кафедра нормальной анатомии моего университета закрыта на карантин (как и весь мир), поэтому мне не с кем проконсультироваться. Я просто прикреплю эту иллюстрацию из атласа Синельникова:
Зато нам на помощь спешит атлас Грея. Не зря он считается мировой классикой анатомии. В этом атласе есть отличный рисунок, на котором мы можем рассмотреть подошвенные межкостные мышцы:
Начало: медиальная сторона 3-5 плюсневых костей;
Прикрепление: основание проксимальных фаланг пальцев;
Функция: сгибание проксимальных и разгибание остальных фаланг 3-5 пальцев стопы. Приведение 3-5 пальцев стопы ко второму пальцу.
Давайте завершим нашу табличку, в которой мы рассматривали мышцы стопы:
Тендинит
Распространенное заболевание, возникающее при воспалении подошвенной мышцы, – это тендинит нижних конечностей, точнее, стопы. Само заболевание связано с воспалительным процессом, приводящим к отмиранию тканей сухожилия. По статистике, чаще всего повреждаются именно подошвенные и задние большеберцовые мышцы. Болезнь развивается остро и приводит к ряду осложнений, если не начать ее вовремя лечить.
Процесс развития тендинита проявляется в разрушении ткани сухожильного аппарата, то есть начинается дистрофический процесс. Страдают этим заболеванием в пожилом возрасте, когда мышцы не выдерживают нагрузки. Со временем острое состояние болезни переходит в хронический тип, тогда человек не может полностью опираться на стопу, начинает хромать.
Причины тендинита:
- увеличение нагрузок на ноги, страдают спортсмены, которые много бегают;
- травмы ног, чаще всего это мелкое травмирование, то есть растяжения, ушибы, вывихи;
- нарушенный процесс в обмене веществ, когда отмечается нехватка кальция;
- перенесенные инфекции, затрагивающие суставы и сухожилия;
- побочные эффекты от приема некоторых лекарственных веществ или вследствие развития подагры.
Рассмотрим симптомы тендинита. В первую очередь, это появление боли, которая носит резкий характер при нагрузке и ноющий в состоянии покоя. Кстати, появление боли в состоянии покоя означает прогрессирование болезни и переход ее в хроническую форму. Кроме боли, человек ощущает щелканье или хруст в сухожилиях. Наблюдается отечность и изменения в цвете кожных покровов – они становятся гиперемированными. Повышается местно температура, со временем может прощупываться инфильтрат в месте воспаления.
Кроме голени, отечна и стопа, ее подошва. Это происходит из-за нарушения нормальной циркуляции крови в стопе, отчего возникают застойные явления.
Для лечения тендинита назначаются препараты группы НПВС, причем как в виде таблеток или инъекций, так и в виде мазей. В запущенных случаях необходим прием гормональных средств или мазей, в составе которых присутствуют гормоны. Снять воспаление позволяют физиопроцедуры, массаж. Операцию проводят, когда пораженная область сильно инфильтрирована, развивается гнойное воспаление. Будучи уже здоровым человеком, нужно беречь ногу от перегрузок, переохлаждения, заниматься ЛФК для укрепления мышц.
 Анатомия мышц стопы человека - информация:
Анатомия мышц стопы человека - информация: Анатомия стопы. строение костей стопы-1
Анатомия стопы. строение костей стопы-1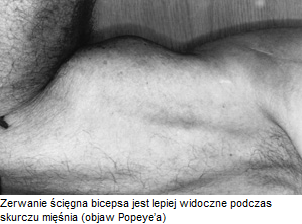 Анатомия мышц плеча
Анатомия мышц плеча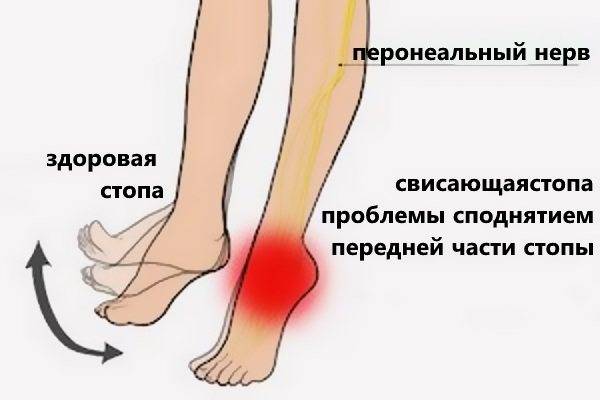

 Анатомия мышц шеи, часть 2
Анатомия мышц шеи, часть 2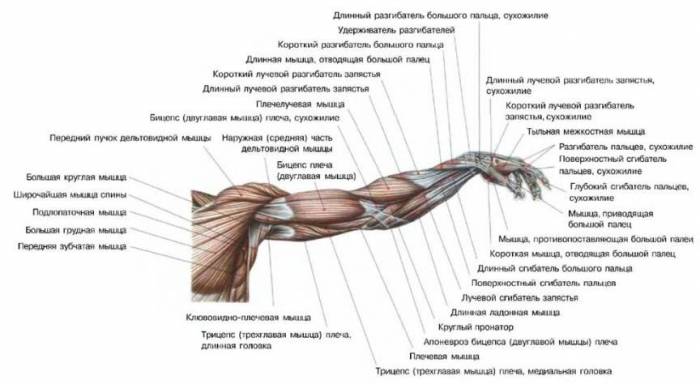 Анатомия мышц лица и шеи: фото с описанием и схемами
Анатомия мышц лица и шеи: фото с описанием и схемами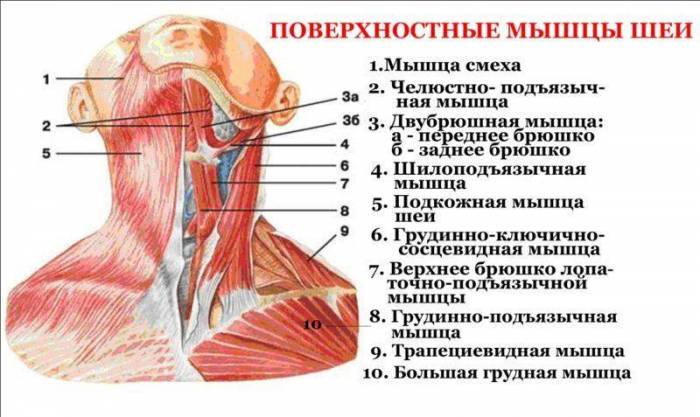 Анатомия мышц шеи и головы человека: строение и функции
Анатомия мышц шеи и головы человека: строение и функции Анатомия стопы и голеностопного сустава
Анатомия стопы и голеностопного сустава