Содержание
- 1 Раны при диабете
- 2 Виды открытых ран стопы и их коды по МКБ-10. Резаная рана на руке: опасность и первая помощь
- 3 Причины и симптомы
- 4 Когда нужно обратиться к врачу
- 5 Почему болят пятки и подошвы ног?
- 6 Причины
- 7 Причины появления абсцесса на послеоперационном шве
- 8 Ушиб голеностопного сустава
- 9 Способы лечения
- 10 Симптоматика
- 11 Виды ран на ноге
- 12 Укусы и отравленные ранения
Раны при диабете
Если у человека диабет, незаживающие раны как лечить? Сейчас расскажем. Занимаясь лечением незаживающей раны при диабете, необходимо помнить, как правильно обрабатывать пораженный участок и делать перевязку:
- Рана должна быть чистой. Для этого как можно чаще менять повязку. При этом использовать одноразовые стерильные перчатки. Незаживающую рану обрабатывать дезинфицирующим средством. Для обработки использовать раствор «Хлоргексидина».
Стоит следовать назначениям лечащего врача, консультироваться при желании использовать рецепты народной медицины. Самолечение, неверный выбор препаратов могут значительно ухудшить состояние раны и замедлить заживление.
Эффективные мази для незаживающих ран:
1. «Солкосерил». Применяется для сухих ран. Ускоряет регенерацию тканей, способствует эффективному заживлению. 2. «Актовегин». Для заживления глубоких ран выпускается гель, после того, как рана начала затягиваться, применяется мазь. Аналог «Солкосерила». 3. «Левомеколь». Препарат с антибиотиком. Применяется для лечения гнойных ран, ожогов, пролежней, трофических язв.
4. «Банеоцин». Препарат, имеющий в составе антибиотики, защищающие кожу от инфекции. Выпускается в виде мази и порошка.
Виды открытых ран стопы и их коды по МКБ-10. Резаная рана на руке: опасность и первая помощь
В медицинской практике дифференцируют закрытые и открытые раневые травмирования. Последний термин характеризует ранения, при которых повреждаются кожные покровы и слизистые оболочки. Травма сопровождается зиянием – расхождением краев в стороны.
Мероприятия первой медицинской помощи при переломе голени
Выделяют следующие виды ран:
- Укушенная.
- Резаная.
- Скальпированная.
- Рваная.
- Колотая.
- Огнестрельная.
Первая защитная реакция организма – воспаление. Оно возникает вследствие влияния на тело различных раздражителей, характеризуется местными проявлениями. На начальном этапе происходят биохимические изменения, в результате которых к месту повреждения приходят медиаторы воспаления. Макрофаги активно перерабатывают поврежденные клетки тканей, что способствует ускорению естественной регенерации.
Чем лучше кровоток в пораженной области, тем быстрее пройдет восстановление.
Укушенная рана предплечья и код по МКБ 10
Данный участок конечности ограничен локтем с одной стороны и запястьем с другой. Укушенная рана предплечья по МКБ-10 описывается 2 кодами. S51 – открытая рана, T14.1, аналогично укушенной травме кисти.
Особенности повреждения этого участка тела сходны с подобными на других поверхностях. Локализация свидетельствует о том, что человек защищался. Возникают, когда пострадавший пытается уберечь лицо.
Открытые повреждения предплечья, плеча могут сочетаться с разрывом сухожилий. Переломы встречаются редко, кости довольно крупные и прочные.
При укусах пострадавшему обязательно следует ввести вакцину против бешенства. Здоровое животное редко нападает на человека.
Особенности укушенной раны кисти и ее код по МКБ 10
По МКБ-10 укус кисти имеет код T14.1.
Особенности раны этой локализации:
- Инфицирование патогенной флорой.
- Возможное присоединение аллергической реакции. Возникает при контакте с зубами кошки.
- При укусе человека – характеризуется упорным нагноением, резистентностью патогенной флоры к антибактериальным средствам.
- Кисть богата сухожилиями, мелкими множественными костными структурами, нервными окончаниями. Выражен сильный болевой синдром. Возможна сочетанная травма – возникают разрывы сухожилий, переломы, размозжение тканей, необратимые повреждения нервных волокон. В тяжелых случаях возможна утрата пальца, ампутация.
Темпы сращения тканей, нормализация работы кисти зависит от тяжести повреждений и проведенной терапии.
Описание блока
| Включено: | травмы:• волосистой части головы• глаза• десны• зуба• лица (любой части)• области височно-нижнечелюстного сустава• окологлазничной области• неба• полости рта• уха• челюсти• языка |
| Исключено: | обморожение (T33-T35)последствия попадания инородных тел в:• глотку (T17.2)• гортань (T17.3)• наружные части глаза (T15.-)• нос (T17.0-T17.1)• рот (T18.0)• ухо (T16)термические и химические ожоги (T20-T32)укус или ужаливание ядовитого насекомого (T63.4) |
Международная классификация
Инфицированное повреждение нижних конечностей встречается довольно часто, различный характер нарушений целостности кожи стопы, мышечного слоя, переломами разного рода создает обширную группу заболеваний сферы травматологии, хирургии.
Ступни
Согласно классификации МКБ-10 открытая рана голеностопа и стопы имеет шифр S91.
Повреждения ступни, даже без осложнений, представляют собой угрозу, основная нагрузка туловища приходится на голеностопный сустав, подошвы ступни. Такие травмы требуют немедленного врачебного вмешательства, риск нарушений свободного передвижения в дальнейшем, смещение костных структур, развитие воспалительных реакций.
По МКБ 10, инфицированная рана ступни с нагноением – причина к незамедлительному хирургическому вмешательству.
Голени
Патологический процесс инфицированная рана голени код по МКБ 10 имеет S81.9. Нагноение – наиболее распространенный вид поражения нижних конечностей, данная часть наиболее уязвима к травмам (растяжение, удары, царапины, открытые переломы, ушибы с рассечением кожи и мягких тканей).
Клиническая симптоматика включает: покраснение, отечность, сильную болезненность, гиперемию локального характера, выделение гноя.
Причины и симптомы
Симптомами трофической язвы на ногах могут быть воспаленные раны любого размера с неровными и неаккуратными краями, с неприятным синеватым оттенком, иногда кровоточащие, с резким гнилостным запахом. Поскольку нарушено кровоснабжение, ступни отекают, меняется их цвет на синюшный, по всем ногам ощущается холод.
Так как трофическая язва имеет разное происхождение, то, соответственно, различается и симптоматика. Варикозная трофическая язва имеет округлые или овальные очертания (иногда полициклические). Локализуется в нижней части голени или на ее переднебоковой зоне. Края как будто подрытые и неровные. Дно раны серозно-гнойное. Присутствует болевой синдром, отек тканей.
Язва ишемического происхождения отличается четкостью контуров раны, дно которой покрывается струпом. Отсутствует гиперпигментация, кожа имеет лаковый блеск. Дно сухое, часто темного цвета. При пальпации возникает боль, на периферических артериях наблюдается отсутствие пульса. Часто появляется на лодыжках, костных выступах, пальцах ног.
Язва нейротрофического характера характеризуется отечностью, наличием пульса на артериях, сухостью, теплом и отсутствием чувствительности на стопах. Рана глубокая, а ее края как будто в мозолях. Дно темное и сухое. Чувствительность при пальпации теряется сначала на больших пальцах, потом на самих стопах, пропадает ахиллов рефлекс. Места появления: часто травмируемые участки подошвы, большие пальцы, стопы, пятки.
Когда нужно обратиться к врачу
Если своевременно не обратиться к врачу, возрастает риск осложнения раны. Опасные для жизни последствия:
- воспаление поражает лимфатические сосуды. Тревожные симптомы – покраснение на ноге в виде сетки сосудов, повышение температуры тела, сильные пульсирующие боли в конечности, отек;
- тромбофлебит – образование тромбов в сосудах ног. Выглядит как варикоз, на сосудах появляются болезненные шишки. Если затягивать с лечением, это может привести к ампутации конечности;
- сепсис – процесс заражения крови, произошедший вследствие проникшего в кровеносные сосуды воспаления из-за недостаточности обеззараживающих действий.
Своевременное лечение раны дает результат в течение недели. От влияния внешних факторов, приводящих к травмам, не застрахован никто, но ответственный подход к профилактике и восстановлению повреждений существенно улучшает прогноз заживления.
Статья проверена редакцией
Почему болят пятки и подошвы ног?
Боль вызывают и другие недуги, такие как варусная и вальгусная деформация стоп. Чаще всего болезни встречаются уже в детском возрасте, когда у ребенка иксообразные ноги или наоборот, косолапие.
Почему болят пятки и подошвы ног:
- В результате ношения обычной обуви, без специальных стелек и супинаторов, на стопу оказывается сильное давление, и неправильно распределяется вес. Таким образом, сильно страдают внутренние или наружные суставы, которые находятся в области голеностопа.
- Это все приводит к заболеваниям самой стопы, и возникновению болезненных ощущений. Лечение болей в стопе зависит от недуга, который спровоцировал болезненные ощущения. В основном при плоскостопии, а также варусной и вальгусной деформации голени, назначают специальную обувь.
- При плоскостопии это стельки с выемками для подошвы. При варусной, вальгусной деформации применяется обувь с каблуком Томаса, жесткая фиксация голеностопа, которая не позволяет вилять стопе со стороны в сторону.
- Это делает стопу неподвижной в процессе ходьбы, а также позволяет правильно распределять нагрузку и вес на подошву, не задевая каких-то определенных участков. Что касается серьезных недугов, таких как воспалительные заболевания, которые возникли после травмы, тут необходима реабилитация, специальные ортрезы, а также лечебная физкультура. Все эти мероприятия в комплексе позволят избавиться от основной проблемы и болезненных ощущений.
Массаж при варусной деформации
Причины
Основная причина появления трофических ран на ногах — это варикозное расширение вен. Лекарственная терапия не в состоянии повлиять на глубинное нарушение кровотока, а патогенная микрофлора, быстро заселяющая рану, еще больше обостряет состояние.
Другой причиной язвенного дефекта тканей на ногах является тромбоз вен. Механизм образования ран при этом заболевании аналогичен таковому при варикозе. Сгусток крови закрывает просвет сосудов и мешает нормальному движению крови. Длительный недостаток питания приводит к образованию глубоких незаживающих ран на ноге.
Спровоцировать появление язвенных дефектов может любое повреждение кожи:
- мозоль;
- ушиб;
- ссадина;
- царапина;
- расчес;
- ожог.
Причины появления абсцесса на послеоперационном шве
В травматологической, ортопедической, хирургической врачебных практиках принято считать, что любая рана относится к инфицированным. Внутри поврежденных кожных покровов находится определенное количество бактерий. Признаки нагноения могут не проявиться. Чтобы развилось инфицирование послеоперационной области, необходимо наличие одного или совокупности провоцирующих факторов:
- большая глубина дефекта;
- наличие в ране инородных тел, крови;
- достаточное количество бактерий (стафилококков, стрептококков, кишечных палочек, сальмонелл, шигелл);
- наличие некротических тканей в послеоперационной зоне.
Отдельно выделяют причины развития нагноения:
- Появление признаков абсцесса связано с несоблюдением правил асептики, стерилизации медицинскими работниками. Плохо обработанные инструменты, недостаточно вымытые руки хирурга переносят огромное количество бактерий внутрь раны. После удаления патологического очага часть микроорганизмов остается. Они начинают активно размножаться, что приводит к появлению типичных симптомов нагноения послеоперационной области. Зачастую признаки наблюдаются после кесарево сечения, аппендэктомии.
- Патологический процесс в ране может развиться при повышенной чувствительности у пациента к оперативным материалам. В некоторых случаях происходит реакция отторжения имплантов, протезов, перевязочных и шовных элементов. Признаки нагноения появляются через пару дней после хирургического вмешательства.
- Высокий риск развития абсцесса послеоперационной области наблюдается у людей с эндокринными заболеваниями. К ним относится сахарный диабет.
- Признаки нагноения раны появляются на фоне ослабленной иммунной системы. Организм не может бороться с патогенными бактериями, которые окружают человека. Микроорганизмы легко проникают вглубь тканевого дефекта и вызывают типичные симптомы.
- Патологический процесс развивается при переносе вредных микроорганизмов из зараженного очага на здоровые ткани. Во время проведения операции по удалению аппендицита, парапроктита, доли легких, маточных труб, узлов геморроя часть бактерий заносится в область тканевого разреза. В послеоперационной ране начинается нагноение.
- Неправильное наложение лигатурного шва может стать причиной появления признаков гнойного процесса.
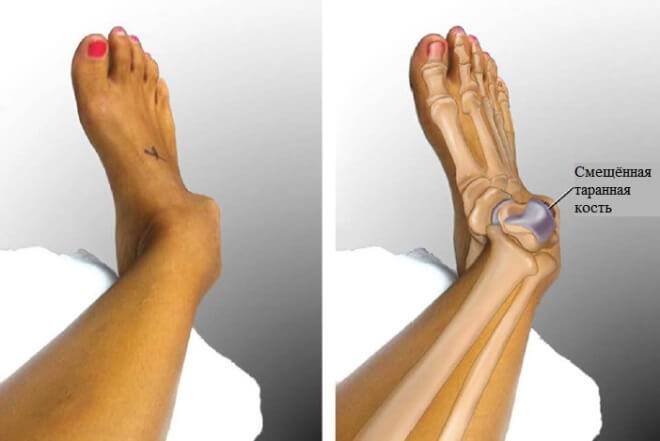
Ушиб голеностопного сустава
Ушиб голеностопного сустава – это серьезное повреждение, которое нарушает трудоспособность, а иногда и приводит к инвалидизации.
Во время ушиба повреждается не только кожа, но также и мышцы, подкожная клетчатка, нервные окончания и кровеносные сосуды.
МКБ 10 – это сокращенное название международной классификации болезней. В этой классификации ушиб голеностопного сустава имеет свой номер – S90.0.
Для начала выясним причины, которые приводят к развитию такого повреждения.
Спровоцировать возникновение ушиба могут несколько причин:
- удар;
- падение с высоты;
- анатомическая особенность. Сустав немного выпирает и практически лишен подкожно-жировой клетчатки, а это делает его уязвимым к травмам.
Как можно понять, что у вас именно ушиб? Рассмотрим характерные признаки.
Данное повреждение проявляет себя появлением таких неприятных симптомов:
- сразу же после травмы появляется сильная боль, которая может не проходить несколько суток;
- болезненные ощущения затрагивают всю стопу настолько, что человек не может сделать шаг;
- хромота, которая сильно заметна;
- отек и припухлость стопы;
- сдавливание нервов, которое только усиливает болезненность;
- гематома, развивающаяся вследствие разрыва мелких сосудов;
- в тяжелых случаях начинают неметь пальцы ног и вся стопа.
Нелеченное повреждение может вылиться в такие последствия:
Что же делать при возникновении ушиба голеностопа?
Первая помощь при травматизации заключается в следующем:
- первым делом следует расположить ногу таким образом, чтобы она была выше головы;
- применение Рицинола для уменьшения отека и болевых ощущений;
- поврежденное место следует перевязать эластичным бинтом. В качестве альтернативы можно использовать обычный бинт или повязку;
- к суставу нужно приложить холодный компресс;
- для достижения обезболивающего эффекта можно выпить таблетку анальгезирующего препарата.
Лечение повреждения должно быть комплексным. Оно включает в себя следующие мероприятия:
- в первый же день после травмы нельзя нагружать поврежденный сустав, а под ногу положить мягкую подушку;
- при сильных болях во время ходьбы следует пользоваться тростью, если же боли не сильные, то стоит просто постараться ограничить ходьбу, а также использовать эластичный бинт. Бинт нельзя оставлять на ночь. При появлении сильных болей применяют гипсовые лангеты с противовоспалительным эффектом, которые не снимают в течение десяти дней;
- использование полимедэла. Это специальная пленка, которая способна восстанавливать кровообращение и поврежденные ткани. Полимедэл следует накладывать примерно на 20-30 минут;
- лечение также включает в себя проведение массажа голени и стопы;
- гимнастические упражнения, которые включают в себя сгибательные и разгибательные движения пальцев ноги, стопы, а также круговые вращения стопой;
- по прошествии нескольких дней после травмы можно делать теплые ванночки, но нельзя использовать горячую воду. В ванночки можно добавлять морскую соль;
- физиотерапевтические процедуры (электрофорез, парафиновые аппликации и т.п.).
Народные средства – это эффективный, а главное, безопасный метод борьбы с ушибом. Все же стоит проконсультироваться с врачом перед использованием народных средств.
Рассмотрим популярные рецепты, которые дали хороший результат при повреждениях:
- нужно нагреть соль и поместить ее в мешочек, а затем приложить на поврежденное место;
- спиртовой компресс. Для его приготовления нужно взять водку, а также лекарственные травы: листья толокнянки, хвощ, спорыш, цветки василька, кукурузные рыльца и березовые почки. Травы следует измельчить и залить водкой. Настой нужно поставить в темное место на несколько дней, после чего процедить. Готовый компресс налаживаем на больное место на пару часов.
Не занимайтесь самолечением и постановкой собственных диагнозов. Лишь опытный специалист сможет провести дифференциальную диагностику ушиба с другими повреждениями. Поставить точный диагноз и назначить правильное лечение!
Способы лечения
Лечение ран на ногах — сложный процесс, который требует много времени. Эффективность оздоровительных мероприятий зависит от тяжести травмы, состояния здоровья пациента. Выводить образовавшийся гной на раненой конечности дома — опасное занятие. Лечение должно быть комплексным, направленным на устранение инфекции из организма больного.
Мази и кремы
В ходе лечения можно применять следующие целебные мази и кремы:
- Банеоцин — помогает, когда рана на ноге глубокая, а также способствует заживлению при ожогах.
- Левомеколь — превосходное антиинфекционное средство.
- Эплан — эффективен для лечения разнообразных ранений.
- Солкосерил — снимает болезненность с поврежденного участка тела, способствует скорейшему исцелению.
- Мазь Вишневского — используется как действенное антивоспалительное средство, улучшает кровообращение, устраняет инфекцию.
- Гепарин — предупреждает развитие тромбозов, снимает болезненность и другие симптомы гнойной раны.
Противобактериальная терапия
Для выздоровления можно использовать различные антисептические растворы, которые отлично борются с бактериями, микробами. К рекомендованным антибактериальным средствам относятся:
Раствор хлоргексидина или фурацилина — подойдет для обработки открытых ран.
Порошок «Стрептоцид» — обладает уникальными лечебными свойствами
Поврежденная конечность после применения такого средства будет быстрее заживать.
Повязку с гипертоническим раствором накладывают на раненую ногу для снятия отеков, болей.
Йод в качестве антибактериального лекарства использовать не стоит (из-за риска образования ожогов кожного покрова).
Также важно перорально применять антибиотики, делать уколы, чтобы предотвратить нагноение, вывести инфекцию из организма.
Применение фармакологических растворов
Самыми действенными фармакологическими препаратами, которые используются при лечении ран, являются:
- Диоксидин — устраняет инфекцию, снимает воспаление, выпускается в форме мази или раствора.
- Димексид — уникальное средство, обладает рядом положительных свойств (антигистаминное, анальгетическое, противобактериальное).
- Хлористый натрий — эффективно выводит гной из раны, не оказывает отрицательного воздействия на клетки крови.
Методы народной медицины при лечении ран
Нетрадиционные способы лечения гнойного раневого процесса дают необходимый результат, но только в совокупности с местной терапией и при соблюдении рекомендаций доктора. Самолечение разрешено на начальных стадиях. Ниже приведен список средств, которые помогают лечить поврежденную конечность в домашних условиях:
- Обрабатывать ранение можно целебными растениями. Отличное антивоспалительные действие оказывают настойки и отвары из календулы, сок алоэ, облепиховое масло.
- Мед применяют как альтернативу мазям, кремам.
- Промывать рану можно раствором из эвкалипта.
- Для лечения гнойных ран надо промывать поврежденное место отваром из хрена. Данный продукт обладает противомикробными свойствами. Вместо хрена можно использовать ромашку. Отвар из этого растения предотвращает заражение, не дает инфекции попасть внутрь организма.
- Признанным большинством народных целителей средством является мякоть алоэ. Такое лекарство надо прикладывать к больному месту, чтобы ускорить лечение гнойной раны.
Симптоматика
Первыми признаками и симптомами поражения стопы и ушибов ног является болевой синдром. Его характер и интенсивность часто могут свидетельствовать о том, какая именно получена травма. Помимо этого, в зависимости от вида повреждения могут добавляться и другие характерные признаки:
- Отечность и появление гематом. Это говорит о повреждении целостности капилляров или более крупных кровеносных сосудов. Конечность увеличивается в размерах.
- Кровоподтеки. Чаще всего они не сильно большие, особенно при незначительных травмах и сопровождают поврежденное место несколько дней. Быстро проходят после применения мазей, нормализующих кровообращение.
- Изменение температурного режима в месте ушиба. Это происходит при повышении притока крови к месту травмирования тканей, является нормальным физиологическим явлением.
- Деформация стопы. Обычно в таких случаях это явные симптомы перелома.
- Нарушение двигательной активности. Мышечная функция может на несколько минут выйти из строя, образовав спазм. Пациенту будет сложно двигать ступней, но, если удар незначительный это быстро проходит. Когда пострадавшему больно сжимать и разжимать пальцы, а также даже незначительные повороты ступней вызывают сильную боль, то это говорит либо о сильном растяжении, либо переломе, что нуждается в срочном медицинском лечении.
- Головокружение, потеря сознания. Наблюдается крайне редко при сильных травмах либо повышенном болевом пороге.
Виды ран на ноге
Разделяют на несколько видов, учитывая происхождение, характер повреждения и клиническую картину заживления.
По происхождению делят на:
- преднамеренные ─ операционные, наносятся в клиниках с лечебной и диагностической целью стерильными инструментами на предварительно обработанной антисептиком коже;
- случайные ─ полученные в быту при травме, происходит обязательное инфицирование.
В зависимости от повреждения:
- резаные;
- колотые;
- рубленые;
- укушенные;
- рваные;
- огнестрельные;
- отравленные;
- ушибленные;
- смешанные.
По течению заживления выделяют:
В процессе регенерации на раневой поверхности образуется корочка (струп), она выполняет защитную функцию, предотвращая попадание бактерий в рану, ее плотность зависит от метода лечения.
Чаще образуются на ожогах и ссадинах.
Неглубокие повреждения можно лечить открытым способом, без применения повязок, в данном случае корка формируется сразу после травмы, наблюдается выделение жидкости с желтоватым оттенком, которую ошибочно воспринимают за гной.
Если ранка не подсыхает и постоянно сочится – это говорит о присоединении вторичной инфекции и образовании мокнущей поверхности.
В этой ситуации иммунитет пытается устранить воспалительный процесс самостоятельно, усиливая выработку избыточной плазмы крови.
Мокнущие раны на ногах возникают на фоне варикозного заболевания, рожистого воспаления, при тромбозе и тромбофлебите. Также способствующим фактором является сахарный диабет, провоцирующий развитие трофических язв на голенях.
Отмечается выделение гнойного экссудата из раневого канала, рядом расположенные мягкие ткани отечны и гиперемированы, появляется боль с чувством распирания раны, возможно некротизирование поврежденных участков. Впоследствии токсические продукты распада всасываются в кровь, вызывая общую интоксикацию организма.
Укусы и отравленные ранения
Основной особенностью укусов специалисты называют масштабные и глубокие повреждения тканей. Также их отличает высокая степень загрязнённости раневой поверхности биологическими продуктами, несвойственными для человека: слюной или ядами. В результате этого очень часто они осложняются гнилостными процессами и острым инфицированием прилежащих тканей или всего организма. Отравленные раны, нанесённые пресмыкающимися, членистоногими и многими насекомыми, часто сопровождаются следующими симптомами: интенсивная и продолжительная боль, отёк и изменение цвета кожных покровов, появление пузырьковых образований на коже в месте укуса, а также ухудшение общего состояния пострадавшего.
 Как лечить растяжение связок
Как лечить растяжение связок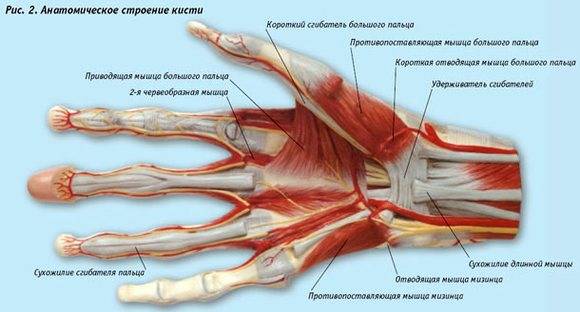 Что такое растяжение связок и как его лечить
Что такое растяжение связок и как его лечить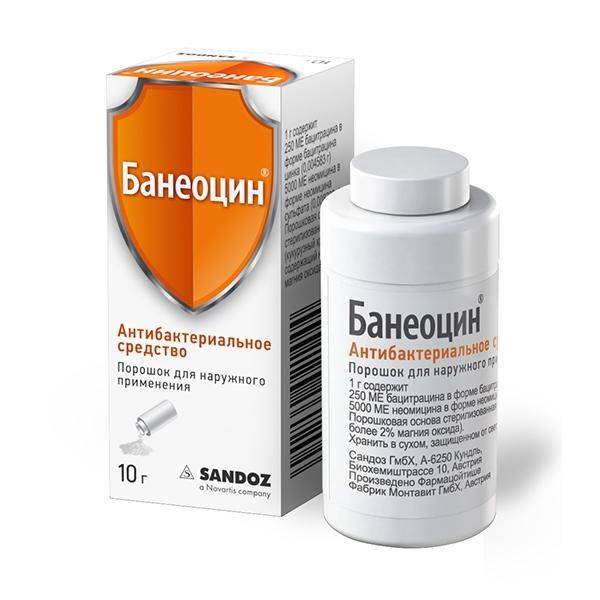


 Как лечить перелом стопы
Как лечить перелом стопы Как лечить диабетическую стопу
Как лечить диабетическую стопу Как лечить сколиоз спины у взрослых: все способы
Как лечить сколиоз спины у взрослых: все способы Как лечить перелом пяточной кости
Как лечить перелом пяточной кости