Содержание
- 1 Видно ли остеомиелит на рентгене и как именно
- 2 Осложнения
- 3 Действие ингибиторов АПФ
- 4 Классификация переломов пятки
- 5 Терминология и классификация
- 6 Отчего болит пятка при ходьбе: основные причины
- 7 Профилактика
- 8 Профилактика
- 9 Каким может быть остеомиелит
- 10 Особенности процедуры
- 11 2 Показания и противопоказания для процедуры
- 12 Описание патологии
- 13 Современные подходы к терапии
- 14 Причины заболевания
- 15 Методики лечения
- 16 Если вылетает коленный сустав: причины и что делать
- 17 По каким признакам можно определить, что пятка сломана
- 18 Диагностика
- 19 Основные причины травмы
Видно ли остеомиелит на рентгене и как именно
Метод рентгенографии применяется для диагностики любого пораженного участка костной системы. В зависимости от формы остеомиелит выглядит на рентгене по-разному. Каждая стадия имеет характерные признаки.
Для подробного исследования патологических очагов в мягких тканях процедура не подходит. Для этой цели используется магнитно-резонансная томография.
Рентгенологические признаки остеомиелита на разных стадиях
При наличии заболевания воспаление затрагивает мягкотканые структуры вокруг пораженной кости. Возникает отек мышечной ткани, подкожной жировой клетчатки. На рентгенограмме просматриваются размытые контуры между этими структурами. Плотность клетчатки увеличивается.
В наружном слое кости визуализируются высветленные участки, что говорит о снижении плотности ткани. Во многих случаях они располагаются в метафизах, диафизах трубчатых костей. Наблюдаются секвестры – окруженные живой тканью некротические области, которые на рентгене выглядят как темные круги неправильной формы.
Для описания рентгеновского снимка важно тщательное его изучение. Выявление секвестров, являющихся решающим признаком наличия патологии, требует опыта специалиста. В некоторых случаях необходимо повторное изучение рентгеновских изображений, выполнение томографии
В некоторых случаях необходимо повторное изучение рентгеновских изображений, выполнение томографии.
На ранних стадиях острого течения
Рентгенологические признаки на ранней стадии острой формы проявляются примерно через 6 дней после начала заболевания. На изображениях наблюдается утолщение костей в месте локализации патологического очага. Присутствуют некротические участки. Костномозговой канал не просматривается или виден плохо.
При своевременной диагностике, соответствующей терапии удается приостановить разрушительные процессы. Во многих случаях заболевание переходит в хроническую стадию.
Хронический
Такая форма патологии подразделяется на первично-хронический и вторично-хронический типы.
Выделяют 3 формы первично-хронического остеомиелита:
- Альбуминозный остеомиелит Олье. На рентгеновском изображении изменения в большинстве случаев присутствуют в метадиафизарном отделе кости бедра. Утолщается кортикальный слой, отмечаются области деструкции ткани.
- Костный абсцесс Броди. При этом типе основным рентгеновским признаком остеомиелита является присутствие в метафизарном отделе кости одиночного участка деструкции, имеющего округлую форму и ровные очертания. Наблюдаются склеротические изменения костной ткани.
- Склерозирующий остеомиелит Гарре. Поражается одна кость. На рентгенограмме она выглядит утолщенной, имеет четкие очертания. Отмечаются утолщение, склеротические изменения кортикального слоя. Просматривается сужение или заполнение склеротической массой костномозгового канала. Некротические участки, свищи возникают в редких случаях. Области деструкции можно точно определить только при помощи МРТ, КТ.
Вторично-хронический тип патологии возникает как следствие острой стадии болезни.
Отмечается уплотнение кортикального слоя, утолщение костной ткани, существенное истончение надкостницы. На снимках преобладают остеосклеротические изменения. Присутствуют секвестры, имеющие более плотную тень, чем окружающие структуры. Однако обнаружить их на рентгенограмме сложно.
Для получения достоверной информации важным фактором является правильный выбор проекции. В противном случае на изображении будет невозможно рассмотреть изменения.
Важно отметить, что для постановки точного диагноза при хроническом остеомиелите результатов стандартной рентгенографии может быть недостаточно. Во многих случаях для изучения крупных костей, тазовой области, позвоночника требуется томографическое исследование. По этой причине дополнительно применяются МРТ, КТ
Эти методики исследования позволяют выявить осложнения, отличить остеомиелит от других заболеваний
По этой причине дополнительно применяются МРТ, КТ. Эти методики исследования позволяют выявить осложнения, отличить остеомиелит от других заболеваний.
При наличии свищей необходимой процедурой является фистулография. Обследование предполагает наполнение свищевых ходов контрастным средством и выполнение рентгеновского снимка. Такая диагностика помогает выявить распространенность свищей в мягкотканых и костных структурах, уточнить объем хирургического вмешательства.
Осложнения
Остеомиелит может вызвать осложнения со стороны окружающих тканей или всего организма. Они связаны с непосредственным распространением инфекции, нарушением кровообращения, интоксикацией, изменением обмена веществ.
Флегмона – разлитое гнойное воспаление, которое может захватить кость, надкостницу или окружающие мышцы. Заболевание сопровождается лихорадкой, интоксикацией, болью и отеком конечности. Без лечения она может привести к заражению крови – сепсису.
Сепсис нижних конечностей.
При разрушении концов костей возможен патологический вывих в тазобедренном, коленном, плечевом, локтевом и других суставах. Он сопровождается нарушением формы конечности, болью, невозможностью двигать рукой или ногой.
Одно из частых осложнений остеомиелита – ложный сустав. Свободные края кости, образовавшиеся после операции по удалению гнойного очага, не срастаются, а лишь соприкасаются друг с другом. В этом месте кость остается подвижной. Отмечается нарушение функции конечности, боль в ней, иногда отек. Возникает слабость и атрофия мышц. Лечение ложного сустава довольно долгое. Часто необходимо применение аппарата Илизарова.
В результате иссечения свищей, уплотнения окружающих тканей может развиться суставная контрактура – снижение его подвижности.
Патологические переломы, ложные суставы, анкилозы, контрактуры приводят к деформации конечности, невозможности ходить или работать руками.
При хроническом остеомиелите значительно страдают проходящие возле кости сосуды и нервы. Ухудшается кровоснабжение конечной (дистальной) части ноги или руки, ткани отекают, испытывают нехватку кислорода. Появляются длительные боли в конечности, возможно онемение и чувство покалывания кожи.
В некоторых случаях на фоне остеомиелита развивается злокачественная опухоль кости – остеосаркома, которая имеет высокую степень злокачественности и быстро растет.
При длительном течении остеомиелита нарушаются процессы обмена веществ в организме. Напряжение компенсаторных механизмов приводят к усилению выработки белка, необходимого для заживления костной ткани. Одновременно могут появляться патологические белковые образования, откладывающиеся в почках и других органах.
Патогенные микроорганизмы из гнойного очага по кровеносным сосудам могут попасть в любой орган, вызвав его воспаление. Одним из частых общих осложнений является пневмония. Поражается также наружная сердечная сумка – перикард. Нередко возникает заражение крови – сепсис.
При несвоевременно начатом или неправильно выбранном лечении остеомиелит может вызвать серьезные осложнения. Особенно часто это случается у пациентов ослабленных, пожилых и страдающих патологиями внутренних органов. Все осложнения заболевания очень серьезные, поэтому требуют незамедлительного реагирования.
Какие последствия может вызвать остеомиелит:
- гнойное поражение мягких тканей – абсцесс или флегмону;
- инфекционный артрит;
- контрактуры мышц и анкилозы суставов – утрату подвижности;
- самопроизвольные переломы костей;
- злокачественные опухоли;
- заражение крови;
- тяжелое поражение почек;
- анемию.
источник
Действие ингибиторов АПФ
Механизм работы блокаторов АПФ заключается в торможении выработки сосудосуживающего фермента, который производится почками (ангиотензина). Лекарство влияет на ренин-ангиотензонную систему, препятствует превращению ангиотензин 1 в ангиотензин 2 (провокатор гипертензии), что ведёт к нормализации давления.
С помощью выброса оксида азота блокаторы рецепторов ангиотензина замедляют распад брадикинина, который отвечает за расширение стенок сосудов. В итоге, достигается основной терапевтический эффект при гипертонии – блокировка рецепторов ангиотензина 2, снятие высокого тонуса в артериях и стабилизация давления.
https://youtube.com/watch?v=EaJg2jthprs
Классификация переломов пятки
Терминология и классификация
Классифицируют остеомиелит по нескольким факторам. Различают типы заболевания по этиологии:
- монокультура (один возбудитель, чаще золотистый стафилококк, стрептококк);
- смешанная или ассоциативная культура;
- двойная и тройная ассоциация бактерий;
- возбудитель не определён.
Вне зависимости от возбудителя течение и развитие остеомиелита одинаковое. Интересная статья по теме — гематогенный остеомиелит.
Клинические формы:
- генерализованная форма: септикотоксическая и септикопиемическая;
- местная (очаговая);
- посттравматическая;
- послеоперационная;
- огнестрельная;
- атипические формы: абсцесс Броди (вяло текущий, внутрикостный очаг воспаления), склероз Гарре, альбуминозный остеомиелит Оллье.
Генерализованная форма является самой тяжёлой. Течение атипических форм может долгое время быть бессимптомным и проявиться, когда состояние пациента будет ослаблено. Классификация по локализации процесса:
- трубчатые кости (бедро, голень, плечевая кость и т.д.);
- плоские кости (таза, грудины, лопатки, позвоночника, черепа).
Отмечается следующая частота поражения костей:
| Кости | Процент (среднее значение) |
| Бедренная | 38% |
| Большеберцовая | 32% |
| Плечевая | 8% |
| Малоберцовая | 5% |
| Лучевая | 4% |
| Локтевая | 4% |
| Ключица | 3,5% |
| Плоские | 3% |
| Короткие | 2.5% |
Отчего болит пятка при ходьбе: основные причины
Профилактика
Лучшим способом предотвращения развития гнойного воспаления это незамедлительное лечение поврежденных тканей. Сюда входит своевременное обращение за профессиональной помощью и строгое соблюдение рекомендаций врачей.
Необходимо знать, что возникновение и пагубность развития инфекции зависят от иммунитета, если организм ослаблен, то он будет восприимчив к новым патологиям. Иммунитет нужно укреплять полноценным питанием и правильным образом жизни. Стремитесь не допускать развития хронических заболеваний и оперативно воздействуйте на любые очаги инфекций в организме (гнойные раны).
источник
Профилактика
Лучшим способом предотвращения развития гнойного воспаления это незамедлительное лечение поврежденных тканей. Сюда входит своевременное обращение за профессиональной помощью и строгое соблюдение рекомендаций врачей.
Необходимо знать, что возникновение и пагубность развития инфекции зависят от иммунитета, если организм ослаблен, то он будет восприимчив к новым патологиям. Иммунитет нужно укреплять полноценным питанием и правильным образом жизни. Стремитесь не допускать развития хронических заболеваний и оперативно воздействуйте на любые очаги инфекций в организме (гнойные раны).
Остеомиелит – это гнойно-некротическое воспаление кости, костного мозга, окружающих мягких тканей. Патологию вызывают гноеродные бактерии, чаще всего возбудителем является золотистый стафилококк, гемолитический стрептококк, кишечная, синегнойная палочка, при контактном типе заболевания в очаге бактериемии высевается смешанная флора. Наиболее распространен остеомиелит бедра, большеберцовой кости, а также встречается множественное поражение опорно-двигательного аппарата, приводящее к склерозированию тканей и необратимой деформации скелета.
Каким может быть остеомиелит
Бактерии могут попасть в кровь двумя путями: внутренним и наружным. В зависимости от этого различают два вида острого остеомиелита:
Эндогенный (гематогенный).
Возникает, если возбудители гнойной инфекции были занесены из удаленного очага через кровь.
Данный вид обычно развивается у детей, причем почти треть из них заболевает в первый год жизни. У взрослых очень редко встречается развитие гематогенного остеомиелита, чаще всего это рецидив перенесенной в детстве болезни. Обычно поражается бедренная кость и большеберцовая, а иногда происходит и множественное костное поражение.
Различают основные формы заболевания:
- Септико-пиемическую. Для нее характерно острое начало с ярковыраженной интоксикацией. Возможно поднятие температуры до сорока градусов, головная боль, рвота, судороги, озноб, потеря сознания. У больного учащается пульс, снижается давление. Примерно на вторые сутки в области поражения появляется очень сильная боль. Мягкие ткани отекают, кожа становится горячей и красной. Через одну-две недели в мягких тканях собирается жидкость, а в мышцы проникает гной, образуя межмышечную флегмону.
- Местную. Общее состояние может оставаться удовлетворительным и сопровождаться признаками местного воспаления мягких тканей или костей.
- Адинамическую (токсическую). Эта форма встречается довольно редко и характеризуется мощным началом с преобладанием симптоматики острого сепсиса.
Экзогенный.
Он возникает вследствие травм. В зависимости от способа занесения инфекции данный вид заболевания может быть:
- Посттравматическим. Возникает в результате открытых переломов костей, когда рана загрязняется в момент травмы. Особенно увеличивается риск заражения при оскольчатых переломах, при обширном повреждении мягких тканей, при тяжелых сопутствующих повреждениях, а также в случае снижения иммунитета и сосудистой недостаточности. При посттравматическом остеомиелите происходит поражение всех отделов кости. Если перелом линейный, то зона воспаления, как правило, ограничивается только местом перелома, при переломе оскольчатом гнойный процесс распространяется и на другие области.
Заболевание сопровождается лихорадкой, головной болью, общей слабостью, анемией, повышением СОЭ, лейкоцитозом. Возникает отек тканей в области перелома, они становятся гиперемированными и болезненными. Из раны в большом количестве выделяется гной. - Огнестрельным. Обычно возникает при обширном поражении мягких тканей и костей. Развивается на фоне психологического стресса, из-за чего сопротивляемость у организма снижается.
- Общие симптомы огнестрельного остеомиелита похожи на симптомы посттравматического, местные выражены более слабо: отек не настолько сильный, а гноя выделяется значительно меньше. О поражении остеомиелитом можно догадаться, увидев признаки изменения травмированной поверхности: она тускнеет и на ее поверхности образуется серый налет. Затем воспаление переходит на все костные слои.
- Послеоперационным. Возникает в результате несоблюдения правил антисептики во время проведения ортопедических операций или при спицевом остеомиелите.
- Контактным. Данный вид возникает из-за протекания гнойных процессов в мягких тканях, которые окружают кость. Чаще всего распространение инфекции происходит при абсцессах кисти, при панариции, а также при обширных ранах волосистых участков черепа. При этом наблюдается увеличение отека и усиление болей в пораженной области.
Если очаги воспаления небольшие, то при условии прохождения своевременного и комплексного лечебного курса возможно полное восстановление костной ткани. Если же выздоровления не произошло, то острый остеомиелит постепенно превращается в хронический. Такое явление наблюдается приблизительно в 30% случаев.
Возможно формирование свищевых ходов, которые будут выходить на кожную поверхность на большом расстоянии от поврежденных мест. Из свищей будет выделяться умеренное количество гноя. При наступлении ремиссии они могут полностью закрываться. Такой период может длиться недели, а может и годы. Все зависит от возраста и общего состояния больного, локализации очага и прочих факторов.
Особенности процедуры
Как уже было упомянуто ранее в процессе описания ключевых действий при остеомиелите, диагностические процедуры, связанные с рентгеном, применяется наиболее часто, но это информативно не во всех ситуациях, ведь иногда недуг распространяется и на мягкие ткани (например, на жир, а также на мышцы и на сухожилия). Конечно, в некоторых случаях даже рентген поможет увидеть проблему, если его жесткость будет низка, но лучше в подобных случаях применять магнитно-резонансную томографию. Таким образом, специалисту удастся создать полную клиническую картину, что позволит максимально грамотно подойти к лечению. Без магнитно-резонансной томографии диагностика не будет успешной в тех ситуациях, когда поражение связано с областью таза или позвоночника.
Специалисты всегда обращают внимание, на то, как выглядит остеомиелит на рентгене, ведь это позволяет узнать много о нём. Современные диагностические методы позволяют не только установить наличие заболевания, но и дать о нём некоторую информацию
К сожалению, рентген относится не к самым информативным обследованиям, а в его процессе внимание обращается на секвестры и остеонекроз. Ещё раз упомянем, что подобная диагностика при помощи рентгена будет по силам только опытному специалисту, причём иногда даже ему требуется изучить снимки с повторного рентгена или с МРТ.
Кость отчётливо утолщена в местах развития воспалительного процесса.
2 Показания и противопоказания для процедуры
Рентгенодиагностика для выявления остеомиелита проводится в тех случаях, когда у пациента наблюдается симптоматика заболевания. Проблема в том, что на начальных этапах остеомиелит может проявляться по-разному: от легкого дискомфорта, до ургентных состояний, требующих немедленной реакции.
Общий список симптомов-показаний к рентгену:
- повышение температуры тела вплоть до 40 градусов;
- тяжелое общее состояние больного на фоне интоксикации;
- эпизоды синкопе (потери сознания), сопор, бред;
- немотивированная гиперкальциемия или гиперкалиемия;
- наличие у пациента метаболического ацидоза, гипонатриемии;
- разлитое гнойное поражение (гнойники локализуются в различных участках костной ткани, развитие гнойной деструктивной пневмонии или перикардита);
- при молниеносной (адинамической) форме остеомиелита наблюдается выраженный токсикоз, судороги со сменой на адинамию, тяжелое понижение артериального давления, сбои в работе сердца;
- подозрение на наличие в суставном мешке серозного или гнойного экссудата;
- гиперемия (покраснение, пальпируемое ощущение жара) кожных покровов, находящихся над пораженной костной или суставной тканью.
Противопоказания (относительные) к процедуре:
- Тяжелое состояние пациента, кахексия, лихорадка (более 39 градусов).
- Наличие в обследуемом месте татуировок, сделанных с применением металлосодержащих веществ.
- Агрессивность и повышенная нервная возбудимость пациента, буйство.
- Сильные воспалительные процессы в обследуемом месте (могут исказить рентгеновский снимок).
Обследованию подлежит тот участок костной или суставной ткани, в котором локализуются патологические процессы. При генерализации (системности) заболевания обследует все или большинство участков, в которых наблюдается симптоматика (например, гнойники).
При поражении отдельных костных элементов (челюсти, стопы, голени) следует проводить их полноценную диагностику, не акцентируясь только на месте патологического очага. То есть если поражена нижняя челюсть, то обследуется и здоровая верхняя – там уже может быть начат патологический процесс (субклинически).
Проводят диагностику при подозрении на остеомиелит в поликлиниках и стационарах. Процедура проводится бесплатно (при минимальной выраженности симптомов – обследование проводят в порядке очереди).
Данное заболевание имеет инфекционную природу и развивается в виде воспалительных процессов, которые уничтожают костные структуры в области своего возникновения, а также смежные мягкие ткани.
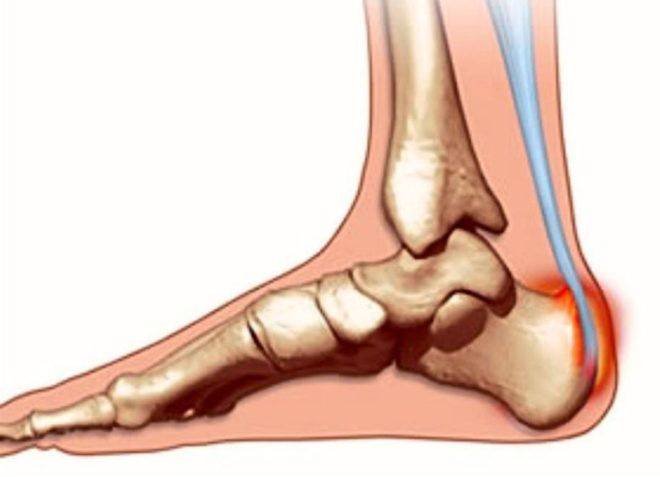
Течение гнойно-некротического процесса считается очень опасным для здоровья так как оно распространяется на все костные элементы и может привести к инвалидности. Увеличение количества микроорганизмов приводит к отмиранию больших участков костной ткани. Одним из наиболее распространенных возбудителей патологии считается золотистый стафилококк и другие гноеродные бактерии. Остеомиелит пяточной кости редко развивается интенсивно и не отличается резким проявлением симптомов.
Описание патологии
Что такое остеомиелит – это инфекция костного мозга, поражающая все элементы костей. Название болезни происходит от трех греческих слов: osteo – кость, myelo – мозг и itis – воспаление. Код остеомиелита по МКБ 10 (Международной классификации болезней 10 пересмотра) – М86.
Патогенез остеомиелита: после попадания возбудителя в костный канал развивается воспалительный процесс. Он сопровождается выделением гноя и некрозом тканей (вследствие скопления лейкоцитов, выделяющих литий, разлагающий кость).
Гной и некротизированные ткани кости с поврежденного участка переносятся вместе с кровью и лимфой, провоцируя дальнейшее распространение инфекции. В результате чего развивается интоксикация всех внутренних органов, проявляющаяся повышением температуры и сильной болью.
Гнойный абсцесс может перейти в хроническую форму остеомиелита.
Чаще всего диагностируется:
- Остеомиелит голени,
- Остеомиелит стопы,
- Остеомиелит пяточной кости,
- Остеомиелит позвоночного столба,
- Остеомиелит большого пальца ноги.
У взрослых в 16% случаев открытые переломы перерастают в посттравматический остеомиелит. Представители сильного пола в большей степени подвержены патологии, нежели женщины. Чаще всего диагностируют остеомиелит у детей и пожилых пациентов. Дети и подростки страдают от гематогенного остеомиелита, а пожилые пациенты – от спицевого или послеоперационного остеомиелита тазобедренного сустава.
Современные подходы к терапии
Лечебная тактика зависит от следующих обстоятельств: этиология процесса, патогенность выделенного возбудителя и его устойчивость к терапии, возраст пациента, сопутствующие болезни и наличие осложнений.
Терапия должна быть комбинированной: медикаментозное воздействие, хирургическая помощь, физиолечение и другие вспомогательные методы
Консервативное лечение
В любом случае пациент госпитализируется, проходит тщательное обследование и находится под врачебным контролем на всем протяжении лечебного процесса. В обязательном порядке проводится иммобилизация конечности.
После выделения возбудителя и проверки устойчивости микроба к назначаемым препаратам применяется антибиотикотерапия. Приоритет отдается лекарствам, способным проникать в костную ткань. Часто используют Фузидин, Цефтриаксон, Линкомицин, Ванкомицин. В зависимости от тяжести состояния средства вводятся внутримышечно, внутривенно и в костно-мозговой канал. Как правило, лечебные курсы длятся не менее 30—45 суток, часто со сменой препаратов.
Кроме использования антибиотиков, необходима интенсивная инфузионная терапия с внутривенным введением растворов Гемодеза, Реополиглюкина, Альбумина.
Также назначают препараты из следующих фармакологических групп:
- антисептики — для местной обработки и внутрикостного введения;
- анестетики — для снятия болевого синдрома;
- нестероидные противовоспалительные средства (Диклофенак, Мовалис);
- гипосенсибилизирующие препараты (Пипольфен);
- иммуномодуляторы, в том числе специфические иммуноглобулины.
При подготовке к операции и после нее проводится физиотерапия. В период восстановления необходима лечебная физкультура.
Хирургические способы
Вылечить патологию с помощью консервативных методов удается очень редко, приходится прибегать к помощи хирургов. Возможны следующие виды оперативного вмешательства:
- Вскрытие и дренирование гнойного очага с параллельным введением в костно-мозговой канал растворов антисептиков.
- Удаление секвестров. Проводится в обязательном порядке при обнаружении костных фрагментов на рентгенограмме. Образующиеся после этого полости хирурги-ортопеды заполняют трансплантатами из собственной ткани пациента.
- Ампутация сегмента конечности Особенно касается пальцев у пациентов с сахарным диабетом.
Также удаление части конечности становится необходимостью при долгой иммобилизации, занесении инфекции при установке спиц и других элементов остеометаллосинтеза.
Любая лечебная стратегия должна проводиться на фоне сбалансированной витаминизированной диеты и хорошего ухода.
Возможные осложнения
Патология часто приводит к следующим негативным последствиям:
- костный абсцесс;
- хроническая флегмона костного мозга;
- патологические переломы;
- хронический сепсис с образованием гнойных очагов в разных органах;
- злокачественное перерождение в области поражения.
Прогноз
Полное излечение возможно только на самых ранних стадиях процесса, которые диагностируется крайне редко. При отсутствии активной терапии болезнь начинает быстро прогрессировать. В этом случае прогноз заболевания неблагоприятный, у взрослых иногда оборачивается инвалидностью в связи с ампутацией конечности или ее части.
Особенностью патологии является частый переход в хроническую форму, несмотря на самую современную лекарственную терапию.
Причины заболевания
Врачи называют основной причиной остеомиелита проникновение в организм возбудителей – бактерий и микроорганизмов:
- Стафилококка (золотистого или эпидермального),
- Стрептоккока,
- Энтеробактерий,
- Гнойной или гемофильной палочки,
- Палочки Коха (вызывающей туберкулез).
Выделяют два пути инфицирования патогенной микрофолорой, провоцирующей остеомиелит нижних конечностей:
- Экзогенный – проникновение возбудителя непосредственно в кость коленного сустава или другого сочленения при открытой ране, травме, переломе, операции,
- Эндогенный или гематогенный – перенос бактериальной инфекции от очага воспаления (кариес, гайморит, тонзиллит) по сосудам вместе с кровью.
Повышают риск развития патологии:
- Переломы (особенно открытые),
- Эндопротезирование (замена суставов),
- Дисфункция печени или почек,
- Системные заболевания, ослабляющие иммунитет – СПИД, онкология, сахарный диабет, трансплантация органов,
- Недостаток витаминов и микроэлементов,
- Частые смены климата,
- Вредные привычки – злоупотребление алкоголем или прием наркотиков,
- Поражения сосудов и ЦНС.
Болезнь может развиться при нагноении костной раны. Это может случиться после операции или травмы. Воспаление возникает на участке раздробления кости, а со временем распространяется на костный мозг. Некротизированные костные ткани вызывают нагноение, формирование полостей с гноем и свищей. Появление такой тяжелой патологии препятствует формированию костной мозоли.
Методики лечения
Если вылетает коленный сустав: причины и что делать
По каким признакам можно определить, что пятка сломана
Диагностика
При подозрении на болезнь следует обратиться к своему терапевту. Он расскажет, как лечить остеомиелит, а при необходимости перенаправит пациента к хирургу-ортопеду или травматологу. После первоначального осмотра больного, врач опрашивает его и собирает анамнез. Далее назначаются клинические анализы и инструментальные исследования.
Общий анализ крови и биохимия
По их результатам фиксируется наличие воспалительного процесса – на него указывает повышенное количество лейкоцитов и СОЭ (скорость оседания эритроцитов). При заболевании наблюдается резкое уменьшение гемоглобина на фоне увеличения тромбоцитов.
Общий анализ мочи
Наличие лейкоцитов в моче также указывает на наличие воспаления. Одним из последствий остеомиелита является почечная недостаточность, признаки которой также фиксируются по анализу мочи.
Применяется для исключения других патологий мягких тканей. Помогает узнать глубину новообразования, его форму и величину.
Инфракрасное сканирование
Обычно используется учеными, но может помочь в диагностике остеомиелита, особенно острой формы. Применяется для обнаружения участков с повышенной температурой. С его помощью можно установить какие кости, кроме основного участка, подвержены патологии.
Применяется, как для диагностики, так и в терапевтических целях. При помощи откаченного гноя можно выявить возбудителя недуга. Благодаря процедуре уменьшается давление в кости и формируется новая фистула, что снимает воспалительный процесс.
Самый информативный метод диагностирования. Рентгеновское фото остеомиелита выполняется в двух проекциях. Рентгенография позволяет установить участок некротированной костной ткани и его размеры.
Рентген-исследование позволяет установить признаки воспаления у маленьких пациентов на 4-5 день болезни, а у взрослых на 10-15 день. Обычно назначают несколько процедур для отслеживания динамики заболевания.
Рентген фиксирует следующие характерные признаки патологии:
- Стирание границ между губчатым и компактным элементом кости (после 15 дня болезни),
- Наличие сферических очагов некроза кости (остеопороз),
- Раздувание и деформация рельефа надкостницы,
- Секвестры, отличающиеся по размеру и по форме (спустя 20-30 дней после возникновения патологии).
К концу первого месяца заболевания перечисленные признаки становятся заметнее. Происходит разрастание и слияние полостей с гноем. Воспаление переходит на здоровую часть надкостницы. При попадании гнойного содержимого в сочленение суставная щель сужается, поверхность хряща деформируется, формируются остеофиты.
Компьютерная томография – современная методика исследования внутренней части кости. Позволяет зафиксировать те же признаки, что и рентген и сформировать трехмерное изображение пораженного участка кости и окружающие его мягкие ткани. КТ применяется для дифференцирования патологии от других заболеваний.
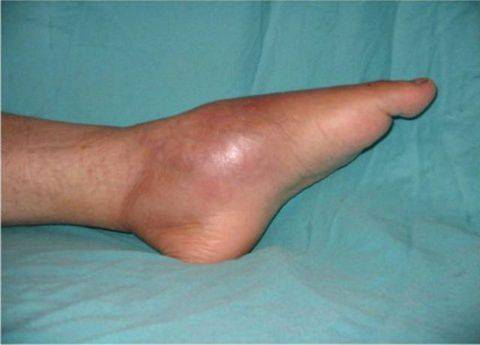 Остеомиелит перелом бедренной кости
Остеомиелит перелом бедренной кости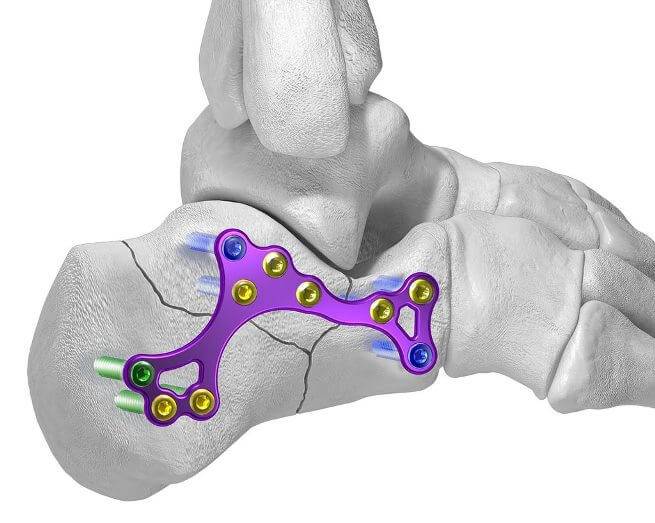 Как лечить перелом пяточной кости
Как лечить перелом пяточной кости
 Киста пяточной кости причины, симптомы и лечение
Киста пяточной кости причины, симптомы и лечение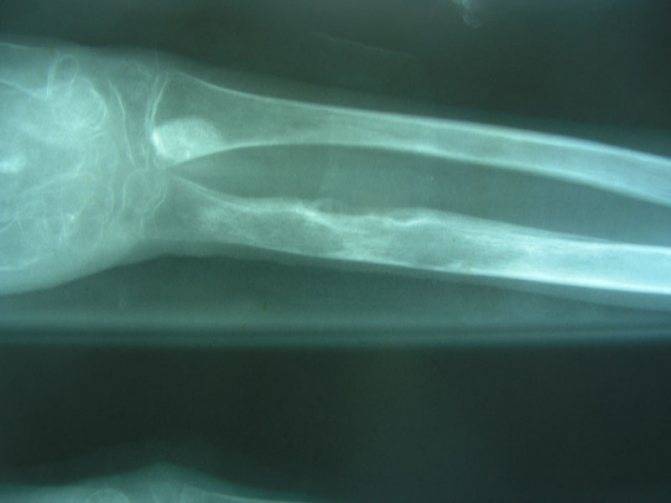

 Народные средства лечения артроза пяточной кости
Народные средства лечения артроза пяточной кости Остеомиелит у детей старшего возраста детская хирургия. остеомиелит у детей разновидности, основные признаки, способы диагностики и лечения
Остеомиелит у детей старшего возраста детская хирургия. остеомиелит у детей разновидности, основные признаки, способы диагностики и лечения Остеомиелит челюсти
Остеомиелит челюсти “остеомиелит”
“остеомиелит”