Содержание
- 1 Причины остеомиелита
- 2 Лечение
- 3 Лечение остеомиелита
- 4 Характерные симптомы
- 5 Асептический некроз головки бедренной кости
- 6 Предпосылки и течение остеомиелита тазобедренного сустава
- 7 Инфецирование после удаления зуба
- 8 Главные симптомы воспаления
- 9 Остеомиелит заразен или нет?
- 10 Особенности диагностики
- 11 Классификация заболевания
- 12 Этиология и механизм развития остеомиелита
- 13 Признаки остеомиелита
- 14 Причины
- 15 Особенности диагностики
Причины остеомиелита
Главный виновник заболевания – бактерия золотистого стафилококка. Она обладает способностью проникать в костную ткань и вызывать ее гниение. Хотя гораздо реже, но фиксируются случаи остеомиелита, спровоцированного кишечной палочкой, стафилококком и пневмококком.
Известно четыре пути проникновения бактерии в костную ткань:
- Гематогенный остеомиелит, когда бактерии переносятся кровью. Если остеомиелитом больна беременная женщина, она может передать его ребенку, и тогда он родится с уже врожденным заболеванием.
- Посттравматический остеомиелит, возникающий при прямом контакте инфицированного предмета с костью, во время открытого перелома.
- Во время операции на коленном суставе с использованием нестерильных хирургических инструментов.
- Попадая в организм, бактерии образуют очаг воспаления в мягких тканях, из которых мигрируют в кость. В этом случае гнойный процесс затрагивает также прилегающие мышечные ткани.
Носителями бактерий могут быть домашние животные. Пренебрегая мерами гигиены, дети и взрослые легко заражаются от них через грязные руки, еду, игрушки и другие предметы.
Опорно-двигательная система человека – довольно сложный «механизм», который подвергается испытанию всю жизнь. Периодически возникающие проблемы с суставами доставляют массу неприятностей. Одним из таких малоприятных заболеваний является и бурсит, лечение которого следует начинать при первых симптомах.
Описание
Продолжительность воспалительного процесса около двух недель. Повторный бурсит длится значительно дольше, переходя в хроническую форму.
Признаки бурсита
В месте повреждения сустава появляется отек из-за скопления жидкости. Данная жидкость – экссудат, образуется ввиду разложения накопившейся крови. Такое новообразование называется экссудативный выпот. Ткани, прилегающие к суставу, сдавливаются, и в пространство между клетками попадает транссудат. Возникает боль из-за давления на нервные окончания.
По мере развития опухоли на стенках суставного мешка откладываются соли кальция, вызывая дисбаланс. Для растворения обызвествления используются препараты магния.
Причины заболевания
Главной причиной, отчего возникает болезнь, является какая-либо травма, ушиб или растяжение. Когда к этому еще «примешивается» инфекция – гнойное воспаление неизбежно. Например, фурункул, возникший рядом с синовиальной сумкой, является источником микробов, которые с током крови проникают в синовиальный мешок. Серозный или гнойный экссудат, растягивает его. В результате образуется опухоль. Еще причинами болезни могут быть:
- Воспалительные заболевания суставов: артрит, подагра, фурункулез, рожа, остеомиелит.
- Острые респираторные вирусные инфекции, грипп, бронхит, абсцесс.
- Нарушение обменного процесса.
- Плоскостопие, ношение неудобной обуви.
- Механические травмы бурсы.
- Кальцинат сухожилий.
- Аллергия, отравления.
- Аутоиммунные заболевания.
- Заболевания лор-органов: ангина, гайморит, отит.
В течение всей жизни суставы испытывают чрезмерные нагрузки и последствия этого «не заставят себя ждать». Хотя в группе риска и находятся в основном спортсмены: гольфисты, велосипедисты, футболисты и др., бурсит может появиться у каждого. Любительницы высоких каблуков также рискуют наравне со спортсменами, грузчиками или людьми с избыточным весом.
Симптомы болезни
Появление в месте травмы припухлости, сопровождающейся болью и локальным повышением температуры – главный симптом бурсита. Движения поврежденного сустава затрудняются, кожа вокруг воспаления краснеет, усиливается болевой синдром. Отечность возникает в месте расположения синовиальной сумки и достигает в диаметре 10 см. Общие симптомы бурсита:
- Скопление экссудата в бурсе;
- Сильные боли, усиливающиеся во время сна и отдающие в конечность;
- Ограниченность движений из-за обызвествления стенок сумки;
- Отек межклеточного пространства;
- Гиперемия (покраснение кожи в области воспаления);
- Повышение температуры тела, сначала в месте локализации боли, а затем и общей (до 400);
- Тошнота, головокружение, слабость;
- Увеличение лимфатических узлов.
По характеру боли различают острый и хронический бурсит. Острое воспаление возникает мгновенно буквально за 1-2 дня. Хроническое течение болезни длится годами, с периодическим обострением и проявлением симптомов. А когда количество скопившейся жидкости в полости отека достигает критического уровня, образуется гигрома (киста). Так как причины возникновения бурсита разные, различают и различные виды:
- Инфекционный (септический);
- Травматический (асептический).
Лечение
Остеомиелит костей голени и бедра лечится по одинаковой схеме. Терапию проводят в соответствии с причиной заболевания, возникшими осложнениями, сопутствующими недугами, возрастом больного и локализацией процесса.
Консервативное лечение остеомиелита включает:
- терапию антибиотиками,
- иммобилизацию конечности,
- терапию антисептиками (внутрикостное введение),
- витаминотерапию,
- дезинтоксикационную терапию,
- десенсибилизирующую терапию,
- применение пробиотиков (с целью профилактики дисбактериоза),
- при необходимости противоболевую терапию,
- если причиной остеомиелита костей ног является стафилококк, можно использовать антистафилококковые сыворотки.
Под прикрытием антибиотикотерапии проводится хирургическое лечение, которое включает:
- Вскрытие очага воспаления с последующим дренированием. Даная операция снижает давление в кости. Для вскрытия очага используют специальные сверла, при помощи которых делают отверстия, через которые вводят дренаж.
- Удаление секвестров. Если на рентгене видно образовавшийся секвестр, его необходимо удалить. Выше и ниже раны вводятся дренажи по типу микроирригаторов (двойная трубка, через которую осуществляют дренаж и вводят антисептики).
- При большом объёме поражения можно сделать аутоиммунную пластику фрагмента кости. Для этого берут часть кости на противоположной ноге и фрагментировано заменяют поврежденные участки кости. После чего необходимо произвести остеометаллосинтез при помощи наружной фиксации аппаратом Илизарова.
- Если состояние тяжёлое, имеется бактериемия, сильное повреждение костной ткани с наличием необратимых изменений в кости, проводится ампутация конечности (проводят очень редко и только после консилиума минимум из троих докторов).
Лечение остеомиелита
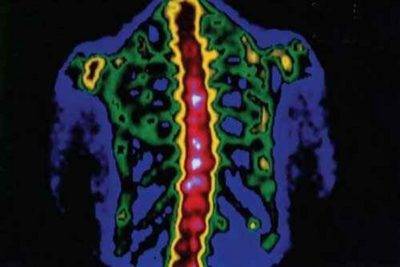
Острая фаза болезни предполагает обязательный постельный режим. Чтобы избежать деформации грудной клетки, стабилизировать позвоночный столб, уменьшить боли необходима внешняя иммобилизация. Для этой цели используют специальную кровать, такой период длится до трех месяцев.
Консервативный способ лечения включает в себя комплекс мероприятий. Это антибактериальная терапия, используются антибиотики широкого спектра действия или препараты, чувствительность к которым определена результатами бактериологического посева.
С течением времени патогенная микрофлора и ее чувствительность в костном очаге меняется, требуется замена антибиотиков. Иногда используют несколько препаратов, которые способны усиливать действие друг друга. Антибиотики вводят внутривенно в течение месяца, затем переходят на пероральный прием лекарств, иногда лечение длится около года.
Воспалительный гнойный очаг чистят, промывают антибактериальными средствами и ставят дренаж для оттока гноя. С целью удаления токсинов из организма проводится дезинтоксикационная терапия. Назначают общеукрепляющие средства, иммуностимуляторы. После того как стихнут острые симптомы, больному можно вставать, а позвоночник фиксируют с помощью специального корсета.
Фиксацию позвоночника отменяют при положительной динамике на рентгенологических снимках. Консервативное лечение контролируется с помощью лабораторных анализов. В период реабилитации показана лечебная физкультура для стимуляции мышц и восстановления функций в пострадавшей части тела. Лечение пациента проходит амбулаторно обязательно под контролем доктора. Успех выздоровления зависит от ранней постановки диагноза, адекватного лечения, степени поражения и желания больного выздороветь.
Характерные симптомы
То, как будет проявляться заболевание, напрямую зависит от возраста малыша, причин патологии, стадии заболевания.
Острая форма остеомиелита у грудничков может приниматься за другие патологии. Так как к основным проявлениями данного состояния являются:
- общая слабость;
- диарея;
- вялость, сильное беспокойство,;
- возможна рвота;
- приступы лихорадки;
- отсутствие аппетита;
- в области поражения можно заметить покраснение кожных покровов;
- малыш практически не будет шевелить конечностью, которая поражена.
Острый остеомиелит у детей может сопровождаться наличием особых симптомов. Они будут отличаться в зависимости от формы, которая присутствует.
Септико-пиемическая форма имеет такие проявления:
- гипертермия;
- озноб;
- нарушение координации;
- предобморочное состояние и обморок;
- тошнота, возможна рвота;
- мигрень;
- отечность;
- изменение гормонального фона;
- свертываемость крови нарушается;
- проблемы с функционированием паренхиматозных органов.
На наличие токсической формы могут указывать следующие проявления:
При местной форме острого остеомиелита состояние малыша может особо не страдать, кроме проявлений на коже.
Для хронической формы характерно:
- появление фистул в зоне поражения, в них скапливается гной;
- развитие рецидивов, которые напоминают острую форму заболевания, но проявления менее ярко выраженные — обострение может быть следствием наличия закрытой фистулы, в которой будет происходить гнойный процесс.
Симптомы остеомиелита травматического и гематогенного хронической формы:
- болевые ощущения в зоне поражения;
- начинает сочиться гной, если есть открытая ранка;
- появление серого налета на месте воспаления;
- наблюдается деструкция костных тканей, происходит деформация суставов;
- возможно возникновение мышечной атрофии;
- при наличии длительного хронического процесса происходит укорочение пораженной конечности;
- ухудшаются обменные процессы в организме, вследствие чего развивается недостаточность внутренних органов.
Асептический некроз головки бедренной кости
Поражение челюстей играет ведущую роль в генезе остеомиелита после экстракции зубов. Заражение происходит в стоматологическом кабинете или дома вследствие неправильного ухода за послеоперационной раной. Основные симптомы связаны с поражением ротовой полости:
- сильная боль;
- резкий отек;
- невозможность принимать пищу;
- затруднение речи;
- проявления интоксикации.
Симптомы и лечение поражений костной ткани зависят от особенностей локализации воспалительного процесса. Наиболее легко протекают остеомиелиты пяточной кости. Зона поражения локализована только небольшим участком конечности. Поэтому отек и нарушения функции ноги хотя и имеются, но простой доступ для дренирования и мощная антибиотикотерапия обеспечивают быстрый результат.
Поражение голени захватывает процесс в большеберцовой кости, что протекает с резкими нарушениями функции конечности:
- острейшая боль;
- отек голени;
- невозможность ходить;
- нарастание интоксикации;
- гектическая лихорадка.
При воспалении только малой берцовой кости сила болезненных ощущений снижается. Однако оперативный доступ к ней затруднен, а при присоединившемся нарушении кровоснабжения в нижних конечностях болезнь часто затягивается.
Поражение бедренной кости проходит с тяжелой интоксикацией и зачастую с обездвиживанием больного. Обычной трепанации не хватает, так как велика мышечная масса вокруг. Поэтому выполняется открытая операция, что затягивает реабилитацию и полное выздоровление пациента. Остеомиелит седалищной кости приводит к резким болям в пояснице.
При поражении любой кости ноги можно помочь народными средствами. Травы в виде отваров или настоек, наложенные в виде компресса на воспаленную зону, ускоряют снятие отека и усиливают действие антибиотиков. Однако на открытом дренаже их применение бесперспективно, так как попадание инородных тел растительного происхождения усиливает бактериальный рост в ране.
Заболевание, называемое асептическим некрозом головки бедренной кости, встречается достаточно часто. Женщины болеют им в несколько раз реже мужчин. Характерно, что 2/3 пациентов – молодые люди 20-45 лет. Это быстро прогрессирующая болезнь.
При отсутствии правильного лечения грозит нарушением функций сустава и в итоге потерей трудоспособности.
Головка бедренной кости — это замкнутый отсек, чувствительный к нарушениям кровообращения, изменяющим архитектонику кости.
Обеспечение кровью головки осуществляется через три маленькие артерии. Когда одна из них прекращает (нарушает) подачу крови, происходит некроз (ишемия, омертвение) той зоны головки, которую снабжала поврежденная артерия.
Суть астенического некроза – нарушение микроциркуляции и дальнейшее омертвение зоны костной ткани в головке кости бедра. В результате нарушается целостность хряща, покрывающего этот участок, и развивается вторичный деформирующий артроз.
Предпосылки и течение остеомиелита тазобедренного сустава
Часто таковому инфецированию подвержена подвздошная кость, в особенности правого ноги. При широком поражении гной образует огромные скопления, тем самым отслаивает надкостницу, потом прорывает ее и распространяется на мягенькие ткани. Инфецирование происходит внутренним методом и наружным, во время попадания заразы. Стафилококк, попадающий в костные ткани (текстильное полотно, изготовленное на ткацком станке переплетением взаимно перпендикулярных систем нитей), вызывает образование воспалений и гноя. Патогенный возбудитель может быть вызван таковыми причинами, как истощение организма, ослабление иммунитета, нередкие аллергии. Не считая этого, спровоцировать остеомиелит могут сокрытые заразы, а также фурункулы, кариес, ангина.
Запускают процесс инфецирования нередко и наружные раздражители:
- обморожение или мощные ожоги;
- томные физические перегрузки;
- стрессы;
- вирусные респираторные болезни;
- нездоровый образ жизни (курение, алкоголь);
- инфецирование заразой во время операций;
- травмы (огнестрельные, открытые переломы);
- ослабление иммунитета при инфекционных болезнях (корь, тиф).
Инфекционные болезни понижают защитные функции иммунитета.
Не редкий вариант инфецирования — остеомиелит опосля эндопротезирования. Вызван недуг огромным риском инфецирования опосля оперативных вмешательств, во время которых зараза попадает в организм с инструментов. Это гематогенный процесс, в котором первой поражается подвздошная кость. Равномерно гной скапливается и распространяется в малый таз и ягодичную область, образуя абсцесс. Инфецирование остеомиелитом почаще происходит с током крови. Заразу стимулируют таковые болезни, как сладкий диабет, варикозное расширение вен, сбои в работе внутренних органов, в частности почек и печени. При чрезвычайно большом скоплении гноя в полости сустава, образуются подкожные или внешние гнойники. Такового роа болезни встречаются в равной степени у взрослых и у детей.
Инфецирование после удаления зуба
Одна из разновидностей болезни — остеомиелит челюсти. Он возникает при попадании инфекции контактным путем после экстракции зуба, сопровождается выраженным болевым синдромом с невозможностью выполнять жевательные функции. Проблема требует немедленного лечения, так как резко нарушается качество жизни пациента.
Основные принципы терапии включают:
- хирургическую санацию очага в челюсти;
- применение антибиотиков;
- иммобилизацию путем наложения шины;
- щадящий режим питания;
- дезинтоксикацию.
Последовательность лечебных мероприятий начинается с хирургической помощи, затем накладывается иммобилизация, параллельно назначаются консервативные мероприятия. После снятия шин лечение меняется: снижается доза антибактериальных препаратов, прекращается местное антисептическое воздействие, расширяется режим питания, присоединяется физиотерапевтическая помощь. В течение двух недель наступает полное выздоровление.
Главные симптомы воспаления
В настоящее время существуют порядка пятидесяти заболеваний коленных суставов. Все они требуют индивидуального подхода в лечении, но имеют ряд общих признаков, наличие которых должно явиться сигналом о проблемах с коленом, требующих лечения. Симптомы воспаления коленного сустава следующие:
- Разная по интенсивности боль в колене, которая может проходить и начинаться вновь.
- Краснота и отек в области колена.
- Деформация колена.
- Скованность движений после состояния длительного покоя.
- Повышение температуры тела.
- Нагноение в суставе (гнойный гонит).
Чаще всего боль резкая, возникающая после начала движения, в запущенных хронических случаях появляется отек, неприятные ощущения в области колена могут сохраняться постоянно.
Существуют и внесуставные симптомы воспалительного процесса в коленном суставе (гонита), которые проявляются в других органах:
- конъюнктивит, уевит;
- легочные заболевания;
- сердечно-сосудистые заболевания;
- болезни почек.
Гонит развивается медленно и волнообразно, от обострения к улучшению, и так может продолжаться длительное время. Но в процессе происходит изнашивание, деформация сустава колена и коленной чашечки.
Клинические симптомы воспаления коленного сустава развиваются быстро и могут включать в себя следующие проявления:
- покраснение кожных покровов вокруг сочленения костей – говорит о том, что в очаг патологии стягиваются лейкоциты и обеспечивается максимальный приток крови;
- отечность колена – происходит за счет накопления в очаге поражения лимфатической и межклеточной жидкости;
- резкая болезненность при движении (воспаление затрагивает фасции мышц и сухожилия, что затрудняет их работоспособность, на фоне отечности происходит компрессия мелких нервных окончаний;
- при пальпации может быть слышна крепитация (небольшой хруст).
При появлении этих симптомов воспаления коленного сустава необходимо срочно обратиться за медицинской помощью. С помощью рентгенографического снимка врач исключит вероятность травматического поражения костной ткани, развитие деформирующего остеоартроза.
Может быть показана диагностическая пункция с целью забора и исследования синовиальной жидкости. Для постановки диагноза может потребоваться КТ, МРТ обследование и УЗИ.
Симптоматика всех трех вышеописанных проблем довольно похожа. Воспаление связок коленного сустава можно распознать на довольно ранних стадиях по следующим признакам:
- ноющая и тянущая боль в колене;
- отечность (колени начинают увеличиваться в размере, опухать);
- покраснение кожи без видимых на то причин;
- деформация коленной чашечки;
- острая боль при сгибании и разгибании сустава;
- общее недомогание.
В некоторых случаях отмечается повышение температуры как всего тела, так и локальное, самого колена.
Остеомиелит заразен или нет?
Заболевание не заразно. Больной остеомиелитом не представляет эпидемической опасности.
Причинами экзогенных воспалений является занос бактерий в костную ткань и костномозговой канал после травмы или перелома (посттравматические остеомиелиты).
Развивающийся локализированный воспалительный процесс является защитной реакцией организма на проникновение в костномозговой канал бактериальных агентов и способствует предотвращению развития сепсиса. При несостоятельности механизмов отграничения гнойно-некротических процессов (сниженный иммунитет, тяжелые сопутствующие патологии и т.д.) происходит быстрое развитие сепсиса.
Заболевание может развиваться:
- после тяжелых травм, переломов костей;
- после стоматологических вмешательств (при наличии септических очагов остеомиелит может возникать после удаления зуба);
- при наличии нагноившихся прикорневых кист, периодонтита и т.д. (одонтогенные остеомиелиты);
- на фоне тяжелого гайморита, отита (остеомиелит верхней челюсти);
- как осложнение тяжелой формы скарлатины, стрептококкового тонзиллита, эндокардита и т.д.;
- из-за гематогенного заноса инфекции из фурункулов, карбункулов, панарициев, гидраденитов и т.д.;
- после неправильной или несвоевременной обработки ран;
- при неправильной фиксации кости после перелома;
- на фоне длительно существующих обширных, открытых ран;
- после огнестрельных ранений и т.д.;
- при нагноении вокруг спиц (спицевой остеомиелит) у пациентов с неправильно установленными металлоконструкциями в суставах;
- при инъекционном введении наркотических средств (тяжелейший остеомиелит нижней челюсти развивается у наркоманов, употребляющих дезоморфин (крокодил) или «винт»);
Факторами риска, способствующими развитию остеомиелита, являются:
- сахарный диабет;
- тяжелые нарушения микроциркуляции в конечностях;
- иммунодефициты;
- тяжелые сопутствующие соматические патологии;
- истощение, авитаминозы;
- алкоголизм.
На данный момент остеомиелит продолжает оставаться актуальной и часто встречаемой проблемой гнойной хирургии. Пациенты с острым остеомиелитом, составляют около 11% от всех хирургических пациентов, и этот показатель не имеет тенденции к снижению.
В хроническую форму (хронический остеомиелит) заболевание переходит приблизительно в двадцати процентах случаев.
По причинам развития воспаления, наиболее распространенной формой болезни является гематогенный остеомиелит.
По локализации, наиболее часто встречаемой формой заболевания, является остеомиелит нижних конечностей (около девяноста процентов всех случаев заболевания).
Симптомы остеомиелита позвоночника встречаются реже всего (около одного процента от всех случаев остеомиелита).
У детей острый гематогенный остеомиелит встречается чаще, чем у взрослых (около семидесяти процентов всех случаев). Около тридцати процентов всех остеомиелитов регистрируются у малышей первого года жизни.
При развитии острого остеомиелита происходит формирование ограниченного воспалительного процесса в костномозговом канале. В дальнейшем, в гнойное воспаление вовлекаются гаверсовы каналы и надкостница.
Воспалительные процессы при острейших формах заболевания носят флегмонозный характер и сопровождаются некротическим расплавлением тканей (костный мозг, губчатая ткань и компактная пластина).
За счет нарушения внутрикостного и периостального кровоснабжения происходит формирование секвестров (фрагментов мертвых костных тканей, отделенных от живой кости). При этом, вокруг секвестров начинается активный процесс остеопороза (рассасывания костных тканей).
При несвоевременном или неправильном лечении секвестры способствуют переходу остеомиелита в хроническую форму.
За счет воздействия протеолитических ферментов, вырабатываемых лейкоцитарными и макрофагальными клетками, происходит медленное рассасывание омертвевшей кости и ее отграничение от здоровых тканей грануляционным валом (демаркационной линией).
При прорыве гноя через кожу на поверхность происходит формирование хронического открытого свища.
Особенности диагностики
При малейшем подозрении на развитие остеомиелита пациента должен экстренно осмотреть специалист. Своевременная диагностика патологии поможет сохранить здоровье и жизнь.
Клинический диагноз выставляется на основе следующих моментов:
- Опрос пациента или его родителей.
- Выявленные при осмотре проявления воспаления кости. Особенно сильные боли при пальпации и перкуссии наблюдаются при воспалении грудных или поясничных позвонков.
- Анализ крови: выраженный лейкоцитоз со сдвигом формулы влево, анемия Характерно длительное увеличение СОЭ (до 50 мм/ч). Также в крови определяется увеличение глобулинов и уменьшение времени свертывания.
- Тест на повышение внутрикостного давления необходим в сомнительных случаях. Он поможет ранней постановке диагноза. Одновременно проводится пункция с последующим цитологическим анализом полученного материала.
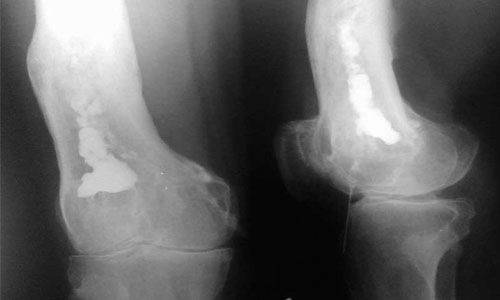
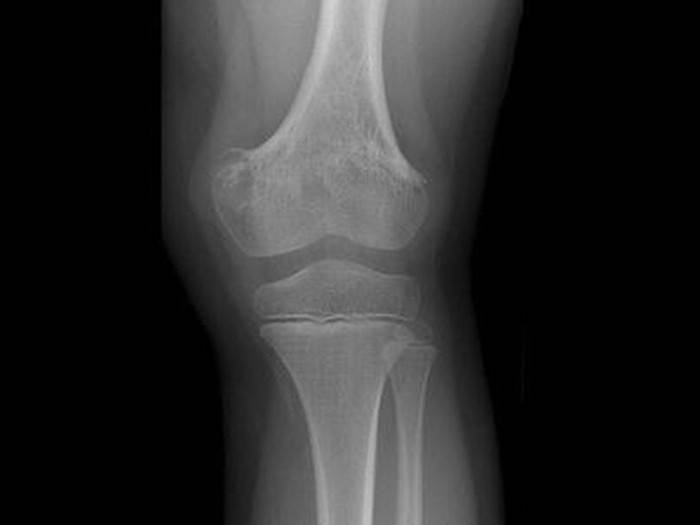
Рентгенография является подспорьем только после двух недель болезни. В зоне воспаления просматривается разрежение ткани, нечеткость костных контуров. Характерен линейный периостит – нечеткая тень, параллельная поверхности кости. Затем начинается некроз костной ткани с образованием секвестров.
Постепенно на снимках становится очевидным склерозирование, остеопороз и проявления периостита. Это говорит об уменьшении остроты и хронизации процесса.
Для уточнения диагноза применяется изотопное сканирование, компьютерная и магнитно–резонансная томография.
Классификация заболевания
По возбудителю, остеомиелиты разделяются на неспецифические, вызванные гноеродными бактериями, и специфические. К специфическим формам заболевания относят туберкулезные, бруцеллезные, сифилитические и т.д. остеомиелиты.
В зависимости от локализации инфекционно-воспалительного процесса, выделяют:
- остеомиелиты бедренной кости;
- остеомиелиты голеностопных суставов;
- остеомиелиты пяточных костей;
- остеомиелиты коленных суставов;
- остеомиелиты копчика;
- остеомиелиты большеберцовых костей;
- эпифизарные остеомиелиты;
- остеомиелиты локтевых суставов;
- остеомиелиты челюсти;
- остеомиелиты позвоночника и т.д.
Согласно классификации Черни-Мадеру выделяют четыре типа остеомиелита (по структуре повреждения костных тканей);
- медуллярные остеомиелиты;
- поверхностные;
- очаговые;
- диффузные.
В медицинской литературе существует несколько классификаций остеомиелита. Первая из них разделяет заболевание на специфический остеомиелит (возникает при туберкулезе костей, сифилисе и бруцеллезе), а также неспецифический остеомиелит (вызывается гноеродными бактериями, такими как золотистый стафилококк, стрептококк, кишечная палочка, иногда причиной могут стать и грибки).
В соответствии с другой классификацией, основанной на пути проникновения инфекции, выделяют экзогенный и эндогенный остеомиелиты. При эндогенном остеомиелите, иногда его могут называть гематогенным, инфекция разносится с удаленных участков посредством крови.
Это может произойти при операции, ранении или же инфекция может попасть в кость из близлежащих пораженных тканей. Именно по этой причине принято выделять в отдельные категории эндогенный остеомиелит. Он может быть:
- Огнестрельный;
- Посттравматический;
- Послеоперационный;
- Контактный.
Одной из особенностей протекания заболевания является то, что в самом начале остеомиелит протекает в острой форме. В зависимости от успешности лечения может наступить выздоровление или же болезнь может перейти в хроническую фазу.
Этиология и механизм развития остеомиелита
Наиболее частая причина заболевания — стафилококк или его ассоциации с другими патогенными кокками, иногда детский остеомиелит провоцируется кишечной и синегнойной палочкой, грибами или условно-патогенной микрофлорой. Микроорганизмы попадают в кровеносную сеть при наличии следующих патологических обстоятельств:
- воспалительные заболевания кожи, слизистых оболочек, внутренних органов;
- хронические очаги инфекции, в том числе кариес, синуситы;
- посттравматическое гнойное воспаление мягких тканей.
Возникновение остеомиелита у новорожденных часто наблюдается при инфицировании пупочной ранки. Особенно легко заболевают дети с родовыми травмами, врожденной патологией, недоношенные, при наличии различных инфекций у матерей.
Способствуют развитию патологии переохлаждение, перегрузки, стрессы, перенесенная болезнь.
В патогенез болезни у детей важную роль играют возрастные особенности анатомии костной ткани:
- развитая кровеносная сеть;
- независимое кровоснабжение различных отделов костей (эпифиз, метафиз, диафиз) с наличием анастомозов между ними.
Признаки остеомиелита
Симптомы заболевания проявляются по-разному и зависят от характера болезни и ее тяжести, в начальной стадии распознать болезнь тяжело. Заболевание начинается с гнойного образования, которое обнаруживается через 2–3 дня. Возникает отечность, припухлость, при ощупывании суставов наблюдается резкая болезненность.
Кожа над очагом инфекции краснеет, под пальцами ощущается наличие жидкого содержимого (гноя). Острая форма остеомиелита чаще встречается, ее симптомы сохраняются около трех недель:
- боль в инфицированной части позвоночника;
- повышение температуры (как местное, так и общее);
- головная боль, возможна потеря сознания;
- осложнения (пневмония, плеврит);
- потливость во время болевого приступа.

Особенно тяжелым являются симптомы неврологических спинномозговых расстройств. Образовавшийся абсцесс сдавливает нервные окончания, их воспаление приводит к нарушению функций органов, возможны парезы и параличи. Если не назначено лечение, поражение позвоночника может закончиться смертельным исходом.
Причины
В 1990 и 2010 годах были проведены исследования, в которых было осуществлено наблюдение за состояниями, предшествующими остеомиелиту. На момент 2010 года количество людей, заболевших остеомиелитом, существенно изменилось в лучшую сторону, но причины и их процентное соотношение остались примерно одинаковыми.
| Состояния, которые привели к остеомиелиту | Число наблюдений | % |
| Травма | 780 | 47,3 |
| Охлаждение | 95 | 4,2 |
| Экзогенные инфекции (абсцессы, фурункулы гнойники) | 110 | 10,5 |
| Инфекционные заболевания (ветряная оспа, корь, скарлатина) | 184 | 11,2 |
| Заболевания дыхательных путей | 95 | 5,1 |
| Ангина | 62 | 4,7 |
| Воспаление среднего уха | 25 | 1,4 |
| Энтерит | 20 | 1,4 |
| Омфалит | 11 | 0,5 |
| Не определенно | 263 | 13,7 |
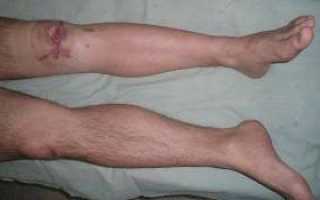
Повреждения после травмы наиболее часто являются причиной развития заболевания. Остеомиелит нижней конечности (бедра, голени) бывает чаще, чем остальных костей.
Особенности диагностики
При малейшем подозрении на развитие остеомиелита пациента должен экстренно осмотреть специалист. Своевременная диагностика патологии поможет сохранить здоровье и жизнь.
Клинический диагноз выставляется на основе следующих моментов:
- Опрос пациента или его родителей.
- Выявленные при осмотре проявления воспаления кости. Особенно сильные боли при пальпации и перкуссии наблюдаются при воспалении грудных или поясничных позвонков.
- Анализ крови: выраженный лейкоцитоз со сдвигом формулы влево, анемия Характерно длительное увеличение СОЭ (до 50 мм/ч). Также в крови определяется увеличение глобулинов и уменьшение времени свертывания.
- Тест на повышение внутрикостного давления необходим в сомнительных случаях. Он поможет ранней постановке диагноза. Одновременно проводится пункция с последующим цитологическим анализом полученного материала.
Рентгенография является подспорьем только после двух недель болезни. В зоне воспаления просматривается разрежение ткани, нечеткость костных контуров. Характерен линейный периостит – нечеткая тень, параллельная поверхности кости. Затем начинается некроз костной ткани с образованием секвестров.
Постепенно на снимках становится очевидным склерозирование, остеопороз и проявления периостита. Это говорит об уменьшении остроты и хронизации процесса.
Для уточнения диагноза применяется изотопное сканирование, компьютерная и магнитно–резонансная томография.
 Остеомиелит у новорожденных
Остеомиелит у новорожденных
 Остеомиелит челюсти: виды и способы лечения
Остеомиелит челюсти: виды и способы лечения
 Методы лечения хронического остеомиелита
Методы лечения хронического остеомиелита

 Проявления и диагностика остеомиелита гарре
Проявления и диагностика остеомиелита гарре Остеомиелит ребра
Остеомиелит ребра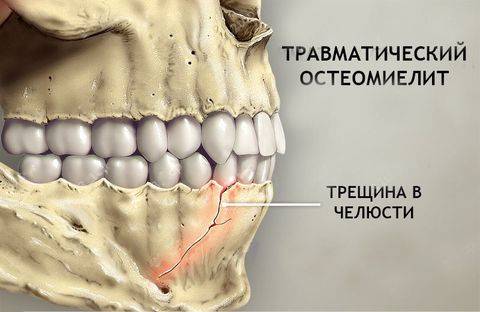 Остеомиелит позвоночника: симптомы, лечение и прогноз
Остеомиелит позвоночника: симптомы, лечение и прогноз Остеомиелит пяточного бугра (остеомиелит бугра пяточной кости)
Остеомиелит пяточного бугра (остеомиелит бугра пяточной кости)