Содержание
Диагностика лимфаденита
В диагностике лимфаденита применяется:
- общий анализ крови;
- ультразвуковое исследование;
- рентгенологические методы исследование;
- биопсия лимфатического узла.
Общий анализ крови (ОАК)
При лимфадените в ОАК могут определяться следующие изменения:
- Увеличение общего числа лейкоцитов – свидетельствует о наличии инфекционного процесса в организме.
- Увеличение количества нейтрофилов – характерно для бактериальной инфекции.
- Увеличение количества моноцитов – происходит при вирусных и грибковых инфекциях, а также при туберкулезе и сифилисе.
- Увеличение количества эозинофилов – характерно для паразитарных, вирусных и бактериальных заболеваний, в том числе для туберкулеза, сифилиса, гонореи.
- Снижение уровня моноцитов и эозинофилов – свидетельствует о выраженном гнойном процессе в организме (уменьшение количества данных клеток в крови обусловлено активным их разрушением в очаге воспаления и нагноения).
- Увеличение количества лимфоцитов – свидетельствует о вирусном заболевании.
- Увеличение скорости оседания эритроцитов (СОЭ) – данный показатель свидетельствует о наличии воспалительного процесса в организме – чем он выше, тем выраженнее воспаление.
Ультразвуковое исследование (УЗИ)
С помощью УЗИ возможно определить:
- Расположение, количество, форму, размеры и структуру лимфатических узлов.
- Взаимоотношение лимфоузла с окружающими тканями (спаяны или нет).
- Наличие воспаления в лимфатических сосудах исследуемой области.
- Наличие гнойных осложнений лимфаденита (абсцесса, флегмоны).
- Наличие очага инфекции во внутренних органах.
Рентгенологические методы исследования
К рентгенологическим методам относятся:
- Обзорная рентгенограмма грудной клетки и живота. Позволяет выявить группы увеличенных лимфоузлов (бронхолегочных, трахеальных и других), определить поражение костей конечностей при остеомиелите. При специфическом туберкулезном лимфадените возможно определение очагов туберкулеза в легочной ткани.
- Компьютерная томография – современный метод исследования, позволяющий более точно определить размеры, расположение и форму воспаленных лимфоузлов, наличие абсцессов или аденофлегмоны, степень распространения гнойного процесса в пораженной области.
Биопсия лимфатического узла
связанный с нарушением целостности кожных покрововПоказаниями к выполнению биопсии лимфатического узла являются:
- подозрение на опухолевую природу увеличения лимфоузла;
- хронические лимфадениты;
- подозрение на специфический лимфаденит;
- отсутствие эффекта от провидимого лечения (при остром или хроническом лимфадените).
Методика выполненияДля взятия материала из воспаленных лимфатических узлов применяется:
- Пункционная биопсия. В данном случае специальная полая игла вводится в пораженный лимфоузел, при этом часть его тканей переходит в просвет иглы.
- Тонкоигольная аспирационная биопсия. Используется специальная тонкая игла, внутренний диаметр которой меньше 1 миллиметра. Игла подсоединяется к пустому шприцу и вводится в пораженный лимфатический узел (часто под контролем УЗИ), после чего производится аспирация (высасывание) ткани лимфоузла в шприц и дальнейшее ее исследование.
Результаты исследованияпри их наличии
Лимфаденопатия у детей
В настоящее время в педиатрической практике значительно участились случаи лимфаденопатии в различных возрастных категориях пациентов, причем раньше изменения лимфатических узлов в большей степени имели воспалительную природу, а в последнее десятилетие не редкостью является поражение лимфатических узлов паранеопластическими процессами, что в большей степени объясняется неблагополучной экологической обстановкой.
Следует различать такие понятия как «лимфаденит», который является ничем иным как воспалительно-измененным лимфатическим узлом, и «лимфаденопатия», которая является промежуточным диагнозом до момента достоверного установления причины увеличения лимфатического узла (скарлатина, инфекционный мононуклеоз, лимфогранулематоз).
Следует учитывать, что до достижения ребенком возраста 12 лет лимфатическая система считается незрелой, хотя начало ее формирования приходится на ранний внутриутробный период. Такая функциональная незрелость структур лимфатической системы объясняет высокую частоту лимфаденопатии, которая наблюдается среди пациентов детской возрастной категории.
При осмотре новорожденного ребенка обнаружение любых пальпируемых лимфатических узлов свидетельствует об их увеличении, так как в данном возрастном периоде лимфоузлы обычно не доступны пальпации. Первый год жизни ребенка считается критичным, так как в этом возрасте наблюдается реактивное увеличение крупных лимфатических узлов шеи, затылочной и паховой областей. В более взрослом возрасте критерием нормального функционирования лимфатической системы, который наблюдается у большинства здоровых детей после трех лет, считается пальпация не более трех групп поверхностных лимфатических узлов.
Если рассматривать структуру этиопатогенетических форм лимфаденопатии, которые с большей или меньшей частотой наблюдаются в педиатрии, то лидирующие позиции занимают иммунные реактивные лимфаденопатии, возникающие при различных инфекционных заболеваниях. Одинаково часто в детском возрастном периоде наблюдаются лимфаденопатии, возникающие в результате имеющихся хронических гиперпластических заболеваний (иммунодефицит) и системных соединительнотканных патологиях
К счастью лимфаденопатии специфического опухолевого характера составляют не более 10% в структуре общей заболеваемости, однако своевременная ранняя диагностика данного типа изменений имеет важное значение для прогноза выздоровления пациента. Крайне редко лимфаденопатия у детей наблюдается при выраженной аллергической реакции и глистной инвазии
Развитие признаков шейной лимфаденопатии более характерно для детей с лимфатико-гипопластическим типом конституции, причем изменения лимфатических узлов шейной группы всегда сопровождаются развитием воспалительных изменений в полости рта, а также увеличением тимуса и селезенки. Реактивный тип лимфаденопатии шейных групп лимфатических узлов часто является проявлением воспалительных изменений десен у детей при прорезывании зубов. Для того чтобы определить предполагаемый хронический источник инфекции, от которого воспалительные агенты поступили в тот или иной регионарный лимфатический узел, необходимо учитывать направление нормального тока лимфатической жидкости от той или иной анатомической области.
В ситуации, когда у ребенка после одного месяца жизни наблюдается стойкая генерализованная лимфаденопатия, сочетающаяся с лихорадкой, дерматитом, распространенным кандидозом ротовой полости и хронической диареей, следует предположить наличие у данного пациента СПИДа.
Поражение лимфатических узлов паранеопластическими процессами может протекать в качестве первичной опухоли лимфатической системы или же в виде развития вторичного метастазирования. Злокачественной формой опухолевого процесса, локализованного в лимфатической системе, которая превалирует в детском возрасте, является лимфосаркома, которая первоочередно поражает медиастинальные и брыжеечные лимфатические узлы.
Как лечить артроз локтевого сустава
Успешность лечения данной патологии зависит от стадии ее развития. При своевременном обращении к врачу вылечить артроз достаточно легко. Обычно применяется комплексная терапия, которая сочетает следующие методы:
- медикаментозное лечение;
- физиотерапию;
- лечебную гимнастику;
- предотвращение осложнений.
Дополнительно могут использоваться средства народной медицины, которую оказывают общее оздоравливающее воздействие, но их применение разрешено лишь по согласованию с врачом.
Медикаментозное лечение
Лекарственная терапия будет отличаться на разных стадиях болезни.
- На 1 стадии применяют сосудорасширяющие препараты, которые стимулируют кровообращение в пораженном суставе – Трентал, Агапурин, Теоникол. Также назначют хондропротекторы, способствующие восстановлению хрящевой ткани – Глюкозамин, Хондроитин. При интенсивных болях применяют НПВС.
- На 2 стадии, при которой пациент страдает от выраженных болей, основным методом облегчения его состояния является прием обезболивающих и противовоспалительных препаратов – Диклофенак, Кеторол, Индометацин, Мелоксикам, Ортофен. Если таблетки плохо помогают, назначают курс блокад. Для предотвращения истирания хряща применяют препараты гиалуроновой кислоты, которые вводят внутрь пораженного сустава.
- На 3 стадии медикаменты уже малоэффективны, они могут назначаться лишь для приостановки дегенеративных процессов в суставе. Если воспаление продолжается, используют НПВС или гормональные препараты (Преднизолон, Медрол).
Облегчить состояние пациента хорошо помогают специальные мази – Кетопрофен, Диклофенак, Капсацин, салициловая мазь, а также крема и мази, содержащие змеиный или пчелиный яд – они прогревают ткани мышц, улучшают кровообращение и нормализуют обмен веществ в больном суставе.
Физиотерапия
На начальных стадиях заболевания медикаментозную терапию обычно сочетают с физиотерапевтическим лечением. Благоприятный эффект оказывают следующие процедуры:
- магнитотерапия;
- лазерная терапия;
- ультрафиолетовое и инфракрасное воздействие на больной сустав;
- электрофорез;
- УВЧ-терапия.
Эти процедуры улучшают циркуляцию крови, стимулируют рост хрящевой ткани, повышают иммунитет. Кроме того, будет полезны сеансы аппликаций на пораженный локоть, массаж, акупунктура, а также санаторно-курортное лечение с радоновыми и грязевыми ваннами.
Лечебная физкультура
Задачами лечебной гимнастики являются: разработка пораженного сустава, снижение болей, улучшение регенерации тканей и кровообращения, расслабление напряженным мышц, повышение подвижности сустава. Выполнять гимнастику можно на любой стадии артроза, при этом следует соблюдать ряд правил:
- перед выполнением упражнений необходимо тщательно размяться;
- выполнять упражнения нужно плавно, без резких рывков;
- во время занятий не должно возникать болевых ощущений;
- гимнастика должна проводиться регулярно;
- проводить занятия на тренажере можно только под руководством инструктора;
- если какие-то упражнения вызывают дискомфорт или боль, от них следует отказаться, либо вернуться к ним позже;
- начинать занятия рекомендуется с наиболее простых упражнений, постепенно переходя к сложным.
Наиболее эффективны следующие упражнения:
- Сесть за стол, положив на него плечо и вытянув больную руку. Теперь нужно согнуть и разогнуть руку в локте 10 раз.
- Сесть за стол, положив на него предплечье и катать рукой какой-нибудь круглый предмет – например, мячик. Предплечье при этом должно оставаться неподвижным. Прекращать нужно тогда, когда появилась усталость.
- Сидя на стуле, по очереди поднимать и опускать руки – по 10 раз каждую.
- В положении стоя, бросать мячик в стену и ловить его. Делать это нужно плавно, чтобы не возникало болезненности в локте.
Выполняя этот комплекс упражнений по 20 минут в день, можно значительно улучшить подвижность больной руки. А если параллельно с этим заниматься плаванием, можно ускорить процесс выздоровления.
Источник статьи: http://sustav.info/sovremen/osteohondroz-loktevogo-sustava-simptomy-i-lecenie-2.html
Особенности лимфоузлов на руках
Лимфоузлы увеличиваются чаще всего при онкологии или воспалительных заболеваниях, но ещё одной из возможных причин является ожирение
В отличие от кровеносной системы, лимфатическая система является линейной. Лимфа транспортируется в одном направлении, от периферии к центру, представляя собой барьер для проникновения в организм вирусов, бактерий и раковых клеток.
К лимфоузлам на руках относятся следующие группы лимфоидных образований:
- Латеральные. Находятся посередине запястья.
- Срединные. Располагаются на ладони руки. Являются крайними узлами верхних конечностей, поскольку на пальцах рук отсутствуют лимфоузлы. Тем не менее, в пальцах находятся лимфатические сосуды, посредством которых происходит транспортировка лимфы в локтевые узлы, а далее – вверх по руке.
- Локтевые. Их делят на поверхностные кубитальные и медиальные. Первые залегают непосредственно в локтевом суставе, а именно – в передней его части. Медиальные лимфоузлы находятся чуть выше локтевого сустава, на внутренней стороне руки. Через них лимфа доставляется в узлы предплечья, после чего направляется в подмышечные впадины.
- Подмышечные. Эти лимфоузлы располагаются непосредственно в подмышечных впадинах, под руками, примыкая к внутренней стороне мышц грудины.
- Подключичные и надключичные. Они находятся между грудиной и подмышечными впадинами. Сюда лимфа попадает из подмышечных узлов. Данный отдел лимфатической системы непосредственно связан со щитовидной железой. Эти лимфоузлы отличаются очень маленькими размерами, а потому прощупать их у здорового человека не удастся. Для них характерно парное размещение, когда один узел находится над ключицей, а второй – под ней.
Анатомия и физиология
Строение лимфоузлов включает в себя два структурных элемента корковое и мозговое вещество. Кора делится на 2 зоны:
- Поверхностная зона, которая состоит из лимфатических фолликулов.
- Зона глубокой коры, расположенная на стыке мозгового и коркового слоев.
Основу узла составляют пучки соединительной ткани. Посредством них обеспечивается транспортировка лимфы с ее последующим очищением от патогенной микрофлоры.
К основным функциям лимфоузлов относятся:
- Очистка крови и лимфы от вредоносных агентов.
- Стимуляция работы иммунной системы. При проникновении в организм патогенной микрофлоры лимфоузлы способствуют увеличению выработки лимфоцитов, препятствующих развитию воспалительного процесса.
- При ряде заболеваний именно лимфоузлы на руках способствуют формированию макрофагов и антител.
- Лимфатические узлы, расположенные на руках, принимают участие в регулировании объема межтканевой жидкости.
- Контроль обменных процессов в организме.
Нормальные размеры
Здоровые лимфоузлы гладкие, упругие, перекатываются под кожей, пальпация не вызывает болезненных ощущений, а на близлежащих участках кожи отсутствуют признаки покраснения
В норме размеры лимфоузлов на руках не превышают 0,5 см. Поэтому прощупать их оказывается довольно сложно. Они не должны выступать под кожей. Даже при успешной пальпации нажатие на узел не вызывает болезненности. Сам же лимфоузел является мягким и эластичным. Узел должен свободно двигаться под кожей, перекатываясь, и не быть спаянным с окружающими тканями.
Лучше всего пальпации поддаются лимфоузлы, расположенные в подмышечных впадинах. Но и их обнаружение – довольно сложная задача. При наличии увеличения и болезненности необходимо обратиться к врачу.
Симптомы и признаки лимфаденита
Основными признаками или симптомами лимфаденита у взрослых являются:
- нагноения;
- фурункулы;
- флегмоны;
- гиперемия кожи возле лимфоузлов;
- боль в области лимфоузлов;
- мигрени;
- отсутствие аппетита или его заметное снижение;
- общее недомогание;
- отечность.
Далее может случиться скопление гноя и абсцесс. Если своевременно не вскрыть его, то содержимое имеет риск прорваться, вызвать лихорадку, тахикардию и поражение организма токсинами.
Заболевание «лимфаденит» в уже стойкой хронической форме не сопровождается острыми неприятными ощущениями. Сохраняется небольшая припухлость, боль слабо выражена.
Необходимое лечение
Терапию лимфаденита у взрослых осуществляют врачи узкой специальности (инфекционист, онколог и т д.). Лечение носит комплексный характер и сводится к устранению причины возникновения.
Принципы лечения:
- На начальных стадиях воспалительного процесса обычно применяются консервативные средства. Пациенту рекомендуется максимально ограничить физическую активность и обеспечить покой пораженному участку.
- Дополнительно используются вспомогательные методы (рецепты народной медицины, физиотерапевтические процедуры, в т. ч. гальванизация, электрофорез).
- Антибиотики назначаются при бактериальном происхождении лимфаденита или, если он сопровождается гнойным процессом. В последнем случае проводится хирургическое вмешательство, во время которого пораженная полость вскрывается, а затем проводится ее дренирование.
- Химиотерапия и облучение показаны при злокачественном лимфадените. Такое лечение проводится под контролем врача-онколога.
Для борьбы с заболеванием применяются следующие препараты:
- противовоспалительные;
- антибиотики;
- противовирусные;
- антигистаминные;
- общеукрепляющие;
- повышающие иммунитет;
- противотуберкулезные;
- симптоматические (при высокой температуре тела и т. д.);
- местные;
- противогрибковые;
- обезболивающие.
Чаще всего встречается катаральный лимфаденит, имеющий острое течение. Поддается консервативному лечению путем применения антибиотиков, витаминно-минеральных комплексов, физиотерапевтических процедур.
Хроническое течение заболевания неспецифического происхождения устраняется путем ликвидации первичного инфекционного очага (сифилиса, гонореи, туберкулеза, грибкового поражения и т. д.).
Длительность терапии определяется врачом. Он же объясняет пациенту, как лечить лимфаденит и назначает правильную дозировку препаратов
Важно помнить, что самостоятельное применение средств чревато развитием осложнений
Обработка пораженных образований кремом и мазью
Существуют следующие средства для наружного применения:
- Гепариновая мазь при лимфадените снимает отечность пораженных тканей и купирует воспалительный процесс.
- Препараты на основе нестероидных компонентов (Найз, Диклофенак) снижают интенсивность воспаления и болевого синдрома.
- Мазь Вишневского, Левомеколь. Обладают антибактериальным эффектом, восстанавливают пораженные ткани, уменьшают выраженность патологического процесса.
- Ихтиоловая мазь обладает противовоспалительными свойствами.
Использование кремов, обработка кожи мазями при лимфадените допускается только после консультации врача. Можно прикладывать к пораженным участкам компресс, назначенный специалистом. Прогревать лимфоузлы на свое усмотрение нельзя, т. к. это может привести к распространению патологического процесса по организму.
Как проводится операция
Существует несколько видов хирургических вмешательств:
- Лимфаденэктомия, во время которой образования иссекают, а затем выполняется исследование полученного биологического материала на наличие раковых клеток. При ограниченном виде манипуляций ликвидируют несколько иммунных звеньев, окружающих опухоль. В случае полной лимфаденэктомии иссекают все лимфатические узлы пораженной области.
- Если лимфаденит у детей и взрослых осложняется развитием абсцесса и аденофлегмоны, то под местным обезболиванием проводится вскрытие гнойного образования с последующим удалением экссудата и расплавленных тканей. Далее оценивается интенсивность поражения, проводится промывание раны антисептиками, ее ушивание и дренирование (в полость вводится специальная трубка, через которую, по необходимости, вводятся обеззараживающие растворы).
Лечение лимфаденита сводится к устранению причины, его спровоцировавшей и обычно предполагает применение антибиотиков. Чем раньше будет выявлена проблема, тем быстрее удастся с ней справиться.

Где находятся и чем лечить лимфоузлы под челюстью
Предыдущая запись

Симптомы, лечение и профилактика подчелюстного лимфаденита
Следующая запись
Основные методы лечения
Чаще всего причиной боли в лимфоузлах становится бактериальная инфекция. Какие патогенные микроорганизмы спровоцировали воспаление, можно установить только с помощью биохимических исследований. А их результатов приходится ожидать несколько дней. Чтобы ребенок или взрослый не страдал от болей, врачи назначают антибиотики широкого спектра действия. Это макролиды (Азитромицин, Кларитромицин), цефалоспорины (Цефтриаксон, Цефалексин), защищенные полусинтетические пенициллины (Аугментин, Флемоклав).
После получения данных лабораторных анализов врач корректирует терапевтическую схему. Антибиотикотерапия показана пациентам при бактериальных респираторных, кишечных инфекциях, фурункулезе, остеомиелите, гнойном воспалении слуховых проходов и зубных кистах. Если лимфаденит осложнен абсцессом или аденофлегмоной, то прием антибиотиков комбинируется с хирургическим вмешательством.
Препараты из других клинико-фармакологических групп используются в зависимости от обнаруженной патологии:
- при грибковых поражениях тела, в том числе волосистой кожи головы, назначаются системные и (или) местные антимикотики с активными ингредиентами кетоконазолом, клотримазолом;
- лимфадениты, спровоцированные грибковыми стоматитами, кандидозы полости рта лечатся Дифлюканом, Флуконазолом, Клотримазолом и антисептическими растворами;
- терапией зубных патологий занимается стоматолог. Он санирует воспалительные очаги, назначает антибактериальные и обезболивающие средства, УВЧ, гальванизацию, лазеротерапию;
- шейный лимфаденит, вызванный вирусными патологиями (корь, краснуха), не требует специфического лечения. Пациентам назначаются препараты для снижения выраженности симтоматики — НПВС, анальгетики, витамины и обильное питье;
- при диагностировании инфекционного мононуклеоза пациентам показан прием противовирусных и иммуномодулирующих средств — Виферона, Циклоферона в дозах, соответствующих возрасту;
- лимфаденит герпетического происхождения лечится Ацикловиром, Вацикловиром, Фамцикловиром и иммуномодуляторами, усиливающими выработку собственных интерферонов в организме больного;
- при обнаружении злокачественного новообразования выбором адекватной тактики терапии занимается онколог. Это может быть хирургическое удаление атипичного очага и (или) проведение химиотерапии, облучения;
- в терапии аутоиммунных системных патологий используются препараты, подавляющие чрезмерную активность иммунной системы (иммуносупрессоры), глюкокортикостероиды.
Для устранения болей любой интенсивности обычно назначаются таблетированные НПВС с кетопрофеном, ибупрофеном, нимесулидом, диклофенаком, кеторолаком. В терапии детей используются НПВС в виде сиропов или сладких суспензий — Нурофен, Ибупрофен. Они снижают температуру, купируют воспаление, устраняют лихорадочное состояние и боли в лимфоузлах. С симптоматикой лимфаденита хорошо справляются препараты с парацетамолом — Панадол, Эффералган.
Категорически запрещается применять народные средства, особенно повышающие температуру в лимфатических узлах. Нельзя использовать грелки, спиртовые растирки, мази с согревающим эффектом, эфирные масла. Шейный лимфоузел служит своеобразным «хранилищем» инфекционных агентов. При повышении температуры усилится кровообращение и токсины, бактерии, вирусы проникнут в системный кровоток, провоцируя сепсис или менингит. Под запретом находятся народные средства, способные стимулировать деление клеток. Это настойки эхинацеи, сок алоэ, медовые аппликации. Если лимфоузлы опухли и болят, следует обратиться к терапевту. После диагностирования пациенты направляются для лечения к врачам узкой специализации.
Диагностика лимфаденита
Лимфатические узлы у здорового человека мягкие, не увеличены, смещаемы относительно соседней ткани, безболезненны. Очень часто у людей с нормальным телосложением лимфатические узлы прощупать не удается. Хорошо обнаруживаются они у детей и подростков худощавого телосложения. При диагностике врач в первую очередь произведет осмотр лимфатический узлов и установит все вышеперечисленные признаки. Далее руководствуясь полученными данными, будет решаться вопрос о лабораторных и инструментальных методах диагностики. Возможные варианты:
- Общий анализ крови, который позволит определить качественные и количественные изменения состава. При подозрении на опухолевые процессы крови, возможно, будет произведена биопсия узла (пункционный забор ткани лимфатического узла) для гистологического исследования.
- При хирургической патологии будет произведена диогностически-лечебная операция по вскрытию и дренированию образовавшейся полости. Осмотр ближайших органов на наличие абсцессов и других гнойных ран.
- Для специфических лимфаденитов учитывают контакт с больными туберкулезом и проводят ряд диагностических тестов: кожно-аллергические пробы и микроскопические исследования (крови, мокроты), рентгенологическое исследование при подозрении на туберкулез.
- У детей врач при осмотре должен исключить отек Квинке, как одну из разновидностей аллергической реакции, которая может угрожать жизни; опухоли в области шеи, а также врожденные кисты, которые похожи на увеличенные узлы.
- Если пациент обнаруживает остро опухшие лимфатические узлы в паховой области, врач должен исключить грыжу в паху, чтобы избежать дальнейшего прогрессирование грыжи и предотвратить ее ущемление. Грыжи встречаются у 1% населения, 85% больных с грыжами мужчины.
- В некоторых случаях в зависимости от сопутствующей симптоматики необходимо будет произвести более прицельные методы диагностики такие как: УЗИ всех периферических лимфатических узлов и органов брюшной полости в частности селезенки и печени; анализ на ВИЧ-инфекцию; осмотр ЛОР-врача и компьютерная томография.
Необходимо помнить, что точный диагноз может поставить только человек с высшим медицинским образованием, который оценит всю картину как единое целое, учитывая данные в совокупности.
Прогноз

При своевременном лечении можно избежать осложнений заболевания
Своевременная и адекватная ситуации терапия позволяет полностью излечить заболевание. Однако, если болезнь не лечить, то прогнозы могут быть неутешительными.
Острая форма может перейти в хроническую, сопровождающуюся затвердением лимфоузлов, требующим их удаления.
Негнойный лимфаденит может перейти в гнойную форму, требующую использования антибактериальных препаратов и оперативного лечения с целью удаления гноя. В противном случае содержимое узлов может прорваться наружу и инфицировать окружающие ткани (быстрое распространение инфекции в данном случае способно привести к заражению крови, сепсису и летальному исходу).
Развитие болезни у детей
У детей подчелюстной лимфаденит так же распространен, как и у взрослых.
Причиной инфекции могут стать разные очаги воспаления (болезни зубов, десен, носоглотки).
Первые 3 года жизни у детей происходит формирование лимфатических узлов. Поэтому лимфаденит у них не развивается.
Диагностировать заболевание у ребенка можно по жалобам на боль под челюстью или в районе шеи. Лимфоузлы можно прощупать. Если ребенок не чувствует боли, а узлы подвижные и мягкие, то они не воспалены.
При обострении инфекционного процесса в подчелюстных лимфоузлах у ребенка может подниматься температура до 38 градусов, он теряет аппетит, становится безразличным ко всему окружающему.
Важно обнаружить источник болезни на раннем этапе и вовремя начать лечение. Тогда можно избежать хирургического вмешательства
Посмотрите видео о воспалении лимфузлов у детей:
Когда следует обратиться к врачу
Лечит лимфаденит врач – сосудистый хирург. Записаться на первичный прием необходимо сразу же, после выявления первых симптомов лимфаденита. Болезнь активно развивается, принося боль, дискомфорт и угрозу для всего организма. Поэтому не стоит затягивать с посещением специалиста.
Получить помощь сосудистого хирурга или помощь других специалистов вы можете в АО «Медицина» (клиника академика Ройтберга). У нас работают профессионалы своего дела, которые смогут быстро устранить лимфаденит лимфоузлов. Они подберут комплексное индивидуальное лечение с учетом имеющихся заболеваний, возраста и состояния пациентов.
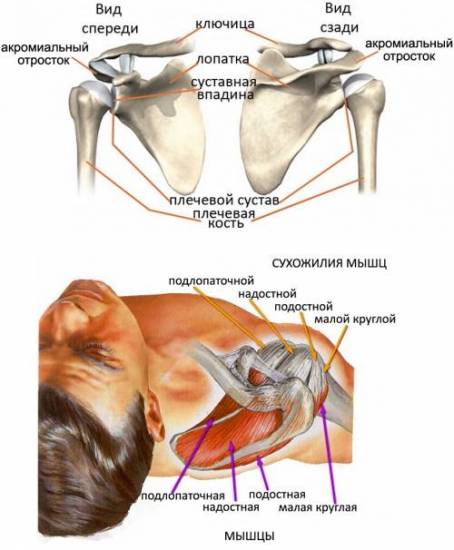 Ротаторная манжета плечевого сустава: определение, строение, виды, выполняемые функции, анатомия, физиология, возможные заболевания и методы лечения
Ротаторная манжета плечевого сустава: определение, строение, виды, выполняемые функции, анатомия, физиология, возможные заболевания и методы лечения
 Артерии головы и шеи: названия, функции и заболевания
Артерии головы и шеи: названия, функции и заболевания
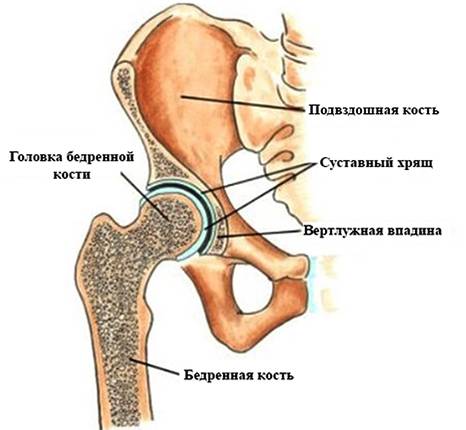 Строение, функции и заболевания тазобедренного сустава
Строение, функции и заболевания тазобедренного сустава


 Не разгибается палец на руке: причины, возможные заболевания, методы лечения, отзывы
Не разгибается палец на руке: причины, возможные заболевания, методы лечения, отзывы Межпозвонковый диск: описание, назначение, возможные заболевания, диагностика, лечение и профилактика
Межпозвонковый диск: описание, назначение, возможные заболевания, диагностика, лечение и профилактика Воспаление лимфоузлов на шее
Воспаление лимфоузлов на шее