Содержание
- 1 Вспомогательная терапия
- 2 Лечение
- 3 Воспаление плечевого сустава: методы лечения
- 4 Клиническая картина
- 5 Диагностика
- 6 Лечение плечевого тендинита
- 7 Симптомы, признаки и формы воспаления плечевого сустава
- 8 Как выявить симптомы неврита лучевого нерва?
- 9 Физиотерапевтическое лечение
- 10 Причины и факторы риска
- 11 Как лечить капсулит плечевого сустава
- 12 Проявления патологии
- 13 Лечебная физкультура
Вспомогательная терапия
Проверенное временем средство для купирования воспаления плеча, рассасывания отека и устранения болей — компрессы с Димексидом. Препарат проявляет выраженную противовоспалительную, спазмолитическую, антифиброзную, местноанестезирующую активность. Для аппликации обычно используется 50% раствор. В нем смачивают стерильную салфетку и накладывают на область боли и отека на 30-40 минут. Максимальный срок проведения процедуры — 1 час. Концентрация раствора снижается до 20-30%, если у пациента чувствительная кожа. Перед наложением компресса плечелопаточная область обезжиривается любым спиртовым раствором.
При интенсивных клинических проявлениях терапевтическая схема может быть дополнена. Например, для устранения обширного отека применяются калийсберегающие диуретики (Верошпирон, Диакарб). Также медикаментозно лечить плечелопаточный периартрит можно такими препаратами:
- миорелаксантами Мидокалмом, Сирдалудом, Баклосаном при спазмированности мышечных тканей;
- комплексами витаминов группы B для улучшения проводимости нервных импульсов;
- биостимуляторами — экстрактом алоэ и Плазмолом, улучшающими регенерацию и трофику поврежденных тканей;
- хондропротекторами Структумом, Терафлексом для ускорения восстановления структур плечевого сустава.
После купирования воспалительного процесса пациенту рекомендовано применение мазей с согревающим, отвлекающим, местноанестезирующим действием. Наиболее часто используются Випросал, Капсикам, Апизартрон. После нанесения мази на плечелопаточную область в ней ускоряется кровообращение. Восполняются запасы в тканях питательных и биологически активных веществ, стимулируя их ускоренную регенерацию. Применение согревающих средств помогает значительно снизить дозировки НПВП, миорелаксантов, глюкокортикостероидов, минимизируя их побочные проявления.
Врач составляет терапевтическую схему с учетом формы патологии, степени поражения тканей, общего состояния здоровья пациента. Основные цели лечения плечелопаточного периартрита — снижение выраженности болей, предупреждение возникновения мышечной контрактуры. Курсовой прием препаратов обязательно сочетается с соблюдением щадящего двигательного режима, разгрузкой руки с помощью гипсовой повязки или эластичного бандажа.
Лечение
Отказ от лечения невралгии грозит невритом плечевого нерва и еще рядом осложнений. Такие же последствия могут возникнуть при попытках ограничиться самолечением, отказе довести терапию до конца, нарушении рекомендаций врача. При подозрении на патологию следует обратиться к неврологу.
Врач составит перечень мероприятий, которые снимут боль, устранят воспаление, ускорят восстановление пораженных тканей и вернут их функциональность.
Медикаментозная терапия
Аптеки предлагают массу средств для перорального приема и наружного применения, купирующих боль и воспалительный процесс. Даже самые популярные и безопасные из них можно применять только с разрешения врача, иначе последствия могут быть непредсказуемыми.
Группы медикаментов, используемых при лечении плечевой невралгии:
- НПВС со свойствами анальгетиков;
- противосудорожные, миорелаксанты;
- седативные, транквилизаторы, антидепрессанты;
- мочегонные (для снятия отека тканей);
- витамины группы В, аскорбиновая кислота.
Перечисленные средства применяются внутрь, иногда в случае необходимости могут использоваться растворы анестетиков для проведения обезболивающих блокад. Терапия в большинстве случаев дополняется местным применением противовоспалительных и согревающих мазей. Они купируют тревожную симптоматику, стимулируют обменные процессы в зоне поражения, укоряют восстановление поврежденных волокон.
Массаж
Мануальное воздействие на зону поражения возможно только после окончания острого периода. Прохождение лечебного курса, состоящего из 10-15 сеансов, ускоряет восстановление организма, укрепляет мышечный корсет, снижает риск рецидива. При плечевой невралгии применяются принципы классической техники, но лучше доверить проведение процедур профессионалу. Максимальный эффект массаж, специальная гимнастика и лечебная физкультура дают в комплексе с рефлексотерапией.
Лечебная физкультура и гимнастика
Проработка мышечно-связочного аппарата способствует устранению остаточной боли, повышению функциональности конечности. Набор упражнений подбирается врачом индивидуально для каждого пациента. Для получения стойкого результата рекомендуется не ограничиваться стандартным курсом в 15 процедур, а ввести физические нагрузки в режим на постоянной основе.
Также нельзя забывать про параллельную работу со второй конечностью и всем мышечным корсетом.
Физиотерапевтическое лечение
Консервативная терапия при плечевом неврите в обязательном порядке включает методы воздействия на организм физических факторов. Различные физиотерапевтические процедуры дают разноплановые эффекты, но итог один – улучшение химических процессов в тканях. Это приводит к сокращению сроков лечения, предупреждению осложнений и рецидивов. Хороший эффект дают аппликации, лечебные грязи, углекислые ванны, УВЧ-терапия, электрофорез с лекарственными препаратами. Время от времени такие сеансы нужно проходить с профилактическими целями.
Методы народной медицины
Сами врачи нередко рекомендуют своим пациентам дополнительно использовать доступные и безопасные лекарства на основе натуральных компонентов. Надо только предварительно согласовать их применение с неврологом, а также не пытаться заместить ими традиционные подходы.
Эффективные народные средства для борьбы с плечевой невралгией:
- лечебные ванны – в теплую воду достаточно добавить на выбор эфирное масло ели, морскую соль или ромашковый настой, чтобы она оказала благоприятное воздействие на пораженный нерв;
- травяные отвары – употребление внутрь напитков на основе ромашки, мелиссы, пустырника, чабреца снимает воспаление и расслабляет мышцы;
- натуральные мази – для местного воздействия на проблемный участок следует приготовить продукт на основе листьев герани, почек сирени или прополиса на выбор;
- согревающие компрессы – в качестве базового компонента хорошо подойдут хрен, сок черной редьки, прополис, скипидарная мазь.
Продукты местного применения надо использовать с повышенной осторожностью, иначе они могут стать причиной аллергии, повышения чувствительности кожи. Выбранные приемы рекомендуется вводить в режим каждый квартал в виде профилактических курсов для предупреждения рецидивов
Другие методы лечения
Как и при других формах невралгии пациенту на время рекомендуется обеспечить покой пораженным мышцам и нервам. Для этого можно воспользоваться шиной или наложить на плечо фиксирующую повязку. В ряде случаев в программу реабилитации пациентов с плечевой невралгией включают акупунктуру или акупрессуру. Приемы восточной медицины доказали свою эффективность в этой сфере, но применять их на практике можно только путем обращения к профессионалу.
Воспаление плечевого сустава: методы лечения
Лечение артрита плеча предусматривает такие виды терапий:
• лечение медикаментами;
• физиотерапевтическое лечение;
• хирургическое лечение.
Медикаментозная терапия подразумевает назначение таких групп препаратов:
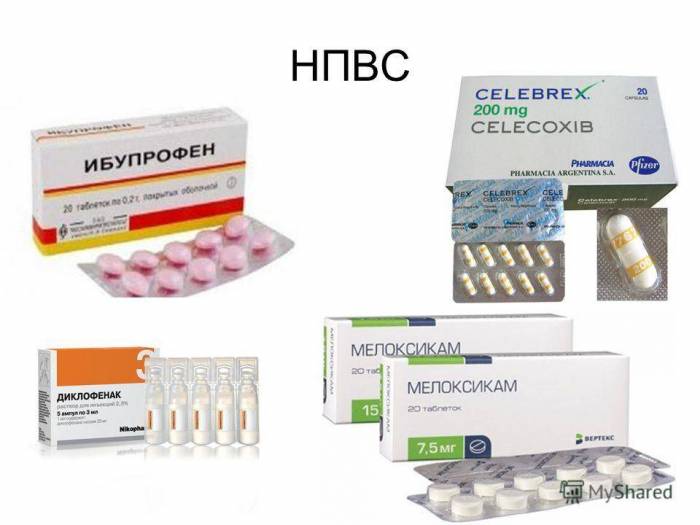
1. Нестероидные противовоспалительные лекарства. Они необходимы больному для подавления воспаления и уменьшения болей. Обычно для этой цели назначаются такие препараты:
• Мелоксикам;
• Нимесулид;
• Кетопрофен;
• Диклофенак (для местного использования).
2. Анальгетики нужны человеку для устранения болевых ощущений, которые вызывает артрит. Обычно для этого используются:
• Парацетамол в таблетках;
• Кодеин;
• Анальгин.
3. Мази и крема для местного нанесения нужны для снятия воспаления и частично боли. Кроме того, они будут усиливать действие пероральных препаратов. Лучшими лекарствами данной направленности являются:
• Диклофенак гель;
• Фастум гель;
• Дип релиф.
Данные препараты нужно наносить на больное плечо 3-4 раза в день.
4. Глюкокортикостероиды – это препараты, которые помогут вернуть былую подвижность пораженному суставу, снять воспаление и боль. Их нужно колоть прямо в больное плечо.
5. Хондропротекторы. Они помогут замедлить процесс разрушения больного сустава и восстановить уже пораженные ткани. Подбирать их должен лечащий врач в зависимости от тяжести и запущенности болезни в каждом конкретном случае.
Важно знать, что назначать себе любые препараты самостоятельно нельзя, так как они могут вызвать тяжелые осложнения в состоянии. Можно принимать только те лекарства, которые вам пропишет лечащий доктор
Клиническая картина
Ведущий симптом любого вида артрита — боль в плечевом суставе. На начальном этапе патологии она выражена не ярко, обычно возникает после интенсивных физических нагрузок. Болезненные ощущения нестойкие, исчезают после непродолжительного отдыха. Для ревматоидного артрита характерно двухстороннее (симметричное) поражение сочленений. Поэтому боль может появляться и в правом, и в левом плечевом суставе.
При артрите 2 степени тяжести боль становится постоянной, возникает как при движении, так и в состоянии покоя. Болевой приступ в ночное время провоцирует расстройство сна, утром человек чувствует себя разбитым. К клиническим проявлениям плечевого артрита второй степени относятся быстрая утомляемость, сонливость, вялость, психоэмоциональные расстройства. Боль сопровождается ограничением подвижности плеча. Возникают проблемы при его развороте, подъеме руки, отведении ее в сторону.
Для патологии характерны также следующие симптомы:
- крепитация — хруст плеча, щелчки, потрескивание при движении сустава;
- гиперемированность (покраснение) кожных покровов в области плеча;
- при пальпации ощущается болезненность, повышение местной температуры;
- отечность плечевого сочленения, особенно в утренние часы;
- скованность движений по утрам.
При пальпации плеча при артрите 3 степени появляется острая, пронизывающая боль, иррадиирущая в предплечья, локти, шею. Сочленение деформировано, тугоподвижно из-за полного или частичного сращения суставной щели. Деструктивно-дегенеративные изменения гиалиновых хрящей приводят к утрате работоспособности и инвалидизации.
При инфекционном артрите, осложненном гнойным воспалением, в области плеча наблюдается припухлость. При надавливании на уплотнении определяется флуктуация — перемещение жидкости. Для снижения выраженности болей человек постоянно сгибает руку в локте, прижимая ее к корпусу, а плечо опускает и слегка смещает кпереди. В парартикулярных тканях образуются флегмоны — острые разлитые гнойные воспаления. Активизировавшиеся инфекционные агенты в процессе жизнедеятельности выделяют токсичные продукты, потоком крови разносящиеся по всему организму.

Помимо суставных симптомов артрита, возникают признаки общей интоксикации. Температура тела несколько раз в день может повышаться до 40 °C, появляются диспепсические расстройства, головные боли, головокружения. Если в области плеча образовались флегмоны, то вскоре сустав полностью утрачивает подвижность.
Диагностика
При постановке диагноза важно отличать данную проблему от других заболеваний со схожими симптомами. Диагностика включает в себя:
Диагностика включает в себя:
- Опрос и осмотр пациента. При этом определяется локализация боли при пальпации и движении рукой. Выявляются отеки и покраснение кожи. Выясняется характер боли.
- Рентген. Рентгенография может показать наличие патологии, только если образовались отложения солей. С помощью этого метода диагностируется кальцифицирующий тендинит.
- МРТ и КТ. Этими методами определяют наличие разрывов и изменений в структуре сухожилий.
- Лабораторные исследования. Анализ крови покажет наличие воспалительного процесса и инфекции.
После установления диагноза назначается соответствующее лечение.
Лечение плечевого тендинита
Тактика лечения определяется стадией заболевания. Поскольку на первой стадии симптомы незначительны, люди часто совершенно не обращают на них внимания, а именно в этот период лечение наиболее простое и действенное. Оно заключается в обязательном снижении нагрузки, щадящем двигательном режиме для плечевого сустава, если тендинит имеет посттравматическую природу, накладывают холодные компрессы. Холод показан только непосредственно после травмы. Снижение нагрузки не означает полной неподвижности сустава. Неподвижность может вызвать появление спаек сухожилий и закончиться их полной атрофией. Полезно выполнять комплекс упражнений ЛФК, ориентируясь на свое самочувствие. Если тендинит не является посттравматическим, то холод не используют.
Для облегчения состояния назначают обезболивающие препараты. Если причиной является инфекция, назначаются противовоспалительные препараты,в виде уколов, мазей, таблеток. Наиболее используемые — Найз, Мовалис, Кеторол, Нурофен, Наклофен, Ревмоксиб. Курс лечения короткий, чаще — 5-7 дней, возможно назначение антибиотиков. Обычно выполнение этих рекомендаций бывает достаточно, чтобы нормализовать состояние.
Если болезнь перешла во вторую стадию, назначают инъекции обезболивающих и противовоспалительных препаратов, блокаду плечевого сустава. Когда острая боль проходит, добавляются физические упражнения, их порекомендует специалист по ЛФК. Может быть назначен лечебный массаж. Для него существуют противопоказания, например, при наличии инфекции массаж категорически противопоказан.
Для усиления эффективности лечения боли часто добавляют специальные мази и гели, которые наносят наружно на болезненный участок плеча. Это может быть Диклак гель, Дип Рилиф, Ибупрофен, Фастум гель, Вольтарен.
Физиолечение
В комплекс лечебных мероприятий включают физиолечение. Физиотерапевтические процедуры улучшают кровоток в мягких тканях, результатом этого является ускорение метаболизма: поступает больше питательных веществ и ускоряется вывод продуктов жизнедеятельности. Все это ведет к устранению воспалений.
Обычно назначают следующие процедуры:
- Магнитотерапия — воздействие переменным магнитным полем на повреждённый участок. Первичное действие заключается в прогревании тканей.
- Лазерная терапия – воздействие монохроматическим электромагнитным излучением.
- Фонофорез – введение лекарственных веществ при помощи ультразвука: лечебный эффект от лекарства усиливается его действием.
- Электрофорез — ведение лекарств с помощью постоянного тока.
- Ударно-волновая терапия – воздействие механических волн на поврежденные ткани, которое приводит к разрушению отложений солей. Эту процедуру назначают при кальцифицирующем тендините.
Если заболевание запущено, консервативные методы не помогают, используют хирургические методы. Обычно это наблюдается в третьей стадии развития плечевого тендинита. Хирургические вмешательства приводят к временной потере трудоспособности и требуют довольно длительного реабилитационного периода. Существует риск послеоперационных осложнений.
Народные средства лечения тендинита
Поскольку тендинит широко распространен, народная медицина предлагает свои рецепты для облегчения этого заболевания. Используются отвары, настойки, чаи и мази, оказывающие противовоспалительное, антимикробное, общеукрепляющее и обезболивающее действие. Посмотрите данное видео, если хотите узнать, как проводится лечение при плечевом тендините:
Рекомендуется накладывать на больное плечо компрессы из:
- Тертого картофеля.
- Измельченного чеснока, в который добавляется эвкалиптовое масло.
- Измельченного лука, смешанного с морской солью.
Отвар из ягод черемухи, имбирный чай с сассапарелем и спиртовой раствор перегородок грецкого ореха, настоянные на спирте, принимают внутрь. Народные средства помогают в борьбе с симптомами болезни, но нельзя ограничиться только ими.
Тендинит плеча — не приговор, но если его не начать лечить на первой стадии, он может быстро прогрессировать и существенно ухудшить жизнь. Сустав плеча может даже полностью потерять подвижность, последствие — инвалидность. В наше время, тендинит, захваченный вовремя, излечивается. Однако это требует неукоснительного соблюдения всех указаний лечащего врача длительное время. Наградой же за это будет возможность двигаться легко и свободно, не испытывая боли.
Симптомы, признаки и формы воспаления плечевого сустава
Воспаление плечевого сустава имеет такие симптомы:
1. Сначала человек будет чувствовать небольшую боль в области плеча. Со временем болевой синдром станет четко локализованным и острым. Боль также будет усиливаться после физической нагрузки на руки.
Характер боли: ноющий, простреливающий, колющий, жгучий. Кроме того, иногда боль распространяется не только на плечо, но и также на шею, область лопаток и отдает в спину.
2. Появление выраженного отека сустава.
3. Возможно незначительное покраснение зоны пораженного плеча.
4. Повышение температуры тела.
5. Слабость и ломота в теле.
6. Недомогание.
7. Нарушение координации движения плечом.
8. Ощущение застоя в плече.
9. Появление характерного хруста в плече.
10. Сложность в подъеме руки. При этом с каждым днем скованность в суставе будет усиливаться и особо выраженно проявляться по утрам.
11. Ноющая боль может возникать по ночам, не давая человеку уснуть. При этом такой симптом будет достаточно сложно снять обычными анальгетиками.
12. Ухудшение общего самочувствия больного.
При появлении первых признаков артрита, врачи рекомендуют сразу же проводить диагностику и подбирать лечение. Только так можно обезопасить себя от развития опасных осложнений и перехода воспаления в хроническую форму.
Кроме основных симптомов, артрит может проявлять себя по-разному и в зависимости от стадии протекания болезни. Выделяют три степени запущенности артрита:
1. Первая стадия сопровождается ноющими болями в суставе, которые возникают после физической нагрузки и полностью проходят в состоянии покоя. Также может наблюдаться слабость в руке и плече.
2. Вторая стадия характеризуется появлением более сильного болевого синдрома и хруста в руке. Движения при этом сохраняются.
3. Третья стадия сопровождается очень острыми болями и нарушением работы плеча. Человеку в таком состоянии сложно двигать рукой. Хрящи его плеча неисправимо деформируются.
В зависимости от причины развития артрита, выделяют две его разновидности: острый и хронический.
Острая форма воспаления обычно развивается из-за попадания инфекции. Она имеет ярко выраженную симптоматику и быстрое развитие ухудшений.
Хроническая форма артрита может возникнуть из-за травмы или нарушения обмена веществ. В таком состоянии человека время от времени будут мучить вспышки боли.
Наиболее опасной считается именно хроническая форма воспаления, поскольку именно она может вызвать деформацию хрящей и атрофию сустава, особенно в том случае, если человек вовремя не начнет лечение.
Обще течение артрита во многом зависит от его разновидности.
Выделяют четыре отдельных подвида артрита:
1. Ревматоидный артрит. Как правило, он имеет хроническое протекание и развивается у людей с генетической предрасположенностью к воспалению суставов.
При такой форме артрита у больного сильно поражается хрящевая ткань сустава, развивается его деформация и утрата подвижности. Кроме этих признаков, человек может страдать от боли при пальпации плеча, головокружения и отека сустава.
2. Ревматический артрит возникает как осложнение от ревматизма. Он характеризуется повышением лейкоцитов в крови больного (явный признак воспаления), отечностью сустава и большой скованностью руки.
3. Инфекционный артрит вызывает инфекция, которая развивается в ЖКТ или мочеполовой системе человека. При этом заболевание начинает проявлять себя уже спустя две недели после попадания в организм.
Симптомами такого вида артрита будут повышение температуры тела, боль в суставе и его отек.
4. Посттравматическая форма артрита возникает как осложнение от ранее перенесенных трав и ушибов. При этом такое заболевание может развиваться годами, вызывая сначала хруст в суставе, а затем его отечность и боль.
Как выявить симптомы неврита лучевого нерва?
Существуют некоторые простые тесты, которые помогают обнаружить характерные признаки заболевания:
- Встаньте, опустите руки вдоль туловища так, чтобы они находились в разогнутом состоянии. Попробуйте повернуть предплечья наружу, так, чтобы ладошки «смотрели» вперед. При этом у вас возникнут сложности.
- Положите кисти на стол так, чтобы ладони находились сверху. Попробуйте отвести большие пальцы в стороны. При этом возникнут сложности.
- Положите кисти на стол так, чтобы ладони смотрели вниз. Попробуйте приподнять средний палец и положить его на указательный или безымянный. Это не удастся сделать.
- Сложите руки вместе ладонями друг к другу. Попробуйте развести пальцы в стороны. При этом пальцы на больной руке не отведутся в сторону, а, напротив, согнутся и будут скользить по здоровой.
- Встаньте и поднимите руки вперед. При этом кисть на больной стороне свиснет вниз.
Если вы обнаружили у себя похожие симптомы неврита лучевого нерва, и они не проходят достаточно долго – обратитесь к неврологу в клинику.
Физиотерапевтическое лечение
Из физиотерапевтических методик лечения применяются следующие:
- Фонофорез. В область плечевого сустава вводятся лекарственные препараты, описанные выше. Это производится при одновременном воздействии ультразвука, что позволяет усилить терапевтический эффект. Длительность процедуры составляет в среднем 15-20 мин., а общая продолжительность – 10 процедур.
- Электрофорез. Механизм воздействия аналогичен предыдущей методике, но вместо ультразвука применяется электрический ток.
- Чрескожная электронейростимуляция. Это один из видов рефлексотерапии. Смысл данной процедуры заключается в стимуляции нервной системы при помощи слабого электрического сигнала. В результате достигается анальгезирующий, расслабляющий эффект.
- Криотерапия, или лечение холодом. К пораженному суставу прикладывают хладагенты, благодаря воздействию которых уменьшается боль, воспалительный процесс, мышечные спазмы.
- Бальнеолечение (водолечение). Пациентам назначают хвойные, жемчужные, йодобромные, скипидарные ванны. Длительность принятия ванн составляет 10-15 мин., общее количество процедур – 10-15.
Причины и факторы риска
Тендинит в 80 % случаев возникает из-за микротравм или повреждений на фоне нагрузок (строительные работы, спортивные тренировки).
Иногда воспаление сухожилий становится результатом:
- инфекций (проникновение возбудителей через рану или из очагов воспаления);
- врожденной деформации сустава (дисплазия);
- проблем с метаболизмом (подагра, недостаток половых гормонов при климаксе);
- хронических дегенеративных и дистрофических изменений хрящей и костей суставов;
- вынужденной неподвижности плеча (послеоперационная иммобилизация);
- аутоиммунных заболеваний: ревматоидного артрита (воспаления мелких суставов кистей), склеродермии (воспаления кожи, суставов, мышц, поражение внутренних органов), системной красной волчанки (поражения кожи, суставов, сердца);
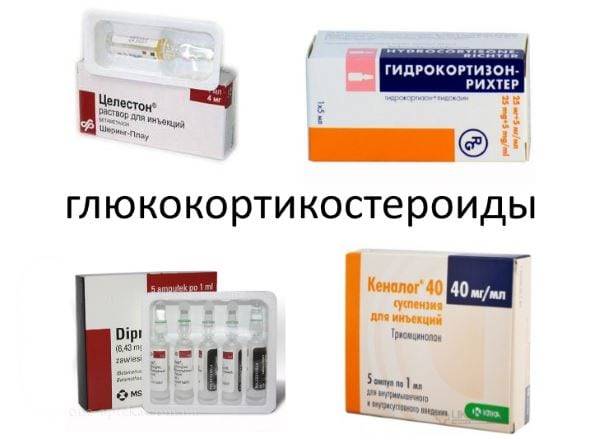
- приема некоторых лекарственных препаратов (например, глюкокортикостероидов: препаратов на основе гормонов коры надпочечников – Преднизолона, Гидрокортизона).
Факторы, способные повлиять на появление тендинита:
- возраст (после 45 лет начинается неизбежное возрастное старение тканей, они утрачивают эластичность, истончаются, легче повреждаются; риск развития тендинита увеличивается в 2 раза);
- профессия (танцоры, спортсмены, строители, грузчики);
- ослабление иммунитета (на фоне перенесенных инфекционных заболеваний, при обострении хронической патологии внутренних органов, при стрессе, во время беременности);
- переохлаждение (однократное сильное или незначительное, но регулярное).
У женщин болезнь часто диагностируют на фоне климакса.
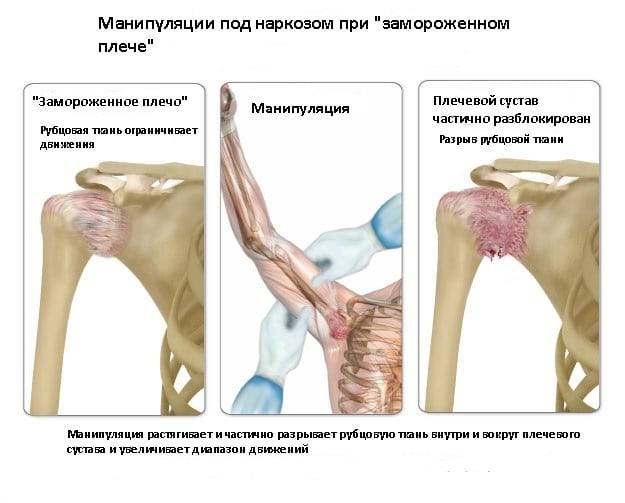
Как лечить капсулит плечевого сустава
Тактика лечения патологии отличается на разных фазах. Поскольку в периоде «замораживания» человека больше всего беспокоят боли и явления синовита, ему назначают обезболивающие и противовоспалительные средства. Больному рекомендуют ограничивать нагрузку на плечевой сустав. При ярко выраженном болевом синдроме на руку надевают косыночную повязку. Человек носит ее по несколько часов в день.
В фазе «замороженного плеча» на первое место выходит лечебная физкультура и физиопроцедуры. Они помогают справиться со скованностью и восстановить нормальный объем движений в плече.
Нестероидные противовоспалительные средства
НПВС – это препараты первого ряда в лечении адгезивного капсулита. Они купируют боль и воспаление плеча, которые появляются в начале заболевания.
Однако в литературе пока что нет достоверных данных о влиянии НПВС на естественное течение болезни. Эти лекарства оказывают симптоматическое действие, а применять их есть смысл только для борьбы с болевым синдромом.
Кортикостероиды
Согласно результатам клинических исследований, стероидные гормоны облегчают боль в первой фазе заболевания, однако оказывают кратковременный эффект. Лекарства данной группы назначают, когда нужно добиться срочного улучшения самочувствия.
Для лечения адгезивного капсулита плечевого сустава обычно используют локальную стероидную терапию. Препараты вводят в синовиальную полость под контролем УЗИ. При выполнении инъекций слепым методом врачи «промахиваются» в 60%. Естественно, это приводит к худшим клиническим результатам.
У большинства пациентов после введения стероидных гормонов облегчение длится 2-3 недели. Таким больным после ухудшения самочувствия манипуляцию выполняют повторно. Уколы делают с интервалом в 2-4 недели. Курс лечения состоит из 2-3 инъекций.
Гиалуронат натрия
Внутрисуставное введение препарата значительно уменьшает болевой синдром и улучшает функции плечевого сустава. По силе действия гиалуронат не уступает кортикостероидам, однако вызывает меньше побочных эффектов. В клинической практике лекарство пока что практически не используют из-за слабой доказательной базы.
 Инъекции.
Инъекции.
Агрессивная реабилитационная тактика
В борьбе со скованностью в плече наиболее эффективен низконагрузочный длительный режим растяжения тканей. Существуют тренажеры, позволяющие осуществить дозированное и безопасное растяжение суставной капсулы. Манипуляции выполняют в реабилитационных кабинетах под контролем специалистов.
Для борьбы с тугоподвижностью плеча можно использовать лечебную физкультуру. Желательно, чтобы комплекс упражнений подбирал врач-реабилитолог. Специалист обучит пациента технике и режиму занятий. В последующем человек выполняет упражнения самостоятельно, в домашних условиях.
Цели лечебной гимнастики:
- расслабление мышц плечевого пояса;
- увеличение амплитуды движений в плече;
- щадящее растяжение мышц.
Чтобы добиться улучшения, заниматься необходимо ежедневно, по несколько раз в день. Лечебную гимнастику нужно совмещать с физиотерапевтическими процедурами и мануальной терапией.
Физиотерапия
В комплексное лечение капсулита нередко включают лекарственный электрофорез, УЗ-прогревание, синусоидально модулированные токи, озокеритовые или парафиновые аппликации на область плечевого сустава. Эти процедуры помогают быстрее избавиться от скованности и восстановить нормальный объем движений.
Артроскопия
Артроскопические вмешательства используют для лечения резистентных форм капсулита. Их выполняют, если не удается добиться улучшения консервативной терапией. Перед артроскопией больному необходимо попробовать несколько нехирургических методов лечения.
Проявления патологии
Первым и постоянным признаком является боль. Выделяют несколько степеней болевого синдрома.
Таблица №1. Стадии патологии:
| Стадии | Характеристика боли |
| 1 стадия | Боль появляется только при резких и высокоамплитудных движениях – махи, рывки. Она слабая и не ограничивает подвижность. |
| 2 стадия | Болезненность появляется после обычных физических нагрузок. Она становится более интенсивной и затрудняет движения рукой. Боль проходит после отдыха. |
| 3 стадия | Приступы боли не связаны с движением. Могут возникнуть в состоянии покоя и длиться до 8 часов. |
Кроме болезненных ощущений, патология проявляется следующими симптомами:
- покраснение кожи над пораженным суставом;
- появление отека;
- кожа горячая на ощупь;
- образование фиброзных узлов на сухожилии;
- похрустывание;
- нарушение движений.
Появление первых симптомов заболевания является поводом обратиться за медицинской помощью. Лечение болезни на ранних стадиях имеет самый благоприятный прогноз.
Какой симптом появляется раньше всех?
Лечебная физкультура
В восстановительный период, после устранения болевого синдрома, больным показана лечебная физкультура. Ее проведение в острый период может привести к повреждению сустава.
Рекомендуется следующий комплекс упражнений (после предварительного согласования с лечащим врачом):
- Сесть на стул, выпрямив спину. Кисти рук положить на стол или на колени, руки расслабить в плечевом суставе. Приподнимать и опускать локти на 2-3 см, не совершая резких движений.
- В том же положении вращать плечами вперед и назад.
- Встать, ноги расставить по ширине плеч. Руку согнуть в локте, приложив кисть к плечу. Другой рукой коснуться поднятого локтя и немного потянуть вниз. Затем вернуться в исходное положение.
- В том же положении установить правую руку на левую лопатку, а левую руку на правую лопатку, «обняв» себя. Приподнять локти. Повторить 4 раза, вернуться в исходное положение.
- Руки собрать в кистях за спиной. Напрячь их, стараясь свести лопатки вместе.
- Расслабить руки, потрясти ими вдоль туловища.
Все упражнения выполняют в 3-10 подходов, нагрузку увеличивают постепенно.



 Почему болит плечевой сустав при поднятии руки: причины, лечение
Почему болит плечевой сустав при поднятии руки: причины, лечение После тренировки болит плечевой сустав что делать
После тренировки болит плечевой сустав что делать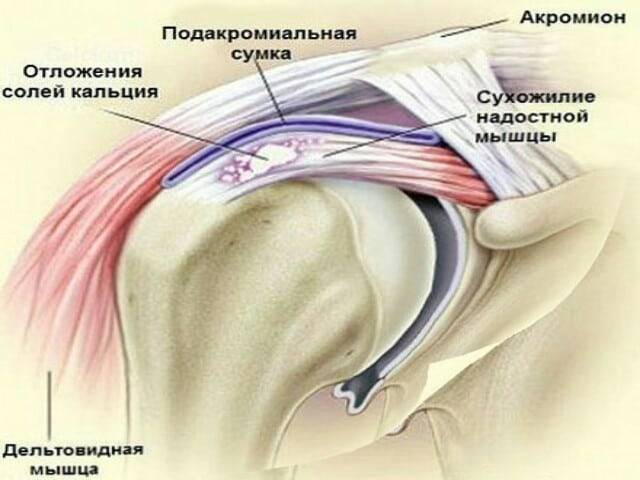



 Боли в суставах рук и ног, причины. боль в тазобедренном, бедренном суставе. болит плечевой, голеностопный сустав
Боли в суставах рук и ног, причины. боль в тазобедренном, бедренном суставе. болит плечевой, голеностопный сустав Что делать, если болят суставы пальцев рук: причины и лечение
Что делать, если болят суставы пальцев рук: причины и лечение Сильно болит плечевой сустав ночью
Сильно болит плечевой сустав ночью Как болит плечевой сустав (боль тупая, ноющая, при движении), как его вылечить
Как болит плечевой сустав (боль тупая, ноющая, при движении), как его вылечить