Содержание
- 1 Общие сведения
- 2 Тяжёлые родовые травмы: как они проявляются?
- 3 Профилактика возникновения травм
- 4 Клиническая картина
- 5 Позвоночник, костная система новорожденного
- 6 Родовая травма ШОП и ее виды
- 7 Типы натальных травм и их симптомы
- 8 Позвоночник и спинной мозг
- 9 Внутричерелное-внутрижелудочковое кровоизлияние
- 10 Возможные последствия
- 11 Что такое нестабильность шейных позвонков
- 12 Лечебные мероприятия
Общие сведения
Тяжёлые родовые травмы: как они проявляются?
Тяжелее всего травмируются мозг (спинной и головной), конечности. Такие повреждения, несмотря на свою тяжесть, не всегда распознаются сразу после родов: иногда только спустя несколько дней появляются первые признаки травм.
Внутричерепные травмы головы
Внутричерепная родовая травма новорождённых чаще всего бывает субарахноидальной, субдуральной, эпидуральной, паренхиматозной.
Субдуральная травма
Возникает при резком смещении черепных костей, в результате чего повреждаются синусы и сосуды намета мозжечка. Это – одна из тех травм, при которых сразу после родов отчётливой неврологической симптоматики ещё нет: она появляется с четвёртого дня или даже позже, стремительно нарастает.
Её симптомы:
- холодная, бледная кожа;
- со стороны органов дыхания – одышка;
- аритмия;
- многие рефлексы угнетены или отсутствуют совсем;
- ребёнок не берёт грудь, не глотает.
Позже состояние малыша отягощается нарастающим внутричерепным давлением, выбуханием родничков, увеличением размеров головы, рвотой и судорогами.
Лечение субдуральной травмы — только хирургическое удаление гематомы.
Эпидуральная травма
Это гематома, появляющаяся при разрыве сосудов, находящихся в пространстве между черепными костями и твёрдой оболочкой мозга. Она часто сочетается с кровоизлиянием под надкостницу черепных костей – кефалогематомой.
Первые проявления травмы становятся видны спустя 3-5 часов после рождения ребёнка, состояние быстро и резко ухудшается – вплоть до впадения в кому спустя сутки или чуть позже.
Симптомы:
- резко беспокойное поведение ребёнка через 6 и даже 12 часов после рождения;
- зрачок на повреждённой стороне значительно расширен;
- судороги;
- частичный парез (паралич) противоположной от очага стороны тела;
- редкий сердечный ритм;
- удушье;
- падение АД.
Лечение: только операция.
Субарахноидальное кровоизлияние
Самое частое повреждение, возникающее главным образом у недоношенных маловесных детей, когда акушерам для извлечения плода приходится пользоваться щипцами или экстрактором.
Первые симптомы также появляются далеко не сразу: они становятся заметны лишь на 3-4 день, когда ребёнка прикладывают к груди.
САК можно распознать по:
- специфическому «мозговому» крику;
- широко раскрытым глазам, сглаженной носогубной складке;
- выраженному мышечному тонусу, излишней подвижности;
- косоглазию;
- выбуханию большого родничка;
- рвоте, срыгиванию после еды.
Субарахноидальная гематома часто сочетается с другими видами травм мозга.
Паренхиматозное кровоизлияние
Это следствие разрыва концевых артерий мозга. Гематомы при этом виде травмы бывают мелкими и крупными. Мелкие кровоизлияния дают слабо выраженную симптоматику:
- вялость, сонливость;
- срыгивание съеденной пищи;
- слабый мышечный тонус;
- нистагм, судороги, синеватый треугольник вокруг губ, поверхностное дыхание и другие признаки симптома Грефе.
При обширных гематомах симптоматика усиливается и напоминает собой проявления ПИВК – периинтравентрикулярного кровоизлияния, которое характеризуется, помимо симптома Грефе, выбуханием родничков, снижением тонуса мышц, нарушениями дыхания (апноэ), гипотонией. Изредка у таких новорождённых наблюдаются судороги и брадикардия.
Травмы шейного отдела позвоночника
Во время родов может травмироваться шея малышей – наиболее уязвим у них позвоночный отдел. Встречаются и повреждения поясничного отдела.
Родовая травма шейного отдела позвоночника у новорождённых становится последствием:
- стимуляции родов;
- не совсем удачно проведённой операции кесарева сечения. Особенности ухода за новорождёнными после кесарева вот здесь;
- внутриутробного дефицита кислорода – гипоксии;
- попыток вытащить ребёнка щипцами или экстрактором.
К факторам, способным привести к такому исходу родов, также следует отнести недоношенность, слишком малый или большой вес плода.
При повреждении шейного отдела развиваются кривошея, повышение внутричерепного давления, наблюдается отставание в физическом, психическом и интеллектуальном развитии малышей.
Как это определить? В роддоме обращают внимание на себя такие симптомы:
- трудности с поворотом головы вправо или влево;
- высасывание груди только с одной стороны;
- беспокойность ребёнка.
Позже кривошея и другие травмы шейного отдела дают о себе знать долгой неспособностью:
- держать голову,
- ползать,
- ходить,
- задержкой развития мелкой моторики.
После года становятся видны несформированные физиологические изгибы позвоночника, нарушения походки. В дальнейшем травмированные дети страдают головными болями, нестабильностью давления, рассеянностью, излишней возбудимостью, отстают в школе.
Профилактика возникновения травм
Для того, чтоб застраховать ребенка от травмирования шейного отдела, мамы могут придерживаться некоторых профилактических правил еще во время неонатального периода. При чем о таких профилактических аспектах нужно помнить не только мамам, а и наблюдающим их врачам. Правила следующие:
- Планирование беременности и зачатия до непосредственного их момента;
- Проведение лечения фоновых болезней у родителей до момента зачатия;
- Посещение обширных осмотров и гинекологических консультаций на регулярной основе;
- Оказывание только профессиональной медицинской помощи, врач должен предупреждать патологии и не пускать все на самотек;
- Соблюдение сбалансированного и правильного рациона питания;
- Ведение матерью здорового образа во время вынашивания ребенка (от курения, алкоголя и пагубных привычек лучше отказаться);
- Оперативное и максимально безвредное для плода лечение подхваченных во время беременности болезней.
Клиническая картина
В большинстве случаев при растяжении мышц шеи и связок наблюдаются характерные клинические симптомы, которые проявляются практически сразу после получения травмы. Зачастую первым и явным признаком того, что вы потянули шею, является резкая интенсивная болезненность в этой области. Какие ещё симптомы будут типичными для растяжения шеи:
- Значительное усиление болезненных ощущений при наклонах и поворотах головы.
- Напряжение мышц шеи.
- Боль становится сильнее также при прощупывании поражённой группы мышц.
- Может отмечаться покраснение и отёчность на месте травмы.
- Ограничение движений в шейном отделе позвоночника.
- Вынужденное положение головы, облегчающее состояние.
Выраженность симптомов напрямую зависит от степени тяжести повреждения мышечно-связочного аппарата шейного отдела позвоночника.
Боли бывают настолько сильными, что иррадиируют в затылок, плечи, предплечья. Чтобы уменьшить их интенсивность, человек старается прямо держать шею, поворачивается в сторону всем корпусом. Постепенно острые боли исчезают, но время от времени появляются дискомфортные ощущения ноющего, давящего характера.
- онемение рук, снижение чувствительности;
- тугоподвижность шеи, спровоцированная сформировавшимся воспалительным отеком;
- неестественное положение головы;
- отечность, припухлость мягких тканей, расположенных на задней поверхности шеи;
- покраснение кожи в травмированной области, гиперемия, местная гипертермия;
- спазмированность скелетной мускулатуры.
Сдавливание нервных окончаний приводит к возникновению «отраженных» болей участков тела, имеющих общую иннервацию с шейными позвонками и межпозвонковыми дисками. Например, мышечному спазму часто сопутствуют головные боли, локализованные в затылке и висках.
ПОДРОБНОСТИ: Как оказывать первую помощь при ушибах и растяжениях
| Степень растяжения шейных мышц | Характерные признаки |
| Легкая | При микротравмировании возникают боли умеренной интенсивности, часто при отсутствии отека. Ограничение движений головы незначительное, полностью исчезает в течение недели |
| Средняя | Повреждена часть мышечных волокон, для восстановления которых потребуется не меньше двух недель. Болевой синдром интенсивный, движения существенно ограничены |
| Тяжелая | Разорвана большая часть волокон, что проявляется в виде пронизывающих острых болей, сильной отечности, формирования гематом, невозможности совершить любое движение головой. Для восстановления целости мышечных тканей требуется не менее 3-4 месяцев |
Растяжение шейных мышц у маленьких детей сопровождается более выраженной симптоматикой. Возникающие ощущения настолько острые, что ухудшается общее самочувствие ребенка. Повышается температура тела, развиваются диспепсические и неврологические расстройства.
Позвоночник, костная система новорожденного
Наверное, все понимают, что костная система новорожденного достаточно хрупкая, гибкая, и, соответственно, в значительной мере отличается от костной системы взрослого человека. В процессе родовой деятельности новорожденный подвергается серьезным физическим нагрузкам, особенно в момент прохождения по родовым путям. Именно, благодаря гибкости костной системы младенец должен без последствий пройти по этим путям. Такова природа рождения. Но, в то же время, новорожденный подвергается не малому риску получить травму шейного отдела позвоночного столба. И в этой ситуации накладывается огромная ответственность, высокий профессионализм и компетентность медиков, участвующих в этом процессе и принимающих роды.
По статистике, примерно 30% младенцев получают родовую травму при родах в головном предлежании. Если же предлежание тазовое, то число травм еще выше — около 45%. На самом деле эти цифры высоки и прискорбны. Как показывает практика в медицине, случившаяся родовая травма позвоночного столба новорожденного является основным и главным фактором перинатального поражения нервной системы. Причем подобного рода травмы могут быть обнаружены не сразу, а их последствия, даже, спустя время, например, в школьном возрасте.
Родовые травмы бывают:
Травмы шейного отдела у новорожденных, полученные в результате неблагоприятных родов, могут быть разного характера и вида. Поэтому эти травмы имеют свою классификацию:
1. В определенных, и сложных ситуациях, когда ребенок самостоятельно не может пройти по родовым путям, врачи пытаются с помощью специальных медицинских инструментов, либо руками вытащить плод. Они поворачивают голову плода в разные стороны, пытаясь его вытащить как можно скорее. При неаккуратном выполнении этого процесса случается травма первого шейного позвонка.
Такая травма называется ротационной.
Последствия ротационной травмы — сужение пространства внутри позвоночного столба. Или же последствием является компрессия головного мозга новорожденного.
2.Ситуация, когда плод имеет крупный вес, или его неправильное положение в матке требует дополнительной помощи во время родов. Чтобы голова смогла выйти из родовых путей, врач принимает решение вытянуть ребенка за область таза. Это достаточно сложные роды, особенно для плода. И, поэтому не всегда результат таких родов положительный. Имеют место случаи с разрывом связок, разделением позвонков и межпозвонковых дисков родившегося ребенка.
Эта травма носит название — дистракционная.
Возможное последствие — деформация спинного мозга. С точки зрения жизненных показателей — такое последствие считается одним из худших.
3.Слишком быстрые роды, или, как часто их называют — стремительные роды. Кроме этого узкий таз роженицы, не дающий возможности нормально выйти плоду. Все это приводит к серьезным повреждениям позвоночника ребенка. Например, к перелому позвонков. Стремительные роды, вызванные какими-либо стимулирующими препаратами создают неестественное и сильнейшее давление на шею плода, которая подвергается сильному сдавливанию.
Эта травма носит название — сгибательно-компрессионная.
Родовая травма ШОП и ее виды
Формулировка «натальная травма» означает, что повреждение получено в процессе родов. Травма шейного отдела позвоночника у новорожденных является одним из частых родовых повреждений. Это связано с физиологическими особенностями младенческого тела. Даже у взрослого человек ШОП (шейный отдел позвоночника) является очень уязвимым. У младенца мышцы и связки очень слабые, поэтому при нагрузках травмировать шею очень легко. В зависимости от того, каким образом была получена травма шейного отдела позвоночника, можно выделить несколько типов повреждений.
Ротационное повреждение
В некоторых случаях для того, чтобы ребенок появился на свет, ему необходимо помочь в продвижении по родовым путям. Это бывает в ситуациях, когда нужно ускорить процесс родов из-за угрозы здоровью мамы и малыша, или при развитии вторичной слабости родовой деятельности (схватки ослабевают, и женщина не может родить сама). Чтобы помочь малышу родиться, на голову накладываются акушерские щипцы. В некоторых ситуациях акушер действует руками. Для прохождения головки ее слегка поворачивают по часовой и против часовой стрелке, то есть совершают ротационные движения. Такая нагрузка может привести к подвывиху 1 шейного позвонка или его смещению. Это чревато сужением спинномозгового канала и сдавливанием спинного мозга.
Дистракционное повреждение
Такие повреждения шейного отдела позвоночника возникают из-за его чрезмерного растяжения. В родах это возможно в двух ситуациях. Первый случай – крупный плод, которого акушеры «подтягивают» за голову, потому что плечики не проходят по родовым путям. Другой случай – крупный плод и тазовое предлежание. При таком раскладе акушеры «вытягивают» ребенка за тазовый конец, поскольку головка не проходит по родовым путям. Такое растяжение опасно разрывом связок и отрывом тел позвонков от межпозвоночных дисков. Может быть поврежден спинной мозг.
Сгибательно-компрессионное повреждение
Если в предыдущем случае шейный отдел подвергался сильному растяжению, то в этом случае он подвергается чрезмерному сдавливанию. Такое бывает при стремительных родах, когда головка «застревает» в родовых путях, а тельце стремительно продвигается вперед. Стремительными роды могут быть естественным образом или в результате стимуляции родовой деятельности. Компрессионные травмы так же возможны, когда акушеры пытаются сохранить целостность промежности и она создает препятствие для выхода плода. От сильного сдавливания у ребенка могут быть переломы тел позвонков.
Типы натальных травм и их симптомы
У новорожденных связочно-мышечный аппарат еще очень слаб, поэтому при определенного рода нагрузках очень легко происходит травматизация шеи. Типы повреждений делят по способу получения травмы. Акушеры четко понимают, как распознать ту или иную травму и у них разработан специальный алгоритм действий в таких ситуациях.
Наличие родовой травмы шеи определяется еще в первые 2-3 часа после появления младенца не свет. При обычном физикальном осмотре будут заметны такие симптомы:
- отек и покраснение шеи,
- появление гематомы на затылочной кости,
- на первый взгляд укороченная или удлиненная шея,
- гипертонус мышц шеи и затылка,
- явная кривошея.
Кроме визуальных признаков, также могут отмечаться такие симптомы:
- ручки, ножки, а также тело грудничка находятся в расслабленном состоянии, хотя должны находиться в гипертонусе,
- ребенок тяжело дышит со стоном и хрипами,
- цианоз (синюшность) носогубного треугольника,
- у новорожденного нарушается качество сна, он капризничает больше положенного,
- ребенок слабо сосет грудь, срыгивает чаще обычного,
- возникает нарушение сердечного ритма.
Ротационная
Малыш самостоятельно не всегда успешно продвигается, поэтому в отдельных случаях (существует угроза для жизни матери/ребенка) акушеры пытаются ему помочь с помощью рук или специальных щипцов.
Выполняются ротационные (вращательные) движения головой малыша, которые могут приводить к смещению сочлененных поверхностей первого и второго шейных позвонков с сохранением точки соприкосновения или повреждению соединения шейных позвонков между собой и с черепом.
Кроме того, возможно смещение Ⅰ шейного позвонка и возникновение спинального стеноза, сопровождающееся компрессией спинного мозга и нервных корешков, выходящих из него. Но чаще всего такие ротационные травмы случаются только в случае небрежности медицинского персонала.
Дистракционная
Когда малыш к моменту родов оказывается достаточно крупным и его плечевой пояс не проходит в родовые пути или диагностируется неправильное предлежание плода, то в некоторых случаях во время естественного родоразрешения акушерам-гинекологам придется приложить особые усилия. Это может быть сопряжено с дистракционными травмами: повреждение отдельные хрящей позвоночника, полное нарушение целостности связок в шейном отделе и поражение спинного мозга или нервов позвоночного канала.
Сгибающе сдавливающая
Сгибательно-компрессионные травмы чаще всего диагностируются у малышей, которые стремительно появились на свет. В случае первородящих — быстрее чем за 4 часа, а в случае повторных родов — быстрее, чем за 2 часа. Ситуация особенно усугубляется, если малыш крупный. Проходя быстро по родовым путям, он головкой встречает сопротивление, что может привести к компрессионному нарушению целостности тел позвонков.
Позвоночник и спинной мозг
Повреждения спинного мозга у новорожденных во время родов возникают при переразгибании (вытягивании) или ротировании позвоночника. Вытягивание более значительно при родах в тазовом предлежании и оно вызывает повреждение нижних шейных и верхних грудных позвонков. Значительное вращение или скручивание при родах в теменном предлежании плода вызывает повреждение IV шейного позвонка.
Основные нейропатологические изменения — острые повреждения, например кровоизлияния, отек и редко переломы и смещения позвонков. Геморрагические осложнения сочетаются с разрывами спинного мозга различной степени, нарушением его целостности или полным поперечным разрывом спинного мозга.
Ниже уровня повреждения утрачены рефлексы, потеряна чувствительность и полностью отсутствуют самостоятельные движения. При тяжелом повреждении существует риск быстрой смерти от угнетения дыхания, шока и гипотермии. В других случаях клиническое течение длительное с постепенным развитием симптомов. Тяжелую дыхательную недостаточность устраняют искусственной вентиляцией легких, и в дальнейшем это становится этической дилеммой. Апноэ в первый день и слабое восстановление двигательной активности в течение 3 мес — плохие прогностические признаки.
Профилактика — самый важный аспект перинатального наблюдения, ведение родов должно быть адекватным. В редких случаях травма происходит внутриутробно.
Диагноз подтверждают при КТ или МРТ-миелографии. Дифференциальную диагностику проводят с врожденной амиотонией и миелодисплазией со скрытым расщеплением позвоночника (spina bifida).
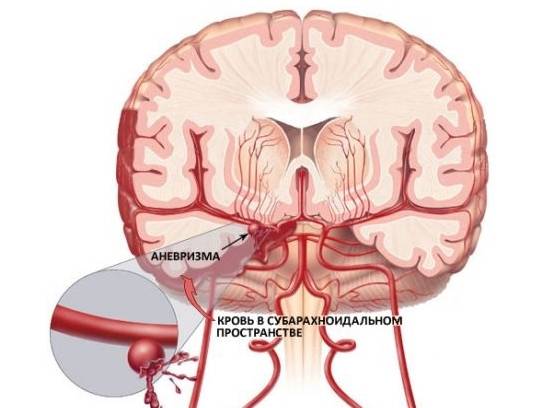
Внутричерелное-внутрижелудочковое кровоизлияние
Внутричерепное кровоизлияние результат травмы или асфиксии и редко — первичного геморрагического диатеза. Предрасполагающие факторы — клиническое несоответствие головки плода и таза, роды в тазовом предлежании, стремительные роды или роды с механическим пособием. Массивные субдуральные кровоизлияния редки, их чаще отмечают у доношенных новорожденных. Внутричерепное кровоизлияние иногда связано с дефицитом витамина К у новорожденного, изоиммунной тромбоцитопенией и синдромом диссеминированного внутрисосудистого свертывания.
Внутрижелудочковое кровоизлияние (ВЖК) у недоношенных может возникать без какой-либо травмы. Чем меньше масса тела при рождении, тем чаще ВЖК, и его определяют у 2/3 недоношенных с массой при рождении менее 750 г. Эта патология редко проявляется при рождении, симптомы возникают в первые сутки в 50% случаев. Кровотечение возникает в субэпендимальном зародышевом матриксе. К возникновению ВЖК у недоношенных предрасполагает незрелость кровеносных сосудов в этой перивентрикулярной области, содержащей большое количество кровеносных сосудов в сочетании с плохим кровоснабжением.
Наиболее частые симптомы — уменьшение или отсутствие рефлекса Моро, слабый мышечный тонус, вялость, апноэ и бледность. У недоношенных младенцев с ВЖК на 2-3-и сутки жизни возникает внезапное ухудшение состояния. Тяжелое ВЖК приводит к значительному ухудшению неврологического статуса, легкие формы часто протекают бессимптомно.
Диагноз устанавливают на основе анамнеза и клинических признаков. Стандартный метод исследования для подтверждения диагноза — УЗИ черепа. У крупных доношенных детей с субдуральным кровоизлиянием симптомы могут отсутствовать до месячного возраста. У доношенных новорожденных с подозрением на внутричерепное кровоизлияние необходимо провести магнитно-резонансную томографию (МРТ) или компьютерную томографию (КТ) головного мозга, так как внутрипаренхиматозное кровоизлияние или инфаркт при УЗИ черепа не выявляют.
Частоту травматических внутричерепных кровоизлияний можно уменьшить профилактикой возникновения клинически узкого таза и хирургическим родоразрешением. Частоту ВЖК у недоношенных можно снизить антенатальным применением стероидов и тщательным контролем вентиляции. Витамин К необходимо давать всем младенцам для предотвращения кровотечения из-за его дефицита.
Прогноз
У новорожденных с массивным кровоизлиянием быстро наступает ухудшение состояния, и они часто умирают. У большинства новорожденных с небольшими ВЖК постгеморрагическая гидроцефалия не развивается. При прогрессирующей гидроцефалии необходимо вентрикуло-перитонеальное шунтирование.
Возможные последствия
При отсутствии срочной медицинской помощи при ушибе шеи могут возникнуть тяжелые осложнения.
Среди них способны быть:
- кровоизлияние в мозг;
- парезы или параличи;
- нарушения функций внутренних органов;
- коматозное состояние;
- отек спинного мозга;
- сдавливание нервных корешков;
- грыжа;
- внутренняя гематома;
- кислородное голодание тканей;
- коллапс;
- защемление сосудов.
Самыми страшными могут быть отдаленные последствия ушиба шеи, особенно когда пациент не обратился вовремя за помощью или серьезное повреждение осталось не выявленным.
Если во время ушиба оказался затронут спинной мозг, то впоследствии способны возникнуть стойкие дисфункции внутренних органов. Возможно нарушение чувствительности отдельных зон тела, а также изменение деятельности различных систем.
Иногда происходит постепенное уменьшение объема движений в шее или конечностях, вплоть до полной невозможности к активным действиям. В подобном случае необходимо длительное серьезное лечение, причем оно не гарантирует полного возвращения нормального состояния.
Мышцы шеи очень уязвимы и при ударе они не могут защитить лежащие под ними структуры.
Позвонки же выполняют колоссальную функцию как по поддержанию всего тела, так и по иннервации всех органов и систем.
Поэтому отношение к ушибу шеи должно быть очень серьезным. Нужно помнить, что этот отдел позвоночника насчитывает семь суставов и каждый из них способен сильно пострадать. В этом месте проходят сосуды, отвечающие за кровоснабжение головного мозга, поэтому травма может очень тяжело отразиться на всем состоянии человека.
Что такое нестабильность шейных позвонков
Физиологическая подвижность шеи достигается за счет особенностей анатомического строения этого участка.
Аксис и атлант – первый и второй шейные позвонки – по своему строению сильно отличаются от других фрагментов шейного отдела позвоночника. Их основная задача — скрепить череп и позвоночный столб. Скрепившись, эти два позвонка образуют атлантоаксиально-затылочный комплекс. В этом комплексе располагается 3 суставных сочленения, за счет которых череп и скрепленный с ним атлант могут вращаться.
Суставные сумки, расположенные в районе атлантоаксиально-затылочного комплекса, имеют слабое натяжение. За счет этого обеспечивается около половины базовых движений шеи. Из-за особенностей прилегания позвонков друг к другу и наличия естественных искривлений позвоночник сочетает в себе следующие свойства:
- Стабильность, выражающаяся в способности поддерживать давление и определенную степень компрессии между позвонками. Таким образом обеспечивается положение, при котором во время движений столб не будет деформироваться, человек не испытывает дискомфорта. Стабилизация обеспечивается за счет правильно функционирующего связочного аппарата, фиброзных и пульпозных элементов межпозвонкового диска;
- Мобильность — способность временно изменять кривизну и положение шеи, проявлять гибкость и подвижность. Благодаря мобильности шейного отдела человек без усилий может выполнять разные спортивные элементы, сгибать и вращать шеей, занимать нужное положение тела.
Нестабильность шейного отдела позвоночного столба может возникать из-за влияния разных факторов. В зависимости от них патологию классифицируют по-разному, подразделяя на несколько типов:
- Дегенеративная. Развивается из-за влияния внутренних и внешних факторов. К внутренним относятся:
- Остеохондроз. Позвонки дестабилизируются из-за частичного или полного дегенеративно-дистрофического разрушения фиброзного кольца или самого диска. В результате позвонок перестает занимать определенное, фиксированное положение, а шейная часть позвоночника теряет амортизационные свойства;
- Остеопороз. На фоне разрушения костной ткани общая анатомия и положение шейной части позвоночника меняется;
- Регулярные физические нагрузки большой интенсивности. Чрезмерная увлеченность спортом может стать причиной нарушения целостности связок и других поддерживающих элементов;
- Нездоровый образ жизни и неправильное питание. Эти факторы часто влияют на появление проблем с костями и суставами.
- Диспластическая. Дисплазия может поражать межпозвонковые суставы и диски, связочный аппарат и даже сам позвонок. Под дисплазией подразумевается несколько патологических процессов, которые происходят вследствие аномалий строения или развития тканей и органов. Диспластическая нестабильность может возникнуть вследствие инфекционных болезней, сопровождаемых гнойно-некротическими процессами, и из-за перенесенных системных воспалительных заболеваний;
- Генетическая предрасположенность. У человека могут присутствовать наследственные аномалии связочного аппарата, нарушение формирования или развития позвонков.
К внешним факторам относятся:
- Посттравматическая. Возникает в ходе повреждения связок и мышц шеи из-за травмы. Подобная нестабильность часто диагностируется у новорожденных;
- Постоперационная. Развивается, если во время хирургического вмешательства были повреждены структуры, поддерживающие шейную часть позвоночного столба. Чаще всего постоперационная нестабильность возникает при повреждении связочного аппарата.
При нестабильности шейного отдела позвоночника присваивают разные степени тяжести
Состояние определяется лечащим врачом, который принимает во внимание степень дестабилизации, запущенность травмы или другого патологического процесса, вызвавшего нарушение
Лечебные мероприятия
При ушибе шеи нужно на первое время доставить пациента в стационар для проведения диагностических мероприятий.
Они обязательно включают в себя уточнение врачом всех обстоятельств получения травмы, тщательную пальпацию поврежденной зоны, исследование степени подвижности позвоночного столба или конечностей.
- сохранности рефлексов:
- степени мышечной проводимости;
- отсутствия повреждений головного или спинного мозга;
- уточнения уровня реакции нервов на прикосновение.
При подозрении на наличие кровоизлияния, желательно осуществить пункцию. Обычно ее назначают при сильных повреждениях шеи или позвоночника, выраженной припухлости мягких тканей или большого синяка.
В целях постановки окончательного дифференциального диагноза по поводу ушиба необходимо провести обзорную рентгенографию в трех проекциях.
После того как план лечения намечен, врач делает инъекция анальгетика (Диклофенак, Анальгин). В том случае, когда возникает болевой шок, то осуществляется блокада местноанестезирующими препаратами (Новокаин, Лидокаин). Возможно применение электрофореза с фармакологическими средствами.
Если диагностические мероприятия продемонстрировали, что сотрясение мозга, поражение мышц и связок, а также признаки перелома отсутствуют, то пациенту проводят курс терапии. При этом осуществляется контроль за его состоянием и если признаки ухудшения отсутствуют, то его выписывают из стационара.
Когда возникает подозрение на поражение спинного мозга при ушибе, то проводится фиксация позвоночника, а также осуществляется превентивная вентиляция легких.
Кроме того пациенту назначают:
- витамины;
- стероидные противовоспалительные средства;
- седативные препараты;
- транквилизаторы;
- миорелаксанты;
- никотиновую кислоту;
- кальций и т.д.
В тех случаях, когда травма угрожает жизни или здоровью пациента, проводится хирургическое вмешательство. Операция бывает нужна, если произошло защемление спинного мозга, возникли сильнейшие неврологические симптомы, существует угроза паралича, имеется деформация позвонков, нарушена структура костных образований, изменены функции головного мозга или наблюдается не купируемый болевой синдром.
 Травмы шеи (натальная, хлыстовая)
Травмы шеи (натальная, хлыстовая)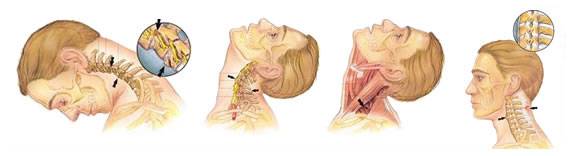 Хлыстовая травма
Хлыстовая травма Чем опасен перелом шейного отдела позвоночника и можно ли вылечить травму
Чем опасен перелом шейного отдела позвоночника и можно ли вылечить травму


 Первые симптомы перелома шеи
Первые симптомы перелома шеи Для чего делают узи шейного отдела позвоночника у детей
Для чего делают узи шейного отдела позвоночника у детей Чем опасен и как лечить подвывих шейного позвонка?
Чем опасен и как лечить подвывих шейного позвонка? Ушиб позвоночника
Ушиб позвоночника