Содержание
- 1 Классификация ревматоидного артрита позвоночника
- 2 Как ревматоидный артрит вызывает боль в спине?
- 3 Симптомы псориатического артрита в позвоночнике
- 4 Лечение ревматоидного артрита позвоночника
- 5 Первые симптомы
- 6 Причины проявления болезни
- 7 Унковертебральное воспаление
- 8 Проявления и терапия артрита грудного отдела позвоночника
- 9 Осложнения ревматоидного артрита позвоночника
- 10 Артрит шейного отдела позвоночника симптомы
- 11 Симптомы ревматоидного артрита позвоночника
- 12 Профилактика артрита
- 13 Лечебная гимнастика для позвоночника.
- 14 Причины ревматоидного артрита
Классификация ревматоидного артрита позвоночника
В зависимости от количества пораженных суставов выделяют:
- моноартрит (поражение одного сустава в позвоночнике);
- олигоартрит (поражение двух суставов);
- полиартрит (поражение больше чем двух суставов).
По лабораторным характеристикам выделяют:
- серонегативный артрит (в крови не регистрируется ревматоидный фактор);
- серопозитивный артрит (в крови регистрируется ревматоидный фактор).
По течению заболевания выделяют:
- быстропрогрессирующее течение;
- медленно прогрессирующее течение.
По степени активности процесса выделяют:
- I – низкую степень;
- II – среднюю степень;
- III – высокую степень;
- Ремиссию.
Стадии по рентгенологическим данным:
- I – вокруг пораженного сустава формируется остеопороз (разрушение костной ткани);
- II – наличие остеопораза и сужение межсуставной щели;
- III – наличие остеопророза, сужения суставной щели и появление узур (эрозий и костных выростов в области пораженных суставов);
- IV – наличие остеопороза, сужение суставной щели, узур и анкилоза (сращение двух костей которые формируют сустав).
По функционированию суставов выделяют:
- O – функциональная способность больного сохранена;
- I – сохранена профессиональная способность;
- II – утрачена профессиональная способность;
- III – утрачена способность к самообслуживанию.
Как ревматоидный артрит вызывает боль в спине?
РА является аутоиммунным заболеванием, которое вызывает отек и боль в суставах по всему телу. Он может поражать и позвоночник.
Воспаление может вызвать разрушение позвонков. В результате позвонки становятся менее устойчивыми. Нестабильность позвоночника может привести к смещению позвонка с места. Врачи называют это спондилолистезом.
Если смещенные позвонки давят на нерв в нижней части спины, это может вызвать радикулит, например, ишиас.
Ишиас может вызвать:
- нарушение функции кишечника или мочевого пузыря;
- потерю координации;
- боль, которая отдает в руки и ноги.
Сильно поврежденные позвонки могут влиять на другие жизненно важные части тела.
Симптомы псориатического артрита в позвоночнике
Псориатический артрит в позвоночнике может вызывать проблемы и в других частях тела, например в стопах ног или в кистях рук. Симптомы могут отличаться по степени тяжести — от лёгкой до тяжёлой.
Псориатический артрит в позвоночнике может проявляться болью в бёдрах и болью в спине, которая нарушает сон
Люди, страдающие псориатическим артритом, могут сталкиваться с различными сочетаниями следующих симптомов:
- боль в спине, которая нарушает сон;
- боль, которая ослабевает во время физической активности и обостряется во время отдыха;
- боль, возникающая по неизвестным причинам;
- боль в бёдрах и ягодицах;
- проблемы с кожей, в том числе чешуйчатые пятна, которые могут сопровождаться зудом;
- снижение степени подвижности в затронутых суставах;
- общая утомляемость;
- скованность суставов, которая может продолжаться дольше тридцати минут и возникать после отдыха или в утреннее время суток.
Симптомы псориатического артрита могут ухудшаться, а затем ослабевать или полностью исчезать на некоторый промежуток времени. Обычно периоды обострения симптомов называют вспышками, а периоды ослаблений — ремиссиями.
Лечение ревматоидного артрита позвоночника
Нестероидные противовоспалительные препараты:
- диклофенак (диклоберл, диклак) по 3,0 мл внутримышечно 1 раз в сутки – утром, в течении 7 — 10 дней;
- мелоксикам (мовалис, ревмоксикам) по 1,5 мл внутримышечно 1 раз в сутки – утром, в течении 7 — 10 дней;
- лорноксикам (ксефокам) 16 мг внутримышечно 1 раз в сутки – утром, в течении 7 — 10 дней.
Инъекционные препараты сочетают с приемом таблетированных форм:
- ибупрофен (имет, ибуфен) 200 мг 1 таблетка вечером;
- нимесулид (нимид, найз) 200 мг 1 таблетка или пакетик вечером;
- диклофенак (диклоберл, диклак) 75 мг 1 капсула вечером.
Гормональные препараты:
- преднизолон 30 – 40 мг/ в сутки;
- целестон по 2 – 4 мг в сутки;
- метипред 1000 мг на 150 мл изотонического раствора натрия хлорида внутривенно капельно 3 дня подряд.
Препараты хинолинового ряда:
- делагил в ампулах по 5 мл 5% раствора, в таблетках по 0,25г. Препарат вводят внутримышечно или в виде таблеток 2 раза в сутки в течении 14 дней. Затем по 1 таблетке назначают на длительное время.
- плаквенил таблетки по 0,2 г 1 таблетка 2 раза в сутки 10 – 14 дней с переходом на однократный прием в течении длительного времени.
Препараты золота:
- кризалон 2,0 мл 5% суспензии, в 1 мл препарата содержится 17 мг золота. Вводится внутримышечно по 8,5мл 1 раз в неделю, а затем по 1 – 2мл 1 раз в 2 – 4 недели. Курс лечения 5 – 10 лет.
- тауредон – ампулы по 0,5, 10, 20, 50 мг. Препарат вводят внутримышечно 2 раза в неделю, начальная доза 10мг, через каждый месяц дозу поднимают на 10 мг. При наличии положительного эффекта дозу начинают снижать и затем полностью прекращают прием препарата.
Цитостатические иммунодепрессанты:
- метотрексат в дозе 7,5 мг 1 раз в неделю;
- азатиопри, имуран в дозе 150 мг в сутки до получения положительного лечебного эффекта, затем дозу снижают до 50 мг в сутки.
Сульфаниламидные препараты (сульфасалазин, салазодин) по 1,0 г в сутки.
Местное лечение
- Внутрисуставное введение препаратов:
- дипроспан по 0,5 мл 3 – 4 введения;
- гидрокартизон по 5 мг 4 – 5 введений.
- Апликации на область пораженного позвоночника с анальгином, гепарином, эуфилином ежедневно по 25 – 30 минут. Курс процедур 8 – 10 дней;
- Ультрафиолетовое облучение пораженных позвонков;
- Магнитотерапия;
- Наложение парафина.
Первые симптомы
Продромальный период (не всегда): общая симптоматика (усталость, снижение массы тела, артралгии, в том числе при изменении атмосферного давления, потливость, субфебрильная температура, ухудшение аппетита), повышение СОЭ, умеренная анемия.
Варианты начала и первые признаки ревматоидного артрита
- Симметричный полиартрит с постепенным нарастанием боли и скованности, преимущественно в мелких суставах кистей (наиболее частый вариант);
- Острый полиартрит с преимущественным поражением суставов кистей и стоп, выраженной утренней скованностью. Часто сопровождается ранним подъемом титров IgM РФ, АЦЦП;
- Моно- или олигоартрит коленных или плечевых суставов с последующим быстрым вовлечением мелких суставов кистей и стоп;
- Острый моноартрит одного из крупных суставов (напоминает септический артрит или микрокристаллический артрит);
- Острый олиго- или полиартрит с выраженными системными проявлениями (фебрильная лихорадка, лимфоаденопатия, гепатоспленомегалия), напоминающий болезнь Стилла у взрослых. Подобный вариант чаще развивается у молодых пациентов;
- «Палиндромный ревматизм» — характеризуется развитием множественных рецидивирующих атак острого симметричного полиартрита с поражением суставов кистей, реже — коленных и локтевых суставов, длящихся от нескольких часов до нескольких дней и заканчивающихся полным выздоровлением;
- Рецидивирующий бурсит, тендосиновит, особенно часто — в области лучезапястных суставов;
- Острый полиартрит у пожилых с множественным поражением мелких и крупных суставов, выраженными болями, ограничением подвижности и появлением диффузного отека (RS3PE-синдром, Remitting seronegative symmetric synovitis with pitting edema — ремиттирующий серонегативный симметричный синовит с подушкообразным отеком);
- Генерализованная миалгия с развитием следующих симптомов: скованность, депрессия, двусторонний синдром запястного канала, потеря веса. Характерная симптоматика РА развивается позже.
У ряда пациентов РА может дебютировать с недифференцированного артрита — НА (олигоартрит крупных суставов/асимметричный артрит суставов кистей/серонегативный олигоартрит суставов кистей/мигрирующий нестойкий полиартрит). При этом в течение первого года наблюдения у 30-50% пациентов с РА развивается достоверный РА, у 40-55% наступает спонтанная ремиссия, у остальных пациентов сохраняется РА или выявляется другое заболевание.
Внесуставные проявления РА
Общая симптоматика: общая слабость, потеря веса, субфебрилитет.
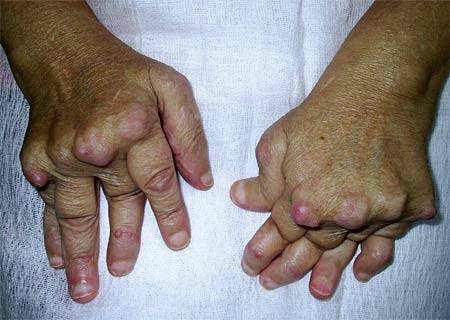
Ревматоидные узелки: плотные, безболезненные, не спаянные с подлежащими тканями. Кожа над ними не изменена. Локализуются в области наружной поверхности локтевого отростка, сухожилий кисти, ахилловых сухожилий, крестца, волосистой части головы. Обычно появляются через 3-5 лет после начала РА.
Васкулиты:
- Дигитальный артериит;
- Кожный васкулит (в т. ч. гангренозная пиодермия);
- Периферическая нейропатия;
- Васкулиты с поражением внутренних органов (сердце, легкие, кишечник, почки);
- Пальпируемая пурпура;
- Микроинфаркты ногтевого ложа;
- Сетчатое ливедо.
- Перикардит;
- Миокардит;
- Эндокардит;
- Крайне редко — коронарный артериит, гранулематозный аортит;
- Раннее и быстрое развитие атеросклеротических поражений и их осложнений (инфаркт миокарда, инсульт).
- Заболевания плевры: плеврит, фиброз плевры;
- Заболевания дыхательных путей: крико-аритеноидный артрит, формирование бронхоэктазов, бронхиолиты (фолликулярный, облитерирующий), диффузный панбронхиолит;
- Интерстициальные заболевания легких: интерстициальная пневмония, острая эозинофильная пневмония, диффузное поражение альвеол, амилоидоз, ревматоидные узлы;
- Сосудистые поражения легких: васкулиты, капилля- риты, легочная гипертензия.
- Оппортунистические инфекции: легочный туберкулез, аспергиллез, цитомегаловирусный пневмонит, атипичная микобактериальная инфекция;
- Токсическое поражение вследствие приема лекарственных препаратов: метотрексат, сульфасалазин.
Поражения почек: наиболее часто связаны с развитием амилоидоза (характерен нефротический синдром — протеинурия 1-3 г/л, цилиндрурия, периферические отеки). Иногда развивается мембранозный или мембранозно-пролиферативный гломерулонефрит со следовой протеинурией и микрогематурией.
Амилоидоз: наблюдаются поражения почек (протеинурия, почечная недостаточность), кишечника (диарея, перфорация кишечника), селезенки (спленомегалия), сердца (сердечная недостаточность).
Система крови:
- Анемия
- Тромбоцитоз
- Нейтропения
- Лимфопения
Причины проявления болезни
Патология проявляется некрозом бугристости кости. Точной причины начала развития остеохондропатии не установлено. Но медики считают, что болезнь появляется вследствие интенсивных нагрузок на растущие кости, повышенной их травматизации. Синдром Осгуда – шляттера является результатом дисбаланса между ростом костей и формированием кровеносной системы. Бугристость служит для крепления связки надколенника. Ее расположение совпадает с зоной роста кости.
Большая нагрузка оказывает вредное влияние на растущие кости, поскольку несформированная кровеносная система не может должным образом обеспечить костные ткани питательным веществами и кислородом. В эпифизе развивается воспаление и разрастание костной ткани с последующим образованием бугра под коленом. В результате гипоксии кость становится хрупкой и под воздействием нагрузок может произойти расслоение костной ткани.

Унковертебральное воспаление
Ревматический процесс осложняется дистрофическим поражением шейных позвонков. Первые атаки артроза — боль в шее, напряжение мышц, вынужденное положение головы. Неприятные ощущения усиливаются от чихания и кашля, сопровождаются хрустом.
Пациент испытывает боль в области лопатки и на задней поверхности предплечья. Человек жалуется на головокружение, слабость, повышенную тревожность. В случае развития синдрома позвоночной артерии наблюдаются симптомы нарушения мозгового кровообращения.
Пациент находится в состоянии возбуждения, жалуется на боль в глазу, шум в голове, мелькание «мушек» перед глазами. Артериальное давление повышается, ухудшается слух. Прогрессирование артроза сопровождается появлением подвывихов унковертебральных суставов. Выраженный болевой синдром возникает при поворотах головы в сторону и сгибании шеи. Иногда появляются неприятные спонтанные ощущения, повышается тонус мышц.
В развернутой стадии развивается патология зрительных нервов.
Проявления и терапия артрита грудного отдела позвоночника
- Разновидности
- Как проявляется
- Диагностика
- Лечение
Артрит грудного отдела позвоночника – довольно редкая патология, симптомы которой выражены не так сильно, как болезней других отделов спины.
Это не самостоятельное заболевание. Оно развивается на фоне артроза или травмы. Большая часть пациентов с данным диагнозом будут в возрасте от 50 лет и старше, поэтому здесь можно винить возрастные дегенеративно-дистрофические процессы.
Разрушение хряща, происходящее при этом, можно считать естественным процессом. Когда хрящ между позвонками полностью разрушается, позвонки начинают тереться друг об друга, что и вызывает воспалительный процесс.
Разновидности
В грудном отделе спины позвонки страдают редко по нескольким причинам, но самая главная из них – практически полная неподвижность этой части спины.
Существует несколько разновидностей данной патологии. В первую очередь это ревматоидный артрит, который трудно поддаётся лечению и легко диагностируется.
Травматический развивается после травмы спины. Но он проявляется не сразу, а только через несколько недель или месяцев после случившегося.
Анкилозирующий спондилоартрит – аутоимунное заболевание генетической природы. Хрящевые ткани подвергаются атакам собственных клеток, что приводит к полному разрушению хрящевой ткани. На их месте вырастает костная ткань. Позвоночник при этом становится абсолютно неподвижным.
Как проявляется
Симптомы артрита грудного отдела позвоночника могут быть самыми разными. В первую очередь это сильная боль и скованность в движениях. После длительного пребывания в одной позе или при нагрузке на спину боль усиливается в несколько раз и не проходит даже после длительного отдыха.
Развивается патология постепенно, иногда для этого требуется до 5 – 6 лет. Также медленно нарастает и боль. Бывают и другие случаи, когда заболевание проявляет себя в виде приступов. В зависимости от того, где находится воспаление, будут зависеть и дискомфортные ощущения. Боль может отдавать в шею или, наоборот, в нижние отделы спины.
Работа мочевого пузыря и кишечника не нарушена, но могут быть нарушения в районе сердца, которые будут напоминать стенокардию и даже инфаркт миокарда. Отличить эти заболевания самостоятельно очень сложно, поэтому обязательно нужно обращаться к врачу.
Пациент старается двигаться как можно меньше, так как любое движение может вызвать сильную боль. Это значительно снижает качество жизни.
Из-за сдавливания нервных окончаний может появиться онемение или покалывание в руках. В ногах таких ощущений нет, так как нервы, отвечающие за них, находятся в поясничном отделе. Кроме онемения, в руках может появиться заметная слабость, не позволяющая выполнять привычную работу.
Диагностика
Диагностировать заболевание на ранней стадии можно только при помощи МРТ. Рентгенография не покажет полной картины поражения грудного отдела. Только когда поражение позвонков будет в самом разгаре, могут появиться те изменения, которые без труда можно различить на рентгенограмме.
Диагностикой артрита грудного отдела должен заниматься врач невропатолог. Также может понадобиться консультация травматолога, нейрохирурга или терапевта, иногда – кардиолога и ревматолога.
Как избавиться
Лечение надо начинать как можно раньше. Также оно обязательно должно быть комплексным и включать в себя приём тех медикаментов, которые будут назначены врачом.
Для снятия боли применяются обезболивающие, в основном это кеторол. Для снятия воспаления используются лекарства из группы НПВС – ортофен, диклофенак, вольтарен и некоторые другие. В первые несколько дней желательно использовать лекарство в форме раствора для инъекций, а уже затем переходить на таблетки. Мази и крема при тяжёлом течении оказываются абсолютно неэффективными.
По рекомендации врача следует носить корсет, который поможет обездвижить поражённую часть спины. Снимать его можно только на время сна. Врач может назначить и витамины группы В, которые нормализуют работу нервной системы и благотворно сказываются на общем состоянии нервных окончаний.
ЛФК, массаж и физиопроцедуры рекомендуются только после снятия воспаления. При активных болях такое лечение противопоказано.
Осложнения ревматоидного артрита позвоночника
- косметические дефекты на коже;
- полная утрата двигательной функции позвоночника;
- сердечно-сосудистая недостаточность;
- легочная недостаточность;
- почечная недостаточность;
- полная потеря зрения.
Артрит шейного отдела позвоночника симптомы
Симптомы ревматоидного артрита позвоночника
Заболевание начинается постепенно с общеклинических проявлений:
- повышение температуры тела;
- слабость;
- снижение аппетита;
- головная боль;
- головокружение;
- тошнота.
Затем постепенно начинают проявляться поражение суставов позвоночника:
- боли в пораженных отделах позвоночника (шейном, грудном, поясничном);
- нарушения двигательной функции (поворотов и наклонов головы, туловища), которое наступает после ночи рано утром, проявляется ощущением скованности в позвоночнике, которая постепенно проходит к обеду, а в тяжелых случаях заболевания, скованность может длиться до вечера;
- интенсивные головные боли, обморочные состояния при поражении в шейном отделе позвоночника;
- одышка, боли при вдохе и выдохе, онемение, покалывание пальцев рук при поражении в грудном отделе позвоночника;
- нарушение работы органов малого таза (стула, мочеиспускания), боли в ягодичной мышце и по задней поверхности бедра, онемение, покалывание пальцев ног при патологическом процессе в пояснично-крестцовом отделе позвоночника.
Поражение органов вне суставов позвоночника:
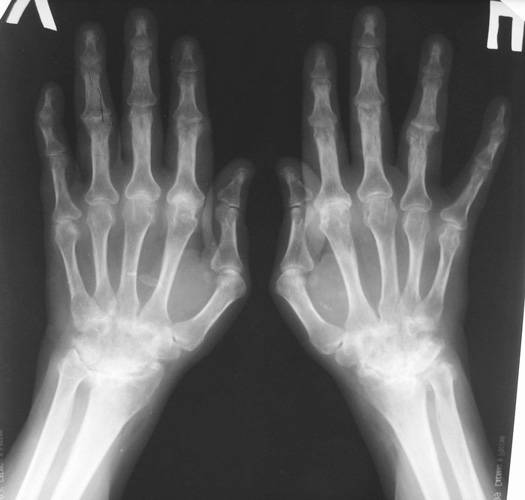
- Кожа – сухость, утончение кожных покровов, снижение температуры, посинение кистей и стоп. На коже появляются ревматоидные узелки – не болезненные, круглые, плотные образования розовато-желтоватого цвета от 2 мм до 2 см в диаметре.
- Мышцы – боли, а затем со временем атрофия мышц.
- Поражение кровеносных сосудов – сосудистые звездочки на коже, сыпь, кровоизлияния на теле, носовые, маточные кровотечения.
- Селезенка – увеличение размера, болезненность в левом подреберье.
- Анемия – снижение эритроцитов и гемоглобина в крови.
- Поражение легких – боли в грудной клетке, одышка, скопление жидкости в плевральной полости.
- Поражение сердца – боли в области сердца, нарушение ритма сердца.
- Поражение почек – боли в области поясницы, отеки нижних конечностей и лица.
- Поражение желудочно-кишечного тракта – тошнота, рвота, вздутие, боли в животе, желудочные кровотечения.
- Поражение глаз – усиление сосудистого рисунка глаза, кровоизлияния, снижение зрения.
- Поражение нервной системы – чувство жжения, ползанья мурашек, боли по телу. Повышение потоотделения, снижение или повышение температуры тела. Судороги, потеря сознания.
Выявление степени активности ревматоидного артрита позвоночника
| ПризнакиАктивность | 1 | 2 | 3 | |
|---|---|---|---|---|
| Интенсивность боли (определяется по условной шкале от 0 до 10, где 10 самая интенсивная боль) | 1 – 3 | 4 – 6 | 7 – 10 | |
| Продолжительность утренней скованности в минутах | 15 – 30 | 30 – 60 | До 12 часов | В течении дня |
| Число болезненных суставов | До 3 | 4 — 6 | Более 6 | |
| Число внесуставных органов, которые вовлечены в процесс поражения | 1 – 3 | Более 3х | ||
| Количество гемоглобина в крови, г/л | Более 130, при норме 120 – 150 | 129 – 120 | 119 – 110 | Менее 109 |
| Скорость оседания эритроцитов (СОЭ), мм/ч | Менее 10, при норме 1 – 10 | 11 – 20 | 21 – 40 | Более 40 |
| С-реактивный белок | Менее 1,0, при норме – 0 | 1,1 – 1,5 | 1,6 – 2,0 | Более 2х |
Профилактика артрита
Здоровый сильный позвоночник – залог здоровья всего организма в целом
Поэтому очень важно лечить артрит правильно, не причиняя попутно вред организму. Даже если заболевание отступило, стоит заниматься профилактикой
- Избавиться от лишних килограммов, тем самым избавляя позвоночник от слишком сильных нагрузок.
- Всегда питаться правильно и сбалансировано.
- Контролировать свое психическое состояние и как можно меньше нервничать.
Ровная осанка, активный образ жизни и регулярные занятия спортом – вот гарантия того, что подобный недуг можно будет обойти стороной, ведь здоровое тело – основная задача любого человека. Все эти мероприятия помогут в дальнейшем избежать возникновения болевых ощущений, бесконечных походов к врачу, незапланированных затрат. Можно наслаждаться полноценной здоровой жизнью!
Важно вести активный образ жизни и следить за своей осанкой – тогда проблем с позвоночником не возникнет
Необходимо помнить, что чудодейственного способа избавления от артрита не существует. Однако есть куча методов, способных избавить от боли и скованности в теле, позволяя вести при этом привычный образ жизни.
Лечебная гимнастика для позвоночника.
Ежедневные занятия гимнастикой в период ремиссии заболевания позволяют улучшить самочувствие, сделать суставы более подвижными и гибкими.
Упражнения на растяжения позвоночника помогают болезненные ощущения, улучшить подвижность и кровообращение в пораженных суставах. Благоприятное действие оказывают занятия пилатесом, йогой с подбором индивидуальной программы. Пешие прогулки, бег трусцой, плавание, скандинавская ходьба также благотворно влияют как на пораженный позвоночник, так и на организм в целом. Тренировки 1-2 раза в неделю можно довести до 4-5 разовых занятий.
Вот несколько упражнения, которые позволят уменьшить болезненность и снизят нагрузку на позвоночник:
- Упражнение «лодочка». Лежа на животе, руками обхватываем голеностопный сустав и совершаем покачивания вперед-назад. Совершаем 2 подхода по 15 раз.
- Поза эмбриона. Лежа на спине, обхватываем колени руками и подтягиваем их к груди, отрывая от пола низ спины. «Застываем» в таком положении на 15-20 сек. Совершаем 2 подхода по 10 раз.
- В положении стоя, наклоняясь вперед, стараемся дотронуться ладонями до пола, при этом, не сгибая коленей. Спина должна быть расслаблена. Выполняем упражнение постепенно, без резких движений. Совершаем 3 подхода по 10 раз
- Встаем спиной к стене. Голова, лопатки и ягодицы должны касаться стены. Поднимаем руки и прикладываем тыльную сторону рук к стене на уровне глаз. Затем, сохраняя эту позу, двигаем руки вверх над головой, локти при этом должны быть прижаты к стене, руки держим над головой. После этого принимаем начальное положение. Совершаем 2 подхода по 10 раз.
- Лежа на бок, вытягиваем ноги, тело при этом приподнято, делаем упор на руки. Бедро, которое находится сверху попеременно закидывать вперед-назад. Совершаем 2 подхода по 10 раз.
Причины ревматоидного артрита
Точная причина возникновения ревматоидного артрита неизвестна. Мы знаем, как заболевание поражает суставы, но неизвестно, что лежит в основе этого процесса. Согласно некоторым теориям, ревматоидный артрит может быть вызван вирусом или инфекцией, однако на текущий момент ни одна из этих теорий не подтверждена.
Ревматоидный артрит является аутоиммунным заболеванием. Болезнь заставляет иммунную систему атаковать собственный организм. Обычно иммунная система вырабатывает антитела, которые атакуют бактерии и вирусы, помогая защитить организм от инфекции. Но если человек болеет ревматоидным артритом, его иммунная система посылает антитела к суставам, которые вместо борьбы с вредными бактериями атакуют ткани, окружающие сустав.
Синовиальная оболочка — это мембрана (тонкий слой клеток), которая покрывает каждый сустав. Когда антитела атакуют синовиальную оболочку, в области сустава возникает боль и воспаление. При этом воспаление провоцирует выброс ряда химических веществ, в результате чего синовиальная оболочка уплотняется. Данные химические вещества могут повредить кости, хрящи (эластичные соединительные ткани между костями), сухожилия (ткани, которые соединяют кости и мышцы) и связки (ткани, которые соединяют кости и хрящи). Вырабатываемые при ревматоидном артрите химические вещества постепенно приводят к изменению структуры и формы сустава, что, в конце концов, может привести к его полному разрушению.
Существует ряд доказательств того, что ревматоидный артрит может передаваться по наследству. Несмотря на то, что гены могут быть одним из факторов возникновения заболевания, наличие родственников с ревматоидным артритом не означает, что человек обязательно унаследует заболевание. Даже близнец человека, страдающего ревматоидным артритом, имеет только один из пяти шансов развития заболевания. Это говорит о том, что гены не являются прямой причиной возникновения болезни.
Ревматоидный артрит встречается у женщин в три раза чаще, чем у мужчин, что может быть связано с влиянием эстрогена (женского полового гормона). Некоторые исследователи предполагают, что эстроген может участвовать в развитии заболевания, но этот факт не был полностью доказан.
 Инфекционный артрит (септический артрит)
Инфекционный артрит (септический артрит)
 Как лечить ревматоидный артрит кистей рук в домашних условиях
Как лечить ревматоидный артрит кистей рук в домашних условиях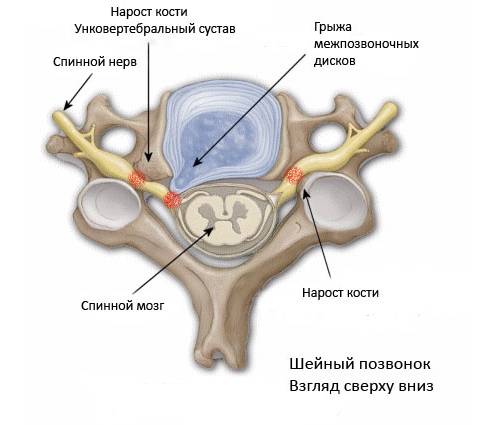


 Артрит 2 степени: причины, симптомы, диагностика и лечение
Артрит 2 степени: причины, симптомы, диагностика и лечение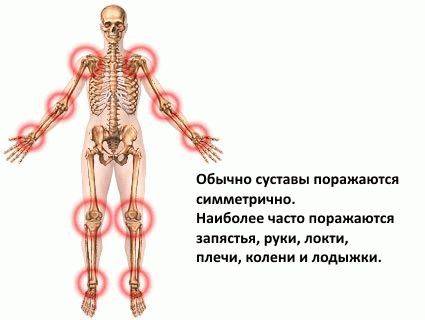 Как лечить ювенильный артрит у ребенка
Как лечить ювенильный артрит у ребенка