Содержание
Методы борьбы с артрозом
Чтобы понять чем и как лечить, следует перечислить все возможные методы борьбы с этим заболеванием.
- базисная и симптоматическая терапия;
- физиолечение;
- ношение ортопедических изделий;
- массаж;
- ЛФК;
- народные средства;
- оперативное лечение.
Медикаментозная терапия
Своевременное обращение и лечение болезни на первой стадии поможет пациенту сохранить здоровье и подвижность. По стандартам терапии медикаментозные препараты для борьбы с дегенеративным поражением суставов делят на 2 основные группы:
- базисное лечение;
- симптоматические быстродействующие препараты.
Базисная терапия направлена на восстановление хряща двумя способами:
- назначением препаратов, содержащих вещества, входящие в состав тканей организма – глюкозаминогликаны, гиалуроновую кислоту, хондроитинусульфат (Терафлекс, Хондрогард, Дона, Структум);
- введением лекарств, блокирующих воспаление (Артодарин).
Симптоматическая терапия артроза фаланги большого пальца направлена на снятие болевого синдрома и острого воспаления в сумке сустава. Длительное лечение этими медикаментами не предусмотрено, оно не влияет на развитие болезни. Применяют:
- Местные и системные нестероидные противовоспалительные средства. Для общего лечения назначают таблетки и капсулы препаратов: Парацетамол, Ибупрофен. Вольтарен, Нимесулид, Мелоксикам. Местно на область сустава наносят мази, кремы или гели, содержащие Кетопрофен, Индометацин, Анальгин.
- При выраженном болевом синдроме курс лечения артроза большого пальца ноги включает внутрисуставные инъекции гормонов, обладающих выраженным противовоспалительным действием (Кеналог, Гидрокортизон, Дипроспан).
Физиотерапия
Для облегчения симптомов артроза пальца физиолечение проводят во время обострения и после снятия отека, выраженных болей. По рекомендации ревматолога может быть назначено:
- магнитотерапия;
- УФ-облучение области сустава;
- фоно-и электрофорез с анальгином, гидрокортизоном;
- парафиновые аппликации.
Ортопедическая коррекция
Ношение лечебных изделий снижает нагрузку на пораженный сустав и предотвращает дальнейшую деформацию пальцев. При начальных проявлениях артроза это поможет остановить прогрессирование болезни. Вылечить заболевание таким образом нельзя. Однако пациент сможет достичь длительной ремиссии и при своевременном обращении за помощью обойтись без операции.
Для помощи больному потребуется:
- Подбор удобной обуви – на 1-2 стадии артроза, ортопедической – на 3 стадии.
- Вкладыши в обувь при плоскостопии.
- Ношение специальных мягких или шарнирных шин-разделителей для большого пальца для ношения в дневное время. Выбор изделия зависит от стадии артроза.
- Использование ночных шин для создания длительной фиксации сустава в правильном положении.
ЛФК и массаж
Пациент должен обучиться технике расслабляющего массажа стоп и знать, какие упражнения снимают мышечное напряжение при артрозе. В домашних условиях достаточно выделять по 15-20 минут в день для занятий:
- Походить на носках, пяточках и боковом крае стопы.
- Катать ногой небольшой резиновый мячик с шипами.
- Ходить босиком по неровной поверхности.
- Выполнять подошвенные сгибания и разгибания.
Народные средства
Лечение народными средствами применяется в комплексе с остальными методами борьбы с этим заболеванием:
- Настой из корня одуванчика. 2 ст. ложки сырья заливают 600 мл кипятка, упаривают в течение 20 минут, остужают. Средство процеживают и принимают по 50 мл 3 раза в день, лечение проводят в течение недели.
- Компресс из листьев лопуха или белокочанной капусты. Растительное сырье тщательно моют, разминают в ладонях до появления сока, затем смазывают медом и прикладывают на область сустава. Обматывают целлофаном, утепляют и оставляют на ночь. Курс лечения составляет до 14 процедур и помогает снять боль и отек.
- Нанесение йодистой сетки на область сустава или применение смеси, состоящей из 5 мл спиртового раствора йода и 6 растолченных в порошок таблеток анальгина. Средство при артрозе применяют 3 раза в день курсами по 3-4 дня.
- Компрессы с медицинской желчью. Этот аптечный препарат наносят на ночь, ногу укрывают полиэтиленом, надевают поверх теплый носок. Курс лечения составляет до 10 дней.
Оперативное лечение
Хирургическое вмешательство при артрозе на ногах рекомендуют в случае неэффективности остальных методов. Ортопеды проводят операции на мягких и костных тканях. При длительно существующей деформации пальца стопы выполняют рассечение кости с удалением ее фрагмента, иссечение выростов в области сустава.
Послеоперационный период включает в себя ношение повязок и жестких шин, длительную физиотерапию, подбор программы ЛФК и массажа.
Расшифровка результатов
Расшифровку рентгена кистей рук делает специалист-рентгенолог сразу после завершения съёмки. Он оценивает взаимное расположение костей кисти, их соединение между собой, целостность
Также уделяется внимание оценке структуры и плотности костей
В норме кости кистей рук должны иметь однородную структуру. На снимках не должно быть затемнений на белых участках. Между костями должна присутствовать щель.
Если повреждению подверглась только одна кисть, для более точного диагностирования патологии могут сделать рентген и здоровой конечности. Так будет легче провести сравнение и выявить отклонения.
Рентген сломанной руки с обзорными снимками в нескольких проекциях проводят для визуализации лопатки и ключицы, а также отростков – акромиального и клювовидного (рентгенография пояса верхней конечности). По переднее-задним фото с поворотом конечности вперед и вверх ладонями просматривают костные ткани локтевого сустава и предплечья.
О патологических процессах на рентген-снимках будут свидетельствовать:
- смещения, сколы, трещины и разломы костей;
- разреженная структура тканей при артритах (к примеру, инфекционных, в том числе туберкулезных артритах);
- эрозивные участки с гнойным содержимым при остеомиелите;
- деформации и сужения суставных щелей;
- наличие околосуставных кист и эрозий;
- скопление жидкости в суставах;
- появление кальцификатов и остеофитов;
- срастание сочленений и фаланг.
Рентгенография кистей рук является обязательной при ревматизме, артрозах.
Существует большое количество заболеваний, при которых поражаются именно пальцы и кисть верхних конечностей, и требуется рентгенологическое обследование их состояния. Как упоминалось выше, зачастую в таких случаях для анализа делаются парные рентгеновские снимки кисти руки.
Помимо четырех видов изображений самой кисти выполняется съемка всех пальцев в отдельности в двух проекциях – прямо и сбоку. Такое подробное исследование применяют в ряде случаев воспалительно-системных заболеваний (при ревматоидном артрите), кальцификации мягких тканей, когда патологию можно обнаружить в начальной фазе.
Свои тонкости имеет и рентген пальца на руке. Для снимков пальцев в прямых проекциях (со второго по пятый включительно) выкладка на кассету проводится со стороны ладони, а первого большого – тыльной стороной. Выполняется дополнительная боковая укладка для каждого пальцевого фаланга индивидуально. Все в комплексе даст представление о состоянии межфаланговых суставов, первой пястной кости и запястных повреждениях.
Для информативных данных рентгена необходимо на выкладках конечности охватывать участок с лучезапястным суставом, зону пястных костей, само запястье, а также кости предплечья в их нижней трети. Проведение рентгена осуществляется с дополнением косых проекций под углом 45 ° ладонной и тыльной сторон руки по отношению к кассете аппарата. Указанные фото рентгена лучезапястного сустава покажут трехгранную, крючковатую, гороховидную, трапециевидную и ладьевидную кости.
У костного аппарата запястья структура довольно сложная, и в практике нередко преобладают травмы сочетанные, типа разнонаправленных вывихов трехгранной кости. Поэтому нарушения в строении этой части рук – травмирование очень серьезное.
Правильно проведенный рентген запястья позволит детально распознать характер повреждений, что даст возможность предотвратить в дальнейшем осложнения. Это объясняет необходимость косых проекций, при которых рентгеновская трубка немного смещается в сторону. Здесь многое зависит от компетентности рентгенолога, проводящего обследование.
О лучевой диагностике локтевого сустава и локтяВажно сделать снимки на современной аппаратуре. Цифровая рентгенография лучезапястного сустава выдаст более качественные рентген-снимки, чем обычная
Указанные отделы верхних конечностей исследуются часто при вывихах, переломах, ушибах. Также к рентгену этой зоны обращаются при подозрениях на патологию, когда необходима информация о состоянии отдела плеча и головки кости предплечья.
В сложном строении локтевого сустава задействованы лучелоктевой, проксимальный и плечелучевой суставы, хорошо рассмотреть которые позволят только несколько проекций рентгенографии. Боковой снимок потребует поднятия и сгиба руки под прямым углом. Для прямого фото-рентгена конечность приподнимается в выпрямленном положении, а при аксиальном изображении выполняется максимальный сгиб с упором на кость плеча.
Признаки перелома пальца
Симптомы отличаются в зависимости от тяжести травмы и ее локализации. При переломе первой фаланги пострадавший чувствует сильную боль в пальце, а при трещине фаланги мизинца боль не ощущается. Человек может даже и не знать о трещине, кость зарастает сама без фиксации и гипса.
Общая симптоматика при переломах пальцев ног:
- Воспаление: припухлость и покраснение мягких тканей, повышение температуры в месте перелома;
- Резкая и сильная боль в пальце во время попытки движения или при прикосновении;
- Неправильное положение костей пальца;
- Невозможность опоры на ногу, ограниченность движения пальца или неподвижность;
- Гематома в области поврежденной кости, кровоизлияние, синюшный цвет кожи;
- Неестественная подвижность пальца;
- Положительный симптом Якобсона: усиление болевого синдрома при пальпации головки кости плюсны;
- Укорачивание пальца при осколочном переломе;
- Выраженное пульсирование или подергивание больного места;
- Открытая рана с костными обломками при открытом переломе.
Если с момента травматизации прошло немного времени, при физическом осмотре поврежденной стопы наблюдается хруст костных фрагментов. Происходит это из-за трения краев сломленных косточек. Переломы пальца сочетаются с вывихами фаланговых суставов, растяжением или повреждением связочного аппарата.
Клинические проявления
Говоря о признаках перелома большого пальца, важно помнить, что подобная травма может сочетать в себе дополнительные повреждения костей и суставов стопы, что может привести к появлению дополнительных симптомов. При травме фаланг, у больного отмечаются следующие клинические проявления:
При травме фаланг, у больного отмечаются следующие клинические проявления:
- болевые ощущения в области пальца или всей стопы, что определяется характером повреждающего воздействия. Боль, как правило, носит острый характер и сопровождается чувством пульсации в поврежденном пальце;
- в результате воздействия внешних сил (удары твердыми предметами, спотыкание о камень и пр.) образуется кровоподтек, связанный с нарушением целостности микроциркуляторного русла;
- палец деформирован и занимает неестественное положение, что отчетливо видно на фото стопы и при внешнем осмотре ноги;
- в области перелома мягкие ткани отекают, что приводит к увеличению размеров пальца;
- если перелом носит открытый характер, то видна открытая рана с видимыми фрагментами кости.
Подобные симптомы позволяют легко заподозрить травму. Доктора хорошо знают, как отличить перелом от ушиба пальца ноги, так как последнее состояние характеризуется отличиями в клинических проявлениях.
При ушибе болевой синдром проходит самостоятельно в течение одного или нескольких часов. При этом никогда не наблюдается деформации пальца, так как целостность костей не нарушена.
Следует отметить, что при формировании трещины в костной структуре, ее также относят к перелому, не смотря на незначительные жалобы со стороны пациента. Для выявления подобных травм, все пациенты должны обследоваться в лечебном учреждении с использованием рентгенографии.
Восстановление
Период реабилитации длится до двух месяцев. Весь срок пациенту необходимо соблюдать ограничения при нагрузках и передвижениях, избегать длительных прогулок, занятий спортом.
Рекомендации в период восстановления:
- исключить из рациона продукты, вымывающие кальций из организма (кофе, газированные и алкогольные напитки);
- употреблять продукты, насыщенные кальцием (рыба, творог, яйца, овощи);
Посещать физиотерапевтический кабинет:
- УВЧ-лампы — для ускорения регенеративных процессов, обмена веществ — до 15 сеансов;
- Содовые и солевые ванны — для устранения костной мозоли после гипса — до 15 процедур;
- Аппликации озокеритом или горячей солью — для улучшения кровообращения;
- Лечебная гимнастика на все пальцы, кроме сломанного — для профилактики контрактуры — до 20 занятий;
- Механическая терапия (после гипса) — для восстановления моторики фаланг — по 30 минут в день, 25 занятий.
Строение стопы
Стопа человека состоит из 26 костей и включает в себя три отдела:
- Фаланги пальцев (14 костей).
- Каждый палец состоит из трех фаланг, только большой палец имеет 2 широкие трубчатые кости.
- Все косточки пальцев соединяются с остальной стопой суставами ближних фаланг.
- На мизинце верхние две фаланги часто могут срастаться, но это никак не влияет на движение.
- Предплюсна (7 костей, формирующие пятку и соединение с голенью).
В отдел входят следующие кости:
- кубовидная;
- клиновидная;
- ладьевидная;
- таранная (высокая кость);
- пяточная (крупная кость).
Пяточная кость принимает на себя всю нагрузку, удерживает равновесие, распределяет вес. Кость крепится при помощи множества связок и сухожилий и имеет 6 суставов. Таранная кость соединяет голень и стопу, имеет 5 сочленений суставов, без мышц. Эта кость позволяет человеку поворачивать ногу до 90 градусов, поднимать ее и опускать.
Ладьевидная кость находится рядом с таранной и формирует подъем стопы вверх. Сустав формируют 3 клиновидные и кубовидные кости, соединенные сухожилиями с ладьевидной.
У некоторых людей возникают небольшие отклонения в строении стопы. Например: еще одна ладьевидная кость, которая становится причиной натирания обуви, из-за высокого свода стопы. Или добавочная косточка сзади таранной кости, которая ставит «крест»на занятиях бальными танцами или балетом, из-за невозможности стояния «на носочках».
Плюсна кость состоит из 5 трубчатых костей, которые составляют среднюю часть стопы и формируют ее свод. Первая кость плюсны утолщенная, вторая кость длиннее всех остальных. Весь отдел отвечает за движение пальцев.
Косточки плюсны имеют форму пирамиды, их передние части округленные. Округлые головки костей соединены суставами с фалангами, а у основания — с костями предплюсны.
Ближние части костей соединены с фрагментами заднего отдела стопы.
Причиной развития вальгусной деформации стопы является нарушение функционирования первой плюсны. Возникает вальгус при солевых отложениях на головке первой фаланги.
Слаженную работу всего голеностопа обеспечивают не только сухожилия, связки и суставы, но и мышцы, нервные окончания, сосуды.
Мышцы отвечают за разгибание и сгибание пальцев, кроме большого, и находятся в тылу плюсны. На подошве стопы имеются и другие мышцы, отвечающие за приведение и отведение пальцев, сгибание стопы.
Как отличить перелом о ушиба
Определить: перелом пальца это или ушиб, можно по нескольким параметрам:
- движение;
- форма фаланги;
- кровоизлияние;
- особенности болевого синдрома;
- окраска кожи в месте ушиба, отечность.
При ушибе пальца клиническая картина следующая:
- Возникает сильная боль, которая постепенно утихает. Вначале она становится «ноющей», потом исчезает. Ускоряет этот процесс наложение прохладного компресса или льда.
- Палец остается в естественном анатомическом виде, без деформаций.
- В первое время невозможно пошевелить пальцем, при малейшем движении боль усиливается. По мере исчезновения боли восстанавливается двигательная активность.
- Цвет кожи на больном месте становится розовым или темно-красным, в зависимости от ушиба. Отечность появляется не всегда сразу, иногда отек может появиться спустя сутки.
- На месте ушиба кровь растекается диффузно, образуя синяк.
Как распознать перелом пальца
Боль в пальце сильная, нередко отдает в близлежащие отделы стопы. При пальпации боль усиливается и не проходит даже спустя час-два.
Неестественное положение пальца, деформация пальцевых фаланг.
Пострадавший ощущает сильную пульсацию и вздутие пальца.
Пациент не может пошевелить пальцем, при попытке опереться на ногу испытывает сильную боль. Для облегчения симптомов, пострадавший фиксирует палец в одном положении.
В месте перелома появляется отек и гематома, кожа приобретает синюшный оттенок, под ногтем видны кровоизлияния. Отек не спадает несколько недель.
Строение стопы
Стопа человека состоит из 26 костей и включает в себя три отдела:
- Фаланги пальцев (14 костей).
- Каждый палец состоит из трех фаланг, только большой палец имеет 2 широкие трубчатые кости.
- Все косточки пальцев соединяются с остальной стопой суставами ближних фаланг.
- На мизинце верхние две фаланги часто могут срастаться, но это никак не влияет на движение.
- Предплюсна (7 костей, формирующие пятку и соединение с голенью).
В отдел входят следующие кости:
- кубовидная;
- клиновидная;
- ладьевидная;
- таранная (высокая кость);
- пяточная (крупная кость).
Пяточная кость принимает на себя всю нагрузку, удерживает равновесие, распределяет вес. Кость крепится при помощи множества связок и сухожилий и имеет 6 суставов. Таранная кость соединяет голень и стопу, имеет 5 сочленений суставов, без мышц. Эта кость позволяет человеку поворачивать ногу до 90 градусов, поднимать ее и опускать.
Ладьевидная кость находится рядом с таранной и формирует подъем стопы вверх. Сустав формируют 3 клиновидные и кубовидные кости, соединенные сухожилиями с ладьевидной.
У некоторых людей возникают небольшие отклонения в строении стопы. Например: еще одна ладьевидная кость, которая становится причиной натирания обуви, из-за высокого свода стопы. Или добавочная косточка сзади таранной кости, которая ставит «крест»на занятиях бальными танцами или балетом, из-за невозможности стояния «на носочках».
Плюсна кость состоит из 5 трубчатых костей, которые составляют среднюю часть стопы и формируют ее свод. Первая кость плюсны утолщенная, вторая кость длиннее всех остальных. Весь отдел отвечает за движение пальцев.
Косточки плюсны имеют форму пирамиды, их передние части округленные. Округлые головки костей соединены суставами с фалангами, а у основания — с костями предплюсны.
Ближние части костей соединены с фрагментами заднего отдела стопы.
Причиной развития вальгусной деформации стопы является нарушение функционирования первой плюсны. Возникает вальгус при солевых отложениях на головке первой фаланги.
Слаженную работу всего голеностопа обеспечивают не только сухожилия, связки и суставы, но и мышцы, нервные окончания, сосуды.
Мышцы отвечают за разгибание и сгибание пальцев, кроме большого, и находятся в тылу плюсны. На подошве стопы имеются и другие мышцы, отвечающие за приведение и отведение пальцев, сгибание стопы.
Медикаментозная терапия
В лечении переломов используют три типа лекарств:
- противовоспалительные;
- обезболивающие;
- хондропротекторные.
Их принимают внутрь и местно, на болезненную область.
Действие препаратов обеспечивает:
- стимуляцию процессов восстановления поврежденных тканей;
- улучшение солевого обмена в костях (кальциево-фосфорного);
- восполнение дефицита кальция;
- устранение воспаления.
Пациенту назначают: Хондроитин, Терафлекс, Кальцемин, Витамин Д3, Глюконат кальция, Найз, Нурофен, Дексалгин. Для местного воздействия на воспаленный участок: Траумель-гель, Найз-гель, Вольтарен.
Что делать в первую очередь
При подозрении перелома костей на большом пальце первым делом нужно успокоить пострадавшего и дать ему любое из перечисленных обезболивающих —, «Цитрамон», «Темпалгин», «Солпадеин», «Нурофен», «Ибуклин», «Пенталгин». После чего вызовите скорую помощь.
Во время ожидания медицинской бригады, приступите к следующим мероприятиям:
Положите пострадавшего на твердую поверхность.
Поврежденную часть ноги нужно немного приподнять. Для этого уложите стопу на любой подручный предмет.
При закрытом переломе приложите к воспаленной части лед или любой другой холодный предмет. Чтобы не обморозить кожные покровы меняйте его положение каждые пять минут.
Снизить подкожное кровотечение можно приложив к отеку воду в бутылке.
При открытой форме перелома обработайте рану антисептическими средствами местного действия, после чего закройте место поражения стерильной повязкой.
Постарайтесь обездвижить большой палец. Для этого наложите шину из любых подручных материалов.
В случае сильного шока пациент может потерять сознание
В это время важно наблюдать за общим состоянием пострадавшего. Следите, чтобы во рту не запал язык, а также чтобы больной не поперхнулся рвотными массами.
Транспортировать пациента нужно на носилках в лежачем состоянии. Нога при этом должна быть в приподнятом состоянии. В случае самостоятельного обращения в больницу, пациенту нужно сидеть или полулежать.
Лечение в стационаре
После обращения в медицинское учреждение пациента кладут в травматологическое отделение, где оказывают комплексное лечение.
Стандартная терапия проходит следующим образом:
- В течение определенного количества времени инъекционно больному вводятся обезболивающие и противовоспалительные средства местного значения. В список препаратов входит «Кеторолак», «Анальгин», «Нимесулид».
- При тяжелой форме перелома назначаются наркотические анальгетики.
- При закрытом переломе без смещений каждый день три раза в сутки к стопе прикладывается холодные бутылки с водой. Сеанс длится от десяти до двадцати минут.
- Лечение перелома большого пальца ноги без гипса возможно при закрытом виде травматизации. В таком случае пациенту создают условия для недвижности конечностей. Иммобилизация позволяет снизить болевой шок.
- Неподвижность большого пальца обеспечивается при помощи бинтов и шины. Процедура проводится только после вправления пострадавшего участка в свою ось.
Успешное выздоровление возможно исключительно при постельном режиме. После устранения первичных симптомов, больному разрешается передвигаться с помощью костылей без упора на поврежденную ногу.
Закрытая репозиция
При смещении фаланги пациенту назначается закрытая репозиция. Процедура проводится следующим образом:
- Пострадавшая часть обрабатывается анестетиками и обезболивающими средствами.
- Затем хирург вытягивает палец и возвращает фаланги в физиологическое состояние.
- При отсутствии эффекта процедура повторяется до полного восстановления движения суставов большого пальца.
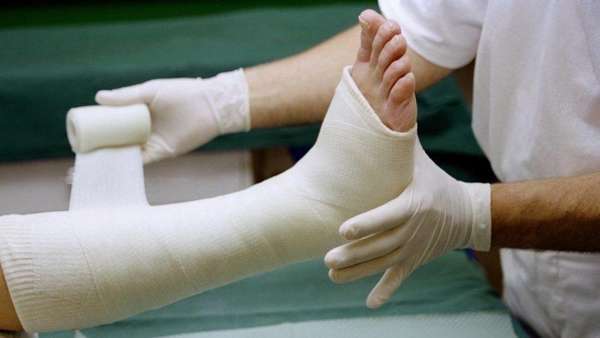
Репозиция такого рода возможна только при переломе без осколков. Для точного диагноза больному проводят рентгенографию. Снимок нужно сделать и после процедуры для контроля качества работы. После чего на место поражения накладывается шина.
Скелетное вытяжение
Если закрытая репозиция не дала должного результата, пациенту следует пройти скелетное вытяжение. В ходе процедуры врач удерживает обломок кости в оттянутом положении с помощью капроновой нити. Затем на место поражения накладывается гипс. Операция проводится под местным обезболивающим.
В таком состоянии потерпевшему нужно провести две недели, после чего необходимо сделать снимок пострадавшей части. При положительной динамике большой палец фиксируется шиной или гипсом до полного заживления мягких тканей и восстановления кости.
Такая процедура назначается не только при отсутствии эффекта от закрытой репозиции, но и в случае открытого перелома пальца. Раздробленные фаланги восстанавливаются под внимательным контролем хирурга.
Отломки костей фиксируются спицами, шурупами и пластинами. После чего поврежденную зону обрабатывают антисептиками и создают дренажный канал. Затем накладывают широкую полосу, состоящую из нескольких слоев гипсового бинта. Лонгету используют при наложении гипсовых шин и для укрепления повязок.
Место перелома необходимо обрабатывать антисептиками. В обратном случае существует риск развития бактериальной инфекции и опасных осложнений. После заживления тканей и костей гипс снимают, оставляя поддерживающую повязку.
Суть обследования
Рентгенография относится к неинвазивным видам обследования. На практике это означает, что она не сопровождается нарушением целостности кожных покровов, болевым синдромом или любыми другими неприятными ощущениями. За основу исследования взято облучение предполагаемой поврежденной части тела, что позволяет получить изображение изучаемой зоны, где хорошо просматриваются кости, а также косвенно связки и сухожилия.
Так как голень представляет собой сложный механизм, состоящий из двух костей, для составления полной картины состояния, нужно учитывать структуру малоберцовой и большеберцовой костей. В медицинской практике считается, что наибольшие трудности для пациента и его лечащего врача представляет, как раз, перелом большеберцовой кости. Причина кроется в анатомических особенностях, ведь именно на нее выпадает большая часть нагрузки при распределении веса туловища.
Одновременно с этим, малоберцовая кость является креплением мышечной ткани, что объясняет пониженную нагрузку на эту составляющую голени.
Для определения точной точки локализации очага поражения, а также для исключения рисков попадания отломков в окружающие ткани, потребуется провести рентгенографию. На основе полученных данных получится выяснить, требуется ли хирургическое вмешательство, либо можно обойтись стандартным наложением гипса, либо шины.
Несмотря на то, что современная медицина предлагает множество других видов диагностирования, привлечение подобного вида визуализации до сих пор пользуется стабильно высоким спросом. Врачи и пациенты ценят ее не только за относительно демократичную стоимость обследования, даже если речь идет об использовании возможностей цифрового аппарата в частной клинике.
А также за то, что, отличие от современной компьютерной томографии, которая даже без привлечения дополнительной стадии контрастирования, длится около пятнадцати минут, на рентген исследование затратится, от силы, пять минут.
Если для тестирования применялся цифровой аппарат, то снимок мгновенно выводится на экран. Его можно перенести на цифровой носитель, либо распечатать на бумаге вместе с зашифрованным заключением от врача-рентгенолога. Передать официальный документ нужно лечащему врачу самостоятельно, либо подождать, когда его доставят к нему в кабинет, если речь идет о стационарном отделении больницы.
Осложнения
Неблагоприятные исходы даже легких переломов возникают при несвоевременной помощи, при игнорировании травмы пациентом (когда человек не знал о переломе, или просто пустил все на самотек).
Последствия длительного несращения или неправильного срастания:
- Образование гематомы;
- Деформация пальца с нарушением его подвижности;
- Появление костной мозоли;
- Деформация суставов, их неподвижность, анкилоз — неправильное сращение обломков костей в один фрагмент;
- Остеомиелит, сепсис — после недостаточного обеззараживания раны;
- Ложные суставы, подвижность обломков фаланги.
Гангрена — опасное последствие, при котором отмирают ткани в связи с отсутствием кровообращения, результате неправильного срастания.
Все эти факторы оттягивают сроки реабилитации человека, единственный выход — разрушение неправильно сросшихся фрагментов и новая их репозиция. При остеомиелите, сепсисе и гангрене — терапия выстраивается индивидуально, в зависимости от состояния человека.
Признаки перелома пальца
Симптомы отличаются в зависимости от тяжести травмы и ее локализации. При переломе первой фаланги пострадавший чувствует сильную боль в пальце, а при трещине фаланги мизинца боль не ощущается. Человек может даже и не знать о трещине, кость зарастает сама без фиксации и гипса.
Общая симптоматика при переломах пальцев ног:
- Воспаление: припухлость и покраснение мягких тканей, повышение температуры в месте перелома;
- Резкая и сильная боль в пальце во время попытки движения или при прикосновении;
- Неправильное положение костей пальца;
- Невозможность опоры на ногу, ограниченность движения пальца или неподвижность;
- Гематома в области поврежденной кости, кровоизлияние, синюшный цвет кожи;
- Неестественная подвижность пальца;
- Положительный симптом Якобсона: усиление болевого синдрома при пальпации головки кости плюсны;
- Укорачивание пальца при осколочном переломе;
- Выраженное пульсирование или подергивание больного места;
- Открытая рана с костными обломками при открытом переломе.
Если с момента травматизации прошло немного времени, при физическом осмотре поврежденной стопы наблюдается хруст костных фрагментов. Происходит это из-за трения краев сломленных косточек. Переломы пальца сочетаются с вывихами фаланговых суставов, растяжением или повреждением связочного аппарата.
 Особенности перелома большого пальца на ноге
Особенности перелома большого пальца на ноге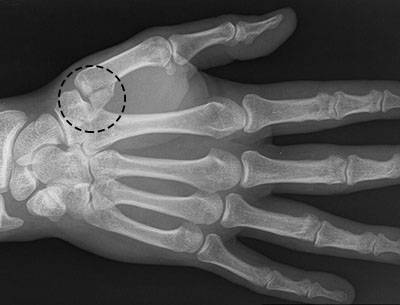 Причины, диагностика и лечение перелома большого пальца на ноге
Причины, диагностика и лечение перелома большого пальца на ноге Болят косточки на ноге около большого пальца
Болят косточки на ноге около большого пальца

 Почему возникает косточка на ноге большого пальца сверху и как от нее избавиться
Почему возникает косточка на ноге большого пальца сверху и как от нее избавиться Бандаж для большого пальца ноги
Бандаж для большого пальца ноги Артрит большого пальца ноги
Артрит большого пальца ноги