Содержание
- 1 Диагностика и лечение переломов костей
- 2 Лечение переломов в зависимости от их вида
- 3 Методы диагностики
- 4 Классификация
- 5 Особенности открытых переломов различных костей
- 6 Медикаментозная терапия
- 7 Основные симптомы
- 8 Перелом четвертого пальца на ноге
- 9 Восстановление после повреждения
- 10 Признаки и симптомы
- 11 Наложение гипса
- 12 Особенности лечения
Диагностика и лечение переломов костей
Регенерация кости происходит за счет образования костной мазоли. Сроки образования колеблются от нескольких недель до нескольких месяцев в зависимости от регенеративной особенности организма.
Диагностика переломов
При диагностике переломов выделяют абсолютные и косвенные признаки переломов.
- Косвенные — это боль, отек, гематома, нарушение функции если речь идет о конечности.
- Абсолютные – неестественная форма и положение конечности, крепитация отломков.
Лечение переломов костей
Лечение можно условно разделить на:
- Лечение на догоспитальном этапе
- Лечение в больнице.
Под лечением на догоспитальном этапе следует понимать оказание первой помощи
Здесь очень важно помнить, что неправильное оказание первой помощи может привести к кровотечению и травматическому шоку!. Первое что необходимо сделать это:
Первое что необходимо сделать это:
- Оценить тяжесть состояния пострадавшего и локализацию повреждений.
- При кровотечении — остановить его наложением жгута.
- Решить, возможно ли передвижение пострадавшего. При травмах позвоночника запрещается переносить больного.
- Произвести иммобилизацию повреждённого участка, наложить шину. Как шину можно использовать любой предмет, который исключит движение на месте перелома.
- Если имеются противопоказания к изменению положения пострадавшего, обеспечивают по возможности полную или частичную иммобилизацию повреждённых участков
Иммобилизационная (фиксационная) методика лечения — наиболее частая методика лечения без оперативного вмешательства. Данная методика основана на том, чтобы зафиксировать поврежденную конечность гипсовыми бинтами или его аналогами.
Оперативное лечение:
Чрезкожный металлостеосинтез. Фиксация костных отломков через кожу при помощи спиц
Малоинвазивный металлостеосинтез. Вид фиксации при котором производится фиксация пластины к кости при помощи винтов
Открытая репозиция. Ручное репонирование отломков для дальнейшей их фиксации металлическими пластинами, винтами и спицами.
При помощи аппарата внешней фиксации ЧКДС — например, аппарат Илизарова.
Видео операций по лечению переломов костей
*ВАЖНО! Следующие видео содержат записи реальных операций, поэтому слабонервным прошу не смотреть!!!
1.Остеосинтез дистального сегмента плечевой кости
Оригинал: www.youtube.com/watch?v=bohOTzWhBWU
https://youtube.com/watch?v=bohOTzWhBWU
2. Остеосинтез бедренной кости с применением фиксаторов с термомеханической памятью
Оригинал: https://www.youtube.com/watch?v=56di2COy5F8
https://youtube.com/watch?v=56di2COy5F8
3. Остеосинтез дистального сегмента плечевой кости
Лечение переломов в зависимости от их вида
При лечении перелома пальца ноги нужно учитывать его локализацию:
- Так, при травме ногтевой фаланги пальца необходимо обезболить ее. При повреждении дистальной ногтевой фаланги проводится иммобилизация кости. Для этого перфорируют ноготь, удаляя из-под него скопившуюся кровь, фиксируют пластырем поломанные осколки и присоединяют их к расположенным рядом фалангам. Если же подногтевая гематома слишком большая, то нужно удалить ноготь.
- Перелом средней и основной фаланги пальцев – довольно частое явление, так как эти пальцы мало защищены от внешнего воздействия. Их лечение обычно проводится амбулаторно. Если повреждение было без смещения, то на больной участок накладывается липкий пластырь, примерно на две недели. Нельзя даже небольшой перелом оставлять без иммобилизации, так как он может неправильно зажить.
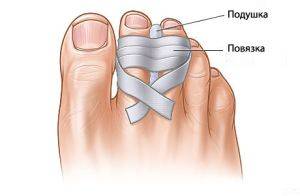
Если при повреждении пальца произошло смещение, к нему применяется вытяжение по оси за больной палец или же накладывается шина Черкес-Заде.
Если смещение было большим, то проводится ручная репозиция отломков кости до восстановления их первоначального положения, после чего примерно через 1- 2 недели накладывается гипсовая повязка в виде «туфли». Ее нужно носить до полного заживления раны. Трудоспособность при этом восстанавливается примерно через три – четыре недели.
Лечение перелома большого пальца ноги (если он закрытый и не очень большой) можно дома, либо обратиться к врачу.
Если вы выбрали домашний вариант лечения, то в первую очередь нужно выполнить такие действия:
- Наложить на поврежденный участок холодный компресс для уменьшения отека. Делать это необходимо по 10 – 15 минут каждый час, и повторять один – два дня. Но при этом нужно соблюдать меру, чтобы не возникло обморожения.
- Ногу, на которой был сломан палец, нужно поднять выше уровня сердца, чтобы таким образом уменьшить отечность и болезненность.
- Также для устранения боли рекомендуется принимать ибупрофен либо другое обезболивающее, которое посоветует доктор.
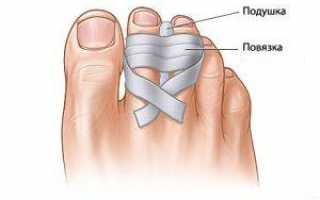
- Для обездвижения больного пальца необходимо с помощью эластичного бинта сделать жгут, присоединив, поврежденный участок к соседнему пальцу и подложив между ними ватку для выравнивания. С помощью марли закрепляется жгут.
При открытом переломе проводится восстановление кости из осколков, иммобилизуется стопа, вводится антирабическая вакцина и назначается антибактериальная терапия, чтобы избежать развития вторичной инфекции.
А лучше, не мешкая обратиться за лечением в больницу, где вам:
- Сделают рентген, чтобы узнать характер перелома. Могут также наложить гипс.
- При необходимости устранят смещение (когда два края пальца находятся не на своих местах), или искривление, при котором палец загнут не в ту сторону. Вставив палец на место, врач наложит на поврежденный участок шину, чтобы обеспечить ему неподвижность до выздоровления.
- Иногда врач может посоветовать вам носить специальную поддерживающую обувь, которая благотворно влияет на избавление от отека.
- Если при переломе вы раздерли кожу, вам сделают прививку от столбняка, чтобы избежать инфекции.
Методы диагностики
Дегенеративно-дистрофические изменения диагностируются в шейном отделе позвоночника специалистом-неврологом. Применяются следующие методы:
- Компьютерная томография;
- Рентген-исследование;
- МРТ.
МРТ на данный момент является наиболее эффективным способом диагностировать дистрофические изменения. Этот тип томографии дает возможность разглядеть патологию на самых первых этапах развития.
Классификация
Условно медиками данная травма делится на несколько основных видов.
Это:
- Травма. В данную категорию входят удары, сильные ушибы, компрессия, падение на палец тяжелого предмета.
- Патология. Ее появление провоцируют разные недуги. При этом кости становятся хрупкими, их плотность уменьшается.
Помимо этого, травма бывает:
- открытой. При этом у пациента повреждается кожа, формируется рана, виднеется костная головка;
- закрытой. При ней кожа не травмируется.
Также сломать пациент может и ногтевую фалангу.
А еще такая травма бывает средней, основной, сочетанной.
Отдельно медики выделяют переломы:
- оскольчатые;
- со смещением отломков и без него;
Особенности открытых переломов различных костей
По статистике, чаще всего встречаются открытые переломы голеностопного сустава (около 75% от общего числа ОП скелета). В большинстве случаев они встречаются при комбинированных и множественных травмах. У 50% пациентов они осложняются гнойным процессом, что грозит дефектами костной ткани (например, ложный сустав). Подобные осложнения возникают из-за высокоэнергетических травм, тяжелого состояния пострадавших при поступлении в стационар, анатомических особенностей голеностопа.
Нередки переломы лодыжки – костное образование дистального отдела голени. Лечение начинается с фиксации костных частей, затем врач накладывает швы на мягкие ткани, устанавливает временный дренаж, на конечность накладывают гипсовую повязку.
При ОП большеберцовой кости (крупная кость, расположена медиально голени) повреждаются мягкие ткани по передней поверхности голени с внутренней стороны. Дефект возникает, так как на этом участке большеберцовая кость близко расположена к коже. Такие ранения медленно заживают, повышается риск остеомиелита и некроза кости. Пострадавшему часто назначают первичную или вторичную кожную пластику.
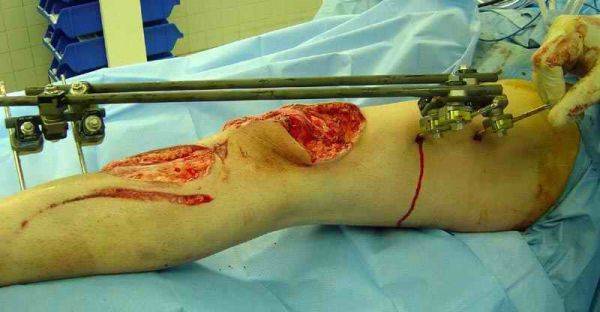
Открытый перелом коленного сустава часто вызван падением на согнутую ногу или резким ударом по надколеннику, например, во время ДТП. Операцию рекомендуется провести, как можно раньше. Для фиксации осколков используют винты, провода, штифты или пластины. При раздробленных переломах костные фрагменты удаляют, так как они слишком малы. После этого сухожилие коленной чашечки прикрепляют к оставшемуся отломку кости. После лечения существует риск посттравматического артрита, хронической боли в колене, слабости мышц.
У детей чаще диагностируют ОП предплечья, которое возникает после падения на руку. Детский организм неустойчив к инфекции, но обладает высокой регенеративной способностью. Во время лечения удаляются участки некроза, костные фрагменты не удаляют, при необходимости их очищают, промывают и сопоставляют.
Открытые переломы плечевой кости встречаются редко (около 3% от всех переломов). Это связано с тем, что она достаточно прочная.
По статистике, переломы локтя составляют около 15% от общего числа травм. Это тяжелые повреждения, которые требуют срочного хирургического вмешательства. Нередко перелом сочетается с вывихом. ОП локтевого сустава чаще возникает из-за слабости сухожилий и связок в этой области.
ОП плюсневой кости лидируют среди травм стопы. Травмироваться может основание или тело (диафиз) кости. При остром разрушении необходима фиксация с помощью винтов. В некоторых случаях перелом переходит в хроническое заболевание, тогда хирург принимает решение об ампутации ноги.
Открытые переломы дистальных фаланг пальцев встречаются нечасто. Они бывают простые поперечные, а также сложные оскольчатые с расхождением отломков. Нередко они сочетаются со рваными ранами в области ногтевого ложа. Самыми сложными являются травмы со смещением, при которых необходимо срочное хирургическое вмешательство.
Медикаментозная терапия
Основные симптомы
Клинические проявления могут отличаться при разных видах травм. Краевой перелом пальца ноги трудно отличить от ушиба, ведь симптомы выражены слабо, болевой синдром умеренный, отек, покраснение возникают на второй день. Открытые или многооскольчатые повреждения являются опасными для жизни. Вследствие травмы может развиться шоковое состояние, потеря сознания. Потому первую помощь таким пациентам необходимо оказывать незамедлительно.
Все симптомы условно разделены на две группы. Существуют относительные признаки, что указывают на возникновение повреждения, но они характерны не только для переломов. При вывихах, ушибах данные проявления также будут присутствовать. Учитывая абсолютные симптомы, можно с уверенностью определить наличие перелома.
К относительным проявлениям относятся:
- боль в месте травмы. Характер боли может быть разным. В момент перелома это острая боль, что связана с повреждением нервных волокон. В дальнейшем возникает воспалительная реакция, характер боли изменяется на тупой, ноющий;
- вследствие нарушения целостности кости возникает отек. Сосудистая стенка становится более проницаемой, в межклеточное пространство выходит жидкость. Отек большого пальца может распространяться на тыл стопы;
- покраснение, гематома свидетельствуют о повреждении кровеносных сосудов. При переломе дистальной фаланги наблюдается посинение, кровоподтек под ногтевой пластинкой;
- резкая болезненность при попытке наступить на ногу. Большой палец часто отклонен, занимает вынужденное положение. Движения фалангами невозможны;
- в месте травмы может повышаться температура кожи. Такие изменения свидетельствуют о процессе воспаления.
Среди абсолютных проявлений выделяют следующие:
определение костных фрагментов при пальпации
Врач с особой осторожностью прощупывает место повреждения, определяя наличие отломков; крепитация является специфическим симптомом перелома. При выполнении вышеупомянутой манипуляции слышен хруст, который возникает вследствие трения частей кости друг о друга; укорочение большого пальца свидетельствует о смешении фрагментов по длине; патологическая подвижность определяется в нетипичном месте
На здоровой стороне кость целостная, на поврежденной – наблюдается смещение отломков.
Обратите внимание! Проверять абсолютные симптомы должен только опытный врач. Неточные движения, применение силы может привести к повреждению сосудов, нервов, развитию осложнений
На фото представлен характерный вид стопы при переломе большого пальца.
Перелом четвертого пальца на ноге
Переломы пальцев на ноге часто встречаются в практике травматологов и от их появления не застрахован никто. Получить такую травму можно даже при банальном ударе ноги об угол, мебель или при подворачивании ноги.
В этой статье мы ознакомим вас с разновидностями, проявлениями, способами оказания первой помощи, диагностики и лечения переломов пальцев на ноге. Эта информация будет полезна для вас, и вы сможете вовремя заподозрить наличие такой травмы, правильно окажете доврачебную помощь пострадавшему и примите адекватное решение о необходимости лечения у специалиста.
В 95 % случаев пальцы на ногах ломаются вследствие травматических причин – удара или сдавления. Однако иногда такие травмы происходят из-за патологических факторов – остеопороза, остеомиелита, новообразований или туберкулеза костей. Эти заболевания вызывают разрушение кости, и даже оказываемое на нее минимальное механическое воздействие может вызывать ее перелом.
По данным статистики переломы пальцев на ногах составляют 5 % от всех переломов, а при травмах ног выявляются у каждого третьего пациента травматолога.
Как правило, они хорошо поддаются лечению и среди населения бытует заблуждение, что такие переломы простые и могут заживать самостоятельно без участия специалиста.
Однако отсутствие квалифицированного и своевременного лечения способно приводить к развитию многих осложнений, которые впоследствии будут доставлять большее количество неудобств, чем сама травма.
Симптомы
Признаки переломов пальцев ног разделяют на вероятные и достоверные.
К вероятным симптомам перелома пальца на ноге относят следующие:
- боль в травмированном пальце;
- покраснение и отек тканей в области перелома;
- повышение температуры тканей в зоне травмы;
- ограничение или полное отсутствие движений поврежденного пальца;
- усиление боли при постукивании по концу пальца;
- вынужденное положение поврежденного пальца.
Боли при таких переломах могут быть различными по своей интенсивности, но они всегда терпимы и не приводят к утрате сознания, как это бывает при травмах более крупных костей.
Особенно остро и сильно болезненные ощущения выражены именно в момент разлома кости, т. к. надкостница высокоиннервирована.
При травме в кровь выделяются такие вещества, как серотонин, гистамин и брадикинин, которые провоцируют в области повреждения развитие воспалительного процесса. В результате в этом месте появляется отек и покраснение, а температура воспаленных тканей повышается. Для уменьшения боли пострадавший пытается найти для пальца то положение, в котором она будет проявляться в меньшей степени.
Признак усиления боли при постукивании по верхушке травмированного пальца является своеобразным тестом для определения ушиба или перелома пальца.
При нарушении целостности одной из фаланг боль появляется в месте ее разлома, а при ушибах пальца такие ощущения не возникают. Следует отметить, что выполнять такие действия нельзя при подозрении на наличие смещения отломков.
В таких случаях проведение теста может провоцировать дальнейшее смещение и усугублять травму.
К достоверным симптомам перелома пальца на ноге относят следующие:
- выявление костного дефекта фаланги при прощупывании;
- патологическая подвижность фаланги в непривычном месте;
- крепитация отломков при прощупывании;
- травмированный палец становится короче, чем такой же здоровый палец на другой ноге;
- появляется деформация сломанного пальца.
Такие достоверные признаки перелома почти в 100 % случаев указывают на присутствие перелома, но связанные с прощупыванием манипуляции всегда сопровождаются сильной болью и должны выполняться только специалистом и максимально аккуратно. Обычно их не проводят, а диагноз подтверждают при помощи рентгенографии.
Лечение
Тактика лечения перелома пальца на ноге определяется клинической картиной травмы. Для срастания кости могут применяться следующие методы:
- закрытая одномоментная репозиция;
- скелетное вытяжение;
- открытая репозиция.
При открытых переломах для профилактики гнойных осложнений назначаются антибиотики и при необходимости выполняется вакцинация от столбняка.
Закрытая одномоментная репозиция
Этот способ лечения используется для устранения закрытых переломов со смещением.
Область травмы обезболивается при помощи введения в окружающие мягкие ткани местного анестетика (после предварительной пробы на аллергическую реакцию). Как правило, для этих целей применяется Лидокаин или Прокаин.
После начала действия препарата проводится плавное вытягивание травмированного пальца. Параллельно с этим врач выполняет возврат отломков в физиологичное положение.
Восстановление после повреждения
Немаловажным этапом является реабилитация после перелома большой берцовой кости, которая состоит из нескольких этапов. Только стоит помнить, что спешка в процессе реабилитации не самый лучший выбор. Поэтому и интенсивность ее должна нарастать постепенно. При ходьбе вначале используются костыли, а после ходунки, трость с последующей полной нагрузкой.
Массаж и гимнастика
Любая процедура выполняется под контролем лечащего врача, инструктора ЛФК или массажиста. Массаж позволяет разогреть мышцы, ускорить кровообращение в тканях. Вначале выполняется поглаживание, после которого следует растирание, разминание. Методики могут быть разными, все зависит от уровня и квалификации массажиста.
Гимнастика способствует тому, что реабилитация после перелома берцовой кости проходит быстрее за счет выполнения специального комплекса упражнений. На начальном этапе упражнения должны выполняться только под контролем специалиста, вначале без нагрузки. После по рекомендации инструктора ЛФК может быть добавлена нагрузка.
Комплекс упражнений
Перед использованием любой лечебной гимнастики необходимо посоветоваться с лечащим врачом или инструктором ЛФК. Начать нужно с того, что сесть на кровать и свесить ногу, она сама должна согнуться в коленном суставе. Постепенно в виде нагрузки может выступить здоровая нога, которая давит на прооперированную. Согнуть ногу можно постараться при помощи рук. Движения должны осуществляться и в голеностопном суставе, сгибания и разгибания повторяются 20 раз.
После нужно лечь на спину, постараться сесть при помощи инструктора, врача или постороннего человека. Когда упражнение выполнено, нужно опять принять горизонтальное положение. Упор делается при помощи рук, которыми обхватывается кровать, в таком положении должна быть поднята одна прямая нога, а потом вторая. Чтобы результат не заставил себя ждать выполняется от 6 до 8 повторений. Если начинает беспокоить боль тренировка должна быть немедленно прекращена.
Физиопроцедуры
Важным этапом реабилитационного лечения являются физиопроцедуры. Как и методик гимнастики, их большое количество и оптимальную процедуру позволит подобрать врач.
После травмы показано назначение электрофореза. Процедура позволяет при помощи электрического тока обеспечить проникновение лекарств в ткани. Ускорить сращение за счет ускорения кровотока позволяет магнитотерапия. Также процедура позволяет увеличить обмен веществ в клетках.
Обезболивающие гели и мази проникают в ткани лучше с использованием ультразвука. Ускорить регенерацию позволяют переменные токи, которые позволяет получить процедура диодинамика.
После постановки металла физиопроцедуры ограничиваются, особенно те, в которых применяются токи. После операции эффект дает ультрафиолетовое облучение. Методика способствует образованию витамина Д, он позволяет кальцию лучше усваиваться.
Перелом голени относится к серьезным травмам, поскольку при условии неправильного подхода к лечению и реабилитации человек рискует остаться инвалидом и потерять способность ходить. В большинстве случаев причиной инвалидности может стать перелом большеберцовой кости, поскольку она является опорной, а малоберцовая обеспечивает дополнительную стабильность голеностопного сустава. Быстрого результата после травмы ждать не стоит, однако, при правильном подходе он не заставит себя ждать.
Признаки и симптомы
- Характерными признаками и симптомами травмы являются:
- Боль непосредственно в месте перелома.
- Образуется припухлость, наблюдаются следы кровоизлияния.
- Отек у основания большого пальца.
- При физической диагностике (пальпации) пациентом чувствуется резкая боль в месте повреждения. Любые движения пальцем становятся невозможными по причине острой болезненности сустава.
- При наружном осмотре наблюдается явное смещение, не характерное типичному положению пальца. При тщательном прощупывании возможно определение крепитации отломков кости.
- Наибольшую боль причиняет воздействие на ось поврежденного пальца.
Стоит учитывать, что большой палец выполняет половину функций руки, поэтому его бездействие сравнимо с практически полной потерей способности выполнять какие-либо действия, в частности кистью. Для выявления повреждения и постановки точного диагноза достаточно нескольких характерных признаков перелома, тщательная диагностика не требуется ввиду чрезмерно сильных болевых ощущений пациентом.
Наложение гипса
Для полного и правильного восстановления структуры и функциональности пальца необходим полный покой.
Значение мобилизации при переломе:
-
полное обездвиживание и обеспечение отдыха органу;
-
ускорение процессов регенерации костной ткани;
-
снижение нагрузки на палец;
-
уменьшение риска сопутствующих травм.
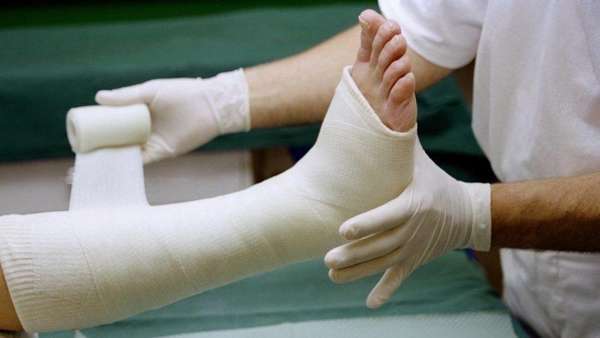
Для фиксации пальца используют бинты, смоченные в гипсовом растворе. В процессе бинтования повязка принимает нужную форму, затем застывает, надежно фиксируя поврежденное место.
Сколько носить гипс зависит от вида перелома. Повязку не снимают до полного выздоровления, подтвержденного рентгенологическими снимками.
Недостаток гипса ─ потеря формы при намокании, быстрое охлаждение в зимнее время, что замедляет формирование костной мозоли. Поэтому в настоящее время все чаще используют специальные влагоустойчивые полимеры. Они более легкие и с низкой теплопроводимостью.
Для прочной фиксации ноги гипс накладывается не только на сам палец, но и на подошву стопы, 2/3 голени. Такая иммобилизация существенно ограничивает движение ноги, но она оправдана, так как помогает в короткие сроки достичь лечебного эффекта.
Гипсовую повязку (как на фото) не накладывают при трещинах, а также после хирургического вмешательства, когда перелом является осложнением (вторичной патологией). В этом случае гипс применяется после прогрессирования заживления ран мягких тканей.
Сколько срастается кость, зависит от нескольких факторов:
-
вид и степень перелома (наличие многочисленных отломков, дробление, масштабы повреждения надкостницы);
-
возраст пациента;
-
состояние костной ткани, наличие хронических заболеваний со стороны эндокринной системы, нарушение обмена веществ.
В среднем при неосложненном переломе фаланга срастается за 20 дней (3 недели). При трещинах палец заживает в течение 14 дней. Полное восстановление работоспособности наступает через месяц. Перелом со смещением требует иммобилизации на протяжении 4-5 недель, функциональность нормализуется через 2-2,5 месяца. При открытых, компрессионных, многочисленных переломах с дроблением кости на мелкие части гипс носят 2 месяца, а полное восстановление возможно через 3 месяца при условии соблюдения всех рекомендация по реабилитации.
Восстановительному процессу могут помешать внутренние факторы. При остеомиелите (инфекционном воспалении костной ткани) сроки выздоровления замедляются. Такое состояние требует хирургического вмешательства и увеличивает процесс восстановления на 1-1,5 месяца.
Удвоить реабилитационный период может неправильное сращение фаланги с последующим повторным разрушением кости и репозицией.
Особенности лечения
Лечение закрытого перелома проводят двумя способами – консервативным и хирургическим. При этом оценивать состояние пациента должен врач.
При повреждении легкой степени тяжести операция не проводится. В этом случае используется консервативная терапия. Она заключается в репозиции костных структур и дальнейшей фиксации поврежденного участка.
Чтобы добиться нужного результата и минимизировать дискомфортные ощущения, костные фрагменты рекомендуется сопоставлять под местной анестезией. После репозиции на поврежденную область накладывают гипс. Также могут применяться специальные повязки или другие фиксирующие предметы.
Если пациент получил раздробленный или оскольчатый перелом, обездвиживание пораженных костей осуществляют с помощью скелетного вытяжения. Срок иммобилизации определяет врач. Это зависит от характеристик перелома.
К примеру, скелетное вытяжение при получении диафизарного перелома голени применяется в течение 4 недель. После чего накладывают гипсовую повязку, которую требуется носить 3–4 месяца.
Чтобы исключить длительное пребывание в горизонтальном положении и обеспечить сохранение двигательной активности прилегающих суставов на период лечения, применяют аппарат Илизарова.
Хирургическое вмешательство считается самым действенным способом лечения. В этом случае удается добиться более быстрого восстановления костных структур. Благодаря проведению операции удается значительно раньше восстановить двигательную активность.
Суть хирургического вмешательства заключается в фиксации костных структур специальными металлическими предметами. К ним относят пластины, спицы, винты. Также могут применяться штифты или гвозди.
Под местным наркозом хирург проводит фиксацию костных структур с помощью специальных металлических приспособлений. После операции поврежденные участки тоже нужно зафиксировать. Длительность периода иммобилизации подбирает врач. Все зависит от поставленного диагноза.
В течение всего периода лечения и после начала реабилитации пострадавшему проводится массаж и применяются методы физиотерапии. Лечение дома включает выполнение специальных упражнений для разработки поврежденного сустава. Это помогает сделать костные структуры более подвижными и избежать атрофического поражения мышечных тканей.
 Особенности перелома большого пальца на ноге
Особенности перелома большого пальца на ноге Боль в суставе большого пальца на руке: причины и лечение
Боль в суставе большого пальца на руке: причины и лечение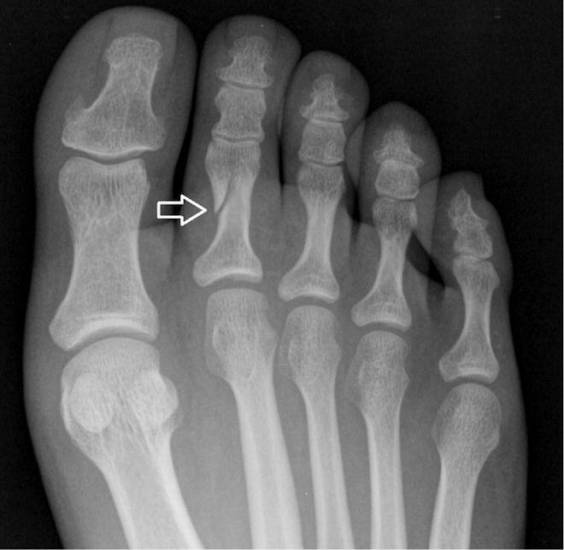

 Причины и лечение воспаления сустава большого пальца ноги
Причины и лечение воспаления сустава большого пальца ноги Болят косточки на ноге около большого пальца
Болят косточки на ноге около большого пальца Почему возникает косточка на ноге большого пальца сверху и как от нее избавиться
Почему возникает косточка на ноге большого пальца сверху и как от нее избавиться