Содержание
Причины
Закладка анатомических подвижных соединений происходит в период внутриутробного развития, и в норме процесс формирования костной ткани у детей заканчивается в возрасте от 3 до 6 месяцев.
На задержку оссификации (развития костного ядра) влияет ряд факторов:
- недостаточное количество околоплодной жидкости;
- тазовое предлежание плода;
- токсикоз;
- преждевременные роды;
- неправильный режим питания беременной, дефицит витаминов, микро- и макроэлементов, которые принимают участие в построении костной ткани (магния, фосфора, железа, кальция).
Из этиологии гипоплазии тазобедренного сустава у детей нельзя исключать генетический компонент. Признаки патологии накапливаются в каждом последующем поколении, поэтому в семьях, где родители имеют дисплазию, риск рождения ребенка с неразвитостью суставов выше в десятки раз.
Большой вес плода, неблагополучное течение беременности, неблагоприятные климатогеографические условия, плохая экология, заболевания женской половой сферы, сопутствующие хронические патологии у матери могут являться причинами замедленного формирования костной ткани у новорожденного.
Факторы, провоцирующие оссификацию
По мере развития ребенка его бедренный сустав увеличивается. Подобный процесс происходит и с ядрами. Существует ряд негативных факторов, которые могут вызвать задержку в их увеличении, то есть стать причиной оссификации. Необходимо отметить: такие же причины негативно влияют и на рост тазобедренного сустава.
Оссификацией страдает каждый второй ребенок, у кого есть рахит, ведь в тканях из-за него катастрофически не хватает питательных веществ. Витамины и микроэлементы не получают в необходимом объеме ткани мышц, связок, сухожилий, костей.
При дисплазии суставов у малышей не разводятся ножки
Если у малыша есть дисплазия и при этом страдает бедренный сустав, она негативно отразится на формировании ядер. Чаще всего они медленно развиваются у детей, находящихся на искусственном вскармливании. Оно ослабляет иммунитет ребенка и не влияет благотворно на их ткани.
Главными симптомами дисплазии у детей считают:
- асимметричность кожных складок;
- ограничение при отведении бедра;
- симптом щелчка (симптом соскальзывания);
- наружную ротацию бедра;
- относительное укорочение конечности.
Состояние здоровья обоих родителей нередко является основной причиной возникающих у малыша патологий тазобедренного сустава. Особую роль в данном процессе играет здоровье матери, которое отражается на ядрах. Как показывают медицинские исследования, если у родителей есть сахарный диабет, такое ядро у ребенка будет развиваться медленно. У такого малыша и бедренный сустав станет формироваться значительно медленнее, чем у сверстников. В подобных ситуациях требуется комплекс мер, направленных на стимулирование и развитие опорно-двигательного аппарата. Подобная помощь необходима многим малышам, чьи родители страдают заболеваниями щитовидной железы. Ядро у таких детей развивается замедленно. Параллельно с данным процессом наблюдаются признаки нарушений обмена веществ, сдерживающих развитие тазобедренного сустава. Все это влияет на формирование основных тканей в тазовой области.
Немаловажным фактором, влияющим на здоровье будущего ребенка и развитие у него тазобедренного сустава, является то, как протекала беременность женщины. Ядра могут отсутствовать или развиваться замедленно при тазовом, поперечном, ягодичном предлежании плода.
Сравнение здорового и больного сустава
Патологии в этой области часто возникают из-за неправильного положения растущего малыша в материнской утробе. Ядро у плода может не начать формироваться из-за нехватки в организме матери витаминов Е, В и необходимых для данного процесса микроэлементов: кальция, фосфора, йода, железа. Все это влияет и на развитие малыша. Гормональные сбои, многоплодная беременность, вирусные и инфекционные заболевания матери, наличие у нее гинекологических проблем во время беременности — все это причины, из-за которых ядро не станет развиваться.
Немаловажным моментом является генетическая предрасположенность к заболеваниям тазобедренного сустава. Ряд патологий в этой области может передаваться по наследству. Преждевременные роды, неблагоприятные экологические факторы тоже влияют на то, как формируется ядро. Но, как показывают научные исследования, в каждом пятом случае такое нарушение работы обусловлено генетическими причинами.
Не менее опасным фактором является недоразвитие позвоночника и спинного мозга у матери. Это тоже влияет на состояние опорно-двигательного аппарата малыша. Повышенный тонус матки не проходит бесследно для развития плода, нередко он может спровоцировать нарушения в развитии опорно-двигательной системы ребенка.
Лечение дисплазии
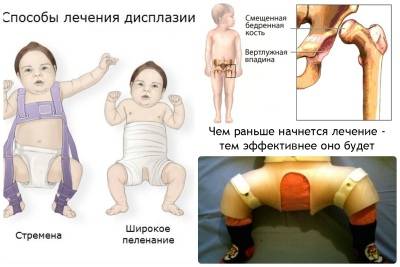
На сегодняшний день, к счастью, достаточно редки случаи позднего выявления данной патологии. Основой терапии является консервативное лечение при помощи специальных приспособлений, направленных на формирование вертлужной впадины и положения головки бедра в ней.
С этой целью ноги ребенка устанавливаются в постоянную позицию отведения. Тактика варьируется в зависимости от возраста ребенка.
Первые 3-6 месяцев жизни
При наличии свободного доступа к аппарату ультразвуковой диагностики и подтвержденной нестабильности в тазобедренном суставе, ребенку проводят установление шины на нижние конечности в позиции отведения и сгибания. Динамику восстановления проводят при помощи УЗД в установленные сроки для определения последующей тактики ведения ребенка с ДТС.
При отсутствии доступа к аппарату УЗД у детей с подозрением на дисплазию используют абдукционную подушку в течение первых 6 месяцев жизни. Если повторные осмотры выявили стабильность сустава – подушка снимается, но ребенок находится под наблюдением детского ортопеда еще некоторое время.
При нестабильности после полугода использования подушки у такого ребенка прибегают к применению шины до появления признаков нормального развития крыши вертлужной впадины и отсутствия симптомов ДТС (обычно в течение 3-6 месяцев).

В случае если при первом осмотре у ортопеда выявлено дислокацию тазобедренного сустава, его ядро мягко вправляют и накладывают шину для его коррекции.
Никогда нельзя прибегать к самостоятельному накладыванию шины у ребенка с ДТС без наличия соответствующих навыков, которыми обладает ортопед
Важно следовать основным трем правилам, которые предписывает инструкция при использовании шины
- правильная коррекция сустава до наложения шины;
- избегание экстремальных положений;
- сохранение способности ребенка двигать ногами.
При неполноценной коррекции ТЗС перед установлением шины возможна травма зоны роста, расположенной на задней стенке вертлужной впадины и, соответственно, задержка развития нижней конечности.

Возраст от 6 до 18 месяцев
При невозможности редуцировать дисплазию консервативными способами или запоздалом обращении к ортопеду в более зрелом возрасте ребенка, прибегают к хирургическому вмешательству. В таких случаях используют закрытую редукцию под общей анестезией и под контролем артрограммы. Применяют только у детей старше 3 месяцев.
После проведенной операции дополнительно накладывают шину для стабилизации сустава.
Постоянная дислокация в возрасте от 18 месяцев до 4 лет
У более взрослых детей закрытая редукция ядра тазобедренного сустава редко является успешной, из-за чего в большинстве случаев сразу прибегают к открытой операции, которая при выраженной дисплазии направлена на пластику.
После операции применяется иммобилизацию на период до 3 месяцев, по истечению которых гипс снимают для восстановления полноты движений в суставе.
Дислокация у детей старше 4 лет
Чем старше ребенок – тем тяжелее ему провести редукцию и стабилизацию в таком положении сустава, и тем выше риск осложнений. Аваскулярный некроз как неблагоприятное последствие проведенного оперативного вмешательства у детей старше 4-6 лет достигает 25% среди прооперированных.
Каждый случай в таком возрасте рассматривается строго индивидуально, так как наличие или отсутствие лечения может привести к ряду осложнений вплоть до инвалидизации пациента.
Профилактика
Профилактические меры необходимы при беременности:
- питайтесь сбалансированно, употребляйте продукты, богатые кальцием, фосфором, витаминами;
- чаще бывайте на улице, так как под воздействием солнца в коже естественным путем образуется витамин D;
- избегайте стрессов.
Уже после рождения ребенка профилактика заключается только в регулярных осмотрах. Они позволят выявить патологию как можно раньше и быстро вылечить, избежав каких-либо осложнений.
Полезные продукты для суставов
Продукты, богатые витаминами и минералами:
| Витамин | Содержится |
|---|---|
|
Фосфор |
Рыба Молоко, сыр Яйца, бобы |
|
Кальций |
Молочные продукты Орехи, зелень Соя, бананы |
|
D |
Сливочное масло Говяжья печень Молочные продукты |
Продукты питания, богатые фосфором. Нажмите на фото для увеличенияПродукты питания, богатые кальцием. Нажмите на фото для увеличенияПродукты питания, богатые витамином D. Нажмите на фото для увеличения
Еда с витамином D особенно полезна зимой, когда организму не хватает солнечного света для полноценной выработки вещества в коже.
Клиническая картина
Признаки врожденного вывиха бедра не являются специфическими. Даже опытный ортопед не диагностирует заболевание только после осмотра пациента. На патологию может указывать разная длина ног из-за смещения головки бедренной кости. Для ее обнаружения детский ортопед укладывает новорожденного на горизонтальную поверхность и сгибает ноги в коленях, располагая пятки на одном уровне. Если одно колено выше другого, то ребенку показано дальнейшая инструментальная диагностика. Для патологии характерны такие клинические проявления:
- ассиметричное расположение ягодичных и ножных складок. Для осмотра врач укладывает новорожденного сначала на спину, затем переворачивает на живот. При нарушении ассиметричного расположения складок и их неодинаковой глубине существует высокая вероятность дисплазии. Этот симптом также неспецифичен, а иногда вообще является анатомической особенностью. У крупных младенцев на теле всегда много складок, что несколько затрудняет диагностику. К тому же иногда подкожная жировая клетчатка развивается неравномерно, и впоследствии ее распределение нормализуется (обычно через 2-3 месяца);
- объективный признак заболевания — резкий, немного приглушенный щелчок. Этот симптом проявляется в положении лежа на спине с разведенными ногами. Характерный щелчок слышится при отведении поврежденной конечности в сторону. Причина его возникновения — вправление бедренной кости в вертлужную впадину, принятие тазобедренным суставом анатомически правильного положения. Щелчок сопровождает и обратный процесс, когда ребенок совершает пассивное или активное движение, и головка ведра выскальзывает из вертлужной впадины. По достижении детьми 2-3 месяцев этот симптом утрачивает свою информативность;
- у детей с врожденным вывихом бедренного сустава после 2 недель жизни возникает ограничение при попытке отвести ногу в сторону. У новорожденного связки и сухожилия эластичные, поэтому в норме можно отвести его конечности таким образом, чтобы они легли на поверхность. При повреждении сочленения отведение ограничено. Иногда наблюдается псевдоограничение, особенно при обследовании грудничков до 4 месяцев. Оно происходит за счет возникновения физиологического гипертонуса, также требующего коррекции, но не столь опасного, как вывих.
Если по какой-либо причине патология не была своевременно диагностирована, то она может затронуть расположенные вблизи бедра мягкие ткани. Например, врожденный вывих у детей старше полутора лет клинически проявляется плохим развитием мышц ягодиц. Ребенок старается стабилизировать тазобедренный сустав и раскачивается во время движения, его походка напоминает «утиную».
Диагностика
Динамический процесс роста и развития функциональных свойств тазобедренного сустава начинается с двухмесячного возраста. Именно с этого момента можно дифференцировать ускорение или замедление оссификации, предрасположенность к вывиху или подвывиху.
Диагностический поиск выполняет врач-ортопед. На первом этапе через опрос родителей выясняет характер начала заболевания, механизмы, которые лежат в основе развития дефекта. После сбора анамнеза специалист проводит осмотр грудничка.
При обследовании младенца диагностическое значение имеет несимметричность кожных складок, наружная ротация, ограничение отведения, укорочение конечности, симптом щелчка.
При ходьбе болезненное состояние у детей старше года проявляется хромотой.
Чтобы определить недоразвитый тазобедренный сустав у грудничка, нельзя ограничиваться фенотипическими тестами: асимметрия может пройти к второму-третьему месяцу жизни, изменение длины нижней конечности не отслеживается при двухсторонней патологии.
Для полноты клинической картины и достоверности данных необходимо задействовать инструментальные методы исследования: УЗИ, ультрасонографию, рентгенографию (разрешена с трех месяцев)
Симптомы
Выявление первых симптомов анатомических дефектов крупных сочленений суставов проводится уже в первые месяцы после рождения малыша. Заподозрить болезнь можно уже у грудничка. При появлении первых признаков болезни следует показать малыша врачу-ортопеду. Доктор проведет все дополнительные обследования, которые позволят уточнить диагноз.
К наиболее характерным проявлениям и признакам болезни относятся:
- Асимметрия расположения кожных складок. Обычно они достаточно хорошо определяются у новорожденных и грудничков. Оценить данный симптом может каждая мама. Все кожные складки должны находиться приблизительно на одном уровне. Выраженная асимметрия должна насторожить родителей и натолкнуть на мысль о наличии у ребенка признаков дисплазии.
- Появление характерного звука, напоминающего щелчок, во время приведения тазобедренных сочленений. Также этот симптом можно определить при любых движениях в суставе, при которых происходит отведение или приведение. Этот звук возникает вследствие активных движений головки бедренной кости по суставным поверхностям.
- Укорочение нижних конечностей. Может встречаться как с одной стороны, так и с обеих. При двухстороннем процессе у малыша часто наблюдается отставание в росте. Если же патология возникает только с одной стороны, то у ребенка может развиться хромота и нарушение походки. Однако данный симптом определяется несколько реже, при попытках вставания малыша на ножки.
- Болезненность в крупных суставах. Этот признак усиливается при попытке ребенка встать на ножки. Усиление болезненности происходит при выполнении различных движений в более быстром темпе или с широкой амплитудой.
- Вторичные признаки заболевания: небольшая атрофия мышц в области нижних конечностей, как компенсаторная реакция. При попытках определения пульса на бедренных артериях может наблюдаться несколько сниженная импульсация.
Сложности с диагностикой заключаются в том, что у маленького ребенка нельзя узнать его субъективные ощущения.
Но есть определенные признаки, на которые должны обратить внимание родители:
- Согласно медицинским нормам ноги должны отводиться в разные стороны на 150-170 градусов. Если угол меньше, то нужно обратиться к врачу.
- Если разная длина ног, необходимо обратиться к ортопеду.
- Паховые и ягодичные складки должны быть симметричны.
- Щелчки при движении ног являются важным симптомом.
Это нужно сделать в месяц, в три, шесть и в 12 после рождения. На каждом осмотре предусмотрена возможность установки правильного диагноза.
В месяц можно провести УЗИ тазобедренных суставов. При этом получают эхопризнаки для дальнейшей диагностики.
 Дисплазия тазобедренного сустава у взрослых и детей: причины, диагностика, лечение, последствия
Дисплазия тазобедренного сустава у взрослых и детей: причины, диагностика, лечение, последствия Артроз тазобедренного сустава: симптомы и лечение
Артроз тазобедренного сустава: симптомы и лечение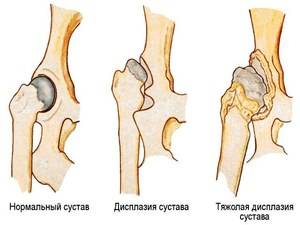 Смещение тазобедренного сустава
Смещение тазобедренного сустава

 Транзиторный тип строения тазобедренного сустава лечение
Транзиторный тип строения тазобедренного сустава лечение Норма угла тазобедренного сустава у новорожденных
Норма угла тазобедренного сустава у новорожденных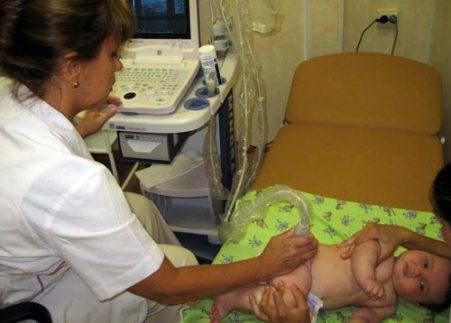 Оссификаты тазобедренного сустава лечение
Оссификаты тазобедренного сустава лечение Осмотр пациента с проблемой тазобедренного сустава
Осмотр пациента с проблемой тазобедренного сустава