Содержание
- 1 Диагностика
- 2 Переломы отростков позвоночника, механизм возникновения, симптомы и лечение.
- 3 Перелом поперечного отростка позвоночника
- 4 Механизм и причины
- 5 Симптоматика при переломе
- 6 Шейные позвонки
- 7 Шейный сегмент позвоночника
- 8 Пальпаторное исследование позвоночника
- 9 Массаж при коксартрозе тазобедренного сустава
- 10 Синдром хронического парапареза
- 11 Связки
- 12 Перелом поперечного отростка позвоночника – симптомы и лечение
Диагностика
Переломы отростков позвоночника, механизм возникновения, симптомы и лечение.
Повреждения поперечных отростков бывают трёх видов:
- Оскольчатые переломы.
- Со смещением отростка.
- Право или левосторонние.
Перелом остистого отростка шейного позвонка чаще всего происходит со смещением отломков. Усложняет ситуацию и то, что возможно наличие нескольких переломов. Симптомы перелома поперечного отростка позвоночника схожи с предыдущим видом травмы, и также могут перейти в более серьезное заболевание.
Перелом поперечного отростка позвоночника самый часто встречающийся тип травмы. При нем не происходит разрыва связок, но повреждается сразу несколько позвонков. Так называемый компрессионный перелом затрагивает сосуды, ткани и нервы.
Если же травме предшествовало нестабильное растяжение позвонков, то появляется декомпрессионный перелом. Он может иметь открытую или закрытую форму. В первом случае травма наиболее опасна.
Признаки перелома поперечного отростка позвоночника и перелома осистых отростков немного отличаются друг от друга, но можно выделить следующие общие симптомы:
- Сильная боль.
- Усиление болевых ощущений при движениях.
- Поднятие или сгибание ноги приводит к резкой боли.
- Сложность при поднятии спины от пола.
От типа повреждения могут проявляться и другие неприятные ощущения. На месте травмы может появиться гематома, а из-за повреждения нервных волокон понижается давление, и затрудняется мочеиспускание.
Основные симптомы при переломе:
- Нарушается двигательная способность всех конечностей, вплоть до полного паралича.
- Исчезает чувствительности кожных покровов. Варьируется от слабого онемения до полного отсутствия тактильной чувствительности.
- Появляются проблемы с мочеиспусканием.
- Головная боль и боль в месте перелома.
- Головокружение.
- Нарушение в работе дыхания и сердца, вплоть до остановки.
- Проблемы с подвижностью шейных позвонков.
- Кровотечение и отечность.
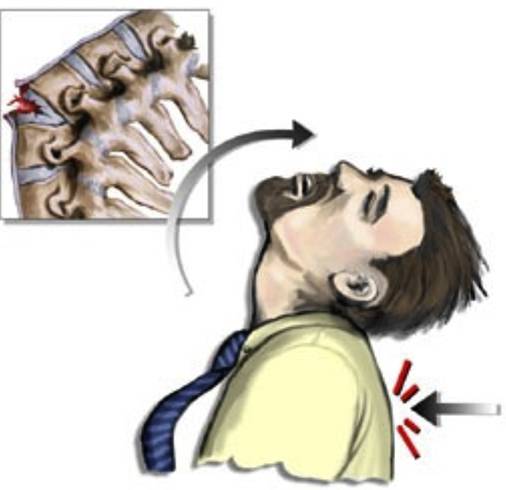
Травма шеи локализует боль в области надплечья, затылка и лопаток. Больной может чувствовать шум в ушах и сильное напряжение мышц.
Возникает внезапная резкая боль на уровне сломанных остистых отростков, припухлость, которая сглаживает контуры отростка. Пострадавший избегает сгибательных движений туловища. При пальпации кроме боли в местах сломанных остистых отростков можно почувствовать патологическую подвижность, отклонения их от средней линии и изменение расстояния между ними.
Главным признаком перелома остистого отростка позвонка является сильная боль в области шеи. Возникает она сразу после травмы и усиливается во время движения головой. Спустя несколько минут наступает отечность мягких тканей и в области шеи сглаживаются все борозды.
Во время пальпации можно ощутить части костей, которые были переломаны. При этом костные отломки могут перемещаться под пальцами.
Еще один симптом перелома – ограниченная подвижность шеи. Больной не может повернуть голову или наклонить ее. Движения через силу могут привести к смещению позвонков и вызвать ряд осложнений (обычно возникает нарушение работы спинного мозга).
Очень часто перелом остистого отростка шейного позвонка приводит к нарушению мозгового кровообращения. Обусловлено это передавливанием кровеносных сосудов, питающих мозг, отломками костей. В результате патологии в головной мозг не поступает достаточное количество кислорода и питательных веществ, что приводит к появлению дополнительных симптомов: нарушению зрения, слуха, координации движений, а в некоторых случаях может спровоцировать кому.
В последнее время в хирургическую практику широко внедрены оперативные методы лечения больных с травмами позвоночника. Они направлены не только на устранение причин сжатия спинного мозга и ликвидации смещение позвонков, но и на стабилизацию позвоночного столба.
. Больному накладывают воротник сроком на 3—4 недели, после чего проводят массаж, ЛФК, физиотерапевтические процедуры.
Лечение
Остистые отростки при ровной спине не могут быть травмированные, их можно травмировать только вследствие сильного удара тяжелым предметом, при этом спина должна находиться в изогнутом состоянии.
Причины переломов
Изолированные переломы остистых отростков встречаются достаточно редко. По механизму возникновения такие переломы могут быть прямыми (сильный удар по области отростка) и непрямыми (переразгибание позвоночника или резкое и сильное сокращение мышц).
Диагностика
Для лечения больных с переломами дужек без смещения отломков следует назначать постельный режим на 4-5 недель, прибегнув к иммобилизации позвоночника с помощью гипсового корсета, который накладывают при извлечении петлей Глиссона в вертикальном положении больного.
Перелом поперечного отростка позвоночника
Переломы поперечных отростков поясничных позвонков, чаще всего, появляются при травмах. Обычно поражаются верхние 3-4 позвонка поясницы. Третий позвонок поясницы имеет удлиненные поперечные отростки, поэтому он подвержен травмам больше других. Перелом отростков позвоночника может быть следующих разновидностей:
- одиночные,
- переломы 2-х и более позвонков,
- переломы со смещением и без смещения,
- оскольчатые.
Симптомы
Клинические проявления перелома поперечного отростка позвонков следующие:
- при нарушении структуры кости манифестирует резкая выраженная боль в области поясницы,
- боль связана с движением. При сгибании в противоположную от локализации травмы сторону боль усиливается. Это явление носит название симптома Пайра.
- невозможность привести в движение нижнюю конечность на пораженной стороне – симптом прилипшей пятки,
- возникновение невыносимой боли при неактивных движениях в тазобедренном суставе на пораженной стороне,
- напряжение мышц поясничного отдела,
- при повреждении нервов появляется нарушение чувствительности, мочеиспускания.
Причины
Причины перелома поперечных отростков поясничных позвонков могут быть следующими:
- прямое силовое воздействие в район поясничного отдела позвоночника,
- падение с крыш, многоэтажек, высоты собственного тела,
- тяжелая физическая работа,
- патологические.
Переломы отростков поясничных позвонков возникают при прямых силовых воздействиях. Такие силовые воздействия можно получить при занятиях каратэ, боевым самбо, кикбоксингом, спортивной гимнастикой, при дорожно-транспортных происшествиях. При ДТП нарушения структуры костей получаются в результате столкновения поясницы о спинку сидения.
При падениях с высоты нарушения структуры кости могут быть как компрессионными, так и декомпрессионными. При компрессионных переломах отростков позвонков образуются осколки, которые осложняют дальнейшее лечение и восстановление, так как ими повреждаются близлежащие нервы и сосуды. Компрессионные переломы отростков позвонков в большинстве случаев бывают со смещениями. Декомпрессионные переломы при падениях с крыш, многоэтажек похожи на нарушения структуры кости от силовых воздействий, но они, в основном, поражают несколько позвонков.
Лечение
Переломы отростков поясничных позвонков требуют, в основном, нехирургическое лечение. Если нарушение структуры кости одиночное, то вначале место перелома обертывается ватно-марлевой повязкой. Через некоторое время больному надевается корсет, ему разрешается определенный объем движений. Как правило, в течение 30 дней происходит излечение.
При нарушениях структуры нескольких позвонков назначается строгий постельный режим. Больной находится в лежачем положении в позе «лягушки». Ноги согнуты в тазобедренном и коленном суставах, под коленный сустав подкладывается мягкая ткань. Благодаря этой позе обеспечивается минимальная нагрузка на поврежденные позвонки. Через месяц больному накладывается гипс в виде корсета от нижнего края тазовых костей до сосков. При этом ему разрешается передвигаться по палате.
Механизм и причины
Шейный отдел позвоночного столба состоит из семи позвонков, которые считаются наиболее гибкими и хрупкими во всем позвоночнике. Располагаются они в верхней части спины, соединены между собой межпозвоночными дисками и по внешнему виду напоминают букву С.
-
дорожно-транспортные происшествия – риск повредить позвоночник в шейном отделе очень высок при внезапном торможении автомобиля;
ДТП — самая частая причина переломов шейных позвонков
-
падение на голову (особенно часто подобные несчастные случаи происходят при нырянии на небольшую глубину, поэтому повреждения, полученные в результате, называют травмой ныряльщика);
При нырянии или падении на голову тоже легко можно повредить шею
- сильный удар в область шеи, падение тяжелого предмета на голову.
При наличии дегенеративных процессов (остеохондроз, протрузии, остеопороз) в области шейного отдела перелом может вызвать даже неловкое или слишком резкое движение головой, особенно запрокидывание ее назад.
У лиц с остеопорозом перелом шейного отдела может случиться даже из-за резкого движения головой
В группу риска по травматизации шейного отдела входят спортсмены, особенно те, кто занимается экстремальными видами спорта, пожилые люди и больные с ослабленной мышечной массой, переломами других отделов позвоночника, черепно-мозговыми травмами.
Основная группа риска — это спортсмены
Решающими в диагностике перелома тел позвонков являются данные рентгенографии (особенно в боковой проекции), по которым определяют локализацию, характер перелома и степень компрессии.
Через 4—6 недель воротник снимают и назначают ЛФК, массаж мышц, тепловые процедуры. Срок нетрудоспособности составляет 2—5 мес. При тяжелых переломах и переломовывихах шейных позвонков применяют скелетное извлечение за череп скобой Кречфилда, потому что репозиция петлей Глиссона с небольшим грузом, как правило, не удается..
При прохождении рентгена, могут ставиться неверные диагнозы. Это зависит от того, что тени создаваемые мышечными тканями, внутренними органами и другими подобными факторами могут привести к созданию неверной картины в диагнозе.
Также при диагностике следует учесть, что у пациента могут быть врожденные патологии как мышечные, так и патологии в позвоночных отделах, что тоже может очень сильно повлиять на постановку диагноза.и дужек позвонков встречаются достаточно редко и чаще всего сочетаются с повреждениями других структур позвоночного столба.Лечение
Что такое перелом отростка позвоночника и как он возникает?
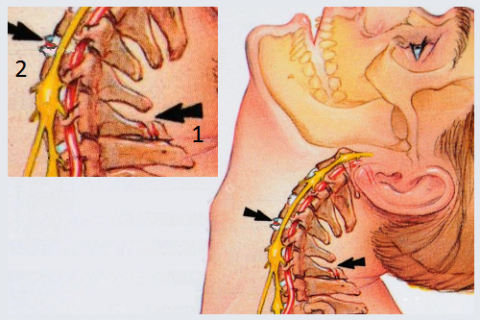
Разновидность Травмы землекопа: слом processus spinalis (1), разрыв межпозвоночного диска (2)
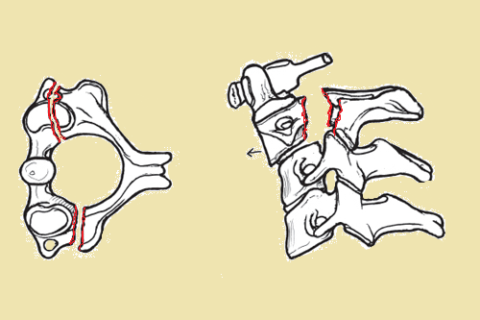
Переломом остистого отростка называется нарушение его целостности – трещина, слом или отрыв костного фрагмента. Для этого вида повреждения характерна неправильная линия излома, которая проходит посередине отростка. Возможна разная степень его смещения.
Изолированные переломы processus spinalis могут быть получены в результате:
- резкого и полного наклона головы вперёд, с последующим быстрым, хлёстким переразгибанием шеи кзади;
- в случаях неожиданно-резкого сокращения поверхностных мышц спины;
- непосредственного удара по позвоночнику, особенно в тот момент, когда спина согнута и отростки выпирают наружу;
- неудачного падения (без правильной группировки и переката) на шейно-грудную область позвоночного столба.
Изолированный перелом двух отростков позвоночника (остистых) встречается крайне редко. В большинстве случаев, такое повреждение получают при обширной и тяжёлой травме спины, когда ломаются и другие отделы позвонков: дуги, тела, поперечные processus.
При травме Палача (Висельника) у Аксиса ломается не остистый отросток, а ножки дуги
Симптоматика
Для переломов processus spinalis характерны следующие признаки:
- локальное резкое болевое ощущение, усиливающееся во время сгибания-разгибания повреждённого отдела позвоночного столба;
- отёчность вокруг места повреждения;
- напряжённость или закрепощенность мышц спины;
- удержание вынужденного положения головы и/или туловища;
- подвижность сломанного фрагмента, возможен специфический хруст при пальпации.
Симптоматика при переломе
Первое, с чем сталкивается пострадавший при переломе шейных отростков, — это сильная боль. Следующим ключевым симптомом будет резкое формирование в месте повреждения отека. При ощупывании травмированного места ощущается характерный хруст (крепитация), а фрагменты поврежденной кости можно почувствовать под пальцами. Вследствие отекания характерные складки на шее разглаживаются
Пальпацию необходимо производить очень осторожно. Возможно быстрое посинение травмированной зоны
При таких повреждениях третьим ключевым симптомом будет малоподвижность или неподвижность шеи. Пострадавший не может пошевелить головой или повернуть ее. Голова встает в вынужденную, часто неестественную позицию. Попытки насильно сделать повороты могут существенно ухудшить состояние травмы и организма в целом, даже до летального исхода.
При наличии перелома остистого отростка в шее больной испытывает сильный дискомфорт, страдает от малоподвижности шеи
Гипертонус мышц шеи – четвертое свидетельство серьезности травмы. Голова фиксируется в определенном вынужденном положении без возможности изменить его. Напряжение мышц легко можно почувствовать. При пальпации ощущаются плотные валики в зонах рядом с травмой. Иногда с переломом совмещается вывих.
В части случаев клиническая картина дополняется расстройством зрения или слуха, онемением в верхних или нижних конечностях. Такие симптомы свидетельствуют о повреждении сосудов, питающих мозг, обломками кости или сдвигом позвонка.
Если же перелом случился в грудном или поясничном отделах, что происходит крайне редко, то пациент также испытывает сильную боль в месте повреждения, скованность, страдает от нарушения работы конечностей.
Шейные позвонки
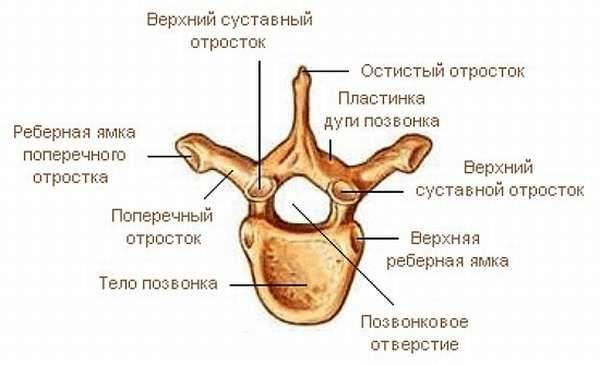
Шейные позвонки, vertebrae cervicales, меньшие из всех позвонков. Имеют небольшое тело овальной формы с длинной осью, лежащей во фронтальной плоскости. Поперечные отростки шейных позвонков образовались в результате срастания зачатков ребер и зачатков собственно поперечных отростков. Характерной особенностью шейных позвонков являются поперечные отверстия, foramen transversalia, в поперечных отростках, расположенных между рудиментом ребра и собственно поперечным отростком. Эти отверстия шейного отдела позвоночника служат для прохождения позвоночных артерий и вен, снабжающих кровью головной и спинной мозг. На концах поперечных отростков находятся передний и задний бугорки, tuberkulum anterius et tuberculum posterius, из которых передний представляет рудимент ребра, а задний – поперечный отросток. Передний бугорок VI шейного позвонка имеет наибольшие размеры и носит название сонного бугорка, tuberculum caroticum, так как к нему можно прижать сонную артерию с целью остановки кровотечения из ее ветвей. Остистые отростки II-V позвонков на концах раздваиваются, что является характерной особенностью шейных позвонков. Остистый отросток VII шейного позвонка крупный, хорошо прощупывается и служит ориентиром при счете позвонков, в связи с чем этот позвонок получил название выступающего, vertebra prominens.Рисунок: VII. Шейный позвонок: вид сверху. 1 — остистый отросток; 2 — нижний суставной отросток; 3 — верхняя суставная поверхность; 4 — задний бугорок; 5 — поперечный отросток; 6 — передний бугорок; 7 — тело позвонка; 8 — отверстие поперечного отростка; 9 — позвонковое отверстие. Суставные отростки снабжены суставными поверхностями. На верхних суставных отростках они обращены косо назад и вверх, на нижних – вперед и вниз. При этом суставная поверхность нижнего суставного отростка каждого позвонка соприкасается с суставной поверхностью верхнего суставного отростка нижерасположенного. Особое строение имеют I и II шейные позвонки. Первый шейный позвонок называется атлантом, atlas. В нем различают переднюю – меньшую и заднюю – большую дуги, arcus anterior et posterior, и боковые массы, massae laterale, от которых отходят поперечные отростки, снабженные, как и во всех шейных позвонках, отверстиями. Часть тела I шейного позвонка в хрящевом состоянии отделяется и соединяется с телом II шейного позвонка, превращаясь в его зуб. Па наружной поверхности передней дуги имеется передний бугорок, tuberculum anterius, на внутренней — ямка зуба, fovea dentis, для сочленения с зубовидным отростком. На наружной поверхности задней дуги хорошо выражен задний бугорок, tuberculum posterius, на верхней поверхности при переходе ее в боковые массы определяется борозда позвоночной артерии, sulcus a. vertebralis. Па верхней поверхности боковых масс имеется верхняя суставная ямка, fovea articularis superior, овальной формы, служащая для сочленения с мыщелками затылочной кости, а на нижней поверхности масс — нижняя суставная ямка, fovea articularis inferior, для сочленения с верхней суставной поверхностью II шейного позвонка. Второй шейный позвонок — осевой позвонок, axis. Его тело продолжается в отросток — зуб, dens, который входит в позвоночное отверстие атланта и соединяется с ямкой его передней дуги. Па передней поверхности зуба осевого позвонка видна передняя суставная поверхность, facies articularis anterior, для сочленения с передней дугой атланта, на задней — задняя суставная поверхность, facies articularis posterior, для сочленения с поперечной связкой атланта. На верхних суставных отростках образуются верхние суставные поверхности, которые находятся рядом с телом и направлены вверх и латерально. Остистый отросток раздвоен, передний и задний бугорки поперечного отростка отсутствуют; нижние суставные отростки аналогичны подобным отросткам других шейных позвонков. Количество шейных позвонков может уменьшаться до шести с ассимиляцией VII шейного позвонка грудным и превращением реберных отростков его в шейное ребро. Задняя дуга атланта в некоторых случаях расщеплена. Зуб II шейного позвонка может быть отделен от тела II позвонка. Отверстие в поперечных отростках VII шейного позвонка часто отсутствует.
Рисунок: Атлант, вид сверху. 1 — задний бугорок; 2 — задняя дуга; 3 — верхняя суставная ямка; 4 — боковая масса; 5 — передний бугорок; 6 — передняя дуга; 7 — отверстие поперечного отростка; 8 — поперечный отросток.
Шейный сегмент позвоночника
Шейный отдел позвоночника отличается повышенной мобильностью и высокими амортизационными качествами. Теоретически данная область может выдержать около 113 кг веса, а фактически у взрослого человека с нормальной массой тела на нее приходится около 50 кг.
Количество шейных позвонков у человека – 7 (общее число 34). Каждый обозначается буквой «С» и соответствующей порядковому номеру цифрой (С1, С2…С7). Из 7 шейных позвонков два в верхней части шеи и один в нижней имеют анатомо-физиологические особенности структуры. Типичные шейные позвонки – с С3 по С6.
Строение шейного позвонка, относящегося к типичным, включает тело, к которому посредством ножек крепится дуга и расположенные на ней 7 отростков. Образованное дугой и телом пространство называется межпозвонковым. Их совокупность составляет спинно-мозговой позвоночный канал.
Типы отростков:
- один (остистый) направлен назад. Имеет раздвоенный конец у позвонков С2-С6,
- два поперечных (по бокам) с отверстиями для артерий,
- суставные отростки, направленные вверх и вниз.
Типы связок:
- продольные (передние и задние). Соединяют тела позвонков,
- желтые (самые прочные). Связывают дуги,
- межостистые, надостистые (выйные) и поперечные соединяют остистые и поперечные отростки.
Соединения позвонков в области тел (симфизы) осуществляются посредством межпозвоночных дисков, состоящих из фиброзного кольца и студенистого ядра (пульпозная ткань). Именно оно придает конструкции амортизирующие свойства. Со временем ткани диска теряют эластичность и замещаются на фиброзно-хрящевые.
Особенности шейного отдела позвоночника:
- тела позвонков меньше и легче, чем у низлежащих,
- верхняя поверхность имеет вогнутую форму, нижняя – выпуклую. Таким образом каждый предыдущий позвонок создает посадочное место для последующего,
- приподнятая и слегка загнутая внутрь верхняя часть позвонков с С3 по С7 образует унковертебральные (полулунные) отростки, покрытые хрящевой тканью.
Полулунные отростки предыдущих позвонков образуют унковертебральное сочленение вместе с нижними боковыми краями предыдущих (сустав Люшка). Его формирование происходит только в юношеском возрасте.
На основании особенностей строения принято условное разделение шейного отдела на нижнюю и верхнюю части.
Верхняя часть
Первый шейный позвонок, именуемый «атлант» (С1), выполняет важную функцию – соединяет череп и позвоночный столб. Голова и С1 вращаются как единое целое. В отличие от остальных у атланта почти нет тела, вместо него – так называемые боковые м
ассы (костные утолщения), находящиеся по обеим сторонам межпозвонкового пространства на стыках дуг. Суставных отростков также нет. Сочленение с черепом и вторым позвонком обеспечивается парными ямками на верхней и нижней поверхностях боковых масс. На каждой дуге располагается бугорок, к которому фиксируются мышцы и связки. На задней дуге также расположена направляющая борозда, в которую ложится артерия перед входом в черепную зону, пройдя по каналам шейного отдела позвоночника.
Второй шейный позвонок (осевой, С2) также имеет собственное наименование – «аксис». Свое второе название − «эпистрофей» (вращательный) − он получил за обеспечение гибкого мобильного соединения с атлантом. Сочленение осуществляется за счет расположенного в передней части тела аксиса зубовидного отростка, который входит в межпозвонковое пространство С1. Первый и второй шейные позвонки образуют срединный сустав, называемый атланто-аксиальным, или суставом Крювелье.
Нижняя часть
Позвонки с третьего по пятый идентичны по строению. Начиная с шестого появляется тенденция к уширению основания. Поперечный отросток пятого и шестого позвонков расположен рядом с магистралью общей сонной артерии. В данной области шеи ее можно почувствовать и пережать.
Седьмой шейный позвонок (проминенс) снабжен толстым горизонтально расположенным остистым отростком с нераздвоенным концом. Его выступающая часть является подкожным ориентиром при подсчете позвонков, составляющих шейный отдел. Именно позвонок С7 является базой для образования так называемой холки. Подобное происходит при его чрезмерном обрастании жиром или из-за отложения солей.
Особое строение позвонку С7 необходимо для обеспечения плавного перехода шеи в спину
При этом важно равномерное распределение веса и сохранение подвижности нижней части шейного отдела, за что также отвечает 7 позвонок
Отверстия в поперечных отростках С7 меньше, поскольку предназначены для поперечной вены. Позвоночная артерия проходит только через С1-С6. Шестой позвонок принимает ее первым.
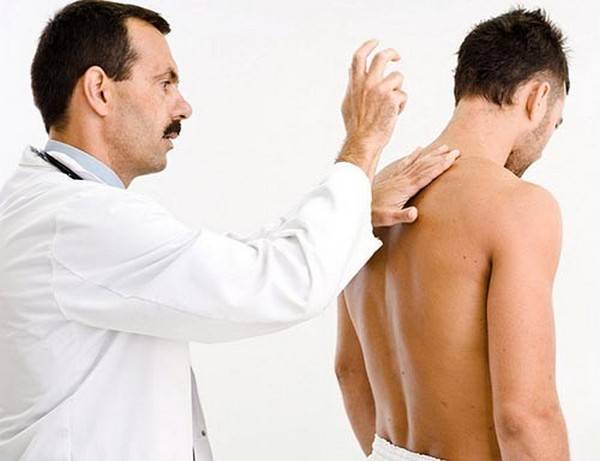
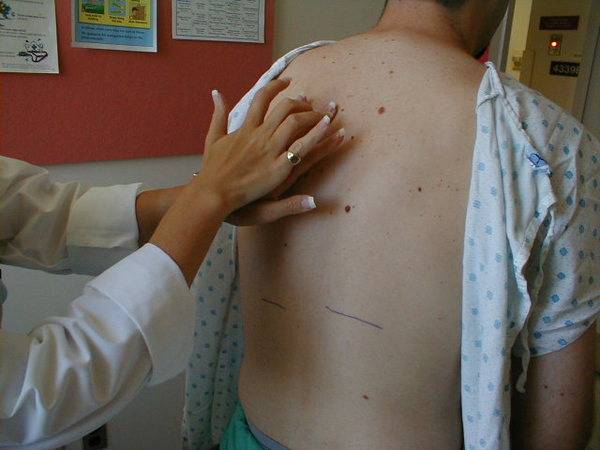
Пальпаторное исследование позвоночника
Спинной хребет пальпируют в положении стоя, с наклоном тела вперед. И лежа на животе, когда тело полностью расслаблено, для более глубокого исследования. Для большего расслабления мышц при анализе шейного и поясничного отдела позвоночника подкладывают подушку. Благодаря этому промежутки между позвонками можно более качественно и глубоко пропальпировать.
Объектом анализа при исследовании позвонков позвоночника является:
- положение позвонков, их высота по отношению друг к другу;
- межпозвонковый интервал;
- состояние мышц, обрамляющих позвонок, на одном уровне;
- состояние связок между отростками;
- межреберные промежутки;
- места, где выходят межпозвонковые нервы.
Проверить положение позвонков, их высоту можно с помощью указательного пальца или мягкой части ладони руки. В первой методике:
- определяют положение позвонков С4-С7 (четвертого-седьмого шейных);
- указательный палец полностью прикладывают к спине по направлению ко крестцу (если пациент лежит) на остистые отростки;
- плавным движением проводят руку от шейных позвонков до крестца по линии позвоночника. Или если пациент стоит – от крестца к шее.
Под пальцем будет ощущаться отклонение вперед, назад, в сторону. При второй методике схема действий та же самая. Но в качестве инструмента диагностики используют мягкую часть ладони руки, с локтевой стороны, которую прикладывают под углом 45 градусов к остистым отросткам.
Для определения состояния остистых отростков позвоночника врач может провести пальпацию
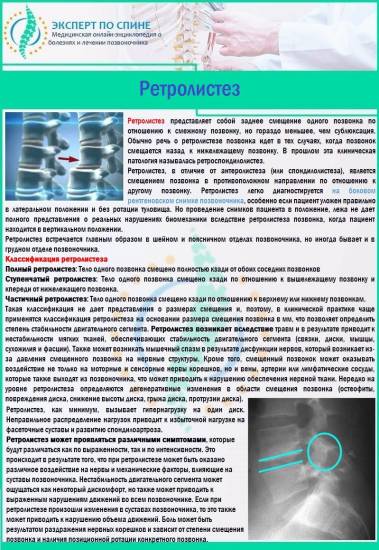
Если на вершине каждого позвонка поставить точку фломастером или зеленкой, а потом соединить все точки одной линией, то при здоровом позвоночнике линия будет прямой. Любое отклонение указывает на патологию. Например:
- сколиоз — смещение нескольких позвонков от центральной оси;
- спондилолистез;
- ретролистез.
Ретролистез
Проверяя высоту позвонков по отношению друг к другу, нужно знать, что резкие перепады высоты свидетельствуют об отклонении от нормы. Исключение – 7-й шейный и 2-й поясничный. После них под пальцами чувствуется более резкий переход, чем обычно. Любое западание, выпирание, отклонение от центральной оси указывает на необходимость более подробной проверки. Высота грудных позвонков наибольшая, поясничных – значительно меньше.
Расстояние между соседними позвонками – тоже объект внимательной проверки. Если между остистыми отростками наблюдается существенное увеличение или сокращение пространства, нужна дополнительная диагностика. В здоровой спине переход между позвонками плавный.
Дальнейшая проверка позвоночника предусматривает пальпацию позвонков с компрессией и перкуссию. Цель этих манипуляций — определить болезненные или напряженные места
С особым вниманием проверяют места, ранее отмеченные болевым синдромом, со смещением отростков, визуально заметным сколиозом. Внимательно осматривают и пальпируют те участки позвоночника, где есть покраснение кожи без видимых причин
Пальпацию совершают в направлении крестца. Используют большой или средний палец ведущей руки. Начинают с малого давления, которое усиливают. Но только до болевых ощущений
Места травм или повреждений начинают прощупывать очень осторожно
Благодаря перкуссии остистых отростков также можно диагностировать состояние позвоночника
Перкуссия остистых отростков — это простукивание каждого отростка пальцем или молоточком для определения болезненных и патологичных зон. Для диагностики используют пальцы рук или неврологический молоточек. Существует три основных методики перкуссии позвонков.
Таблица. Методы перкуссии.
| Способ | Описание |
|---|---|
| 1 способ | Ведущую руку кладут на позвоночник так, чтобы указательный, средний и безымянный палец оказались на спине в таком положении: средний на вершине отростка, а другие по бокам. Простукивание совершается средним пальцем, а два других пальца воспринимают реакцию на перкуссию близлежащих тканей. |
| 2 способ | Указательный и средний палец не ведущей руки (для правши — левой, для левши — правой) устанавливают на зону рядом с позвонком. Так, чтобы отросток оказался между пальцев. Перкутируют средним пальцем ведущей руки или молоточком. Пальцами ощущают реакцию на удары. |
| 3 способ | Обычное простукивание средним пальцем или молоточком. Наименее информативный метод. Нет информации о реакции тканей в прилегающей к повреждению зоне. |
Массаж при коксартрозе тазобедренного сустава
Синдром хронического парапареза
Связки
Различные связки участвуют в удерживании вместе позвонков в колонне и в ее движении. Передняя и задняя продольные связки увеличить длину позвоночного столба вдоль передней и задней части тел позвонков. В интерспинозных связках соединяют примыкающие остистые отростки позвонков. Надостные связки расширяют длину позвоночника , проходящий вдоль задние отростков, от крестца до седьмого шейного позвонка . Оттуда он переходит в затылочную связку .
Развитие
Поразительный сегментарный рисунок позвоночника устанавливается во время эмбриогенеза, когда сомиты ритмично добавляются к задней части эмбриона. Формирование сомитов начинается примерно на третьей неделе, когда у эмбриона начинается гаструляция, и продолжается до тех пор, пока не будут сформированы все сомиты. Их количество варьируется между видами: от 42 до 44 сомитов в человеческом эмбрионе и около 52 — в курином. Сомиты представляют собой сферы, образованные из параксиальной мезодермы, которая лежит по бокам нервной трубки, и они содержат предшественники спинной кости, ребер позвонков и некоторых частей черепа, а также мышцы, связки и кожу. Сомитогенез и последующее распределение сомитов контролируется часами и моделью волнового фронта, действующими в клетках параксиальной мезодермы. Вскоре после их образования склеротомы , которые дают начало некоторым костям черепа, позвонкам и ребрам, мигрируют, оставляя остальную часть сомита, которая теперь называется дермамиотомом. Затем он расщепляется , образуя миотомы, которые сформируют мышцы и дерматомы , образующие кожу спины. Склеротомы подразделяются на переднюю и заднюю части. Это подразделение играет ключевую роль в окончательном формировании паттерна позвонков, которые формируются, когда задняя часть одного сомита сливается с передней частью следующего сомита во время процесса, называемого ресегментацией. Нарушение процесса сомитогенеза у человека приводит к таким заболеваниям, как врожденный сколиоз. До сих пор было показано, что человеческие гомологи трех генов, связанных с часами сегментации мышей (MESP2, DLL3 и LFNG), мутируют в случаях врожденного сколиоза, предполагая, что механизмы, участвующие в сегментации позвонков, сохраняются у позвоночных. У людей первые четыре сомита включены в основание затылочной кости черепа, а следующие 33 сомита образуют позвонки, ребра, мышцы, связки и кожу. Остальные задние сомиты дегенерируют. В течение четвертой недели эмбриогенеза , то склеротомы изменить свою позицию , чтобы окружать спинной мозг и хорду . Этот столб ткани имеет сегментированный вид с чередующимися участками плотных и менее плотных участков.
По мере развития склеротома он конденсируется, в конечном итоге превращаясь в тело позвонка . Развитие соответствующих форм тел позвонков регулируется генами HOX .
Менее плотная ткань, разделяющая сегменты склеротома, перерастает в межпозвонковые диски .
Хорда исчезает в сегментах склеротома (тела позвонка), но сохраняется в области межпозвонковых дисков в виде пульпозного ядра . Пульпозное ядро и волокна фиброзного кольца составляют межпозвонковый диск.
Первичные изгибы (грудные и крестцовые изгибы) формируются во время внутриутробного развития плода. Вторичные изгибы появляются после рождения. Искривление шейки матки формируется в результате подъема головы, а поясничное искривление — в результате ходьбы.
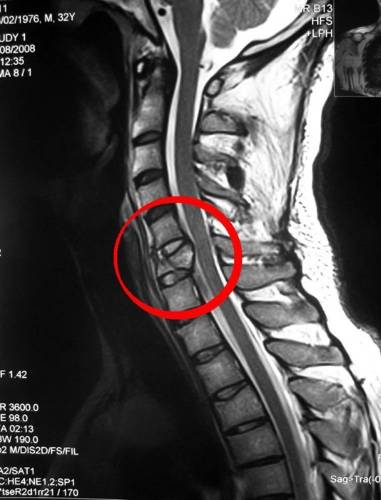 Компрессионный перелом шейного отдела позвоночника: симптомы, лечение
Компрессионный перелом шейного отдела позвоночника: симптомы, лечение Перелом локтевого отростка
Перелом локтевого отростка


 Перелом шиловидного отростка локтевой кости
Перелом шиловидного отростка локтевой кости



 Закрытый перелом венечного отростка левой локтевой кости
Закрытый перелом венечного отростка левой локтевой кости Симптомы и лечение перелома шиловидного отростка лучевой кости
Симптомы и лечение перелома шиловидного отростка лучевой кости Как и почему происходит перелом отростков позвоночника?
Как и почему происходит перелом отростков позвоночника? Компрессионный перелом поясничного отдела позвоночника
Компрессионный перелом поясничного отдела позвоночника