Содержание
- 1 Техника наружного чрескостного остеосинтеза
- 2 Удаление спицестержневого аппарата, аппатата Илизарова после операции
- 3 Удаление стержня (штифта) после операции
- 4 Переломы лучевой кости
- 5 Краткая характеристика методов остеосинтеза
- 6 Остеосинтез
- 7 Оперативное вмешательство
- 8 Лечение перелома локтевого отростка
- 9 Показания к остеосинтезу
- 10 Операция
Техника наружного чрескостного остеосинтеза
Остеосинтез с использованием направляющего аппарата позволяет зафиксировать костные отломки, сохранив при этом естественную подвижность суставной связки в травмированной области. Такой подход создает благоприятные условия для регенерации костно-хрящевой ткани. Чрескостный остеосинтез показан при переломах большеберцовой кости, открытых переломах голени, плечевой кости. Направляющий аппарат ( тип конструкции Илизарова, Гудушаури, Акулича, Ткаченко) , состоящий из фиксирующих стержней, двух колец и перекрещенных спиц, компонуют заранее, изучив характер расположения отломков по рентгенограмме.
С технической точки зрения правильная установка аппарата, в котором используются разные типы спиц, является сложной задачей для травматолога, поскольку при проведении операции требуется математическая точность движений понимание инженерной конструкции устройства, умение принимать оперативные решения по ходу операции.
Эффективность грамотно выполненного чрескостного остеосинтеза исключительно высока(период восстановления занимает 2-3 недели), при этом не требуется специальная предоперационная подготовка пациента. Противопоказаний для проведения операции с использованием наружного фиксирующего аппарата, практически, не существует. Методику чрескостного остеосинтеза применяют в каждом случае, если ее использование является целесообразным.
Удаление спицестержневого аппарата, аппатата Илизарова после операции
Удаление аппарата Илизарова не представляет сложности, так как спицы и стержни расположены над кожей. После выполнения общей или регионарной анестезии выполняется «скусывание» спиц и удаление их из кости. При наличии стержней, они выкручиваются. Раны обрабатывают растворами антисептиков, накладывают асептичесие повязки.
В нашей клинике производится удаление всех видов металлоконструкций .
Стоимость удаления металлоконструкции зависит от сложности операции и локализации имплантата, так же от вида анестезии, которая необходима для удаления.
- Лечение перелома надколенника
- Перелом надколенника: реабилитация
Перелом надколенника – часто встречающаяся патология – 1–2 % случаев от всех переломов конечностей. Прямая травма является наиболее частой причиной перелома надколенника, например, человек падает на колено, или получает в эту область удар.
Косвенные переломы надколенника – крайне редкая ситуация, может возникать у молодых пациентов при резком спазме четырехглавой мышцы бедра. Наиболее распространены поперечные переломы, затем – осколочные, реже – краевые, самый редкий вариант – продольный перелом. Отломки могут смещаться в зависимости от степени повреждения четырехглавой мышцы, а также крепости фиброзного апоневроза.
Перелом надколенника сопровождается характерной клинической картиной:
- Это всегда внутрисуставная травма.
- Присутствует гемартроз.
- Колено опухшее.
- Нога находится в вынужденном положении: немного согнута в колене и ротирована в сторону.
- Активные движения в голени и подъем ноги возможны в случае, если связочный аппарат не был поврежден.
- Надколенник при пальпации баллотируется.
- При наличии осколков определяется расстояние между ними и резкий болевой синдром.
Даже при четкой уверенности, что у Вас развился перелом надколенника, необходимо обязательно провести рентгенологическую диагностику для определения количества отломков, степень их смещения.
Удаление стержня (штифта) после операции
Внутрикостными (интрамедуллярными) стержнями с блокированием винтами или, как еще их называют, штифтами выполняют фиксацию переломов трубчатых костей, а в частности поперечных и винтообразных переломов с небольшим количеством отломков и осколков. Также предпочтение для внутрикостного остеосинтеза отдают ввиду скорости операции, миниинвазивности и малой травматичности операции. Стоит сказать, что фиксация стержнями очень хорошая и дозированную нагрузку на оперированную конечность разрешают давать уже через нечколько дней.
После успешной операции и сращения перелома, как правило, удаляют динамический винт и увеличивают нагрузку на конечность, для полного сращения перелома. Через 1 год после операции, когда перелом полностью сросся, в плановом порядке выполняется удаление винтов и стержня.
Почти всегда операция по удалению стержня не занимает более 30 минут, Удаление происходит с использованием подобных инструментов как и при установке.
Сложности при удалении стержня могут возникнуть, он установлен некорректно. Либо резьба и шляпки винтов сорваны. В таком случае нужно будет высверливать винты и стержень.
Переломы лучевой кости
Чаще всего среди повреждений костей скелета встречаются переломы лучевой кости в типичном месте. В большинстве случаев данное повреждение происходит при падении на вытянутую руку.
Существует два вида перелома лучевой кости в типичном месте:
– экстензионный (перелом лучевой кости при разогнутой кисти);
– флексионный (перелом лучевой кости при согнутой кисти).
Лечение
Консервативное лечение
Зачастую, перелом лучевой кости в типичном месте сопровождается отрывом шиловидного отростка локтевой кости, что гораздо осложняет характер повреждения и процесс лечения.
Строение лучезапястного сустава:
– лучезапястное сочленение;
– локтезапястное сочленение;
– лучелоктевое сочленение.
При повреждении двух и более сочленений перелом является нестабильным, а консервативное лечение – неэффективным.
Важнейшим моментом в лечении переломов лучевой кости является восстановление её анатомии и строения. При данном виде переломов возможно как консервативное, так и оперативное лечение. Переломы бывают абсолютно разной степени (от минимальной до грубого углового/осевого смещения).
Главный метод лечения – закрытая ручная репозиция отломков костей с применением местной анестезии, а также гипсовая иммобилизация. Часто при применении консервативного лечения происходит вторичное смещение отломков в гипсовой повязке.
Оперативное лечение
Применение данного метода лечения становится необходимым в случаях, когда смещение является настолько критичным и нестабильным, что устранение его и удержание в правильном положении в гипсе невозможно. В таком случае может понадобиться проведение операции.
1. Остеосинтез пластиной и винтами
Открытая репозиция перелома лучевой кости представляет собой остеосинтез пластиной и винтами. Врач производит хирургический разрез для доступа к сломанной кости (при этом аккуратно отводит сухожилия, сосуды и нервы), мобилизацию костных отломков, устраняет смещение и фиксирует в правильном положении.
Врач фиксирует сломанные кости при помощи титановых пластин, пациент же с первого дня может проводить раннюю разработку движений в лучезапястном суставе. Поскольку металлоконструкция удерживает отломки в необходимом положении достаточно хорошо, исключая смещение при движениях, то ношение гипсовой лонгеты не является обязательным.
Рис. 1. Дистальная лучевая LCP-пластина (чистый титан)
Рис. 2. Фиксация сломанных костей титановыми пластинами
2. Аппараты внешней фиксации
Аппараты внешней фиксации зачастую используются при открытых переломах лучевой кости, поскольку в таких случаях использование пластин и винтов противопоказано из-за того, что перелом считают условно инфицированным. Операцию необходимо выполнить в течение 6-8 часов после травмы. После того, как рану зашивают, выполняют установку аппарата внешней фиксации.
Рис. 3. Установка аппарата внешней фиксации
Срок установки аппарата 4-6 недель, этого времени достаточно для сращения перелома.
Преимущества данного метода:
- отсутствие большого разреза (выполнение при помощи проколов кожи, размером в 2-3 мм.);
- малая травматичность;
- быстрота.
Краткая характеристика методов остеосинтеза
Наружный чрескостный компрессионно-дистракционный остеосинтез(ЧКДО)
Наружный чрескостный компрессионно-дистракционный остеосинтез выполняется при помощи компрессионно-дистракционных аппаратов (Илизарова, Волкова — Оганесяна, Гудушаури, Ткаченко, Обухова, Акулича и др.). Этот метод дает возможность не обнажать зону перелома, возможность ходить с полной нагрузкой на нижнюю конечность, без риска смещения отломков, также не нужна гипсовая иммобилизация. Используются фиксаторы в виде металлических спиц или гвоздей, проведенных через отломки костей перпендикулярно к их оси.
Компрессионно-дистракционный остеосинтез в челюстно-лицевой хирургии
В настоящее время метод широко используется в челюстно-лицевой хирургии для устранения различных деформаций лица, связанных с недоразвитием и дефектами костей черепа.
С помощью компрессионно-дистракционных аппаратов соединяются костные фрагменты, полученные после остеотомии. Компрессия и дистракция выполняется при сохранении функции, что обеспечивает активные процессы остеогенеза, гистогенеза и ангиогенеза.
Применение КДО по сравнению с другими методами лечения имеет достаточно весомые преимущества: отсутствие осложнений, присущих методам костной пластики; восстановление симметрии лица достигается исключительно местными тканями; мягкие ткани постепенно адаптируются к новой форме костного скелета, что значительно снижает риск рецидива; значительно меньше травматичность операции и её длительность; меньше процент послеоперационных осложнений; в большинстве случаев достигается стойкий положительный функциональный и косметический результат.
Погружной остеосинтез
Погружной остеосинтез — это оперативное введение фиксатора кости непосредственно в зону перелома. В зависимости от расположения фиксатора по отношению к кости данный метод бывает внутрикостным (интрамедуллярным), накостным и чрескостным. Для внутрикостного остеосинтеза используют различные виды стержней (гвозди, штифты), для накостного — различные пластинки с винтами, шурупами, для чрескостного — винты, спицы. Нередко возможно сочетание этих видов остеосинтеза.
Внутрикостный остеосинтез
Внутрикостный остеосинтез может быть закрытым и открытым. При закрытом после сопоставления отломков по проводнику через небольшой разрез вдали от места перелома вводят под рентген-контролем фиксатор. При открытом зону перелома обнажают, отломки репонируют и в костный канал сломанной кости вводят фиксатор.
Накостный остеосинтез
Накостный остеосинтез производят с помощью фиксаторов-пластин различной толщины и формы, соединяемые с костью при помощи шурупов и винтов. Иногда при накостном остеосинтезе в качестве фиксаторов возможно применение металлической проволоки, лент, колец и полуколец, крайне редко — мягкий шовный материал (лавсан, шелк).
При чрескостном остеосинтезе фиксаторы проводятся в поперечном или косопоперечном направлении через стенки костной трубки в зоне перелома.
Остеосинтез
Самым привычным и распространенным способом лечения переломов и деформаций костей является их иммобилизация с помощью гипсовой повязки. Но не всегда гипсование приводит к положительным результатам, кроме того, оно требует длительной неподвижности. Поэтому в последнее время все чаще применяется для лечения переломов и псевдоартрозов остеосинтез. Это метод оперативного лечения деформаций костей, позволяющий в короткие сроки восстановить их целостность. При остеосинтезе заживление идет быстрее и эффективнее.
Характеристика метода
Лечение повреждений костей должно заключаться в их правильном сопоставлении – репозиции и фиксации отломков. При консервативном методе лечения отломки кости совмещают вручную, а потом обеспечивают их неподвижность с помощью твердого материала, чаще всего – гипса. Но такое лечение не всегда эффективно. Оно может привести к неправильному сращению костей, смещению отломков. Кроме того, гипсовая повязка неудобна, а до окончания сращения костей пациенту необходимо соблюдать неподвижность. Поэтому более эффективным способом лечения повреждений костей и суставов является операция.
Для фиксации используются различные металлические конструкции и приспособления. Они изготовлены из материалов, которые не усваиваются человеческим организмом – титана, никеля, кобальта, хрома. Поэтому иногда штифты и пластины для остеосинтеза не требуют удаления. Но не только совместимость с клетками тела является требованием к материалам для фиксации. Все конструкции должны быть прочными и пластичными. Ведь они будут принимать на себя всю нагрузку. Для сопоставления отломков используются специальные гвозди, шурупы, спицы, сложные конструкции, вроде аппарата Илизарова. Все они прочно фиксируют кость в правильном положении и препятствуют ее смещению. Это создает условия для более быстрого заживления и образования костной мозоли.
Оперативное вмешательство
При переломах локтя и локтевого отростка со смещением отломков и их большим количеством показано оперативное вмешательство. Операцию стоит провести в кратчайшие сроки, пока не успела нарасти костная ткань. Медицинская наука располагает большим разнообразием вариантов хирургического лечения, их выбор основывается на видах повреждений, их сроках, состоянии и возрасте пациента. Чаще всего, проводится разнообразный остеосинтез, целью которого является полная репозиция отломков костей и их фиксирование в анатомически правильном положении до образования костной мозоли. Операция остеосинтеза с помощью спиц и проволоки называется операцией по Веберу.
При диагностике множественных осколков выполняется иной вид операции — остеосинтез реконструктивной пластиной под винты в диаметре 3,5 мм. После операции происходит иммобилизирующая терапия путем наложения гипсовой шины. Время ношения зависит от степени повреждения и других факторов, влияющих на заживление, и может продлиться до 6 недель с последующей реабилитацией. После окончательного восстановления всех функций в руке металлические конструкции извлекаются.
Лечение перелома локтевого отростка
Консервативная терапияПерелом локтевого отростка без смещения обычно требует консервативного лечения. Первые 6 дней после травмы отек может нарастать и сохраняться, поэтому накладывается задняя гипсовая лонгетная повязка в положении сгибания предплечья в локтевом суставе под углом 80-90 градусов (см. рисунок ниже). Повязка должна быть от верхней трети плечевой кости, до лучезапястного сустава, при этом предплечье должно быть в положении супинации (ладонью вверх). Иммобилизация руки в косыночной повязке продолжается 3 недели с момента травмы. Иммобилизацию можно продолжить в лонгете, периодически снимая её для разработки локтевого сустава. Либо заменить гипс на ортез жесткой фиксации с регулировкой амплитуды движений.
Хирургическое лечение в нашей клинике Перелом локтевого отростка, имеющий выраженное смещение осколков, требует обязательного оперативного вмешательства хирурга-травматолога. Иначе предплечье не будет полностью разгибаться, это серьезное нарушение функции верхней конечности. Успех операции зависит от точного сопоставления костных отломков и их фиксации в правильном анатомическом положении. А в дальнейшем успех зависит от правильной разработки локтевого сустава.
Наилучшим методом лечения внутрисуставного перелома локтевого отростка, позволяющим сохранить движения в суставе – это остеосинтез (устранение смещения и фиксация отломков металлоконструкцией). Операцию выполняют сразу после поступления пациента. Это ускорит реабилитацию и позволит сохранить полный объем движений в локтевлм суставе. Локтевой сустав очень капризный в плане реабилитации. Если иммобилизация продолжается 4 недели и более, то практически во всех случаях у взрослых пациентов развивается контрактура. то есть движения ограничены на всю жизнь. Если перелом локтевого отростка произошел одним фрагментом, то возможна классическая операция, одна из самых простых и надежных методик — остеосинтез локтевого отростка по Веберу. Выполняется она при помощи двух титановых спиц и титановой проволоки (см. рисунок выше).
В случае оскольчатого перелома со смещением и отрыве верхушки отростка локтевой кости, выполняют фиксацию осколков специальной титановой конструкцией, восстанавливая целость локтевого отростка и суставной поверхности локтевой кости.
Итак, лечение перелома локтевого отростка, заключается в следующем:
- Восстановление разрушенного участка локтевого сустава в норму;
- Фиксация положения травмированного участка, пока не произойдет сращение.
Для фиксации травмированной кости используют следующие методы:
- Ортез или гипсовая повязка (лонгет);
- Титановая пластина с винтами для фиксации (операция);
- Винты без дополнительного удерживающего элемента (операция);
- Фиксация спицами и стягивающей петлей (остеосинтез по Веберу).
В нашей клинике мы используем все три метода фиксации фрагментов локтевой кости, выбор которого зависит от характера перелома. Например, оскольчатый перелом можно зафиксировать только пластиной и винтами.
Показания к остеосинтезу

Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными — в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70–75 лет.
Операция
Общий операционный риск:
- Повреждение и выпадение функции локтевого нерва («когтеообразная кисть»).
- Повреждение плечевой артерии.
- Остеомиелит, замедленная консолидация перелома с формированием псевдоартроза.
В операционной:
- Блокада плечевого сплетения.
- Положение на спине или животе.
- Обработка всей верхней конечности.
- Кисть и дистальный отдел предплечья укрывают стерильным бельем.
- Поле обкладывают полотнятыми или одноразовыми клеящимися пеленками; при положении на спине предплечье соответствующей конечности укладывают через грудь на противоположную сторону; подушка подкладывают под локтевой сустав.
- У операционного стола: оператор сбоку соответствующей руки, ассистент рядом, операционная сестра наискосок за оператором.
- Установить ЭОП между оператором и ассистентом на стороне повреждения.
- Рекомендуется профилактика инфекции (напр., внутривенно 2,0 г Gramaxin однократно).
- Длительность операции 30—90 мин.
- Цель операции—стабильный остеосинтез.
Методы:
- Смещение отломка локтевого отростка должно быть устранено при сгибании в локтевом суставе при давлении по оси локтевой кости.
- При дислоцированных внутрисуставных поперечных переломах применение натягивающей петли с фиксирующими отломок 2-мя спицами (рис. 11а).
- При поперечных и косых переломах метод выбора остеосинтез компрессирующим винтом (рис. 11 б).
- При оскольчатых переломах—остеосинтез пластинами, при необходимости с применением пластики губчатой костью.
Оперативный доступ
Задний доступ: — разрез кожи вдоль локтевого сустава обходя олекранон с лучевой стороны; — препаровка локтевого кожного лоскута, выделение и подведение лигатуры под локтевой нерв.
Остеосинтез при переломах локтевого отростка.
Наиболее частые методы операции
Фиксация переломов олекранона 2-мя спицами и проволочной натягивающей петлей (по Веберу):
- Задний доступ. Выделить место перелома, выполнить репозицию и удерживать отломки щипцами или однозубчатыми крючками.
- Параллельно ввести дрелью 2 спицы (1,6—2,0 мм) несколько кзади от верхушки олекранона вдоль локтевой поверхности сустава до внутреннего кортикального слоя на противоположной стороне.
- После репозиции и введения первой спицы, смотря по обстоятельствам, рентгенологический контроль в 2-х проекциях.
- Создание сверлом диаметром 2мм поперечного отверстия в локтевой кости дистальнее перелома на 3—4 см.
- Крепкую проволоку диаметром 1,25 мм провести в форме восьмерки через поперечные отверстия под концы обеих спиц. Концы проволоки скручивают для достижения интерфрагментарной компрессии.
- Спицы укорачивают до 1 см, концы загибают на 180° и легко забивают в кортикальный слой верхушки оле- кранона.
- Укорачивают и загибают концы проволоки, которые должны находиться недалеко от спиц.
- Заключительный рентгенологический контроль в 2-х проекциях после движений в локтевом суставе.
- Активный дренаж, подкожные швы, швы на кожу или скрепки.
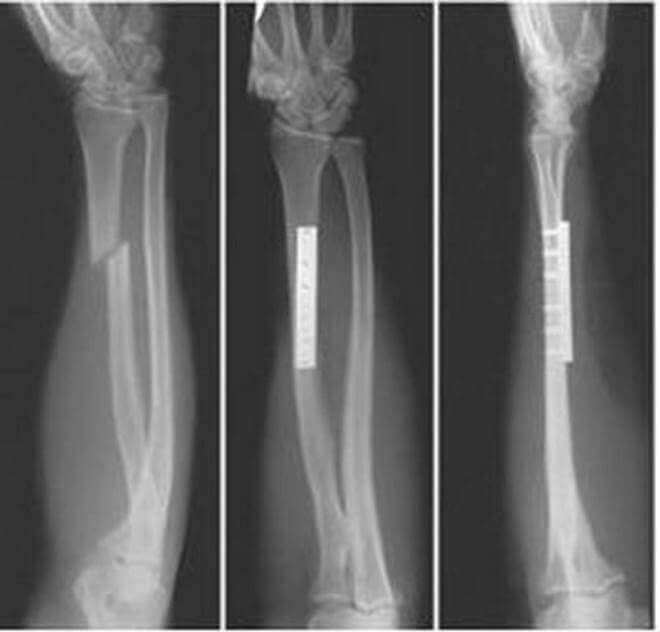 Перелом шиловидного отростка локтевой кости
Перелом шиловидного отростка локтевой кости Закрытый перелом венечного отростка левой локтевой кости
Закрытый перелом венечного отростка левой локтевой кости Перелом остистого отростка позвоночника: симптомы, как лечить
Перелом остистого отростка позвоночника: симптомы, как лечить








 Перелом локтевого сустава
Перелом локтевого сустава Перелом локтевого сустава: как долго носить гипс?
Перелом локтевого сустава: как долго носить гипс? Что такое подвывих зубовидного отростка с2
Что такое подвывих зубовидного отростка с2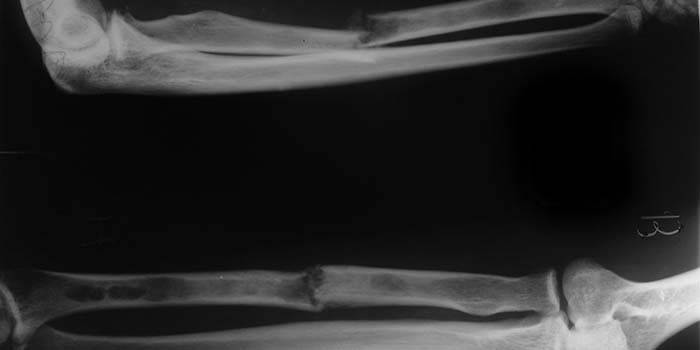 Симптомы и лечение перелома шиловидного отростка лучевой кости
Симптомы и лечение перелома шиловидного отростка лучевой кости