Содержание
- 1 Лечение вывиха акромиального конца ключицы
- 2 Кодирование диагноза
- 3 2 Показания к проведению остеосинтеза
- 4 Рекомендации
- 5 Какие группы пациентов подлежат лечению с применением МИБОС?
- 6 Профилактика
- 7 Краткая характеристика методов остеосинтеза
- 8 Остеосинтез переломов различной локализации
- 9 Медицинские программы
- 10 Реабилитация
Лечение вывиха акромиального конца ключицы
При частичных разрывах связок ключично-акромиального сустава целесообразно консервативное лечение повязкой Дезо (обязательно валик в подмышечной впадине). Иммобилизация продолжается 3 недели. Затем лечебная физкультура, массаж, физиотерапия. Больные нефизического труда трудоспособны через 4 недели, лица физического труда — через 6—7 недель. Может остаться легкая деформация сустава, на рентгеновском снимке — незначительное (до 5 мм) выстояние верхнего края ключицы над акромиальным отростком. Нарушений функции не бывает.
При полном разрыве связок, когда ключица своим нижним краем стоит на уровне или выше акромиального отростка, показано оперативное лечение.
Мы много лет пользуемся костромской (А. С. Назаретский, Л. А. Смолянов) методикой пластики связок этого сустава лавсановой лентой.
Больной лежит на спине с валиком под лопаткой так, чтобы плечевой сустав был полностью открыт спереди и сзади. Обезболивание общее. Разрез эполетный. Он начинается у основания акромиального отростка сзади, идет чуть латеральнее наиболее выступающего кнаружи его края и заканчивается около ключицы на границе наружной и средней трети ее. Лоскут отсепаровывается кверху вместе с фасцией. Обнажаются акромиальный отросток и наружная треть ключицы.
В акромиальном конце ключицы (рис. 13.11) формируются сверлом два вертикальных канала сверху вниз на расстоянии 2 см от края ключицы и 1 см друг от друга. В акромиальном отростке просверливаются горизонтальные каналы, расходящиеся кнаружи и сходящиеся кнутри (на ширину ключицы) (рис. 13.11, а). Удаляются обрывки тканей у зоны ключично-акромиального сустава, а в случае несвежего вывиха — рубцовые ткани.
Лавсановая лента длиной 30 см и шириной 1 см проводится снизу вверх через вертикальные каналы ключицы, завязывается над ключицей одним узлом и проводится теперь через каналы акромиального отростка (рис. 13.11,6) и завязывается тремя узлами при крайне возможном «утоплении» (репозиции) ключицы (рис. 13.11, в). Таким образом, ключица удерживается двумя лавсановыми возжами. Они исключают возможность смещения ключицы как вверх, так и кпереди и кзади.
Иммобилизация повязкой Дезо 4 недели, затем лечебная физкультура. Восстановление трудоспособности через 6—8 недель.
Кодирование диагноза
Для обозначения диагноза, обеспечения введения его в компьютер и получения обратно была выбрана буквенно-цифровая система кодирования. Для обозначения локализации переломов длинных костей и таза используются две цифры. После них следуют буква и еще две цифры для выражения морфологической характеристики перелома.
Буквенно-цифровое кодирование диагноза переломов длинных костей представлено на рис. 5.
Рис. 5. Буквенно-цифровое кодирование диагноза
Пример кодирования перелома дистального сегмента (рис. 6):
23-С3.2
2 — лучевая и локтевая кости;
3 — дистальный сегмент;
С — полный внутрисуставной перелом;
3 — суставной оскольчатый перелом;
2 — метафизарный оскольчатый перелом.
Рис. 6. Перелом лучевой кости в типичном месте
Диагноз может быть дополнен за счет детализации, выбранной из следующих возможностей:
1) вывих в лучелоктевом сочленении (перелом шиловидного отростка);
2) простой перелом шейки локтевой кости;
3) оскольчатый перелом шейки локтевой кости;
4) перелом головки локтевой кости;
5) перелом головки и шейки локтевой кости;
6) перелом локтевой кости проксимальнее шейки.
Предположим, мы выбрали детализацию — вывих в лучелоктевом сочленении, перелом шиловидного отростка. Тогда код полного диагноза 23—С3.2(1) — лучевая и локтевая кости, дистальный сегмент, полный внутрисуставной перелом, суставной оскольчатый, метафизарный оскольчатый, вывих в лучелоктевом сочленении, перелом шиловидного отростка.
Иногда для определения подгруппы необходим сверхвысокий уровень точности. По новой системе хирург просто находит соответствующую детализацию под номером от 1 до 9 и ставит ее в скобках непосредственно после цифры, обозначающей подгруппу.
Цифры детализации от 1 до 6 содержат дополнительную информацию о локализации и распространенности перелома, а вторые цифры (7-9) добавляют описательную информацию. Этими тремя общими дополнительными деталями являются:
7 — дефект кости;
8 — неполный отрыв;
9 — полный отрыв.
Детализация чаще используется при описании подгрупп для того, чтобы сделать диагноз более подробным. Однако ее можно применять и для групп, и даже для типов переломов. Если детализация используется для описания групп переломов, то она классифицирует все подгруппы, входящие в эту группу.
Аналогично используют детализацию для описания типов переломов: она классифицирует все группы и подгруппы данного типа
Например, при переломах дистального сегмента лучевой/локтевой кости для обозначения всех неполных внутрисуставных (тип В) и полных внутрисуставных (тип С) переломов важно указать, имеется ли сочетанное повреждение лучелоктевого сочленения (см. выше)
В типах В и С переломов позвоночника (5-) необходимо определить сочетание передних и задних повреждений. Таким образом, передние повреждения тел позвонков и дисков обозначают строчной буквой a (a1, а2 и т. д.), а все задние повреждения межпозвоночных связок остистых отростков и апофизов суставов — строчной буквой b (b1, b2 и т. д.).
При переломах таза (61-) буква а детализирует основные повреждения заднего полукольца, в то время как буква b определяет сопутствующее контралатеральное повреждение, а буква с — связанное с ними повреждение переднего полукольца.
Переломы вертлужной впадины являются более сложной проблемой, следовательно, вместо двух или трех дополнительных данных в уже известной подгруппе мы имеем семь вариантов определения:
а — обозначает основное повреждение;
b — дает дополнительную детализацию основного повреждения.
Для описания в деталях ассоциированного повреждения сустава, обнаруженного в ходе операции:
с — определяет повреждения суставного хряща;
d — определяет количество осколков суставной поверхности, включая стенки;
е — определяет смещение отломков вертлужной впадины;
f — определяет перелом головки бедренной кости;
g — описывает внутрисуставные осколки, нуждающиеся в оперативном удалении.
2 Показания к проведению остеосинтеза
Существуют прямые и второстепенные показания к проведению остеосинтеза. Первые проводятся обычно при сложных переломах с нерезультативной консервативной терапии (если обломки нельзя или не получилось срастить без пластин). Вторые применяются и при обычных незаживающих переломах.
Основные показания:
- Переломы, сращение которых невозможно при помощи консервативной терапии. К примеру: сложные переломы без возможности консервативного лечения (перелом локтевого отростка, перелом коленного сустава со смещением).
- Травмы с потенциальным риском перфорации кожных покровов.
- Повреждение кости с ущемлением мягких тканей костными обломками, или переломы, приведшие к травме крупных нервных узлов или сосудов.
Проведение остеосинтеза пальца руки
Второстепенные показания:
- рецидивы расхождения костных обломков (если их попытались соединить, но они не держатся на месте);
- невозможность проведения закрытой репозиции;
- несросшиеся простые переломы;
- псевдоартрозы.
2.1 Противопоказания
Противопоказания к процедуре:
- общее плохое состояние больного, кахексия;
- внутренние кровотечения;
- инфекционное заражение пострадавшей части тела;
- венозная недостаточность нижних конечностей (если операцию надо проводить на ногах);
- тяжелые системные заболевания костной ткани;
- тяжелые патологии внутренних органов.
Рекомендации
| 1. | Wijgman, AJ, Roolker, W, Patt, TW. Открытое уменьшение и внутренняя фиксация трех- и четырехчастных переломов проксимальной части плечевой кости . J Bone Joint Surg Am 2002 ; 84-А: 1919 — 1925 . Google Scholar | Медлайн | ISI |
| 2. | Lau, TW, Leung, F, Chan, CF. Малоинвазивный пластинчатый остеосинтез при лечении перелома проксимального отдела плечевой кости . Int Orthop 2007 ; 31 (5): 657 — 664 . Google Scholar | Медлайн | ISI |
| 3. | Лекич, Н., Монтеро, Н. М., Такемото, Р. К. Лечение переломов проксимального отдела плечевой кости, состоящих из двух частей: интрамедуллярный гвоздь по сравнению с закрытой металлизацией . УСЗ J 2012 ; 8 (2): 86 — 91 . Google Scholar | Medline |
| 4. | Аклин Ю.П., Стоффель К., Соммер К. Перспективный анализ функциональных и рентгенологических результатов минимально инвазивного покрытия при переломах проксимального отдела плечевой кости . Травмы2013 ; 44 (4): 456 — 460 . Google Scholar | Medline |
| 5. | Лин, Т, Сяо, В, Ма, Х. Минимально инвазивный пластинчатый остеосинтез с блокирующей компрессионной пластинкой превосходит открытое сокращение и внутреннюю фиксацию при лечении переломов проксимального отдела плечевой кости . BMC Musculoskelet Disord 2014 ; 15: 206 . Google Scholar | Medline |
| 6. | Sohn, HS, Shin, SJ. Малоинвазивный остеосинтез пластин при переломах проксимального отдела плечевой кости: клинические и рентгенологические результаты в зависимости от типа перелома . J Shoulder Elbow Surg2014 ; 23 (9): 1334 — 1340 . Google Scholar | Medline |
| 7. | Bogner, R., Hubner, C., Matis, N. Минимально-инвазивное лечение трех- и четырехчастных переломов проксимального отдела плечевой кости у пожилых пациентов . J Bone Joint Surg Br 2008 ; 90 (12): 1602 — 1607 . Google Scholar | Medline |
| 8. | Цзян, Р, Ло, CF, Цзэн, BF. Минимально инвазивное покрытие для сложных переломов плечевого ствола . Arch Orthop Trauma Surg 2007 ; 127 (7): 531 — 535 . Google Scholar | Medline |
| 9. | Zou, J, Чжан, W, Чжан, CQ. Сравнение минимально инвазивного остеосинтеза чрескожных пластинок с открытым сокращением и внутренней фиксацией для лечения внесуставных переломов дистальной части большеберцовой кости . Травмы 2013 ; 44 (8): 1102 — 1106 . Google Scholar | Medline |
| 10. | Sohn, HS, Jeon, YS, Lee, J. Клиническое сравнение открытого вскрытия и минимально инвазивного остеосинтеза пластин при смещенных проксимальных переломах плечевой кости: проспективное рандомизированное контролируемое исследование . Травма 2017 ; 48 (6): 1175 — 1182 . Google Scholar | Medline |
| 11. | Корт-Браун, CM, Гарг, A, McQueen, MM. Переведенный двухчастный перелом проксимального отдела плечевой кости. Эпидемиология и исход у пожилого пациента . J Bone Joint Surg Br 2001 ; 83 (6): 799 — 804 . Google Scholar | Medline |
| 12. | Уильямс, Дж., Гиббонс, М., Трундл, Х. Осложнения гвоздя при закрытых переломах большеберцовой кости . J Orthop Trauma 1995 ; 9 (6): 476 — 481 . Google Scholar | Medline |
| 13. | Риччи В.М., Беллабарба С., Льюис Р. Угловое смещение после интрамедуллярного гвоздя переломов бедренной кости . J Orthop Trauma 2001 ; 15 (2): 90 — 95 . Google Scholar | Medline |
| 14. | Спрул Р.К., Айенгар Дж.Дж., Девчич З. Систематический обзор фиксации фиксирующей пластинки проксимальных переломов плечевой кости . Травмы 2011 ; 42 (4): 408 — 413 . Google Scholar | Медлайн | ISI |
| 15. | Koljonen, PA, Fang, C, Lau, TW. Малоинвазивный пластинчатый остеосинтез при переломах проксимального отдела плечевой кости . J Orthop Surg (Гонконг) 2015 ; 23 (2): 160 — 163 . Google Scholar | SAGE Журналы | ISI |
| 16. | Ким, JW, О, CW, Бьюн, YS. Проспективное рандомизированное исследование оперативного лечения неослабленных переломов плечевого стержня: обычное открытое покрытие в сравнении с минимальным инвазивным остеосинтезом пластин . J Ортоп Травма 2015 ; 29 (4): 189 — 194 . Google Scholar | Medline |
| 17. | Ли, HJ, О, CW, О, JK. Малоинвазивный пластинчатый остеосинтез при переломе плечевого ствола: воспроизводимый метод с помощью внешнего фиксатора . Arch Orthop Trauma Surg 2013 ; 133 (5): 649 — 657 . Google Scholar | Medline |
Какие группы пациентов подлежат лечению с применением МИБОС?
Стопроцентными показаниями к применению МИБОС являются пациенты с наличием незакрытых зон роста костей, то есть дети и подростки. Сокращение фактических сроков лечения позволяет охватывать наиболее активные группы пациентов взрослого возраста (остеосинтез позволяет до минимума сократить нетрудоспособность), желающие максимально сохранить качество жизни на этапах лечения травмы. Отсутствие кровопотери и малая травматичность позволяют применять технологию у пациентов пожилого возраста и пациентов с тяжелой соматической патологией, а также с распространенным остеопорозом различной этиологии.
Профилактика
Очень важно избегать нагрузки до консолидации перелома. Лечение осложнения заключается в удалении сломанной пластины или стержня, замене их новыми имплантатами, осуществлении декортикации и костной пластики во время реостеосинтеза
Повторные и новые переломы могут возникнуть после удаления пластин и винтов в тех случаях, когда пластина при жесткой фиксации принимала на себя основную нагрузку. При длительном оставлении такой пластины происходит ослабление (спонгиозирова-503) кортикального слоя, находящегося под пластиной, приводящее к уменьшению его прочности.
Как предупредить осложнения при остеосинтезе?
Предупредить осложнение можно с помощью ранней диагностики атрофии кортикального слоя, применения при операциях адекватного, не очень массивного имплантата, ранней функциональной нагрузки конечности, для того чтобы кость подвергалась физиологической нагрузке.
- Нестабильность фиксации наблюдается в 3—5% случаев остеосинтеза, обычно при неправильном выборе фиксатора или ошибках в технике операции. При нестабильной фиксации целесообразно выполнить реостеосинтез с заменой фиксатора или гипсовую иммобилизацию.
- Синдром переднего большеберцового нерва развивается вследствие сдавливания нерва в узком канале передней группы мышц разгибателей стопы. Переднее ложе группы мышц узкое, не способно к растяжению.
- Иногда при травме и остеосинтезе развивается отек, сдавливающий кровеносные сосуды, снабжающие кровью эту мышечную группу, в результате чего развивается асептический некроз мышц и нервов в этом ложе. Лечение заключается в немедленной фасциотомии с восстановлением кровотока.
- Синдром Зудека после стабильно-функционального остеосинтеза наблюдается редко, так как остеосинтез является основным средством профилактики данного заболевания. Предотвратить его развитие можно с помощью своевременно начатых активных движений в суставах поврежденной конечности.
- Ранее широко обсуждали вопрос об опасности возникновения жировой эмболии после интрамедуллярного остеосинтеза. В настоящее время установлено, что она чаще развивается через 3—5 дней после травмы при выполнении отсроченного остеосинтеза.
- Осложнения могут возникнуть также как следствие внешней фиксации, но они, как правило, менее тяжелые, чем развивающиеся после внутреннего остеосинтеза. Нагноение ран в области введенных в кость стержней наблюдается в 5—10% случаев, при недостаточном лечении нагноение может перейти в остеомиелит. Лечение заключается в своевременном удалении спиц и стержней, введении в рану антибиотиков, дренировании раны, при наличии секвестров показана секвестрэктомия.
- При чрескостном остеосинтезе могут наблюдаться также замедленная консолидация перелома, нарушение функции конечности, повреждение сосудов и нервов, нарушение крово- и лимфообращения, дерматиты и экзема.
Краткая характеристика методов остеосинтеза
Наружный чрескостный компрессионно-дистракционный остеосинтез(ЧКДО)
Наружный чрескостный компрессионно-дистракционный остеосинтез выполняется при помощи компрессионно-дистракционных аппаратов (Илизарова, Волкова — Оганесяна, Гудушаури, Ткаченко, Обухова, Акулича и др.). Этот метод дает возможность не обнажать зону перелома, возможность ходить с полной нагрузкой на нижнюю конечность, без риска смещения отломков, также не нужна гипсовая иммобилизация. Используются фиксаторы в виде металлических спиц или гвоздей, проведенных через отломки костей перпендикулярно к их оси.
Компрессионно-дистракционный остеосинтез в челюстно-лицевой хирургии
В настоящее время метод широко используется в челюстно-лицевой хирургии для устранения различных деформаций лица, связанных с недоразвитием и дефектами костей черепа.
С помощью компрессионно-дистракционных аппаратов соединяются костные фрагменты, полученные после остеотомии. Компрессия и дистракция выполняется при сохранении функции, что обеспечивает активные процессы остеогенеза, гистогенеза и ангиогенеза.
Применение КДО по сравнению с другими методами лечения имеет достаточно весомые преимущества: отсутствие осложнений, присущих методам костной пластики; восстановление симметрии лица достигается исключительно местными тканями; мягкие ткани постепенно адаптируются к новой форме костного скелета, что значительно снижает риск рецидива; значительно меньше травматичность операции и её длительность; меньше процент послеоперационных осложнений; в большинстве случаев достигается стойкий положительный функциональный и косметический результат.
Погружной остеосинтез
Погружной остеосинтез — это оперативное введение фиксатора кости непосредственно в зону перелома. В зависимости от расположения фиксатора по отношению к кости данный метод бывает внутрикостным (интрамедуллярным), накостным и чрескостным. Для внутрикостного остеосинтеза используют различные виды стержней (гвозди, штифты), для накостного — различные пластинки с винтами, шурупами, для чрескостного — винты, спицы. Нередко возможно сочетание этих видов остеосинтеза.
Внутрикостный остеосинтез
Внутрикостный остеосинтез может быть закрытым и открытым. При закрытом после сопоставления отломков по проводнику через небольшой разрез вдали от места перелома вводят под рентген-контролем фиксатор. При открытом зону перелома обнажают, отломки репонируют и в костный канал сломанной кости вводят фиксатор.
Накостный остеосинтез
Накостный остеосинтез производят с помощью фиксаторов-пластин различной толщины и формы, соединяемые с костью при помощи шурупов и винтов. Иногда при накостном остеосинтезе в качестве фиксаторов возможно применение металлической проволоки, лент, колец и полуколец, крайне редко — мягкий шовный материал (лавсан, шелк).
При чрескостном остеосинтезе фиксаторы проводятся в поперечном или косопоперечном направлении через стенки костной трубки в зоне перелома.
Остеосинтез переломов различной локализации
Многообразие разработанных методов соединения костных отломков позволяет подобрать оптимальный способ остеосинтеза с учетом конкретных особенностей травматического повреждения и состояния больного.
Остеосинтез шейки бедра и чрезвертельных переломов бедра проводится с использованием компрессирующих винтов различной конструкции, фиксаторов с диафизарной накладкой (DHS), гамма гвоздей, позволяющих обеспечить надежную фиксацию и динамическую компрессию перелома. Подобный остеосинтез позволяет проводить раннюю активизацию, облегчить уход за больным, ускорить восстановление нарушенных двигательных функций. Во многих случаях, при переломе шейки бедра у пожилых пациентов, применяется первичное эндопротезирование тазобедренного сустава.
Остеосинтез бедренной кости при переломах ее диафиза выполняется остеосинтез при помощи интрамедуллярных штифтов с блокированием, обеспечивающих надежную внутрикостную фиксацию кости. Во многих случаях операция может быть проведена «закрыто», без обнажения места перелома. При этом гипсовая повязка обычно не накладывается, а осевая нагрузка на нижнюю конечность разрешается уже через несколько дней после оперативного вмешательства. Полное восстановление функций отмечается через три месяца.
Остеосинтез голени (большеберцовой, малоберцовой костей) в зависимости от характера перелома может проводится как с использованием внутрикостной, так и накостной фиксации, либо с применением дистракционно-компрессионных аппаратов (Илизарова и др.). Во многих случаях операция проводится «закрыто», без обнажения места перелома. При этом гипсовая повязка обычно не накладывается. Проводится раннее функциональное восстановительное лечение.
Соединение костных отломков при переломах пястных и плюсневых костей, а также фаланг пальцев производится мини пластинами, либо внутрикостно (спицами).
Остеосинтез ключицы производится обычно с использованием погружного внутрикостного способа фиксации штифтами, или накостного – специальными пластинами LCP.
Остеосинтез плечевой кости при переломах диафиза осуществляется при помощи интрамедуллярного блокируемого штифта, вводимого внутрикостно, либо накостных пластин, реже используются дистракционно-компрессионные аппараты. Переломы головки плеча требуют применения коротких костных штифтов, либо специальных пластин с угловой стабильностью. При переломах мыщелков плеча с расхождением отломков необходимо проведение остеосинтез с фиксацией отломков пластинами и винтами, для восстановления формы и конгруэнтности суставных поверхностей .
Оптимальный способ лечения переломов подбирается врачом-травматологом-ортопедом с учетом локализации и объема повреждения костных структур, наличия сопутствующих заболеваний и других факторов.
Большое значение для скорейшего выздоровления после травмы имеет правильно проводимая реабилитация с использованием физиотерапевтических методов, лечебной физкультуры, постепенным расширением двигательной активности.
При подозрении на перелом костей в любое время суток обращайтесь в круглосуточный травмпункт сети клиник «Столица». Квалифицированные врачи проведут необходимое обследование (в том числе рентген, КТ или МРТ-диагностику), окажут необходимую помощь и дадут рекомендации по дальнейшему лечению, что поможет скорейшему выздоровлению.
Записаться на
приём
Пациентам
Врач на дом
Бесплатные консультации
Форма оплаты
Отзывы
Сделайте выбор в пользу профессиональной медицины!
Врачи в наших клиниках
травматолог-ортопед, врач высшей категории
Клиника на Арбате
Клиника на Ленинском
Отзывы
Видео
заведующий отделением малоинвазивной хирургии позвоночника Сети клиник «Столица», вертебролог, травматолог-ортопед, спинальный хирург, нейрохирург, врач высшей категории
Отзывы
Видео
КМН
травматолог-ортопед, кандидат медицинских наук
травматолог-ортопед
травматолог-ортопед
Врач травматолог-ортопед, врач терапевт, травматолог-ортопед, терапевт
Отзывы
Врач травматолог-ортопед, заведующий отделением травматологии-ортопедии
Клиника на Арбате
Клиника на Ленинском
Клиника на
Бабушкинской
Отзывы
Видео
Архив акций
Запись на прием
Медицинские программы
Заказать программу
Здоровье (ортопед)
118800 Р
Заказать программу
Диагностика гонартроза/коксартроза
26500 Р
Заказать программу
Расширенная диагностика гонартроза/коксартроза
36500 Р
Заказать программу
Здоровье сустава-Премиум
58 851 Р
Заказать программу
Л походка
35 100 Р
Заказать программу
Здоровье плюс фотоферез
307300 Р
Заказать программу
Личный врач
42 500 Р
Програмы
Реабилитация
Так как в первые дни больному необходимо находиться в горизонтальном положении, то нужно создать благоприятные условия для поврежденной ноги. Для этого под нее можно положить подушку или другой предмет, чтобы поврежденная лодыжка оказалась наверху. Это позволит улучшить кровообращение.
Для того чтобы быстрее восстановить функции ноги и вернуться к прежней жизни, необходимо как можно раньше начать реабилитационные мероприятия. Чтобы осуществить быстрое восстановление, нужно подходить комплексно к таким процедурам.
Лечение должно состоять из:
- приема лекарственных препаратов;
- процедур физиотерапии;
- лечебной физкультуры;
- специального массажа.
Оздоровительная физкультура поможет восстановить тонус в мышцах, увеличить мышечную массу, улучшить циркуляцию крови, а также нормализовать состояние тканей и укрепить поврежденную конечность. Помимо этого, комплекс ЛФК поможет больному избежать любых серьезных последствий, которые могут произойти после получения травмы. Комплексное восстановление после травмирования состоит из трех этапов.
Целью данного этапа является снятие болевых ощущений, улучшение циркуляции крови и лимфы в поврежденной конечности. Также с его помощью можно предотвратить возможные осложнения при получении травмы.
Итак, если имеется перелом легкой степени, то к упражнениям можно приступать уже через 7 дней после того, как наложили гипс. При сильном травмировании к ЛФК можно приступать только спустя 45 дней. Перед началом занятий обязательно необходимо проконсультироваться с лечащим врачом. Он расскажет основные правила выполнения и даст необходимые рекомендации по типам упражнений, которые должен выполнять больной.
В любом случае обездвиженной ноге необходимы пассивные физические нагрузки. Их медики советуют делать уже на третий день, так как они не способны нанести вреда травмированной ноге.
А вот физиотерапию пациенту назначают уже на следующий день. Однако не стоит проводить данную процедуру, если у больного в гипсе имеются металлические предметы, так как при попадании лучей можно получить травму. Хотя есть научные труды, которые заявляют, что можно проводить процедуры с использованием УВЧ. Такие случаи не носят массовый характер, но для безопасности лучше воздержаться.
На этом этапе больной может уже передвигаться самостоятельно, при этом использовать костыли. В конце второго этапа можно полностью от них отказаться. Целью является улучшение функционального состояния тканей и ускорение регенерации поврежденной конечности. Также удается нормализовать тонус в мышечной ткани.
Задачей оздоровительной физкультуры является восстановление привычного функционирования поврежденного сустава. Для того чтобы осуществить данный процесс, необходимо применять не только общие упражнения, но также использовать дополнительное оборудование.
Можно использовать гимнастическую палку, мячики, тренажеры, которые развивают мышечную ткань нижней конечности. Также больному будут очень полезны занятия в бассейне. Это поможет поврежденным тканям расслабиться, а выполнение оздоровительных упражнений в воде не доставит сильного дискомфорта.
В курс физиотерапии включается обязательный массаж. Данная процедура крайне необходима – она позволяет растянуть мышечную ткань, ослабить напряжение, которое оказалось в коленном суставе. Процедуры хорошо проводить перед сном, чтобы снять повышенный тонус и тяжесть в ступнях. Также применяются процедуры УВЧ при условии, что отсутствуют металлические конструкции в ноге.
На данном этапе кость должна полностью срастись. Физическая нагрузка проходит уже более активно, чем прежде. Для разрабатывания коленного сустава помогут занятия на беговой дорожке. Однако бегать еще рано, но интенсивную ходьбу можно выполнять. В комплекс занятий можно включать упражнения-подпрыгивания.
Физиотерапия на этом этапе выздоровления назначается довольно редко. Она нужна тем пациентам, у которых травма протекает с осложнениями. Массаж так же важен, как и оздоровительная гимнастика. Поэтому его следует делать ежедневно.
Врачи разрешают осуществлять полную нагрузку и активность только спустя 3 месяца. Однако в каждом случае все индивидуально, и зависит от тяжести полученной травмы.
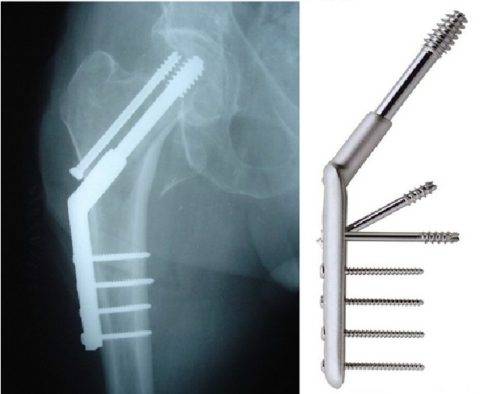 Остеосинтез при переломе бедренной кости
Остеосинтез при переломе бедренной кости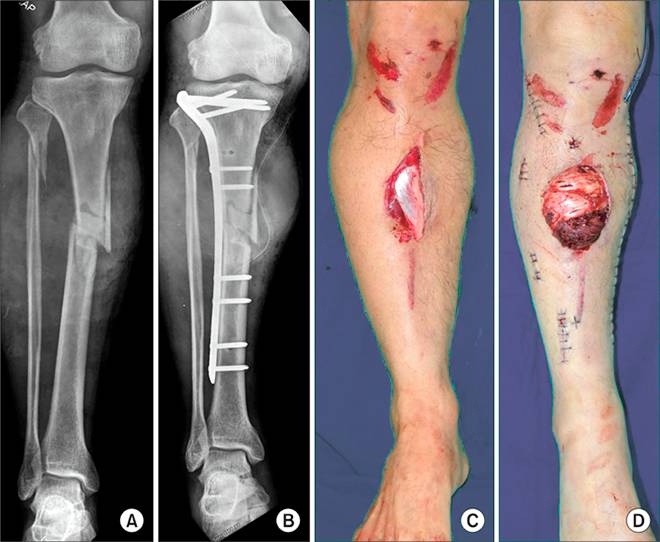 Конструкции в травматологии
Конструкции в травматологии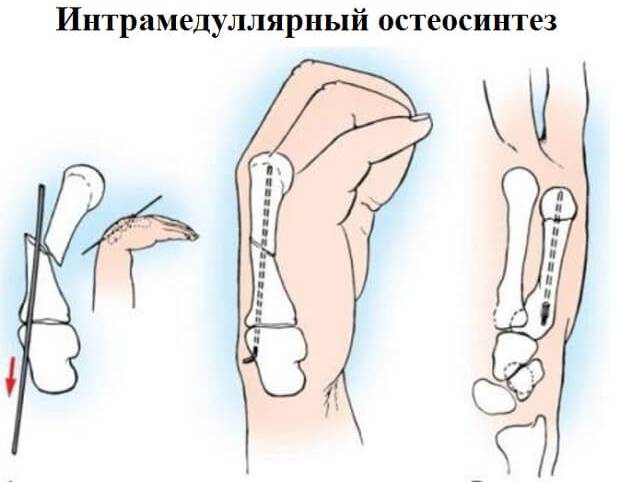 Остеосинтез переломов таза
Остеосинтез переломов таза


 Изолированный перелом диафиза локтевой кости
Изолированный перелом диафиза локтевой кости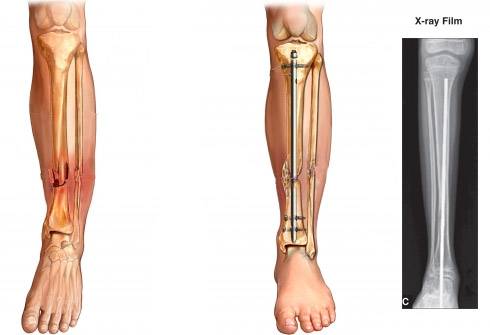 Противопоказания к накостному остеосинтезу
Противопоказания к накостному остеосинтезу Как разработать руку после перелома плечевой кости?
Как разработать руку после перелома плечевой кости? Перелом локтевого отростка
Перелом локтевого отростка