Содержание
- 1 Остеосинтез переломов различной локализации
- 2 Медицинские программы
- 3 Погружное сращивание костей
- 4 Осложнения после операции
- 5 Современные пластины и их удаление
- 6 Причины появления сыпи на локтях
- 7 Причины появления сыпи на локтях
- 8 Общая характеристика реабилитационного периода и его этапы
- 9 Домашние средства
- 10 Что такое остеосинтез, каковы его особенности?
- 11 Предоперационная подготовка, наркоз
- 12 Методы операции при переломе лодыжки
- 13 Виды, степени тяжести
- 14 Реабилитация
Остеосинтез переломов различной локализации
Многообразие разработанных методов соединения костных отломков позволяет подобрать оптимальный способ остеосинтеза с учетом конкретных особенностей травматического повреждения и состояния больного.
Остеосинтез шейки бедра и чрезвертельных переломов бедра проводится с использованием компрессирующих винтов различной конструкции, фиксаторов с диафизарной накладкой (DHS), гамма гвоздей, позволяющих обеспечить надежную фиксацию и динамическую компрессию перелома. Подобный остеосинтез позволяет проводить раннюю активизацию, облегчить уход за больным, ускорить восстановление нарушенных двигательных функций. Во многих случаях, при переломе шейки бедра у пожилых пациентов, применяется первичное эндопротезирование тазобедренного сустава.
Остеосинтез бедренной кости при переломах ее диафиза выполняется остеосинтез при помощи интрамедуллярных штифтов с блокированием, обеспечивающих надежную внутрикостную фиксацию кости. Во многих случаях операция может быть проведена «закрыто», без обнажения места перелома. При этом гипсовая повязка обычно не накладывается, а осевая нагрузка на нижнюю конечность разрешается уже через несколько дней после оперативного вмешательства. Полное восстановление функций отмечается через три месяца.
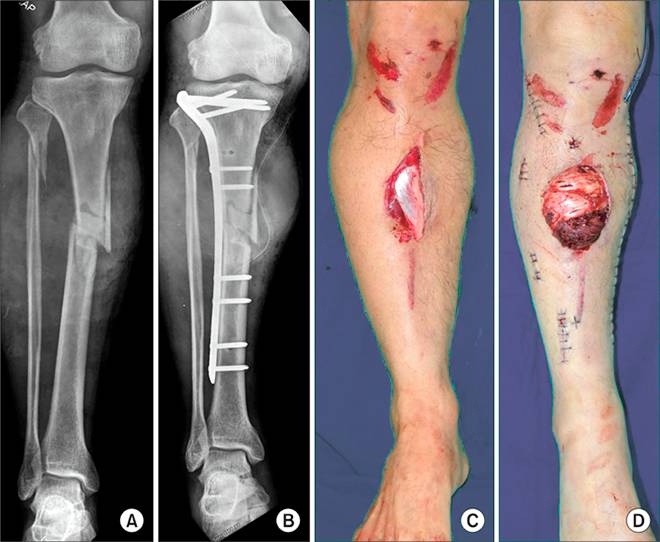
Остеосинтез голени (большеберцовой, малоберцовой костей) в зависимости от характера перелома может проводится как с использованием внутрикостной, так и накостной фиксации, либо с применением дистракционно-компрессионных аппаратов (Илизарова и др.). Во многих случаях операция проводится «закрыто», без обнажения места перелома. При этом гипсовая повязка обычно не накладывается. Проводится раннее функциональное восстановительное лечение.
Соединение костных отломков при переломах пястных и плюсневых костей, а также фаланг пальцев производится мини пластинами, либо внутрикостно (спицами).
Остеосинтез ключицы производится обычно с использованием погружного внутрикостного способа фиксации штифтами, или накостного – специальными пластинами LCP.
Остеосинтез плечевой кости при переломах диафиза осуществляется при помощи интрамедуллярного блокируемого штифта, вводимого внутрикостно, либо накостных пластин, реже используются дистракционно-компрессионные аппараты. Переломы головки плеча требуют применения коротких костных штифтов, либо специальных пластин с угловой стабильностью. При переломах мыщелков плеча с расхождением отломков необходимо проведение остеосинтез с фиксацией отломков пластинами и винтами, для восстановления формы и конгруэнтности суставных поверхностей .
Оптимальный способ лечения переломов подбирается врачом-травматологом-ортопедом с учетом локализации и объема повреждения костных структур, наличия сопутствующих заболеваний и других факторов.
Большое значение для скорейшего выздоровления после травмы имеет правильно проводимая реабилитация с использованием физиотерапевтических методов, лечебной физкультуры, постепенным расширением двигательной активности.
При подозрении на перелом костей в любое время суток обращайтесь в круглосуточный травмпункт сети клиник «Столица». Квалифицированные врачи проведут необходимое обследование (в том числе рентген, КТ или МРТ-диагностику), окажут необходимую помощь и дадут рекомендации по дальнейшему лечению, что поможет скорейшему выздоровлению.
Записаться на
приём
Пациентам
Врач на дом
Бесплатные консультации
Форма оплаты
Отзывы
Сделайте выбор в пользу профессиональной медицины!
Врачи в наших клиниках
травматолог-ортопед, врач высшей категории
Клиника на Арбате
Клиника на Ленинском
Отзывы
Видео
заведующий отделением малоинвазивной хирургии позвоночника Сети клиник «Столица», вертебролог, травматолог-ортопед, спинальный хирург, нейрохирург, врач высшей категории
Отзывы
Видео
КМН
травматолог-ортопед, кандидат медицинских наук
травматолог-ортопед
травматолог-ортопед
Врач травматолог-ортопед, врач терапевт, травматолог-ортопед, терапевт
Отзывы
Врач травматолог-ортопед, заведующий отделением травматологии-ортопедии
Клиника на Арбате
Клиника на Ленинском
Клиника на
Бабушкинской
Отзывы
Видео
Архив акций
Запись на прием
Медицинские программы
Заказать программу
Здоровье (ортопед)
118800 Р
Заказать программу
Диагностика гонартроза/коксартроза
26500 Р
Заказать программу
Расширенная диагностика гонартроза/коксартроза
36500 Р
Заказать программу
Здоровье сустава-Премиум
58 851 Р
Заказать программу
Л походка
35 100 Р
Заказать программу
Здоровье плюс фотоферез
307300 Р
Заказать программу
Личный врач
42 500 Р
Програмы
Погружное сращивание костей
В хирургии данный тип операции проводится по трем методикам:
- накостно;
- внутрикостно;
- чрескостно;
Разделение обусловлено различиями в месте фиксации устройств. В тяжелых случаях специалисты комбинируют методики операции, сочетая между собой несколько видов лечения.
Внутрикостный (интрамедуллярный) метод
Внутрикостный остеосинтез проводится открытым и закрытым способом. В первом случае соединение обломков происходит с помощью рентгена. Фиксирующие устройства вводятся в среднюю часть трубчатой кости. Метод открытого вмешательства считается наиболее распространенным. Суть операции состоит в обнажении места перелома, сопоставлении обломков и введении в костномозговой канал металлического стержня.
Внутрикостный остеосинтез чаще выполняется в следующих формах:
- Остеосинтез бедра. Интрамедуллярный остеосинтез бедренной кости пользуется большей популярностью, чем накостный тип вмешательства. Перелом бедренной кости чаще наблюдается в преклонном возрасте или у людей, занимающихся профессиональными видами спорта. Основная задача операции в этом случае – поставить человека на ноги в короткий срок. Для скрепления обломков используют винты с пружинным механизмом, U-образные фиксаторы и трехлопастные гвозди.
- Остеосинтез шейки бедра. Операция назначается молодым пациентам, кости которых хорошо снабжаются кровью. Процедура выполняется в несколько этапов. Вначале сопоставляются обломки для придания фрагментам костной ткани правильного анатомического положения. Затем на коже возле травмированного участка выполняют небольшой надрез (до 15 см).
- Остеосинтез лодыжек. Внутрикостный остеосинтез выполняется лишь при старых травмах, при которых имеют место несросшиеся костные ткани. Если повреждение получено недавно, то хирургическое вмешательство назначают не ранее 2 суток с момента повреждения.
- Остеосинтез ключицы. Операцию выполняют в положении пациента лежа на спине. В пространство между лопатками и позвоночником укладывается валик. Вмешательство начинается с рассечения кожного слоя и подкожной клетчатки, параллельно нижнему краю ключицы. Для удержания костей в правильном положении используются винты.
Накостный (экстрамедуллярный) метод
Экстрамедуллярный остеосинтез назначается при любых типах повреждений костей, вне зависимости от места расположения перелома и его особенностей. Для лечения используются пластины разнообразной формы и толщины. Они фиксируются винтами. Пластины для выполнения остеосинтеза оснащены механизмами съемного и несъемного типа.
Накостный остеосинтез пластинами назначается в следующих случаях:
- при несложных повреждениях;
- при переломах со смещением.
Дополнительно, в качестве фиксирующих элементов могут использоваться:
- ленты;
- полукольца;
- уголки;
- кольца.
Элементы конструкции изготавливаются из сплавов металла – титана, стали.
Чрескостный метод
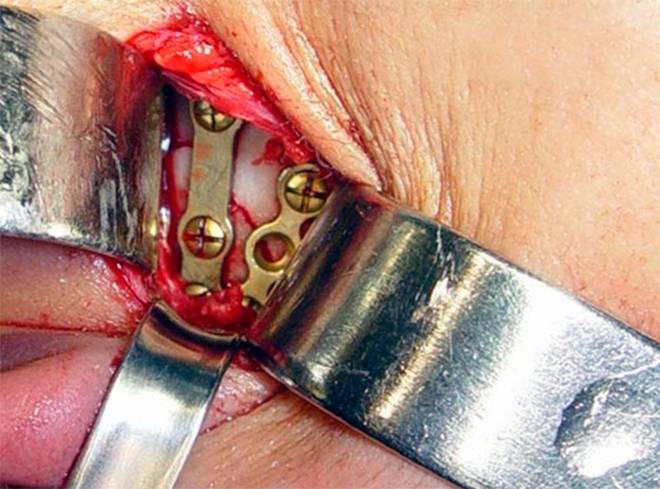
- остеосинтез надколенника;
- остеосинтез локтевого отростка.
Операции подобного типа должны проходить экстренно, поскольку консервативное лечение редко дает положительные результаты. Несвоевременное оказание медицинской помощи в дальнейшем может сказаться на способности сустава сгибаться и разгибаться.
Фиксация может быть слабой или абсолютной. В первом случае допускается незначительная подвижность между обломками костей, которая не сопровождается болезненностью. Абсолютная фиксация характеризуется отсутствием микродвижений между фрагментами костной ткани.
Осложнения после операции
К частым осложнениям относятся:
- занесение инфекции;
- остеомиелит (гнойно-некротический процесс, развивающийся в кости, костном мозге и близлежащих мягких тканях);
- кровотечения;
- жировая эмболия — чаще при переломах костей нижней конечности (бедро, большеберцовая кость);
- ложные, не истинные суставы;
- артриты;
- некроз краев раны вследствие компрессии частями различных конструкций;
- поломка фиксатора с последующей миграцией его частей в другие ткани.
Осложнения после остеосинтеза, проводимого закрытым способом, наблюдаются в редких случаях. После открытых операций возникают следующие последствия:
- заражение мягких тканей;
- воспаление костных структур;
- кровоизлияние;
- эмболия;
- артрит.
В профилактических целях после вмешательства назначаются антибактериальные препараты и антикоагулянты.
После оперативной репозиции возможны такие осложнения, как:
- нагноение в области фиксации металлоконструкции;
- жировая эмболия;
- остеомиелит (гнойно-некротический процесс, развивающийся в кости, костном мозге и близлежащих мягких тканях);
- несращение обломков;
- поломка фиксатора и его последующая миграция в мягкие ткани;
- омертвление краев раны.
Идея соединения костных фрагментов после перелома посредством оперативного вмешательства значительно ускорила процесс лечения и реабилитации больных с открытыми и тяжелыми повреждениями костей. Несмотря на многообразие методов лечения, каждый из них по-своему необходим и важен. В подведении итогов можно еще раз сделать акцент на том, что остеосинтез — это обязательная часть травматологии, без которой немыслимо современное лечение поврежденных костей во время сложных ситуаций.
Современные пластины и их удаление
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Сегодня разработаны пластины разных модификаций и размеров для сращивания переломов методом остеосинтеза. Одной из самых распространённых операций остеосинтеза с помощью металлических фиксаторов является восстановление целостности костей голени и наружной лодыжки.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Устанавливая фиксатор, врач предупреждает, что спустя некоторое время придётся сделать еще одну операцию, чтобы удалить его. Срок извлечения крепежа определяется в индивидуальном порядке, с учетом тяжести травмы и скорости регенерации.
Современные технологии наркоза позволяют сделать операцию по удалению металлических элементов в стационаре одного дня или амбулаторно.
Удаление фиксатора
Когда надо снять пластину или удалить спицы после перелома лодыжки врач решает на основании данных рентгеновского обследования. Контрольные снимки показывают степень сращения, положение крепежа, его совместимость с костными тканями. Если перелом не компенсируется за полгода, это считается формированием ложного сустава.
Здесь потребуется помощь травматолога-ортопеда, который определит необходимость повторной операции, чтобы удалить старую пластину и закрепить новую.
Показания к удалению пластины:
- полное сращение перелома. Это определяется на контрольных рентгеновских снимках, где врач видит формирование костной мозоли на месте сращения и принимает решение убирать фиксаторы;
- ограниченная подвижность сустава. Развивается при конфликте тканей и материала пластины, формируется контрактура сустава. При этом следует срочно доставать болт, позиционные винты, чтобы освободить мышцы, сухожилия. После такой операции требуется правильная реабилитация для восстановления функциональности ноги, предотвращения осложнений;
- первичная установка пластины из материала низкого качества, которое определяется по паспорту имплантата и по справке из лечебного учреждения. Это случаи из практики страховой медицины, когда операции проводятся по cito, после ДТП или спортивных травм, где пациент находится без сознания. Врачи используют материал из имеющегося в больнице арсенала. Когда же проводится плановая операция, у пациента есть выбор и поддержка, он может приобрести титановые элементы, которые никогда не вызывают осложнений;
- смещение металлоконструкции, поломка её крепёжных элементов. Это также можно увидеть на контрольных рентгеновских снимках;
- инфекция в области операции. При этом металлическая конструкция снимается, начинается курс антибактериального лечения;
- проводится удаление позиционного винта при переломе лодыжки после полного восстановления объёма движений;
- косметическая коррекция послеоперационного рубца. Для тех, кто хочет скрыть следы вмешательства и настаивает на косметической операции, обязательно предлагается предварительное снятие пластины с иссечением старого шва;
- проводится удаление металлоконструкций после перелома лодыжки при восстановлении двигательной активности голеностопного сустава.
Срок проведения каждой операции определяет лечащий врач, чаще всего именно тот, который проводил первичное вмешательство и фиксировал перелом пластиной. Обычно снятие пластины после перелома лодыжки проводится при заживление и возвращение подвижности. Восстанавливается полный объём движений лодыжки, снижается вероятность формирования деформирующего остеоартроза.
Операция по удалению позиционного винта на лодыжке тоже относится к повторным хирургическим вмешательствам, ее назначает коллегиально группа врачей – хирург, травматолог.
Анестезиолог подбирает анестезию в соответствии с состоянием и возрастом пациента.
Длится такая операция намного меньше по времени, чем основная. Удаленные пластины и металлические элементы не подлежат повторному использованию.
Причины появления сыпи на локтях
Причины появления сыпи на локтях
Общая характеристика реабилитационного периода и его этапы
Восстановительную программу после операции разрабатывают для каждого пациента в индивидуальном порядке. Она включает сразу несколько направлений: физиотерапия, лечебная физкультура, водные процедуры, социальная и трудовая адаптация, массаж и другие методы. Кроме этого пациенту следует соблюдать покой и специальную сбалансированную диету, отказаться от вредных привычек и больше времени проводить на свежем воздухе.
Периоды реабилитации:
- ранний послеоперационный период – длится примерно 2-3 недели, начинается сразу после операции и продолжается до выписки из стационара;
- ближайший послеоперационный период – первые 2-3 месяца после выписки из больницы;
- поздний послеоперационный период – примерно с 3-его месяца после проведения операции и до полугода;
- период функционального восстановления – с 6-го месяца после операции.
Реабилитация после операции остеосинтеза начинается с непродолжительного покоя, примерно в течении 2-5 дней. На протяжении этого времени пациента часто тревожат боли, а место хирургического вмешательства отекает.
Пациенту обеспечивают полупостельный либо постельный режим. Поврежденную конечность размещают в функционально выгодном возвышенном положении. Вакуумный дренаж, позволяющий предотвратить образование гематом и развитие осложнений, удаляют через 1-2 суток после операции.
При постельном режиме пациентам в обязательном порядке назначают дыхательную гимнастику для профилактики пневмонии. Ее начинают выполнять уже в первые сутки после хирургического вмешательства.
Послеоперационные швы снимают спустя 8-10 суток после остеосинтеза на руках и через 12-14 дней – на ногах.
Примерно с 3 дня, после уменьшения болей и отечности, при условии нормального самочувствия пациента, постепенно начинают наращивать двигательную активность. Сначала выполняют статические упражнения, переходя с временем к полноценной лечебной гимнастике.
Реабилитация после остеосинтеза зависит от нескольких факторов:
- сложности проведенной операции;
- места расположения перелома;
- техники остеосинтеза и вида;
- возраста пациента и его общего состояния здоровья.
Восстановительные мероприятия разрабатываются специалистом индивидуально в каждом случае. Они включают в себя несколько терапевтических подходов:
- УВЧ;
- лечебную физкультуру;
- физиотерапевтические ванны;
- лечение грязями.
В первые дни лечебная гимнастика проводится под присмотром врача. Он осуществляет круговые и разгибательные движения конечностью. Впоследствии больной выполняет физкультурную программу самостоятельно.
Для восстановления надколенной чашечки или тазобедренного сустава используются специальные тренажеры. С их помощью на поврежденную зону создается постепенно возрастающая нагрузка. Цель реабилитации – укрепление связок и мышц. Разработка поврежденной области тренажером дополняется массажем.
В среднем период восстановления после погружного типа вмешательства составляет 3– 6 месяцев, после наружного – 1– 2 месяц.
Домашние средства
Что такое остеосинтез, каковы его особенности?
Остеосинтез — это соединение костей различными фиксаторами при переломе. Эти фиксаторы могут быть разных видов и устанавливаться с наружной стороны кости, внутри нее или комбинированно. В качестве фиксаторов врач-травматолог может использовать пластины разных видов, штифты, спицы, винты и прочие детали. Врач определяет в каждом конкретном случае, какой характер должна носить фиксация — абсолютный или относительный.
Остеосинтез бывает двух видов в зависимости от обнажения зоны перелома в процессе операции. Если место перелома обнажается, то такой остеосинтез называется открытым. Если же нет, то имеет место закрытый или внеочаговый остеосинтез. В медицинской практике в последнее время наиболее распространен малоинвазивный остеосинтез, то есть операция по установке фиксатора производиться с минимальными надрезами, а в некоторых случаях — с проколами.
Какие бывают переломы лодыжек?
Различают два вида переломов — открытый и закрытый. В свою очередь, они могут быть обычными или со смещением кости. И тот и другой вид имеют много схожих симптомов:
Если же имеет место перелом лодыжки и смещение костей, то к описанным выше симптомам добавляются еще и такие:
Реабилитационный период и удаление металлоконструкций после перелома лодыжки
Реабилитационный период, после которого возможно и , может длиться более полугода. Наступает он только после полного курса лечения. В первые три месяца после операции должна проводиться комплексная терапия. Больному показана лечебная физкультура после того, как спадет отек нижней конечности. Этот период называется иммобилизация. После того как сняли гипс, начинается второй период реабилитации. Помимо лечебной физкультуры врач назначает другие процедуры, например, массаж голени. Примерно через год можно произвести удаление металлоконструкций после перелома лодыжки
. Есть несколько показаний к удалению фиксаторов:
В каждом конкретном случае врач должен принимать взвешенное решение, удалять фиксаторы или нет. Существуют и противопоказания к удалению металлоконструкций после перелома, когда, например, фиксатор располагается слишком близко к сосудисто-нервному пучку и могут возникнуть сложности с его идентификацией. Если фиксаторы установлены правильно, то они не будут мешать умеренной двигательной активности и вызывать жалобы. В любом случае нужно обратиться для планового осмотра через год после их установки. В нашей клинике опытные врачи проведут полную диагностику, окажут высококвалифицированную медицинскую помощь при переломе любой степени тяжести. Современное оборудование, качественные фиксаторы и отличные специалисты нашей клиники способны творить чудеса!
После заживления перелома, удаление остеосинтеза является следующим шагом. Хотя имплант может и не приносить дискомфорт, тем не менее это инородное тело, которое стоит извлечь. Существуют причины в силу которых лучше удалять металлоконструкции, чем оставлять их в теле. Извлечение осуществляют путем оперативного вмешательства.
Предоперационная подготовка, наркоз
Подготовительный этап перед процедурой включает ряд лабораторно-аппаратных исследований и врачебных консультаций, которые позволят специалисту:
- избрать оптимальную тактику оперирования, определить вид и дозу наркоза;
- диагностировать сопутствующие патологии и параллельно принять все необходимые меры профилактики (при наличии абсолютных противопоказаний больному подбирают другое лечебное пособие);
- заранее продумать стратегию реабилитационного лечения с учетом характера повреждения и выбранной операции, статуса здоровья человека и возрастных особенностей;
- узнать, готов ли пациент психологически к прохождению сложной процедуры и не менее простого послеоперационного восстановления.
Период подготовки при данной патологии должен проходить по ускоренной программе. Прооперировать больного необходимо как можно быстрее, пока травма еще «свежая». Предоперационное обследование:
- рентген зоны поражения в нескольких проекциях (КТ, МРТ требуется в исключительных случаях);
- биохимический анализ крови (в т. ч. на группу и резус-фактор, уровень сахара);
- гемостазиограмма (проверяется свертываемость крови);
- общий клинический анализ мочи, кала;
- пробы на анестезиологические препараты;
- электрокардиография;
- флюорография (если в течение текущего года не делалась);
- цифровая денситометрия (процедура на определение степени остеопороза)
- осмотр у некоторых врачей узкой специализации (терапевта, кардиолога, анестезиолога и пр.).
Перед оперативным сеансом тщательно проводят очищение кишечника, вкалывают антибиотик и везут в операционную. На операционном столе пациента вводят в наркоз. Процедура преимущественно проходит под общей анестезией эндотрахеального вида с применением миорелаксантов и искусственной вентиляции легких. Вполне допустимо использование эпидуральной анестезии, но к ней прибегают редко. Провести катетеризацию эпидурального пространства у пожилых людей, у которых в силу возраста позвоночник изрядно дегенерирован, очень проблематично и небезопасно.
Методы операции при переломе лодыжки
- Реконструкция мало- и большеберцовой кости: остеосинтез винтами, пластиной и натягивающей петлей, при необходимости остеосинтез спицами Киршнера (рис. 39 а, б, в, г, е, ж)
- Реконструкция синдесмоза и связочного аппарата (рис. 40 а б).
- Наружная фиксация.
Выбор метода остеосинтеза
Вначале репозиция костных структур (наружная лодыжка, затем внутренняя, исключение: медиальная интерпозиция тканей как препятствие для репозиции).
- Наружная лодыжка: тип А репозиция с остеосинтезом натягивающей петлей;
- тип В компрессирующими винтами, при необходимости остеосинтез пластиной (в виде 1/3 трубки);
- тип С—остеосинтез пластиной.
Разрыв синдесмоза: адаптация 1—2 узловыми швами с дополнительной фиксацией межберцового синдесмоза винтом (см. выше). Треугольник Volkmann: остеосинтез компрессирующими винтами. Внутренняя лодыжка: репозиция с остеосинтезом винтами или натягивающей петлей. Наружная фиксация: тяжелые повреждения кожи и мягких тканей, высокой степени сложности открытые переломы.
Оперативный доступ Внутренняя и наружная лодыжки: прямой или слегка изогнутый кзади от лодыжек разрез (при необходимости спереди) (Внимание: п. fibularis проходит вентральное наружной лодыжки) (рис
41 а б). Треугольник Volkmann: слегка дугообразный разрез кзади от внутренней лодыжки. Наружная фиксация: через небольшие разрезы, см. 6.
Наиболее частые методы Остеосинтез малоберцовой кости компрессирующими винтами и пластиной Слегка дугообразный разрез кзади от наружной лодыжки до надкостницы. Ревизия малоберцовой кости, блока таранной кости («расслаивающий перелом»), переднего синдесмоза и межкостной мембраны.
Очистить линию перелома, выполнить репозицию и фиксацию репозиционными крючками, ЭОП-контроль в 2-х проекциях. Остеосинтез стягивающими винтами (3,5 мм), при необходимости с подкладыванием прокладки. Установить смоделированную пластину в виде 1/3 трубки дорзолатеральнона малоберцовую кость, ЭОП-контроль. При необходимости шов синдесмоза тонкими U-образными швами. Ушить капсулу сустава, подкожное дренирование, шов раны. Задняя гипсовая шина с положением стопы под прямым углом.
Остеосинтез лодыжки винтом
Остеосинтез винтами внутренней лодыжки Слегка дугообразный разрез кзади от внутренней лодыжки до надкостницы (Внимание: v. saphena magna)
Обнажить и очистить щель перелома, репозиция фрагментов и провизорная фиксация 2-мя спицами Киршнера, ЭОП-контроль в 2-х проекциях. Остеосинтез компрессирующими винтами: 2 интерфрагментарных компрессирующих винта (3,5 и 4,0 мм спонгиозные винты) провести вертикально к линии перелома, при необходимости с подкладыванием прокладки, ЭОП-контроль. Альтернативный метод: канюлированные винты провести через спицы Киршнера. Ушивание капсулы сустава, подкожное дренирование, ушивание кожи. Задняя гипсовая шина с положением стопы под прямым углом.
Виды, степени тяжести
В клинической практике используются общие классификации и степени оценки тяжести травмы. Основаны они на механизме травмирующего фактора, наличии повреждения одной или двух лодыжек (двусторонний перелом со смещением), вовлечении окружающих костных структур, а также присутствии смещения и нарушения целостности кожных покровов.
С точки зрения механизма образования перелома лодыжки, выделяют такие типы травм:
- Пронационно‐абдукционный – возникает при выворачивании стопы при ее подворачивании. Особенностью этой травмы является нахождение стопы в неправильном, приведенном состоянии. Чаще всего наблюдается перелом одной лодыжки со смещением, что сочетается с большим количеством надрывов связочного аппарата голеностопа.
- Аддукционно‐супинационный тип – наблюдается при чрезмерном повороте стопы. В данной ситуации происходит перелом одной из лодыжек со смещением и вывихом стопы кнутри. Перелом возникает непосредственно возле суставной поверхности.
- Перелом лодыжки при ротации – это результат чрезмерного выворачивания стопы как кнутри, так и кнаружи. В случае подобного воздействия силы возникает перелом обеих лодыжек в месте проекции голеностопного устава. Нередко травма сочетается с отрывом большеберцовой кости в ее задней части. Данная ситуация очень опасна, так как образуется большое количество острых костных фрагментов, которые никак не фиксируются связочным аппаратом и могут привести к серьезным осложнениям.
- Перелом при чрезмерном сгибании — может возникать в результате прямого или опосредованного действия на голеностопный сустав. Возникает перелом лодыжки с образованием костного фрагмента типичной треугольной формы. Обычно такой тип перелома лодыжки не сопровождается ее смещением.
- Комбинированный перелом — является наиболее опасным, так как он является результатом одновременного воздействия нескольких из вышеперечисленных механизмов, что сопровождается двух‐ или трехлодыжечными переломами, расхождением костей голени и значительным смещением фрагментов.
Выделяют такие типы перелома:
- однолодыжечный – наблюдается нарушение целостности одной из лодыжек;
- двухлодыжечный – одномоментная патология медиальной и латеральной лодыжки;
- трехлодыжечный – перелом со смещением наружной и внутренней лодыжки, сочетанный с отрывом задней поверхности большеберцовой кости.
Кроме того, специалисты выделяют закрытые и открытые переломы со смещением. Второй вид является более опасным, так как может привести к серьезной кровопотере и развитию геморрагического шока.
Не менее важным является определение степени тяжести травмы при переломе лодыжки со смещением.
Выделяют легкую, среднюю и тяжелую степень. Ниже представлены клинические картины, соответствующие каждой из них:
- Легкая степень тяжести диагностируется при отрывном переломе медиальной лодыжки с разрывом дельтовидной связки и отсутствии смещения относительно своего нормального положения таранной кости, при повреждении латеральной лодыжки с разрывом боковой внутренней связки, а также в случаях отрывного перелома латеральной лодыжки и разрыва наружной связки.
- Средняя степень тяжести устанавливается при отрывных переломах внутренней лодыжки, косых переломах латеральной лодыжки со смещением и вывихом таранного блока кнаружи, повреждении наружной лодыжки и разрыве внутренней боковой связки, а также при отрывных переломах наружной лодыжки в комбинации с косыми переломами внутренней лодыжки и внутренним подвывихом таранного блока.
- Тяжелая степень диагностируется при отрывных переломах медиальной лодыжки, разрывах межберцового синдесмоза, косых переломах малоберцовой кости, отрывных переломах обеих берцовых костей в комбинации с разрывом дельтовидной связки, а также при смещении оторванной наружной лодыжки кпереди.
Реабилитация
Чтобы восстановление прошло без осложнений, больному стоит как можно раньше начать ходить на костылях. Восстановление должно начаться уже на следующий день после вмешательства
Очень важно, чтобы пациент сам был заинтересован в раннем вставании с постели, хождении на костылях или с применением других приспособлений. Это способствует раннему включению мышц в работу, профилактике пролежней, застойных процессов
Движения должны быть здоровыми, плавными и постепенными.
Если больной жалуется на значительные болевые ощущения, можно применять обезболивающие препараты: «Анальгин», «Баралгин», «Ибупрофен». Ранняя реабилитация после интрамедуллярного остеосинтеза включает назначение физиотерапевтических процедур, которые ускоряют репаративные процессы, улучшают состояние конечности, ускоряют кровообращение, уменьшают боль. Полное восстановление функционирования наступает через 3—6 мес. при использование всех необходимых методов лечения.
 Набор остеосинтез
Набор остеосинтез Остеосинтез при переломах голеностопного сустава
Остеосинтез при переломах голеностопного сустава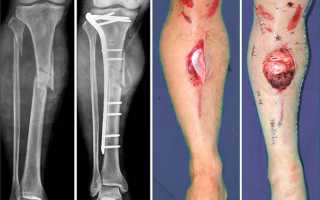

 Перелом локтевого отростка
Перелом локтевого отростка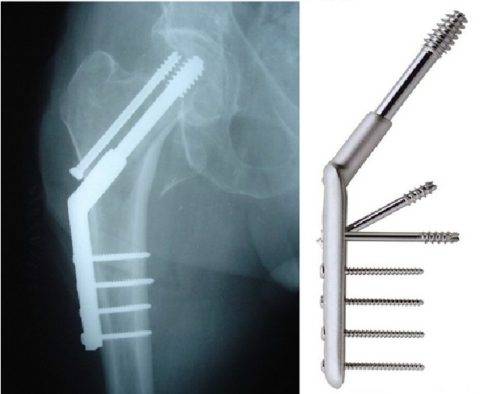 Остеосинтез при переломе бедренной кости
Остеосинтез при переломе бедренной кости Позиционный винт при переломе лодыжки
Позиционный винт при переломе лодыжки Остеосинтез шейки бедра канюлированными винтами преимущества и недостатки метода выполнение операции и возможные последствия
Остеосинтез шейки бедра канюлированными винтами преимущества и недостатки метода выполнение операции и возможные последствия