Содержание
- 1 Клиническая картина
- 2 Классификация опухолей спинного мозга
- 3 Причины возникновения образований
- 4 Симптомы доброкачественных и злокачественных новообразований спинного мозга – что может указывать на начало заболевания?
- 5 Метастазы
- 6 Каков прогноз?
- 7 Особенности клинической картины
- 8 Причины
- 9 Корешковые и оболочечные признаки
- 10 Классификация образований спинного мозга
- 11 Последние новости
- 12 Хирургия — единственный шанс
- 13 Классификакция
- 14 Экстрамедуллярная опухоль
- 15 Проявляющиеся симптомы
- 16 Лечение
Клиническая картина
В зависимости от конкретного типа симптомы рака спинного мозга могут проявляется по-разному. Обычно признаки патологии возникают, когда новообразование приобретает крупный размер
Первое клиническое проявление, на которое обращают внимание пациенты, — это выраженная резкая боль в спине
Беспокоит болевой синдром в любое время, но способен усиливаться ночью, иногда утром. Неприятное ощущение распространяется на суставы верхних и нижних конечностей. Если сразу не принять меры, то боль будет только усугубляться.
При развитии опухоли возможно появление следующих симптомов рака спинного мозга:
- Потеря чувствительности конечностей, чаще всего нижних.
- Слабость мышечных тканей. Нередко из-за нее человек даже не может устоять на ногах.
- Нарушение координации движения, что сопровождается частыми падениями.
- Паралич рук и ног вследствие давления новообразования.
- Деформация хребта.
Если патология злокачественная, то указанные признаки развиваются стремительно, усиливаясь с каждым днем. При этом добавляются другие симптомы опухоли спинного мозга, характерные для онкологии, к примеру, потеря аппетита, резкое снижение веса тела.
При доброкачественном течении образование растет медленно, поэтому и клиническая картина развивается постепенно. Патология может долгое время не замечаться пациентом, пока образование не станет крупного размера.
Классификация опухолей спинного мозга
Существует несколько способов классификации по различным критериям – виду опухоли, ее локализации, происхождению и т.д.
Происхождение подразумевает деление опухолей на первичные и вторичные. Первичные образуются в веществе спинного мозга. Вторичные либо возникают в близлежащих тканях, либо являются метастазами из других органов и частей организма.
По месту локализации выделяют три типа образований:
- Экстрадуральные – опухоли, которые начали расти снаружи спинномозговой оболочки; именно они наиболее склонны давать метастазы в другие отделы нервной системы.
- Интрадуральные – новообразования непосредственно в спинномозговой оболочке; они опасны передавливанием спинномозгового столба пополам, что ведет к нарушениям чувствительности и движений;
- Интрамедуллярные – разрастаются в веществе спинного мозга, после чего, разбухая, изнутри травмируют позвоночник, который не может выполнять свои функции.
Самыми коварными обычно бывают экстрадуральные опухоли, клетки которых делятся быстрее других.
В дополнение к этому, опухоли классифицируют по зонам позвоночника, в которых они располагаются: шейная, грудная, поясничная, зона конского хвоста (крестцовая).
Кроме того, злокачественные опухоли делятся на два типа – гистологический и топографический.
В свою очередь, гистологический тип – это клеточный рак, который бывает нескольких видов в зависимости от тканей, в которых образуется:
- саркома – патология развивается в клетках соединительной ткани;
- липома – в жировых тканях;
- менингиома – в клетках оболочки мозга;
- ангиома, гемангиома – два подвида рака в клетках сосудов;
- глиобластома, эпендиома, медуллобластома – рак нервных клеток.
Существует также классификация опухолей по виду раковых клеток. Некоторые из них образуются преимущественно в том или ином отделе позвоночника. Самые распространенные из них:
- хондросаркома – рак хрящевой ткани, обычно в грудном отделе позвоночника.
- хондрома – первичная опухоль, присущая взрослым.
- саркома Юинга – обычно выявляется у детей.
- остеосаркома – редкий вид рака в пояснично-крестцовой зоне, затрагивающий костную ткань.
- множественная миелома – первичная опухоль в костной ткани. К миеломам также относят и одиночную плазмоцитому, однако она намного легче поддается лечению.
Причины возникновения образований
На сегодняшний день выявление причин образования спинномозговых опухолей является недостаточно изученной областью медицины.
Врачам известно, что сама суть процесса формирования опухолевых тканей заключается в послаблении работы иммунной системы, что и обуславливают самые разнообразные негативные факторы внутреннего и наружного действия.
Подобные заболевания всегда развиваются замедленными темпами и незаметно, поэтому пациенты обращаются к докторам уже на прогрессирующих стадиях, когда оказание квалифицированной медицинской помощи может быть безрезультатным.
Если проанализировать образ жизни пациентов, можно определить в качестве причины возникновения рака спинного мозга ранее перенесенную травму, интоксикации, а также различные инфекции, продолжительные расстройства, психологические, а также физические перегрузки, перенесенный стресс.
При этом никакой связи практически не удается установить с началом процесса формирования опухолевых тканей.
На сегодняшний день единственным определенным фактором среды, вызывающим риск образования опухолевых тканей, является радиационное воздействие на человеческий организм.
Поскольку в медицине до сих пор не сформировано четкое определение причин образования опухолевых тканей, можно перечислить только основные провоцирующие факторы:
- наследственность;
- воздействие канцерогенов;
- заболевание Гиппеля-Ландау;
- затруднение циркуляции лимфатической жидкости.
Симптомы доброкачественных и злокачественных новообразований спинного мозга – что может указывать на начало заболевания?
Стоит понимать, что различные виды опухолей СМ могут отличаться темпами роста. Доброкачественные новообразования, чаще всего, растут медленно, в течение нескольких лет, и поэтому симптоматика может быть очень неясной и сомнительной. Сам больной может отмечать появление некоторых неприятных симптомов, но без их явной прогрессии – списывать на легкие или временные недомогания, не обращаясь к врачам.
Хуже всего, когда в такой период больные занимаются самолечением и применяют народные средства, которые, в ряде случаев, усугубляют течение болезни и уменьшают результативность последующего лечения.
- Боли в спине различной интенсивности, возникающие без видимых причин. Боли могут несколько ослабевать в вертикальном положении тела, и усиливаться в горизонтальном.
- Нарушение чувствительности в конечностях, пальцах, на отдельных участках кожи.
- Стойкие головные боли, признаки повышения внутричерепного давления.
- Слабость в ногах, быстрая усталость после хождения или физических нагрузок, неспособность длительно передвигаться или выполнять работу руками.
- Периодические обмороки или полуобморочные состояния, не имеющие видимых причин.
- Значительное снижение болевого порога, чувствительности к низким и высоким температурам.
- Постепенное нарастание неврологических нарушений.
- Постепенная утрата способности контролировать процесс мочеиспускания и дефекации. Задержка мочи, запоры – или же энурез, энкопрез.
- Выпадение сухожильных рефлексов на уровне пораженных участков СМ.
- Парезы и параличи. В самом начале заболевания – периодически возникающие.
- Различные деформации позвоночника по отношению к физиологически правильному положению.
- На более поздних стадиях заболевания могут быть припухлости и видимые образования над одним из участков позвоночника – если опухоль имеет рост снаружи.
- Симптомы, характерные при опоясывающем лишае, могут указывать на формирование неврином.
- Опухоли спинного мозга в шейном отделе могут сопровождаться парезом диафрагмы, что проявляется одышкой, беспричинным и постоянным кашлем, икотой, чиханием. Новообразования этого сектора могут вызывать также нарушения зрения, птоз, энофтальм, миоз и т.д.).
- Новообразования, растущие в СМ на уровне грудного отдела, могут длительное время проявляться симптомами, характерными для заболеваний внутренних органов – панкреатита, холецистита, гастрита, панктератита.
На ранних этапах формирования диагностика опухолей СМ затруднена.
Клиническая диагностика опухолей спинного мозга:
- Неврологический осмотр – проверка рефлексов, чувствительности кожи на различных участках, способность больного удерживать определенное положение конечностей и тела в положении стоя (проба Ромберга), проверка зрения, движения глаз и реакции зрачков. Выполняет невролог, без применения сканирующих и визуализирующих устройств.
- КТ и МРТ – самые информативные и объективные методы диагностики опухолей спинного мозга. Позволяют послойно визуализировать точное местоположение опухоли, её консистенцию и размеры, вовлеченность в процесс окружающих тканей, а также состояние структур позвоночника и спинного мозга, степень их повреждения.
- Рентгенография и миелография – метод визуализации позвоночника, его структур. На рентгенограмме можно увидеть разрушенную костную ткань позвонков, их смещение относительно друг друга, уплощение дисков, наличие новообразований в структурах позвоночника. Миелография – рентген с применением контрастного вещества, введенного в подпаутинное пространство СМ.
- Радионуклидная диагностика выполняется посредством введения в организм больного специальных химических веществ с радионуклидами, которые впоследствии по-разному накапливаются в здоровых тканях и опухоли. Последующее сканирование (сцинтиграфия) при помощи диагностической аппаратуры позволяет получить послойные снимки очага патологии и точно установить размеры и консистенцию опухоли, наличие метастазов, распространенность образования на близлежащие ткани.
- Диагностическая люмбальная пункция является дополнительным методом диагностики, применяемым в ряде случаев. В процессе этой диагностики применяют пробы движения ликвора, а также берут спинномозговую жидкость для лабораторных исследований на предмет повышенного содержания белка и клеток опухоли в ней.

Метастазы
Наиболее распространенными первичными (порождающими) областями для спинного метастатического заболевания являются раковые новообразования в легких, молочной железе, простате и почках. Пострадавшие кости позвонков ослабляются, и на их поверхности могут образовываться трещины или даже откалываться отдельные части, вызывая при этом сильную боль в спине. При поражении костей позвоночника, патологический процесс роста обязательно передается через некоторое время на ткани спинного мозга, а сама ткань опухоли оказывает сильный компрессионный эффект на спинной мозг, что находит отражение в слабости ног, а также сфинктеров прямой кишки и мочевого пузыря.
Каков прогноз?
Если поражения затронули не более половины спинного мозга, то после удаления шансы на полное восстановление функциональных возможностей человека очень высоки. Если же лечение было начато уже на более поздней стадии, то полностью восстановить утраченные функции удается не всегда. Многих пациентов волнует, сколько живут с раком спинного мозга? Есть специальная прогностическая шкала, которая даст более точный ответ на этот вопрос.

Она включает в себя несколько критериев, которые позволят врачу адекватно оценить состояние больного:
- наличие или отсутствие метастаз в брюшную полость, внутренние органы и позвоночный столб;
- нарушение чувствительности конечностей и двигательных функций;
- изменение (ухудшение) качества жизни пациента;
- расположение первичной локализации образования.
Особенности клинической картины
Общая клиническая характеристика опухолей в районе спинного мозга представлена только двумя главными видами симптомов. Это могут быть как очаговые симптомы поражения, причиной которых может быть сдавливание или деформация каких-то участков мозговых тканей, а также общемозговые симптомы, развитие которых обусловлено повышением давления.
Каждое образование прогрессирует постепенно. На начальных стадиях полностью сохраняется функциональность спинного мозга. Такое состояние сохраняется до следующего этапа, когда начинают проявляться основные признаки декомпенсации, нарушение кровообращения в проблемной области позвоночника.
У пациента могут возникать локализованные болевые ощущения. Нередко случаются судорожные припадки или нарушения работы рецепторов, ухудшение памяти, галлюцинации, нарушение двигательных функций. При развитии образования до следующей стадии могут возникать ощущения мышечной слабости в конечностях.
На следующем этапе развития проявляется определенная неврологическая симптоматика поражения спинальных образований. Начинают проявляться такие расстройства, как общая слабость или паралич конечностей, изменение чувствительности, нарушение функций мочеполовой системы, а также задержка стула.
Причины
Причины формирования опухолей спинного мозга у детей и взрослых до конца не изучены. Ученые смогли лишь определить ряд факторов, запускающих аномальное неконтролируемое деление клеток:
- воздействие радиации;
- отравление организма вредными веществами и газами (винилхлорид, синильная кислота);
- чрезмерное курение;
- старческий возраст;
- наследственность.
Нередко спинномозговая опухоль развивается после травмы или перенесенного инфекционного заболевания. Причиной могут стать и поражения иммунной системы. В некоторых случаях новообразование формируется у совершенно здоровых людей.
Опухоли спинного мозга у детей встречаются очень редко. В случае появления они, как правило, носят вторичный характер. Причиной возникновения болезни может стать дефектное развитие во внутриутробном периоде, воздействие радиации на беременную мать или малыша, слабый иммунитет.
В четверти случаев виновником спинальной опухоли у детей становится наследственность. Причем до возникновения первых проявлений заболевания может пройти несколько лет.
Корешковые и оболочечные признаки
- Раздражение предполагает отсутствие чрезмерного давления и блокировки поступления крови к корешку. Характерным симптомом будет боль, которая может быть как в месте очага, так и отдаленной. Продолжительность болевого синдрома может быть неравномерной и составлять от пары минут до нескольких часов. Усиление боли наблюдается при наклоне вперед, в лежачем положении, а также при физическом воздействии на остистый позвоночный отросток. Зона иннервации корешка будет отличаться возникновением парестезий и чрезмерной чувствительностью. Под парестезиями стоит понимать внезапные ощущения жжения, онемения или покалывания. На этапе раздражения нередко повышаются рефлексы, замыкание которых приходится на зону расположения новообразования. Проверка и оценка данного явления доступна только врачу;
- На этапе выпадения корешок теряет свою функциональность из-за чрезмерного сдавливания. Упомянутые выше рефлексы, напротив, снижаются и со временем исчезают. Аналогично обстоят дела с чувствительностью в пораженной зоне – изначально она снижается и постепенно вовсе угасает. На примере данное явление можно сравнить с потерей способности ощущать разницу между горячим и холодным, ощущать прикосновения.
Отдельно также стоит упомянуть об оболочечных симптомах опухоли спинного мозга. Корешковая боль может возникать после надавливания на яремные вены в шейной зоне, что именуется симптомом ликворного толчка.
Данное явление обусловлено ухудшением оттока крови от головного мозга при надавливании, следовательно, давление внутри черепа увеличивается.
Далее происходит устремление спинномозговой жидкости к спинному мозгу и опухоль как будто получает толчок, а боль усиливается за счет натяжения нервного корешка.
Во время кашля механизм усиления болевого синдром аналогичен.
Классификация образований спинного мозга
В отличия от опухолей головного мозга, новообразования на спинномозговом участке встречаются намного реже. Наиболее часто заболевание поражает жителей, достигших возраста 30-50 лет. Основные разновидности опухолей спинного мозга:
- интрамедулярные и экстрамедулярные новообразования;
- субдуральные и эпидуральные опухоли твердой оболочки;
- образования шейного, крестцового, поясничного, а также грудного отдела спинного мозга, опухоли также встречаются на корешках костного хвоста;
- некоторые образования различаются по гистологической структуре.
Наиболее распространенными из всех являются невриномы, образующиеся из швановских клеток, расположенных на оболочках корешков спинномозговой ткани.
Строение некоторых опухолей время от времени напоминает форму песочных часов, если образование возникает в районе корешкового канала. Соответствующая симптоматика может проявляться в результате сдавливания спинномозговых тканей образованием в позвоночном канале.
Также образования делятся на:
- Первичные. В данном случае фрагменты опухоли по происхождению являются результатом преобразования нервных клеток или отдельных элементов мозговых оболочек.
- Вторичные. В таких случаях образование размещается в районе спинного мозга, и представляет собой по сути метастатический процесс, что подразумевает наличие опухоли в другом месте.
Об интрамедуллярных и экстрамедуллярных образованиях
Интрамедуллярные опухоли спинного мозга развиваются внутри самого позвоночника. Образования формируются из непосредственно из спинномозговой ткани, расположенной в районе корешков и оболочек, а также из некоторых фрагментов костных стенок внутри канала позвоночника.
В некоторых случаях образования могут врастать в каналы, проходя через отверстия между отдельными позвонками.
Следует отметить, что только 15-20% всех опухолей, образованных внутри позвоночного канала, формируются конкретно из спинномозговых тканей.
Таким образом образования могут развиваться внутри канала спинномозговой оболочки, а также за его пределами и, соответственно, классифицироваться, как интрадуральные и экстрадуральные.
Интрадуральные образования делятся на внемозговые (экстрамедуллярные, сформированные в паутинной оболочке), а также внутримозговые (интрамедуллярные, произрастающие из глиомы).
Интрадурально локализованные образования могут иметь воспалительное происхождение, например, в результате перенесения такой болезни, как менингит. Их еще называют арахноидальными кистами. Образования, определяемые, как туберкулома или даже гумма, имеют экстрадуральный характер.
Любое внутрипозвоночное образование со временем увеличивается в размерах и оказывает давление на все содержимое спинномозгового канала.
Эксцентрически расположенные интрамедуллярные образования прежде всего оказывают давление на элементы, размещенные возле спинномозговых тканей. По этой причине возникает нарушение кровообращения, а также нормального течения спинномозговой жидкости.
Интрамедуллярные образования способствуют нарушению функциональности самого спинного мозга.
Весь фрагмент спинного мозга, расположенный ниже сдавливающего образования, функционирует с нарушением кровообращения, а также ликвообращения.
В наиболее податливых сосудах сдавливается и застаивается кровь, при этом существенно увеличивается показатель внутривенного давления.
В спинномозговую жидкость в избыточном количестве поступают эритроциты и белковая жидкость. В результате чрезмерного количества вышеупомянутых кровяных телец меняется расцветка спинномозговой жидкости, что в медицинской практике определяется, как ксантохромия.
Последние новости
Совсем недавно стартовала уникальная программа Союзного государства помощи детям с патологиями и деформацией позвоночника, разработанная ведущими специалистами в области вертебрологии из России и Беларуси.
Сегодня эти планы воплотились на практике, подарив первым маленьким пациентам здоровое будущее, без болей и ограничений.
10 июля 2018
Подробнее
В выпуске новостей телеканала Диёр 24 вышел репортаж из Наманганской области республики Узбекистан о визите в областную больницу врачей-травматологов из НИИ Травматологии и ортопедии, г. Ташкент, и профессора С.В. Виссарионова из НИИ детской ортопедии, г. Санкт-Петербург.
28 февраля 2018
Подробнее
Хирургия — единственный шанс
Единственный метод, помогающий избавиться от образований в спинном мозге, — это хирургическое вмешательство. Такая процедура имеет 100% эффект для доброкачественных опухолей.
Болевые ощущения могут быть уменьшены, благодаря применению общеукрепляющих и обезболивающих препаратов. Благоприятные результаты всегда достигаются после хирургического вмешательства для решения проблемы доброкачественной опухоли. Результаты данного метода лечения наиболее успешным образом можно определить посредством проведения диагностики.
Методика радикального удаления также используется при злокачественных образованиях. Постоперационная процедура рентгенографии может существенным образом снизить темпы развития опухолевых тканей и послабить некоторые невропатологические симптомы. Показанием к использованию данной методики являются серьезные болевые ощущения.
Прогноз эффективности оперативного вмешательства может быть обусловлен гистологическим характером образования, его локализации и размеров. Своевременное хирургическое вмешательство чаще всего приводит к абсолютному выздоровлению.
Классификакция
По типу происхождения различают первичную и вторичную опухоли.
- первичные – возникают непосредственно в спинном мозге, и пределах позвоночника;
- вторичные – проникают в результате метастазирования из иных органов.
Современная классификация позволяет разделять онкопоражения спинного мозга по гистологическому (клеточному) и топографическому типу.
Гистологический тип опухоли:
- менингиомы, развивающиеся из мозговых оболочек;
- липомы – из жировых тканей;
- саркомы – из соединительных тканей;
- гемангиомы, ангиомы – из сосудов;
- эпендимомы, глиобластомы, медуллобластомы – из нервных тканей.
Топографическая локализация:
- опухоли в отделе шеи;
- опухоли в отделе груди;
- опухоли в отделе поясницы;
- в области конского хвоста;
- в области мозгового конуса;
- эпидуральные (экстрадуральные) опухоли;
- субдуральные (интрадуральные) опухоли.
Интрамедуллярные опухоли:
- эпендимомы;
- глиобластомы;
- медуллобластомы;
- липомы;
- невриномы;
- тератомы;
- гемангиобластомы;
- дермоиды;
- кавернозные ангиомы.
Экстрамедуллярные опухоли:
- ангиомы;
- менингиомы;
- гемангиомы;
- шванномы;
- нейрофибромы.
Экстрамедуллярная опухоль
Экстрамедуллярная опухоль — это опухоль с локализацией в анатомических образованиях, окружающих спинной мозг (корешки, сосуды, оболочки, эпидуральная оболочка. Экстрамедуллярные опухоли делятся на субдуральные (расположенные под твердой мозговой оболочкой) и эпидуральные (расположенные над этой оболочкой). Большинство экстрамедуллярных опухолей составляют менингиомы (арахноидэндотелиомы) и невриномы.
Экстрамедуллярная менингиома (арахноидэндотелиома)
Менингиомы — наиболее часто встречающиеся экстрамедуллярные опухоли спинного мозга (примерно 50%). Менингиомы, как правило, располагаются субдурально. Они относятся к опухолям оболочечно-сосудистого ряда, исходят из мозговых оболочек или их сосудов и чаще всего плотно фиксированы к твердой мозговой оболочке.
Экстрамедуллярная невринома
Невриномы занимают второе место среди экстрамедуллярных опухолей спинного мозга (примерно 40%). Невриномы, развивающиеся из шванновских элементов корешков спинного мозга, представляют собой опухоли плотной консистенции. Невриномы, как правило, имеют овальную форму и окружены тонкой блестящей капсулой. В ткани неврином часто обнаруживаются регрессивные изменения с распадом и образованием кист различной величины.
Клинические проявления экстрамедуллярных опухолей
Любое поражение, которое приводит к сужению канала спинного мозга и воздействует на спинной мозг, сопровождается развитием неврологической симптоматики. Эти нарушения обусловливаются прямым сдавлением спинного мозга и его корешков, но также опосредуются через гемодинамические расстройства.
При экстрамедуллярных опухолях (как интрадуральных, так и эпидуральных) появляются симптомы сдавления спинного мозга и его корешков. Первыми симптомами обычно бывают локальная боль в спине и парестезии. Затем наступает потеря чувствительности ниже уровня болевых ощущений, нарушения функций тазовых органов.
Клиническая картина эксрамедуллярных опухолей складывается из трех синдромов:
- корешкового;
- синдрома половинного поражения спинного мозга;
- синдрома полного поперечного поражения спинного мозга.
Исключение составляет клиническая картина поражения конского хвоста спинного мозга (симптомы множественного поражения корешков спинного мозга с уровня L1).
Для экстрамедуллярных опухолей характерны раннее возникновение корешковых болей, объективно выявляемые расстройства чувствительности только в зоне пораженных корешков, снижение или исчезновение сухожильных, периостальных и кожных рефлексов, дуги которых проходят через пораженные корешки, локальные парезы с атрофией мышц соответственно поражению корешка.
По мере сдавления спинного мозга присоединяются проводниковые боли и парестезии с объективными расстройствами чувствительности. При расположении опухоли на боковой, переднебоковой и заднебоковой поверхностях спинного мозга в случае преимущественного сдавления его половины в определении стадии развития заболевания нередко удается выявить классическую форму или элементы синдрома Броун-Секара.
С течением времени проявляется симптоматика сдавления всего поперечника мозга и этот синдром сменяется парапарезом или параплегией. Снижение силы в конечностях и объективные расстройства чувствительности обычно вначале проявляются в дистальных отделах тела и затем поднимаются вверх до уровня пораженного сегмента спинного мозга.
Симптом ликворного толчка состоит в резком усилении болей по ходу корешков, раздражаемых опухолью. Это усиление наступает при сдавлении шейных вен в связи с распространением повышения ликворного давления на «смещающуюся» при этом экстрамедуллярную субдуральную опухоль. При экстрамедуллярных опухолях, особенно в случае их расположения на задней и боковой поверхностях мозга, нередко при перкуссии или надавливании на определенный остистый отросток возникают корешковые боли, а иногда и проводниковые парестезии.
Проявляющиеся симптомы
Важно знать, что процедура развития первой раковой опухоли может занимать до пяти лет и быть медленной. Порой рак в спинном мозге образовывался за пару месяцев
Однако вторичная или последующие опухоли либо метастатический ряд новообразований развиваются 2-3 месяца, это крайне быстрый исход.
Симптоматика
Самым ярким проявлением того, что в спинномозговом отделе образовалась опухоль, считаются болевые ощущения. Боль наступает, когда новообразование уже достигло настолько больших размеров, что давит на органы данной области. Чем больше образование, тем сильнее возникающая боль. Часто она настолько сильная, что отдаёт в части человеческого организма: в соседние органы либо удалённые от поражённого участка.
Остальные симптомы:
- Понижается мышечная подвижность из-за возникшего сдавливающего эффекта.
- Снижается или исчезает чувствительность конечностей по той же причине.
- Начинаются проблемы с передвижением. От раскоординации до полной невозможности двигаться.
- Утрачивается тактильная восприимчивость.
- Утрачивается способность чувствовать разницу в температуре.
- Паралич разных частей тела.
- Проблемы с мочевыделительной системой, желудочно-кишечным тактом.
Затем начинаются серьёзные, опасные симптомы:
- Атрофия мышц.
- Проблемы с проводимостью нервов.
- Развитие корешкового синдрома.
- Нестандартное внутричерепное давление.
- Полное или частичное исчезновение суставных рефлексов.
- Отказ органов желудочно-кишечного тракта, системы мочевыделения.
Стоит отметить, что раковые заболевания проще излечить, если выявить на раннем этапе развития. Лучше, если диагностика произойдет на первой стадии разрастания опухоли. Если возникло 3-4 симптома из данного перечня, нужно немедленно сходить к врачу и провести диагностирование организма на наличие раковых новообразований.
Корешковые и оболочечные признаки
Если раковое образование спинного мозга относится к интрамедуллярному виду, группа симптомов появится уже, когда болезнь окажется в запущенном состоянии. Если к экстрамедуллярному – в самом начале. Нервные корешки делятся на задние, передние, чувствительные и двигательные. Классификация влияет на симптоматику
Важно отметить, что поражение нервного корешка проходит в два этапа:
- Начнётся блокировка поступления крови к органу. Последствие – боль, которая может отдавать в другие органы и возникать в поражённой области. Данная боль не будет длиться с одинаковой продолжительностью. Болевые ощущения могут продолжаться от пары минут и дольше. При наклонах вперед, лежании, физической нагрузке этого места боль усиливается.
- На втором этапе корешок утрачивает процесс нормального функционирования из-за оказания сильного сдавливания. Рефлексы, связанные с корешком, утрачивают функционал, а затем и вовсе исчезают. Аналогичное случается с чувствительностью в месте сдавливания: происходит снижение, а потом полная пропажа чувствительности в данной области. Теряется способность чувствовать перемены температуры и прикосновения.
Важно отметить оболочечные симптомы новообразований в спинном мозге. Корешковая боль может появиться после нажима на яремные вены, находящиеся на шее
Это называется симптом ликворного толчка. Это происходит из-за ухудшения оттока крови, когда возникает надавливание, поэтому внутричерепное давление повышается.
Лечение
Выбор методики лечения зависит от «вредоносности» опухоли, но в любом случае оно будет хирургическим. Полное удаление новообразования возможно лишь при доброкачественном характере разрастания.
Вырезать злокачественные неоплазмы не позволяет их размер и частичное проникновение в спинной мозг. В процессе операции иссекаются ткани, выходящие за пределы позвоночного столба.
У взрослых
Для удаления участка спинного мозга, пораженного опухолью, проводят ламинэктомию или открытую декомпрессию. В результате операции прекращается сдавливание нервных корешков, улучшается кровоток в пораженном участке проходят боли.
Процедуру проводят под общим наркозом. Для установления точного места новообразования в процессе вмешательства выполняют МРТ с контрастированием.
Интрамедуллярные опухоли обычно иссекаются без остатка. Значительно труднее удаляются субэпидуральные образования. Они часто распространяются по поверхности твердой оболочки и выходят за границы позвоночника.
При формировании большого количества метастаз хирургическое удаление неоплазмы становится нецелесообразным. В отношении неоперабельной опухоли возможна лучевая или химиотерапия. Для снятия сильнейшего болевого синдрома перерезают спинномозговые корешки или иссекают спинальные пути.
После операции по удалению опухоли спинного мозга пациенту показано симптоматическое лечение медикаментами, восстанавливающими кровоток в сосудах и артериях. Кроме того, во время реабилитации больному показан массаж, пассивные физические нагрузки и борьба с пролежнями.
У детей
Хирургическое лечение детей имеет свои особенности
Дело в том, что позвоночник у малышей активно растет, поэтому во время ламинэктомии очень важно максимально сохранить неврологические функции и постоперационную стабильность позвоночного столба
Как правило, операция в детском возрасте совмещается с химиотерапией и облучением, однако малышей до 3 лет стараются избавить от лучевой терапии. При доброкачественном характере опухоли зачастую обходятся только хирургией, без назначения добавочных процедур.
После успешной ламинэктомии и качественной реабилитации у ребенка зачастую наступает полное выздоровление с возобновлением всех функций. Объясняется это способностью детского организма к быстрому самовосстановлению.
 Вывихи плеча: клиника, диагностика, лечение
Вывихи плеча: клиника, диагностика, лечение
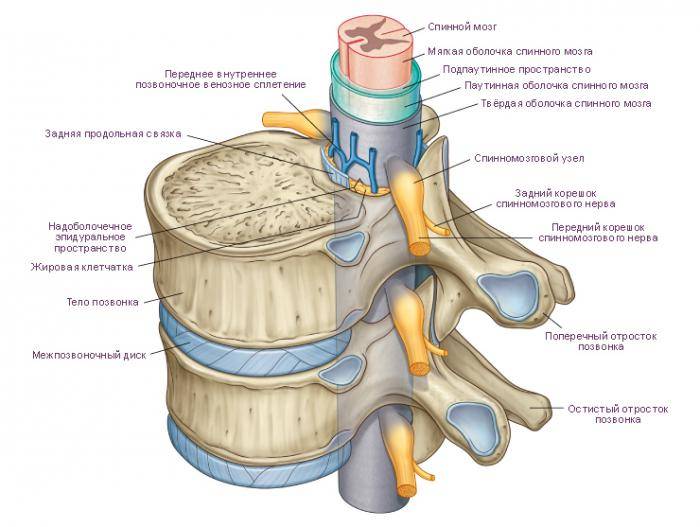 Воспаление спинного мозга: симптомы и лечение
Воспаление спинного мозга: симптомы и лечение Острый гематогенный остеомиелит: классификация, симптомы, диагностика, лечение, восстановление и советы врачей
Острый гематогенный остеомиелит: классификация, симптомы, диагностика, лечение, восстановление и советы врачей






 Заболевания спинного мозга
Заболевания спинного мозга Опухоль спинного мозга
Опухоль спинного мозга Миелопатия спинного мозга
Миелопатия спинного мозга Травма спинного мозга
Травма спинного мозга