Содержание
Лечение синдрома
Примерно 60% пациентов с синдромом медиопателлярной связки успешно пролечиваются с помощью консервативного физиотерапевтического лечения на протяжении 6-8 недель.
Задачи лечения состоят в снижении боли и воспаления на начальном этапе. Поскольку травма связана с частыми повторяющимися действиями, то необходимо восстановить нормальную функцию сустава:
- стабилизировать надколенник с помощью тейпирования, ортезов, упражнений;
- нормализовать длину мышц растяжкой или фоам роллером (прокатка мышц валиком);
- укрепить четырёхглавую мышцу бедра, начиная с изоляции и заканчивая приседаниями;
- работать над другими мышцами таза и нижней конечности;
- разобраться с вопросами биомеханики стопы, исключить плоскостопие;
- тренировать проприоцепцию, ловкость и баланс.
Физиотерапевт помогает улучшить биомеханику ходьбы, бега, отработать спортсменам технику приседаний, прыжков. Если в истории болезни имеется травма колена, об этом лучше сообщить хирургу или физиотерапевту.
Консервативные методы
Пациентам необходимо изменить активность: отказаться от действий, которые ухудшают состояние колена – бега, прыжков, приседаний, выпадов. Прием нестероидных противовоспалительных средств или парацетамола поможет снять болевой синдром и воспаление.
Прикладывание льда снизит отечность. Если симптомы позволяют, можно выполнять упражнения, которые направлены на укрепление широкой медиальной и прямой мышцы бедра, а также снизить антагонистическое действие двуглавой мышцы.
Обращаться лучше к физиотерапевту или инструктору ЛФК с глубоким пониманием биомеханической структуры колена и факторов, которые влияют на его функцию.
Укрепление мышц: пациент сидит на стуле, мяч диаметром 40 см зажат между коленями. Выполнять сжатие мяча с одновременным разгибанием и сгибанием колена на протяжении 5 секунд. Сосредоточиться на работе медиальной головки четырехглавой мышцы.
Внутрисуставные инъекции кортикостероидов полезны на ранних стадиях до того, как развились патологические изменения. Они снижают боль, позволяя заниматься лечебной физкультурой. Однако препараты не устраняют главную причину раздражения медиопателлярной складки.
Внутрисуставные инъекции анестетика с 1% лидокаина помогают диагностировать внутрисуставную патологию. Делать укол в складку не рекомендовано.
Тейпирование колена для стабилизации надколенника рассматривается в качестве краткосрочного метода снятия боли. Применение ортезов или тугих эластичных бандажей наоборот может усугубить воспаление.
Поскольку медиопателлярная складка коленного сустава страдает вследствие других травм или биомиханических нарушений, то важно воздействовать не только на воспаление. Развивать достаточную силу и гибкость мышц-стабилизаторов, обеспечить правильное выравнивание сустава, прочность и гибкость мышц вокруг коленного сустава
Хирургическое лечение
Если симптомы сохраняются на протяжении 3-6 месяцев, применяется артроскопическая хирургия. Наиболее распространенной операцией является освобождение латеральных удерживателей надколенника, что позволит ему переместиться медиальнее и снизить нагрузку на складку, которая скользит над медиальным мыщелком бедра. Операция успешна в 85% случаев.
Патология хрящевой ткани
Патологические изменения гиалинового хряща характеризуются нарушением его обычной толщины и обызвествлениями. Истончение гиалинового хряща чаще встречается у людей старшего возраста. При воспалительном синовите или септическом артрите также происходит резкое разрушение протеогликанов и истончение хряща.
Лечение
Лечение состоит из консервативных мероприятий, рассчитанных на прерывание порочного круга непрерывной травматизации гипертрофированных жировых складок. С этой целью назначают длительный (до 2-3 недель) покой в постели, хорошую иммобилизацию коленного сустава задней гипсовой лонгетой с давящей повязкой, тепловые процедуры, УВЧ терапию. Эти мероприятия снимают отек, способствуют уменьшению складок в размерах и предупреждают повторные ущемления. При отсутствии улучшений хорошие результаты дает оперативное удаление складок путем артротомии.
В настоящее время при безуспешности консервативного лечения операция при болезни Гоффа получила широкое распространение и протекает гладко при соблюдении общепринятых правил при артротомии. Предпочтителен внутренний парапателлярный разрез. При артротомии по поводу других повреждений коленного сустава (разрыв мениска, крестообразных или боковых связок) необходим осмотр и крыловидных жировых складок, помня, что последние поражаются не только при «чистых» формах болезни Гоффа. Просмотренные при операции изменения в складках могут ухудшить ожидаемый результат и неблагоприятно повлиять на дальнейшую функцию сустава. При удалении измененных крыловидных складок рекомендуется сохранять синовиальную оболочку в такой мере, чтобы можно было ее использовать для закрытия внутренней раны.
Очень большое значение имеет тщательный гемостаз, так как жировая ткань обильно кровоточит. Через неделю после операции снимают гипсовую лонгету и назначают лечебную гимнастику. В послеоперационном периоде, как правило, проводятся пункции сустава. Функция коленного сустава вскоре после операции восстанавливается в полном объеме. Неудовлетворительные результаты могут быть лишь при редко встречающейся запущенной форме болезни, когда к дегенерации жировых складок присоединяются явления артрита и артроза коленного сустава с выраженными явлениями склерозирования и фиброза в синовиальной оболочке и суставном хряще, следовательно, ставить показания к операции и предпринимать последнюю не следует слишком поздно.
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии данного заболевания обязательно проконсультируйтесь с врачом!
Лечение синдрома
Примерно 60% пациентов с синдромом медиопателлярной связки успешно пролечиваются с помощью консервативного физиотерапевтического лечения на протяжении 6-8 недель.
Задачи лечения состоят в снижении боли и воспаления на начальном этапе. Поскольку травма связана с частыми повторяющимися действиями, то необходимо восстановить нормальную функцию сустава:
- стабилизировать надколенник с помощью тейпирования, ортезов, упражнений;
- нормализовать длину мышц растяжкой или фоам роллером (прокатка мышц валиком);
- укрепить четырёхглавую мышцу бедра, начиная с изоляции и заканчивая приседаниями;
- работать над другими мышцами таза и нижней конечности;
- разобраться с вопросами биомеханики стопы, исключить плоскостопие;
- тренировать проприоцепцию, ловкость и баланс.
Физиотерапевт помогает улучшить биомеханику ходьбы, бега, отработать спортсменам технику приседаний, прыжков. Если в истории болезни имеется травма колена, об этом лучше сообщить хирургу или физиотерапевту.
Консервативные методы
Пациентам необходимо изменить активность: отказаться от действий, которые ухудшают состояние колена – бега, прыжков, приседаний, выпадов. Прием нестероидных противовоспалительных средств или парацетамола поможет снять болевой синдром и воспаление.
Прикладывание льда снизит отечность. Если симптомы позволяют, можно выполнять упражнения, которые направлены на укрепление широкой медиальной и прямой мышцы бедра, а также снизить антагонистическое действие двуглавой мышцы.
Обращаться лучше к физиотерапевту или инструктору ЛФК с глубоким пониманием биомеханической структуры колена и факторов, которые влияют на его функцию.
Укрепление мышц: пациент сидит на стуле, мяч диаметром 40 см зажат между коленями. Выполнять сжатие мяча с одновременным разгибанием и сгибанием колена на протяжении 5 секунд. Сосредоточиться на работе медиальной головки четырехглавой мышцы.
Внутрисуставные инъекции кортикостероидов полезны на ранних стадиях до того, как развились патологические изменения. Они снижают боль, позволяя заниматься лечебной физкультурой. Однако препараты не устраняют главную причину раздражения медиопателлярной складки.
Внутрисуставные инъекции анестетика с 1% лидокаина помогают диагностировать внутрисуставную патологию. Делать укол в складку не рекомендовано.
Тейпирование колена для стабилизации надколенника рассматривается в качестве краткосрочного метода снятия боли. Применение ортезов или тугих эластичных бандажей наоборот может усугубить воспаление.
Поскольку медиопателлярная складка коленного сустава страдает вследствие других травм или биомиханических нарушений, то важно воздействовать не только на воспаление. Развивать достаточную силу и гибкость мышц-стабилизаторов, обеспечить правильное выравнивание сустава, прочность и гибкость мышц вокруг коленного сустава
Хирургическое лечение
Если симптомы сохраняются на протяжении 3-6 месяцев, применяется артроскопическая хирургия. Наиболее распространенной операцией является освобождение латеральных удерживателей надколенника, что позволит ему переместиться медиальнее и снизить нагрузку на складку, которая скользит над медиальным мыщелком бедра. Операция успешна в 85% случаев.
Синдром медиопателлярной складки
Синдром медиопателлярной складки или плики — это проблема, при которой боль возникает во вроде бы здоровом коленном суставе. Сама по себе медиопателлярная складка не является проявлением какой-либо патологии. Медиопателлярная складка становится источником боли в коленном суставе лишь после травмы или в результате чрезмерных нагрузок.
Диагноз синдром медиапаттелярной складки зачастую поставить затруднительно, но если источником боли является она, Вас можно достаточно легко вылечить. Данная статья поможет Вам лучше понять, что такое медиопателлярная складка, когда она может стать источником боли, и как врачи на современно уровне лечат это заболевание.
ЧТО ЖЕ ТАКОЕ МЕДИОПАТЕЛЛЯРНАЯ СКЛАДКА?
+
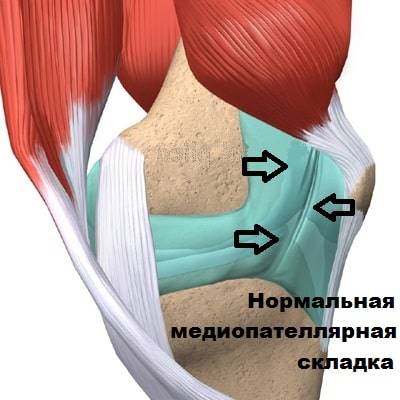
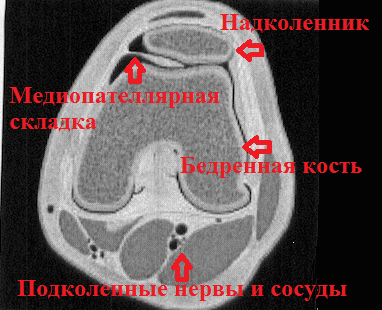
Медиопателлярная складка является рудиментом перегородки, которая в эмбриональном периоде разделяет сустав. В том случае, если по каким-либо причинам складка не исчезал в эмбриональном периоде, она может выявляться и у взрослого человека. Медиопателлярная складка обнаруживается у 50 процентов взрослых, но большинству из них не доставляет какого-либо дискомфорта.
Коленный сустав находится как-бы в водонепроницаемом мешке, который называется капсула сустава. Внутреннюю поверхность капсулы коленного сустава выстилает специальная оболочка, которая называется синовиальной. Синовиальная оболочка — это тонкая мембрана, которая продуцирует синовиальную жидкость (смазку сустава) и богато снабжена кровеносными сосудами и нервами.
Медиопателлярная складка выглядит как тяж или утолщение синовиальной оболочки соединяющий надколенник и бедренную кость.
КОГДА МЕДИОПАТЕЛЛЯРНАЯ СКЛАДКА МОЖЕТ ВЫЗЫВАТЬ БОЛЬ И ДИСКОМФОРТ?
+
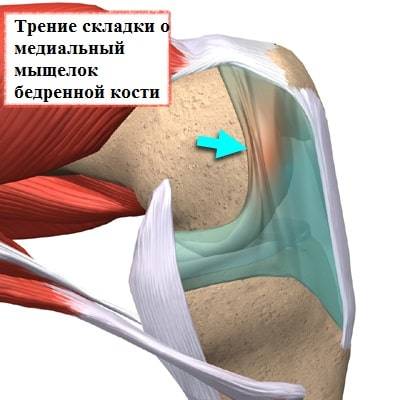
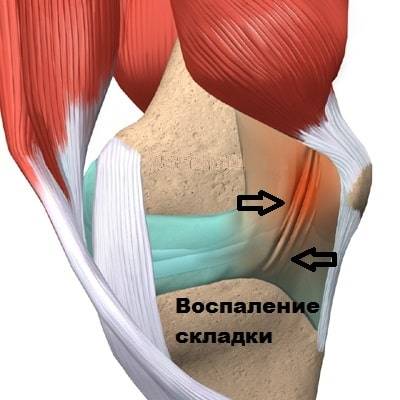
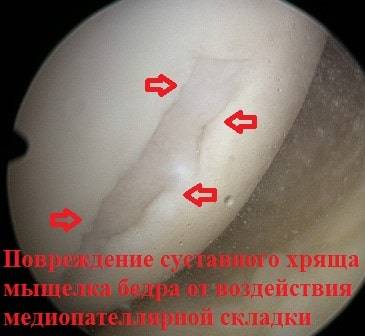
Медиопателлярная складка доставляет проблемы пациенту, когда она воспалена и утолщена. Воспаление может формироваться, в тех случаях, когда складка длительно раздражается при определенных многократно повторяющихся движениях в коленном суставе. При беге, езде на велосипеде, занятиях фитнессом, коленный сустав неоднократно сгибается и разгибается. При подобной деятельности медиопателлярная складка воспаляется и соответственно увеличивается в размерах. Утолщенная набухшая складка начинает напоминать натянутую струну, которая воздействует при движениях на суставной хрящ мыщелка бедра и разрушает его.
Также гипертрофированная складка раздражает окружающую ее синовиальную оболочку, которая тоже воспаляется и рубцово видоизменяется.
Иногда медиопателлярная складка воспаляется после прямого удара по внутренней поверхности коленного сустава, например, при игре в футбол или при дорожно-транспортном происшествии.
В некоторых случаях застарелые повреждения менисков и передней крестообразно связки вызывают воспаление синовиальной оболочки, приводящее к отеку и образованию грубых плотных рубцов в области медиопателлярной складки.
СИМПТОМЫ СИНДРОМА МЕДИОПАТЕЛЛЯРНОЙ СКЛАДКИ
+
Основным проявлением синдрома медиопателлярной складки является боль и щелчки по внутренней поверхности коленного сустава. Синдром чаще всего распространен среди молодых пациентов. У худощавых пациентов иногда представляется возможным пропальпировать складку под кожей.
Симптомы могут усиливаться при физической нагрузке и ходьбе по лестницам.
Врач травматолог-ортопед подробно выясняет анамнез заболевания. Чаще всего пациент отмечает ранее перенесенные травмы коленного сустава или значительные перенесенные нагрузки накануне. Далее врач осматривает пациента и проводит клинические тесты на коленном суставе.
На рентгенограммах медиопателлярная складка не видна, поэтому при подозрении на ее увеличение проводится МРТ коленного сустава. МРТ безболезненный и очень информативный метод обследования коленного сустава.
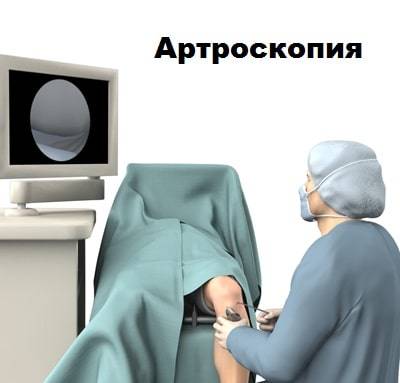
Если данные клинического осмотра и МРТ убедительно свидетельствуют о синдроме медиопателлярной складки, пациенту может быть предложена артроскопия коленного сустава. Во время артроскопии, через проколы кожи в полость сустава вводится минивидеокамера и специальные инструменты. С помощью камеры сустав можно осмотреть изнутри. При этой операции можно не только подтвердить диагноз, но и устранить саму проблему. Также во время артроскопии можно обследовать другие отделы сустава и устранить сопутствующие повреждения менисков и хрящей.
ЛЕЧЕНИЕ СИНДРОМА МЕДИОПАТЕЛЛЯРНОЙ СКЛАДКИ
+
На ранних стадиях у пациентов с синдромом медиопателлярной плики или складки можно попробовать обойтись без хирургического вмешательства. Основной целью лечения является уменьшение воспаления в области складки. Этого можно добиться путем уменьшения физических нагрузок и применения противовоспалительных препаратов.
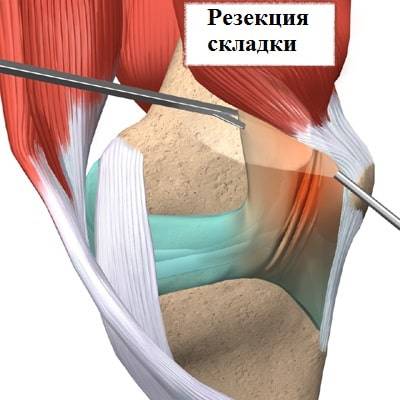
Если консервативное лечение не увенчалось успехом, пациенту может быть предложена операция. Обычно используется артроскопия для иссечения складки. Артроскопия — это малоинвазивная операция.
Во время операции через проколы кожи в полость сустава вводится артроскоп, соединенный с видеокамерой.
При помощи видеокамеры на экран в операционной выводится изображение внутреннего пространства сустава. Под контролем артроскопа иссекается медиопателлярная складка.
Также нередко приходится видеть повреждение суставного хряща мыщелка бедренной кости, который во время операции также можно обработать холодной плазмой.
Если мениски повреждены, их также можно восстановить в ходе операции. Артросокпия достаточно безопасный метод. Риск осложнений во время и после артроскопии крайне низкий.
ПОЧЕМУ ВАМ НЕОБХОДИМО ЛЕЧИТЬСЯ У НАС
+
В нашей клинике мы широко применяем артроскопию и другие малоинвазивные методы лечения травм и заболеваний коленного сустава. Операции проводятся на современном медицинском оборудовании с использованием качественных и зарекомендовавших себя расходных материалов и имплантов от крупных зарубежных производителей.
Однако результат операции зависит не только от оборудования и качества имплантов, но и от навыка и опыта хирурга. Специалисты нашей клиники имеют большой опыт лечения патологии коленного сустава в течение многих лет.
Видео о нашей клинике травматологии и ортопедии
ВИДЕО ОПЕРАЦИИ НА МЕДИОПАТЕЛЛЯРНОЙ СКЛАДКЕ
+
Первичная консультация врача травматолога-ортопеда, к.м.н. — 1500 рублей
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограмм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Артроскопическое рассечение внутрисуставных складок — 37000 рублей
- Пребывание в клинике (стационар)
- Эпидуральная анестезия
- Артроскопическая операция на складке с резекцией мениска и лечением хряща при
- необходимости
- Расходные материалы
* Анализы для операции в стоимость не входят
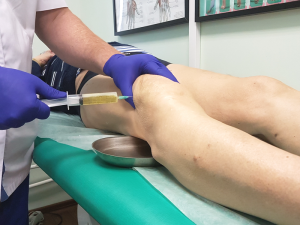
PRP-терапия, плазмолифтинг при заболевании и травмах коленного сустава — 4000 рублей (одна инъекция)
- Консультация специалиста, к.м.н.
- Взятие крови
- Приготовление обогащенной тромбоцитами плазмы в специальной пробирке
- Введение обогащенной тромбоцитами плазмы в пораженную область
Внутрисуставное введение препарата гиалуроновой кислоты (без стоимости препарата Дьюралан) — 1000 рублей
- Местная анестезия
- Введение препарата гиалуроновой кислоты Дьюралан
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Пункция коленного сустава
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Снятие послеоперационных швов
Источник
При травмах колена может повреждаться инфрапателлярная складка (вплоть до полного разрыва), кроме того могут наблюдаться ее выраженные рубцовые изменения.
Этиология
При травмах колена может повреждаться инфрапателлярная складка (вплоть до полного разрыва), кроме того могут наблюдаться ее выраженные рубцовые изменения.
Клиническая картина
Специфических жалоб, характерных для повреждения инфрапателлярной складки, нет. При ее рубцовых изменениях могут возникать тянущие боли в переднем отделе сустава и болезненность при разгибании.
Диагностика
Специфических тестов не описано.
Специфических признаков на рентгенографии и МРТ при этих исследованиях не определяется, однако можно выявить сопутствующие изменения.
Артроскопические данные
Инфрапателлярная складка проходит кпереди от передней крестообразной связки (ПКС), ее анатомия крайне вариабельна. Однако все анатомические варианты, от отсутствия складки до полного разделения медиального и латерального компартментов. В норме складка распространяется от верхних отделов межмыщелкового пространства до жирового тела.
Классификация
Предложено большое количество классификационных описаний инфрапателлярной складки. Wachtler (1979) выделяет 5 типов, и в некоторых из них – несколько подтипов. Эта классификация интересна с научной точки зрения, но имеет небольшое клиническое значение.
Особенно важны следующие анатомические варианты:
Изолированный тяж.
Складка представляет собой изолированный тяж, расположенный кпереди от ПКС. Описаны два и даже три свободных тяжа инфрапателлярной складки.
Сетевидная складка.
Передний край складки имеет сетевидный вид и широко вплетается в ПКС. Такая складка в большинстве случаев плохо отделяется от ПКС.
Отсутствие складки.
При отсутствии инфрапателлярной складки открывается прямой вид на ПКС.
Различия между инфрапателлярной складкой и ПКС
Начинающий артроскопист может принять плотную, тяжеподобную складку за неповрежденную ПКС
При выявлении утолщенной и рубцово-измененной складки следует обратить внимание на ход ПКС, которая берет начало на заднемедиальной поверхности латерального мыщелка бедра. Напротив, инфрапателлярная складка начинается значительно ближе кпереди от крыши межмыщелкового пространства
Место прикрепления ПКС можно осмотреть лучше, если расположить кончик артроскопа латеральнее складки и привести колено в неполное положение «четверки».
Рубцовые изменения складки (которую можно принять за ПКС) вызывают натяжения жирового тела. Артроскопические манипуляции в остром периоде травмы могут привести к кровотечению из ткани складки, а также к ее частичному или полному разрыву.
Лечение
Так как инфрапателлярная складка обычно не имеет патологического значения, воздействия на нее практически никогда не требуется.
Вопрос о рассечении складки решается в зависимости от следующих факторов:
- Размер складки,
- Предполагаемые артроскопические манипуляции,
- Патологическое значение складки (неоднозначно).
Небольшую, изолированную складку при необходимости достаточно рассечь, тогда как большую, сетевидную или рубцово-измененную складку следует удалить.
Рассечение или удаление сетевидной складки может потребоваться, если она блокирует перемещение артроскопа в латеральный отдел, а также в тех случаях, когда точно оценить состояние ПКС не удается.
Эта складка может значительно затруднять выполнение различных артроскопических манипуляций, ее необходимо удалить при следующих вмешательствах:
- Реконструкция передней крестообразной связки (ПКС),
- Реконструкция задней крестообразной связки (ЗКС),
- Вмешательства на латеральном мениске:
- Сшивание заднего рога (техника «все изнутри»),
- Резекция при разрыве по типу «ручки лейки» (рассечение заднего прикрепления),
- Манипуляции на дискоидном мениске (сшивание, резекция),
- Инфрапателлярный компрессионный синдром,
- Дефицит разгибания.
Техника операции
Рассечение инфрапателлярной складки
Осмотр и пальпация.
Инфрапателлярную складку осматривают и пальпируют, выясняя, является ли она изолированной или сетевидной, также оценивают степень ее натяжения. Исследование облегчается попеременным сгибанием и разгибанием в коленном суставе. Следует учитывать, что при растяжении сустава жидкостью, складка натягивается больше, чем в нормальных условиях.
Рассечение складки.
Связку рассекают в проксимальной бессосудистой зоне тонкими кусачками. Рассечение выполняется поэтапно.
Продолжение операции.
В большинстве случаев после рассечения инфрапателлярной складки выполняются другие вмешательства (реконструкция ЗКС, ПКС).
Резекция инфрапателлярной складки
Вначале частично рассекают переднее прикрепление складки, затем ее заднее прикрепление. После этого завершают рассечение переднего прикрепления, позволяя складке смещаться к ПКС, где ее можно захватить артроскопическим зажимом.
- Осмотр и пальпация.
- Частичное рассечение переднего прикрепления.
Переднее прикрепление складки частично рассекают при помощи электрокаутера. При этом требуется тщательный местный гемостаз, так как складку отделяют от хорошо кровоснабжаемой жировой подушки. Следует избежать кровотечения из отделов жирового тела, расположенных в области резекции.
Частичное рассечение проксимального прикрепления.
Область проксимального прикрепления складки рассекают электрокаутером, а лучше – кусачками, оставляя узкий мостик ткани. Сетевидную складку следует аккуратно разрезать кусачками перед ПКС. Часто это рассечение продолжают в направлении дистального прикрепления складки.
Складка, пересеченная случайно полностью, вдавится в жировое тело, от которого ее трудно будет отличить, что усложнит выполнение резекции.
Полное рассечение переднего прикрепления.
Разрез в области переднего прикрепления завершают при помощи электрокаутера. Складка смещается в межмыщелковое пространство, к ПКС, где она хорошо визуализируется.
- Удаление складки.
- Гемостаз.
Источник
14 В масле, «под семгу»
Диагностика синдрома
По цвету синовиальной жидкости можно установить характер повреждения.
Выявить наличие медиальной складки можно с помощью ультразвукового исследования. У некоторых худощавых больных это удается во время пальпации колена, но такое встречается очень редко. Для выявления причины воспаления проводится пункция синовиальной оболочки сустава и взятие внутрисуставной жидкости. Биологический материал исследуют микроскопически и высевают на питательную среду.
На ранних стадиях развития синдрома медиопателлярной складки лечение проводится без операции. Восстановление тканей происходит под действием лекарственных препаратов. Но в запущенных случаях без радикального вмешательства не обойтись.
Заподозрить наличие синдрома медиопателлярной складки можно с помощью простого теста, который проводится в домашних условиях. Если во время сна зажать одеяло между коленями, и боль проходит, то это указывает на воспаление рудимента синовиальной оболочки.
Более точные результаты можно получить, обратившись к врачу. Диагностика синдрома медиопателлярной складки основывается на результатах внешнего осмотра, специального теста и инструментального обследования. На наличие воспаления рудимента указывает боль, возникающая при пальпации колена. При этом должен отсутствовать внутрисуставной выпот (скопление жидкости), что характерно для повреждения связочного аппарата.
Более информативным считается тест, проводимый в условиях клиники. Пациент занимает сидячее положение и медленно разгибает проблемную конечность. Врач в этот момент держит указательный и средний пальцы на надколеннике. Синдром диагностируется в том случае, если сустав заскакивает либо подпрыгивает во время движения.
Чтобы подтвердить предварительные предположения, применяются инструментальные методы обследования:
- МРТ. Метод позволяет выявить воспаление тканей в коленном суставе и локализацию патологического процесса.
- УЗИ. Помогает оценить характер поражения.
- Рентгенография. Также помогает оценить характер изменений.
Наиболее точные результаты дает артроскопический метод. Он помогает визуализировать коленный сустав и проблемные хрящи. При синдроме медиопателлярной складки данное исследование показывает отсутствие сосудистого рисунка, наличие фиброзной ткани и гипертрофии.
Начальный этап диагностического процесса состоит из выявления жалоб и их детализации. После чего врач визуально осматривает колено, просит пациента произвести те или иные движения и указать место максимальной болезненности. Затем методом пальпации обследует место локализации болевого синдрома и делает выводы о характере заболевания. Обязательно назначаются общеклинический и биохимический анализ крови.
Для уточнения диагноза используют инструментальную диагностику, поскольку физикальные методы обследование не дают полного представления о клинической картине заболевания. Основным методом диагностики гипертрофии медиопателлярной складки является магнитно-резонансная томография (МРТ). Процедура безболезненна, не требует особой подготовки со стороны пациента и проводится достаточно быстро. МРТ позволяет выявить не только утолщение синовиальной оболочки, но и сопутствующие повреждения.
При наличии отечности может быть назначен анализ синовиальной жидкости. Артроцентез (прокол) суставной капсулы с последующим забором биологического материала на анализ осуществляется с помощью шприца и специальной иглы.
Ультразвуковое исследование — помогает оценить состояние мягких тканей, сустава и связок
Диагностирует патологию врач-травматолог, исходя из визуального осмотра, опроса пациента и использовании следующих инструментальных методов исследования:
- Магниторезонансная томография (МРТ) — самый действенный и достоверный способ выявления болезни. Благодаря ему, врач осматривает степень поражения сустава и обнаруживает локализацию воспаления.
- Ультразвуковое исследование — помогает оценить состояние мягких тканей, сустава и связок.
- Рентгенография — не менее эффективный метод обследования, с помощью которого тоже можно обнаружить заболевание, оценить тяжесть воспалительного процесса и степень разрушения сустава.
 Правильный массаж для здоровья коленного сустава
Правильный массаж для здоровья коленного сустава
 Сколько времени занимает мрт коленного сустава
Сколько времени занимает мрт коленного сустава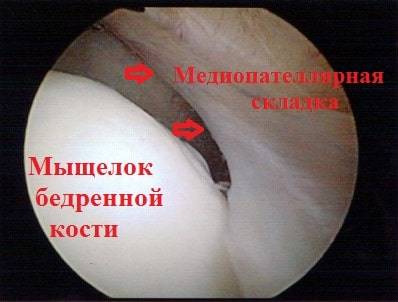



 Как обнаружить и вылечить растяжение связок коленного сустава?
Как обнаружить и вылечить растяжение связок коленного сустава? Разрыв латеральной (наружной) коллатеральной (боковой) связки коленного сустава
Разрыв латеральной (наружной) коллатеральной (боковой) связки коленного сустава Боль под коленной чашечкой спереди
Боль под коленной чашечкой спереди