Содержание
- 1 Причины возникновения ложного сустава
- 2 Причины образования ложных суставов
- 3 Может ли срастись ложный сустав. Из жизни рентгенолога. Част. Люди с высоким болевым порогом и ложные суставы
- 4 Лечение
- 5 Период реабилитации и результаты лечения
- 6 Анатомия ложного сустава
- 7 Возможные осложнения
- 8 Возникновение и развитие болезни
- 9 Какое назначается лечение
- 10 Диагностика
- 11 Диагностика заболевания
- 12 Клиника и диагностика
- 13 Профилактика
- 14 Лечение ложных суставов
- 15 Ложный сустав шейки бедра. Проявления и лечение ложного сустава шейки бедра
- 16 Прочие временные ограничения
Причины возникновения ложного сустава
Состояние может развиться только при нарушении целостности трубчатой кости, однако, далеко не каждый перелом осложняется ложным суставом. Это говорит о том, что в процессе сращивания происходит сбой, который и провоцирует патологический процесс.
Обратите внимание! Основная причина развития ложного сустава — слишком большое расстояние между отломками кости.
Так как регенерационная способность человеческого организма высока, он стремится избавиться от нездорового состояния самым простым способом. В случае, когда осколки кости не соприкасаются, но находятся рядом, они классифицируются организмом как сустав, и запускаются соответствующие процессы для его формирования.
Вероятность возникновения ложного сустава увеличивается, если между отломками попадают мягкие ткани.
Также причинами развития патологии могут быть:
- дефекты и болезни костной системы (рахит, остеопороз),
- эндокринные заболевания,
- беременность,
- различные интоксикации,
- осложненные инфекции,
- нагноение и абсцесс кости,
- онкология.
Общие причины формирования ложного сустава составляют менее 5%, а остальные 95% —ошибки, допущенные в ходе лечения переломов, или полное отсутствие лечения.
Причины образования ложных суставов
Дефект формируется из-за нарушения сращения костных фрагментов. Причиной могут быть ухудшение кровоснабжения кости, снижение минеральной плотности костной ткани, неправильное сопоставление костных отломков или плохая фиксация места перелома. К появлению ложных суставов также могут приводить инфекционные осложнения, системный остеопороз, асептический некроз кости и т. д.
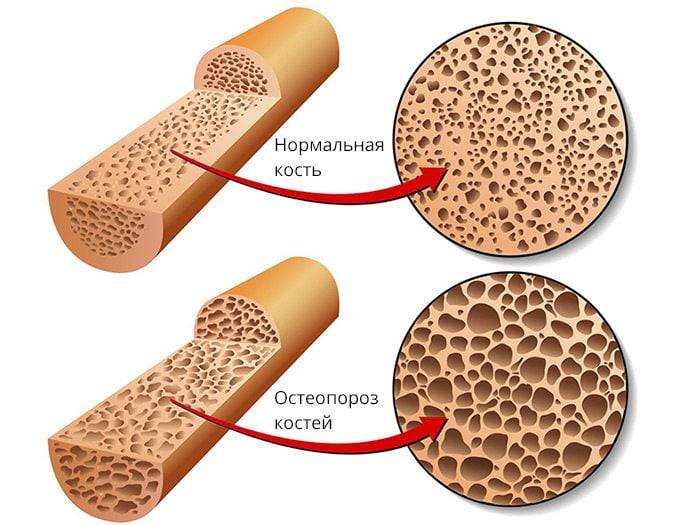
Основные причины несращения костных фрагментов:
- Недостаточный контакт между отдельными частями кости, мешающий им прочно срастись друг с другом.
- Несостоятельность костной ткани, препятствующая ее нормальному ремоделированию. Причиной чаще всего бывает остеопороз и аваскулярный некроз.
Таблица 1. Факторы риска, повышающие вероятность развития псевдоартроза
|
Связанные с человеком |
Возраст | У пожилых людей из-за замедленного метаболизма ложные суставы формируются гораздо чаще, чем у молодых |
| Истощение организма | Лица, которые плохо питаются или имеют низкую массу тела, рискуют «заработать» болезнь в гораздо большей степени | |
| Вредные привычки | Употребление никотина и алкоголя также повышает вероятность неполноценного сращения перелома | |
| Метаболические нарушения | В группе риска находятся лица с гиперпаратиреозом, сахарным диабетом и некоторыми другими эндокринными заболеваниями | |
| Связанные с переломом | «Неудачное» место перелома | Переломы длинных трубчатых костей гораздо чаще осложняются развитием псевдоартроза |
| Массивный дефект костной ткани | При раздроблении кости врачам бывает трудно сопоставить отломки. Именно из-за их неплотного контакта и нарушается процесс сращения | |
| Защемление мягких тканей между отломками | Фрагменты тканей создают механический барьер между отломками. Он препятствует их контакту, что повышает риск развития псевдоартроза | |
| Нарушение кровообращения | Плохое кровоснабжение кости приводит к нарушению ремоделирования костной ткани. Недостаточная активность репаративных процессов заметно повышает риск несращения отломков | |
| Связанные с лечением | Неудовлетворительная репозиция | Неправильное сопоставление костных фрагментов препятствует их полноценному контакту. Результат – высокая вероятность формирования псевдоартроза |
| Недостаточная иммобилизация | Из-за плохой фиксации места перелома костные фрагменты начинают «шататься». Естественно, это заметно усложняет их сращение между собой | |
| Неправильное применение фиксирующих конструкций | Неадекватное проведение внутреннего или чрескостного остеосинтеза – это одна из самых частых причин развития псевдоартроза |
Может ли срастись ложный сустав. Из жизни рентгенолога. Част. Люди с высоким болевым порогом и ложные суставы
Как я уже писал раньше, люди, приходящие с травмой, для травматологов и рентгенологов делятся на два типа: те, кто моментально после любого удара (обычно- запнулся за кошку), бежит к травматологу с криками «я умираю, спасите меня» и те, кто месяц или больше ходит с переломом и терпит, ждет пока само пройдет. Вот как раз о вторых сегодня и пойдет речь.
На этой недели (хотя еще только четверг) приходили два уникальных человека — с переломами, но не знающие об этом. Первый был с переломом ключицы, который обнаружили случайно — снимали легкие на мед. осмотре, ключицы попадают в кадр — и там перелом. Пациент говорит — упал дней 15-20 назад, плечо болит и болит, ну, думаю, поболит и пройдет. Даже в больницу не ходил. Снимаем, а там такая красота:
Перелом уже начал помаленьку срастаться, но руку все равно необходимо фиксировать. Отправили к травматологу.
Второй человек пришел также делать легкие, спросил разрешения платно заодно сделать голеностопный сустав — говорит, подвернул ногу, болит месяц уже. Ходить больновато, но ничего, я хожу да терплю, жду когда пройдет. Делаем, и «немного удивляемся» от картины.
Чтобы было понятно, так выглядит относительно здоровый сустав (не считая обызвествления сосудов, отмечены стрелочками):
А так было у нашего горемыки:
Уже срастающийся перелом, однако из-за того что кости не фиксированы гипсом, вероятно возникновения ложного сустава.
И вот решил я написать пост о ложных суставах.
Ложный сустав — это когда был перелом, и он по каким-либо причинам не сросся. Либо, как в случаях, описанных выше, человек не носил гипс или лонгету, либо носил, но отломок стоял очень далеко и сращение не удалось. Типичные признаки ложного сустава — диастаз (расстояние между отломками) после двойного срока сращения сломанной кости и склерозирование новых суставных поверхностей.
Дальше будет несколько снимков разных костей, которые по тем или иным причинам не срослись и образовались новые, ложные суставы.
Начнем с голеностопных суставов. Вот наружная лодыжка, полный сформировавшийся поперечный ложный сустав:
Примерно такой же, только косой сустав:
А вот внутренняя лодыжка голеностопного сустава (на наружную тут можно внимания не обращать). Все признаки ложного сустава — и диастаз, и склерозирование суставных поверхностей (они как бы белые, округлые, ровные):
Еще одна ключица, только уже со сформировавшимся суставом. Тут у человека будет явное нарушение осанки и другие проблемы. Смотрите в сравнении с противоположной ключицей.
Ложный сустав ключицы, но с краю:
Ложный сустав в сломанном надколеннике:
А это локтевой сустав, ложный сустав в плечевой кости:
Ложный сустав в 5 плюсневой кости:
Ложный сустав шиловидного отростка локтевой кости (на перелом луча в типичном месте можно не обращать внимания):
Ложный сустав ребер (там несколько переломов, стрелочкой указал на самый показательный ложный сустав):
И еще ложный сустав в голени. Видно, что малоберцовая срослась, а в большеберцовой формируется ложный сустав.
И еще один мощный ложный сустав в большеберцовой кости. Видно, что нога еще в лонгете, а ложный сустав уже практически сформировался. Вполне вероятно, что тут потребуется оперативное вмешательство.
В принципе, когда ложные суставы в мелких костях, г/с суставах, то они могут просто быть всю жизнь и не вызывать неудобств. А ложные суставы в больших костях, как, например, на двух последних снимках, скорее всего потребуют оперативного вмешательства и установки металлических элементов.
На сегодня все.
Лечение
Способ хирургического лечения выбирается на основе полученных при рентгенологическом исследовании результатов. В некоторых случаях есть противопоказания к проведению оперативного вмешательства, тогда осуществляется консервативное лечение с использованием специальных поддерживающих аппаратов, массажа, физиопроцедур. Кроме общего состояния пациента также учитывается время, прошедшее со дня перелома, жизнеспособна ли бедренная головка, какая часть шейки осталась сохранной, насколько существенно сместились вверх большой вертел и диафиз бедра.
Оперативное лечение сводится к нескольким вариантам:
- Реконструкция при помощи аутотрансплантата. Данный способ подходит людям, у которых сохранена бедренная головка, незначительное разрушение бедренной шейки, несущественно смещен вверх большой вертел. В ходе операции отломки освобождаются от фиброзных образований, поверхности костных фрагментов «освежаются» зачисткой. Далее сквозь большой вертел продевается стержень, выполняющий проводниковую функцию, вправляются отломки, спица продвигается в бедренную головку. Позиция стержня определяется при помощи рентгеновских снимков. Трансплантат забирается из большой берцовой кости и при помощи заранее проделанного тоннеля проводится через вертел, шейку и головку. Производится фиксация сустава на 2-3 месяца. Если сращение проходит удачно, то дальнейшее восстановление происходит при помощи ортопедического аппарата. Через полгода возможна опора на оперированную ногу.
- Вправление открытым способом, внутрисуставной остеосинтез при помощи гвоздя. Во время операции рассекается капсула, удаляется вся рубцовая ткань, отломки совмещаются и фиксируются трехлопастным гвоздем. При необходимости дополнительно применяется вытяжение спицей, используются костные трансплантаты. Пациентам пожилого возраста часто приходится создавать искусственный анкилоз, заводя гвоздь сквозь головку сустава и ацетабулярную чашу.
- Восстановительная операция. Применяется при полном рассасывании бедренной шейки, разрушении головки и существенном смещении костных фрагментов. При этом происходит воссоздание шейки, а также головки путем пересадки хряща на вертельный конец, бедренную кость, оставшуюся часть шейки. В процессе реконструкции используются металлические колпачки и прочие приспособления.
В некоторых случаях вышеуказанные методы неэффективны, процесс срастания не происходит, начинается воспаление и нагноение. Особенно если операция проводилась человеку преклонного возраста, когда замедлившиеся обменные процессы уже не обеспечивают питания суставов и костей. Вопрос решается эндопротезированием тазобедренного сустава. После чего восстанавливается нормальная подвижность пациента. Современные модели имплантатов сводят риск воспаления и отторжения к минимуму.
Период реабилитации и результаты лечения
Период обездвиживания при ложном суставе в два, а порой и в три раза больше, чем при обычном переломе. После человек выполняет лечебную гимнастику, проводится массаж, показаны физиопроцедуры, лечение в условиях специализированного санатория. В основном результат хороший и только небольшой процент приходится на осложнения.
Ложный сустав может принести немало проблем как ребенку, так и взрослому человеку, требуя особых подходов к диагностике и лечению. В основном лечение дает положительные результаты и есть масса методик борьбы с проблемой. Став на путь лечения потребуется запастись немалым терпением и результат не заставит себя ждать.
Анатомия ложного сустава
Обычно в ходе заживления перелома края отломков становятся рыхлыми, появляется так называемая костная мозоль, которая и обеспечивает сращивание. Однако, в некоторых случаях данный процесс нарушается и края костей покрываются хрящом. Вокруг места перелома образуется полноценная суставная капсула, которая заполняется синовиальной жидкостью. Таким образом, появляется сустав в не характерном месте.
Не стоит путать несрастающийся перелом и ложный сустав. В первом случае состояние называется замедленной консолидацией, и в строении кости никаких изменений не происходит. Такой диагноз можно ставить, если по прошествию удвоенного срока сращивания консолидация костей не произошла.
Это важно! Ложный сустав диагностируется только в случае обрастания отломков кости хрящом и образования подвижного сустава. Костномозговая полость в данном случае замкнута, как у обычной здоровой кости
Ложный сустав, за неимением связочного аппарата, не выполняет каких-либо полезных функций, зато вызывает патологическую подвижность костей, нарушение двигательной функции и болевой синдром.
Возможные осложнения
Травмы кости бедра опасны тем, что высока вероятность отрицательных последствий и во время лечения, и после – на этапе реабилитации и ее завершения.
Самые частые осложнения классифицируют на такие патологические состояния:
- Воспаление легких – развивается под влиянием длительного лежачего положения. Это провоцирует активное скопление мокроты в легких, ухудшение работы органов дыхания. Работа легких отражается на всем организме, которому становится мало кислорода.
- Асептический некроз – развивается из-за проблем с током крови и трофикой костной тканей в месте травмы. Под влиянием травмы нарушается питание головки тазобедренного сустава. Это приводит к ее разрушению, постепенному отмиранию.
- Ложный сустав – возникает по причине неправильного срастания костной ткани. Он проявляется несрастанием кости в области перелома. На этом месте формируется подвижная хрящевая ткань, мешающая привычным движениям и провоцирующая сильный дискомфорт.
- Тугоподвижность – после травмы может развиваться контрактура, отражающаяся на функции ноги. Под влиянием неправильного срастания на мягких тканях появляются рубцы. Из-за этого образуются контрактуры, не дающие возвратить привычную подвижность тазобедренного сустава.
- Проблемы с расположением штифта – после операции он может смещаться, инфицироваться, ломаться и т. п.
- Тромбоз вен на ногах – возникает из-за нарушения кровотока в них, связанного с отсутствием движений. Долгая неподвижность способствует образованию тромбов и застою венозной крови, угрожающей жизни пациента.
- Пролежни – возникают при неправильном уходе за лежачим больным и становятся следствием слишком долгого постельного режима.
- Нагноения – проявляются при открытом переломе и инфицировании раны. При этом начинается отмирание мягких тканей, сепсис и остеомиелит.
- Коксартроз. После перелома может прогрессировать травматический коксартроз. При этом нарушается питание тканей, происходит их разрушение.
Возможные осложнения
Итак, перелом бедренной шейки – опасная травма, которую нельзя оставлять без соответствующего лечения. При своевременном правильном оказании неотложной помощи сразу после повреждения, грамотной организации последующего лечения и следовании всем назначениям доктора прогноз останется положительным, несмотря на длительные сроки полного восстановления.
Возникновение и развитие болезни
Главная роль в возникновении псевдоартрозов принадлежит недостаточному кровоснабжению поражённого участка кости.
Регенерация может протекать нормально при условии достаточного поступления в область повреждения кислорода и питательных веществ. Травмы приводят не только к повреждению костей, но и мягких тканей, вместе с расположенными в них нервами и сосудами.
Уменьшается кровоснабжение повреждённой зоны и за счёт рефлекторного спазма неповреждённых артерий.
В период образования костной мозоли начинают формироваться новые сосуды в месте повреждения, улучшающие кровоснабжение и костеобразование.
Если же отломки недостаточно фиксированы, при движениях они травмируют костную мозоль и вновь образованные сосуды, кровоснабжение зоны роста ухудшается, процессы регенерации приостанавливаются. Нарушенное костеобразование влияет на прочность фиксации отломков, что часто приводит к их повторному расхождению.
Какое назначается лечение
Тактику лечения определяет несколько аспектов:
- Тяжесть состояния.
- Локализация псевдоартроза.
- Тип.
- Степень осложнения на других системах органов.
- Наличие хронических заболеваний и многие другие.
Врожденные патологии, как уже говорилось, предполагают исключительно оперативные меры. Считается, что для приобретенного псевдоартроза мало шансов на то, что обойдется без хирургического вмешательства.
Хирургическое
В зависимости от локации и тяжести патологии, выделяют несколько типов оперативного вмешательства:
- Операция с минимальными разрезами (малоинвазивная). Осуществляется путем введения инструментов через маленькие проколы. Восстановление после такой операции в разы легче.
- Удаление отмерших тканей. В зависимости от масштабов отмерших тканей может проводиться эндоскопическим путем (через проколы) или с обширными разрезами. После следует остеосинтез.
- Остеотомия. Удаление с обширными разрезами, включающее последующий остеосинтез, чтобы восстановить прежнюю форму и размер кости. Нередко таким способом лечат пациентов пожилого возраста.
Вспомогательные процедуры
Чтобы помочь организму восстановиться, доктора назначают дополнительные процедуры. Сюда относят:
Физиотерапию. Она разнообразна и осуществляется с помощью УВЧ – терапии, миостимуляции, электрофореза и др. Миостимуляция позволяет дать определенную нагрузку на мышцы с чередующимся расслаблением. Это помогает предотвратить атрофию, улучшить кровообращение и подготовить организм ослабленных людей к последующей ЛФК (лечебной физкультуре). УВЧ – терапия также направлена на увеличение кровоснабжения поврежденного участка и ускоряет восстановительные процессы.
- Массаж. Преследует те же цели, что и ЛФК. В первое время после оперативного вмешательства проводится исключительно специалистами. После выполняется в домашних условиях с четкими рекомендациями лечащего врача. Массаж проводится на участках выше и ниже травмы.
- Организация правильного питания. Лишний вес, замедленный метаболизм увеличивают время восстановления. Поэтому одним из важных моментов на пути к реабилитации встает организация правильного питания. Оно включает в себя баланс белков, жиров, углеводов и исключение из рациона «мусорной» пищи (сахар, фастфуд, мучное, трансжиры и пр.).
Диагностика
До того как начать лечение ложных суставов обязательно пройти осмотр у травматолога. Хороший специалист не только проанализирует жалобы пациента, но и проведет основательную диагностику состояния кости. Для этого врачом проводится рентгенологическое исследование, учитывается и то, сколько времени прошло после перелома, насколько тяжелым он был. В ряде сложных случаев доктором назначается томография.
Для диагностики патологии врачом проводится рентгенологическое исследование
Если прошел относительно небольшой срок, который нужен для восстановления конечности после травмы, то речь идет о замедленной консолидации. Когда срок сращения значительно превышен, то подозрение на псевдоартроз подтверждается.
Кроме того, во время изучения снимков поврежденной конечности становятся явными такие изменения:
- Фрагменты кости скругляются и становятся более сглаженными.
- Концов отломков почти не видно, поскольку кости покрываются хрящом и на них образуются особые пластинки, которые тормозят возобновительные процессы в тканях костного мозга.
- Между «суставными» новообразованиями на снимке можно увидеть щель.
- Не редко один из фрагментов кости похож на полусферу, а другой на суставную впадину.
Диагностика заболевания
Диагноз ставит врач-травматолог. Предварительный диагноз выставляется на основании осмотра и пальпации. Уже при первичном осмотре можно заметить типичные симптомы псевдоартроза — наличие опухоли, повышение местной температуры, укорочение конечности и аномальную подвижность.
Чтобы подтвердить диагноз, требуется сделать рентгеновский снимок в двух проекциях. Признаки на рентгенограмме будут следующими:
- слишком мало или слишком много костной мозоли;
- сглаживание и скругление концов отломков;
- в ложном суставе большой давности заметно формирование суставных поверхностей, покрытых хрящом (фото);
- исчезновение костномозговой полости.
На основании полученных данных ставится диагноз и назначается лечение.
Рентгенограмма показывает формирование суставных поверхностей
Клиника и диагностика

Клиническая картина:
- При возникновении псевдоартроза доминируют два синдрома: болевой синдром и синдром выпадения функций поражённого участка скелета.
- Оба синдрома могут быть выражены различно.
- Обычно боль сильная, не прекращающаяся с момента получения травмы, однако, встречаются случаи с умеренным и даже слабым болевым синдромом.
- Синдром выпадения функций тоже выражен различно, от затруднений при выполнении каких-либо движений, до полной потери функции конечностью.
Решающее значение в диагностике принадлежит рентгенологическому исследованию.
Рентгенологическиепризнаки патологии:
- Отсутствие образований соединительной ткани, характерных для нормального заживления переломов, несмотря на давность травмы (костной мозоли).
- Замыкательные пластинки, закрывающие костномозговой канал на концах несоприкасающихся отломков.
- Между неровными краями отломков определяется щель, имеющая сложное геометрическое строение. Вследствие неровностина отдельных снимках она выглядит прерывающейся, что может быть ошибочно истолковано как начало консолидации отломков. В этих случае проводят МРТисследование, когда на монитор выводится трёхмерное изображение сустава.
Радиоизотопный метод применяют в основном для динамического наблюдения за результатами остеопластики. Активное накопление радионуклеида в местах остеогенеза говорит о положительной динамике.
Профилактика
Для того чтобы кости срослись, необходимо наличие таких факторов, как:
- Стабильность. Все методы лечения переломов следуют простому правилу – отломки должны быть сопоставлены и неподвижны, пока перелом не срастется. Поэтому правильная репозиция и иммобилизация, а также проведение хирургической фиксации с помощью остеометаллосинтеза – важнейшие меры предотвращения ложных суставов.
- Кровоснабжение. Кровь доставляет в место перелома компоненты, необходимые для срастания костей, включая кислород и факторы роста. Курение, анемия или сахарный диабет могут ухудшить кровоснабжение по всему организму, поэтому их устранение или правильное лечение могут снизить риск ненормального сращения костей.
- Питательные вещества. Для сращения перелома костям нужно достаточное количество питательных веществ. Лучший способ их обеспечения – это здоровое и хорошо сбалансированное питание, которое включает белки, кальций, витамины С и D.
Лечение ложных суставов
Псевдоартроз — патология при которой репаративные возможности организма исчерпаны.
Излечение возможно путем хирургического вмешательства, иссечения рубцов, удаления замыкательной пластинки, блокирующей костномозговой канал. Образовавшийся дефект замещают пересадкой костной ткани, взятой у самого пациента — аутопластика, у донора или трупа — аллопластика.
Трансплантат из кости другого человека разрушается и отмирает. Его роль — временно удерживать отломки в правильном положении, служить основой для вновь образующейся костной ткани. Аутотрансплантат, взятый у больного, приживается, стимулирует репарацию. Его берут из подвздошной или большеберцовой кости.
Операцию костной пластики при псевдоартрозах трубчатых костей проводят из линейного разреза кожи и мягких тканей по месту перелома. Иссекают рубцы, фиброзную ткань. Удаляют склерозированные участки на концах костных фрагментов вместе с замыкательной пластинкой. На обоих отломках с помощью пилы или долота формируют ложе длиной 7,5 сантиметров для предплечья, ключицы, не менее 10 сантиметров для массивных костей бедра, голени, плеча.
Трансплантат для пересадки берут из другого разреза над гребнем подвздошной или большеберцовой кости, перемещают его на подготовленное место, фиксируют винтами. Рану зашивают, накладывают асептическую повязку. Костную пластику коротких губчатых костей запястья, ладьевидной кости, выполняют с помощью аутотрансплантанта в виде штифта, вводимого в высверленные отверстия сочленяющихся поверхностей ложного сустава.
Видео операция
Из видео вы узнаете технику проведения операции костной пластики ложного сустава шейки бедра, выполняемой по авторской методике — аутотрансплантат формируют из оперируемой кости.
Федоров В.Г. Операция при ЛСШБК
Лечение несросшихся переломов и ложных суставов нельзя считать простой задачей. Исправление ошибок своих коллег, недостатков предшествующей терапии, хирургических вмешательств, требует повышенной ответственности врача, большого опыта, специальных знаний, высокой квалификации специалиста ортопеда.
Ложный сустав шейки бедра. Проявления и лечение ложного сустава шейки бедра

К другим возможным факторам можно отнести нарушение обменных процессов, недостаточность кровоснабжения на этом участке, защемление костными отломками капсулы сустава либо раннее вставание пациента практически через несколько дней после операции.
Обычно данный диагноз ставится пациентам пожилого возраста, так как именно у них перелом бедренной кости случается чаще всего при падении. Страдают в основном женщины в возрасте 55 – 60 лет и старше.
Ложный сустав появляется далеко не сразу. Сначала начинает развиваться псевдоартроз, затем появляются признаки остеопороза . Из-за атрофии мышечной ткани и отсутствия адекватной нагрузки на кость она на может нормально срастись и в месте перелома появляется образование, которое чем-то напоминает сустав. Нога при этом сгибается не только в колене и в районе тазобедренного сустава, но и в этом месте.
Ложный сустав шейки бедра по МКБ 10 будет кодироваться как М80-85.
Основные проявления
Существует несколько существенных симптомов, которые позволят предположить данный вид травмы. Первый признак – невозможность поднять ногу верх в положении лёжа, также в суставе присутствует ограничение движения.
Поражённая конечность значительно уменьшается в размерах, так как в месте перелома кости не стоят на правильном уровне. К тому же, без лечения костная ткань начинает постепенно рассасываться, что вызывает укорочение ноги.
Происходит заметное ослабление мышечной ткани. Человек больше не в состоянии самостоятельно передвигаться, мышцы не могут выполнять свою функцию, а со временем они атрофируются.
Поражённая нога подворачивается сама по себе. Опереться на неё в положении лёжа нет возможности, поэтому пациенту приходится пользоваться инвалидной коляской. Поражённое бедро кажется иссохшим, оно практически не принимает никакого движения в ходьбе. Единственный метод для того, чтобы вернуть подвижность ноге — замена сустава.
Диагностика
Ложный сустав после перелома шейки бедра можно без труда обнаружить при помощи рентгенографии. Также следует провести опрос пациента и осмотр поражённой ноги. Зачастую предварительный диагноз может быть поставлен по этим показателям.
Патология может иметь два типа. В первом случае, который называется гипертрофическим, костная ткань сильно разрастается в области отломков, буквально поглощая их. Но кровообращение в этом случае оказывается нормальным. На снимке видно, что между отломками расстояние заметно увеличено.
При атрофическом типе ложный сустав развивается на фоне уже имеющегося недостаточного обмена веществ. Границы отломков на снимке будут чёткими. Они также окружены соединительной тканью, но она не распространяется на всю их поверхность, поэтому они остаются подвижными.
Лечение
Лечение ложного сустава при переломе шейки бедра проводится только оперативным путём. Но предварительно обязательно проводится диагностика. Когда имеются противопоказания для операции, лечение проводится только консервативное, но оно малоэффективно.
Используются специальные аппараты для ходьбы, массаж, физиопроцедуры. Учитываются и другие важные показатели – как сильно пострадала головка бедренной кости, какая часть шейки бедра осталась нетронутой, насколько кости сместились вверх и многое другое.
Операция проводится несколькими методами. В первом случае проводится реконструкция при помощи аутотрансплантата. После такой операции и при правильном и полном срастании кости полноценно ходить можно не раньше, чем через полгода.
Второй способ – вправление открытым способом. Третий – восстановительная операция. Этот вариант применяется при полном рассасывании бедренной шейки и разрушении головки кости. Воссоздание шейки кости и головки проводится при помощи пересадки хряща.
Но иногда ни один из методов не является эффективным, процесса срастания не происходит вообще, начинается воспаление и нагноение. Особенно это касается людей преклонного возраста, когда имеется замедленный обмен веществ, а сосуды не питают кровью сустав в достаточном объеме.
В этом случае идеальным вариантом окажется протезирование. Современные имплантаты обладают минимальной возможностью отторжения и развития всевозможных реакций.
Прочие временные ограничения
Чтобы процесс заживления шел по плану, нужно придерживаться еще нескольких правил:
- Угол, который образовывается между корпусом и бедром, не должен быть меньше 90 градусов, то есть сидеть на корточках и наклоняться вниз с ровной спиной нельзя;
- Категорически запрещено скрещивать ноги во время стояния, закидывать ногу за ногу при сидении;
- Первый месяц спать можно только в положении на спине с ногами, разведенными в стороны на ширину плеч;
- Со второго месяца можно поворачиваться на бок во сне, подкладывая между ног выше колен небольшую подушку;
- На больной ноге нельзя выворачивать стопу наружу и внутрь.
Для нормализации кровообращения в больной конечности в положении лежа на спине необходимо подкладывать под колено небольшой плотный валик.
Первые упражнения, направленные на восстановление после перелома и операции, можно выполнять, лежа в постели. Постарайтесь согнуть ногу в колене, не поднимая ее. Для этого пяткой нужно двигаться по поверхности кровати вверх.
Все упражнения выполняются медленно, поступательно. Когда этот навык будет отработан, можно попытаться поднять вверх прямую ногу. Просто оторвите ее от поверхности и поднимите на 10-20 см. Не нужно ставить рекорды, лучше сделать большее количество подходов, постоянно прокачивая мышцы ноги.
Когда вы поднимитесь, необходимо заниматься в положении лежа. Сгибание ноги в колене с незначительным подъемом, отведение ее назад и в стороны – самые простые, но эффективные упражнения. Не стоит забывать о развитии и укреплении мышц здоровой ноги. В ближайшие месяцы на нее будет приходиться внушительная нагрузка. Желательно подготовиться к этому заранее.
 Первая помощь и лечение при переломе шейки бедра
Первая помощь и лечение при переломе шейки бедра


 Деротационные сапожки при переломе шейки бедра
Деротационные сапожки при переломе шейки бедра

 Перелом шейки бедра тазобедренного сустава: виды, лечение пожилых и последствия операции
Перелом шейки бедра тазобедренного сустава: виды, лечение пожилых и последствия операции















 Ложный сустав: голени, предплечья, бедренной кости, что делать
Ложный сустав: голени, предплечья, бедренной кости, что делать Остеосинтез шейки бедра винтами техника операции
Остеосинтез шейки бедра винтами техника операции Вывих шейки бедра симптомы
Вывих шейки бедра симптомы Реабилитация после перелома шейки бедра. программа восстановления
Реабилитация после перелома шейки бедра. программа восстановления