Содержание
Заболевания суставов
Как проявляется патология
Воспаление мягких тканей костей и суставов может проявляться разными симптомами.
Это будет зависеть от причины, а так же от локализации воспаления:
- Ревматоидный артрит — аутоимунное заболевание, при котором поражаются преимущественно мелкие суставы. Характеризуется острым началом с сильными болями, повышением общей и местной температуры тела, увеличением лимфатических узлов. Присутствует так же утренняя скованность и ограничение подвижности. У детей чаще наблюдается воспаление лицевого сустава, которое также проявляется резкой болью, возрастающей во время движения челюстью.
- Травматические и инфекционные артриты чаще поражают крупные и средние суставы. В основном наблюдается воспаление соединительной ткани суставов, капсулы, сухожилий. Травматический артрит возникает на фоне ушибов, ударов, растяжений. Для этого вида заболевания — чаще воспаление ключичного сустава — характерна боль при движении и пальпации, припухлость в области поражения. Инфекционный артрит сопровождается болью, повышением температуры, отеком и нарушением подвижности суставов. Инфекционный артрит у детей наиболее часто вызывает воспаление бедренного сустава.
- Бурсит — это гнойное воспаление суставной капсулы, вызванное скоплением синовиальной жидкости. Этой патологии подвержены в основном крупные суставы. Пациент испытывает сильные боли, ограниченность движений. Возникает отек и покраснение кожи, повышается локальная температура. Чаще всего болевые ощущения усиливаются по ночам.
Здесь приведены примеры и симптомы заболеваний, которые наиболее часто вызывают воспалительные процессы в суставах. Данные патологии могут привести к инвалидности при отсутствии правильного лечения. Поэтому при первых же признаках заболевания необходимо обратиться за помощью в медицинское учреждение.
Общие принципы лечения
Любое заболевание костной структуры может привести к достаточно тяжелым последствиям. От своевременной диагностики и качественного лечения зависит то, не утратит ли пациент трудоспособность или способность самостоятельно передвигаться.
Лечение зависит от этиологии происхождения болезни и степени ее тяжести. В большинстве случаев терапия проходит в стационаре
Пораженной части тела нужен полный покой, важно полностью разгрузить больную кость. Для этого используются специальные ортопедические приспособления
Лечение комплексное, применяются такие консервативные методики:
- Медикаментозное лечение:
- антибактериальные средства (если воспалительный процесс вызван инфекцией);
- анальгетики для уменьшения болевого синдрома;
- нестероидные противовоспалительные средства и гормональные препараты (при тяжелом течении);
- антиагреганты и антикоагулянты для нормализации кровообращения;
- хондпротекторы для восстановления хрящевой ткани;
- витаминотерапия (прием препаратов, содержащих кальций и витамин D).
Физиотерапевтические процедуры. Грязелечение, лазеротерапия, магнитотерапия, аппликации парафина и другие.
Массаж и мануальная терапия. Особенно эффективно иглоукалывание.
ЛФК. Помогает нормализовать кровообращение, укрепить мышцы и уменьшить болевой синдром.
Соблюдение диеты. Важно подобрать сбалансированный рацион. Полезно употреблять продукты с высоким содержанием желатина и кальция
Потребление соли и сахара нужно ограничить.
Оперативное лечение применяется при разрушении кости. Наиболее распространенным видом оперативного вмешательства является эндопротезирование.
Медикаментозное лечение направлено только на устранение симптомов и торможение дальнейшего разрушения, но терапия будет не эффективна, если не устранить причину патологии
На период терапии важно придерживаться профилактических мер. Не поднимать более 5 кг и не переутомляться физически
Важную роль в лечении костных болезней играет возраст пациента. Чем старше человек, тем медленнее процесс восстановления.
Подагра
У людей старше 40 лет достаточно часто диагностируется подагра. Это хроническое заболевание, возникающее при нарушении пуринового обмена. В результате в крови увеличивается уровень мочевой кислоты – возникает гиперурикемия. Подагра поражает преимущественно мужчин старше 40 лет, ею страдает около 0,1% людей. Сегодня заболевание встречается и в более молодом возрасте.
Особенности протекания подагры у мужчин и женщин
Особенности современного течения подагры во многом связаны с тем, что заболевание все чаще развивается у лиц молодого возраста и характеризуется более тяжелым течением, что проявляется множественным поражением суставов, частыми и длительными обострениями, ранним развитием осложнений, а также частым вовлечением в процесс почек и сердечно-сосудистой системы.
У женщин пик заболевания приходится на возраст старше 60 лет. Подагра может развиваться на фоне заболеваний почек, гематологических заболеваний, псориаза, онкологических заболеваний. При острой форме подагрического артрита боли интенсивно нарастают в одном суставе, он опухает, заметно покраснение кожи.
У мужчин подагра чаще поражает суставы стопы, преимущественно большого пальца. Движение больного сустава из-за сильной боли невозможно. Боль усиливается даже при легком прикосновении. У женщин поражаются кисти. Особенностью острого подагрического артрита является возможность спонтанного и полного выздоровления. При этом до начала хронической стадии ревматического заболевания между приступами подагры могут отсутствовать какие-либо симптомы.
По прошествии времени приступы протекают тяжелее. Процесс распространяется на новые суставы верхних и нижних конечностей, а также на внутренние органы (сердечно-сосудистую систему и почки).
Стоит отметить, что благодаря своевременному диагностированию подагры на ранних стадиях и проведению правильной терапии врачам удается сохранить трудоспособность пациентов и улучшить прогнозы болезни суставов.
Ломота в руках
Фибромиалгия
Блуждающие боли возникают не только в суставах, но и в мышцах. Так проявляется фибромиалгия, или хронический болевой синдром. Диффузная боль ощущается в мышцах различной локализации, сопровождается повышенной утомляемостью, депрессивным состоянием, бессонницей или сонливостью. Фибромиалгия диагностируется у 4% пациентов, обращающихся к врачам с жалобами на блуждающие боли, преимущественно женского пола. Основные ее клинические проявления люди описывают так: «возникает чувство, что болит все тело» и «утром невозможно встать с постели из-за усталости». Большинство врачей считают фибромиалгию не патологией, а только отдельным синдромом.
Фибромиалгия может поражать разные суставы и отделы опорно-двигательного аппарата.
В основе ее патогенеза лежит постоянное возбуждение чувствительных нервных окончаний задних рогов спинного мозга. Причины фибромиалгии:
- периферический болевой синдром. В результате травмирования, сдавливания нервов или их воспаления постоянно генерируются болевые импульсы;
- инфекции. Воспаление и раздражение нервных окончаний часто сопровождают инфекционный мононуклеоз, герпес любого типа, боррелиоз;
- стресс. К появлению фибромиалгии приводит длительное нахождение человека в состоянии стресса. К развитию хронического синдрома предрасположены люди, остро переживающие рядовой стресс;
- травмирование. Если боль при вывихах, переломах, разрывах связок становится причиной стресса и тяжелых переживаний, то риск развития фибромиалгии значительно повышается;
- изменения гормонального фона. Причиной блуждающих болей часто становятся нарушения работы щитовидной железы;
- вакцинация или курсовой прием фармпрепаратов. Под воздействием этих факторов могут нарушаться нейромедиаторные процессы, формирующие восприятие болей.
Стресс, переутомление, гормональные сбои — частые причины фибромиалгии.
Частые стрессы негативно отражаются на состоянии иммунитета. При его снижении организм начинают атаковать вирусы и болезнетворные бактерии, в том числе из условно-патогенного биоценоза. Для их уничтожения в системный кровоток постоянно выбрасывается огромное количество продуцируемых иммунной системой антител. На определенном этапе происходит сбой — иммуноглобулины атакуют собственные клетки организма, из которых состоят мышцы, связки, сухожилия. Возникают кратковременные блуждающие боли — ведущий симптом фибромиалгии.
Почему могут болеть кости и суставы
Боли в костях и суставах развиваются при наличии системных поражений в организме – по причине инфекции, гормональных перестроек или аутоиммунных атаках. При всех патологиях идёт генерализованное разрушение костей и суставов – первыми начинают болеть самые повреждённые зоны, затем к ним присоединяются остальные. Отмечаются признаки воспаления, пациенты жалуются на ломоту в конечностях, боли в суставах и их отёчность – данные симптомы могут то усиливаться, то исчезать и проявляться в разных частях тела.
Основные причины боли в суставах и костях по всему телу:
- Аутоиммунные повреждения – в данном случае соединительная ткань разрушается при расстройстве иммунитета, который при некоторых заболеваниях атакует собственные суставы. Во время болезни развивается отёк, воспаление и нарушается подвижность, в запущенных стадиях – происходит деформация. Встречается при ревматизме и ревматоидном артрите, а также псориазе,
- Генерализованные инфекционные процессы – когда возбудитель попадает в кровь, его убивают иммунные клетки. Когда защитные силы ослаблены, микробный агент циркулирует по организму, размножается и оседает в органах и тканях. Если отмечается боль в суставах и костях – это говорит об их заражении. Данные изменения характерны для инфекционного артрита, сифилиса, туберкулёза и других заболеваниях,
- Нарушение обмена веществ – в данном случае на стенках суставов и хрящей происходит отложение солей, которые разрушают соединительную ткань, а также травмируют её во время движений. Самой распространённой причиной является подагра, при которой в суставах откладываются соли мочевой кислоты. При расстройствах обмена кальция разрушаются кости, и развивается остеопороз,
- Повреждение тканей сустава асептического характера – развивается при артрозе, когда хрящевая ткань отмирает и деформируется. Если процесс генерализованный – отмечается боль и нарушение подвижности в ноге, руке, позвоночнике или туловище,
- Патологии кровеносной системы – если изменяется качественный состав крови, то нарушается питание клеток костей и суставов, происходит отложение распавшихся кровяных телец и изменение сосудистого тонуса. Всё это приводит к появлению боли в позвоночнике и конечностях,
- Хронические патологии кишечника – при некоторых болезнях кишечника в кровеносную систему выбрасываются продукты распада – отмершие микроорганизмы и частички разрушенных тканей. Для организма это токсины, вызывающие повреждения его клеток и болевую реакцию,
- Физические перегрузки – если человек перенёс большие и длительные нагрузки, возможно появление боли в ногах и руках как ответ организма на растяжение связок и возникновению микротравм костей.
Перечисленные причины наиболее часто приводят к болезненности, которая обычно говорит о разрушительных процессах на клеточном уровне. При воздействии причинных факторов кости истончаются, а связки и хрящи становятся менее эластичными. Как следствие со временем развиваются микротравмы, которые приводят к возникновению боли.
Гипофосфатазия
Это редкое генетически обусловленное заболевание, когда болят кости и суставы. Причина врожденной патологии – это недостаточная минерализация костного скелета и зубов. Помимо классических признаков ноющей симптоматики в костно-суставных организациях, у больного отмечается нарушение дыхательных функций, периодически возникает мышечная слабость, судороги, а иногда нефрокальциноз. Болезнь имеет угрожающее значение для жизни человека.
При перинатальной форме образования болезни во внутриутробном периоде смертность составляет 100 %, а при инфантильной форме выживаемость достигает 40 %.
Нередко во взрослой жизни диагноз пациенту ставят случайно, когда он проходит медицинское освидетельствование при приеме на работу или при прохождении призывной военно-медицинской комиссии.
Наиболее эффективное лечение – это прием ферментного препарата Асфотаза альфа. Дополнить патогенетическую терапию гипофосфатазии прочими препаратами терапевтического лечения, в том числе лечебной профилактикой или народными средствами, невозможно.
Лекарственные препараты
Помимо облегчения боли в костях, ваш врач может использовать различные лекарства для устранения основной причины.
1.Обезболивающие
Чтобы облегчить боль в костях, врач может порекомендовать Анальгин или нестероидный противовоспалительный препарат (НПВП), такой как Ибупрофен. Для более сильной боли, такой как боль, связанная с раком, переломом или сосудисто-окклюзионным кризисом, ваш врач может назначить опиоиды, которые являются более сильными обезболивающими препаратами.
2.Бисфосфонаты
Тип лекарства под названием бисфосфонат используется для лечения остеопороза, болезни Педжета и повреждения костей, вызванного раком. Бисфосфонаты работают, блокируя разрушение костей.
3.Антибиотики
Антибиотики, вводимые через вену (внутривенно), необходимы для лечения костной инфекции.
4.Витамин Д
Коллаген Ультра плюс кальций-Д поможет ускорить восстановление после перелома и растяжения связок.
Лечение остеомаляции зависит от первопричины,но нехватка витамина D всегда усугубляет состояние. С добавлением витамина D снижение боли в костях может быть значительным, происходящим в течение нескольких недель. Заказать БАДы с витамином D и гидролизатом коллагена Коллаген Ультра можно здесь: https://zapitanie.ru/gde_kupit_anfeya_i_kollagen
5.Химиотерапия
Является основным средством лечения острых лейкозов, а также используется при лечении рака костей. В зависимости от типа рака, другие методы лечения также могут быть использованы.
Например, лечение множественной миеломы является сложным и часто влечет за собой режим нескольких лекарств, включая:
- Ингибитор протеасомы — препарат, который нацелен на плазматические клетки, которые производят много белка.
- Иммуномодулирующее лекарство, которое использует вашу собственную иммунную систему для борьбы с раком.
6.Стероиды
Трансплантация стволовых клеток может рассматриваться при лечении лейкоза или множественной миеломы.
7.Серповидноклеточная терапия
Серповидноклеточная анемия требует пожизненного лечения. В дополнение к обезболивающим препаратам пациенты часто принимают антибиотики для профилактики и лечения инфекций и Hydrea (гидроксимочевина), чтобы помочь уменьшить количество вазо-окклюзионных кризов.
8. Лучевая терапия
Лучевая терапия является ключевой терапией для лечения первичного и метастатического рака костей. Радиация убивает раковые клетки, тем самым облегчая боль и предотвращая дальнейшее повреждение кости.
9. Физиотерапия
Физиотерапия часто является ключевой частью терапии после заживления перелома (особенно крупного, например, бедра). Цель физиотерапии — укрепить и улучшить гибкость и подвижность окружающих мышц. Физиотерапия также полезна для улучшения прочности и здоровья костей у людей с остеопорозом или остеомаляцией.
В дополнение к различным упражнениям физиотерапевт может использовать тепло, лед, массаж или ультразвук и рекомендовать вспомогательное устройство для облегчения боли и предотвращения падений (например, трость при поражении таза или кости ноги).
10. Оперативное вмешательство
Операция может быть использована для устранения различных болей в костях, таких как:
- Восстановление перелома кости
- Удаление поврежденной кости и инфицированных тканей
- Стабилизация кости при онкологии
- Удаление части кости для улучшения кровотока при остеонекрозе
11. Профилактика
Можно предотвратить некоторые причины боли в костях, особенно переломы костей, возникающие в результате остеопороза.
Вот несколько стратегий для оптимизации здоровья и силы костей:
- Соблюдайте диету, богатую кальцием.
- Обеспечить правильное потребление витамина D (может потребоваться добавка). Институт медицины рекомендует 600 МЕ витамина D в день для взрослых в возрасте до 70 лет и 800 МЕ в день для взрослых в возрасте старше 70 лет.
- Занимайтесь 30-минутными ежедневными упражнениями (например, скандинавская ходьба, танцы или йога).
- Избегайте курения.
- Ограничить потребление алкоголя.
Чтобы предотвратить ушибы костей, надевайте защитное снаряжение во время контактных видов спорта (например, щитки на голень и наколенники или налокотники) и ремни безопасности при езде в автомобиле.
Запись на прием
Почему прекрасный пол всё-таки является слабым?
Женщины вступают в полосу повышенного риска развития артритов и артрозов, пародонтита, остеохондроза и остеопороза с началом менопаузы. С уменьшением выработки половых гормонов будто бы лопается тот волшебный защитный купол, который охранял кости, суставы, зубы, а также красоту волос и зубов женщины.
Заметим, что в отношении рассматриваемых болезней понятие «слабый пол» кажется более чем оправданным, ведь с большинством из них женщины сталкиваются раньше и чаще мужчин. В частности, в 4 раза чаще страдают остеопорозом. У мужчин же уменьшение выработки андрогенов более растянуто во времени, и заболевания суставов и костей, позвоночника и пародонта приходят к ним реже и позже.
4 Диагностика
Для диагностики данного заболевания применяются лабораторные и инструментальные исследования.
Наиболее доступные и результативные методы диагностики описаны в таблице:
| Метод | Признаки заболевания |
| Общий анализ крови |
|
| Биохимический анализ крови |
|
| Общий анализ мочи |
|
При наличии перечисленных признаков для подтверждения диагноза проводится инструментальное исследование, которое включает в себя методы, описанные в таблице:
| Метод диагностики | Описание |
| Рентген пораженной конечности | Первые признаки можно обнаружить начиная со 2-й недели от начала болезни. Достоверные данные определяются на 3-й неделе. Отмирающие части кости, которые отделяются, видны через 2 месяца |
| Бактериальный посев содержимого костномозгового канала | Проводится для определения возбудителя и подбора терапии |
| Денситометрия | Дополнительный метод рентгена, который способен определить, насколько деминерализована кость. Проводится при первичной диагностике и для оценки проводимой терапии |
| КТ | С помощью данного метода визуализируются костная ткань и очаги разрушения. Применяется в тяжелых случаях |
| Сцинтиграфия | Оптимальный способ диагностики на ранней стадии. Информативен на 6-й — 7-й день после инфицирования. Вводятся радиоизотопы технеция, которые имеют свойство откладываться в здоровых костях. После этого делается снимок и оценивается разрушение тканей. Метод безопасен, поскольку изотопы выводятся из организма |
| УЗИ | Применяется при исследовании свищевого хода. С помощью данного метода определяется глубина залегания образований, а также их форма и размер |
| Пункция кости | Является лечебным и диагностическим методом. В первом случае снижается внутрикостное давление, что уменьшает воспалительный процесс. Во втором — происходит забор гноя для выяснения возбудителя. Данный метод эффективен только по отношению к детям, поскольку их костные ткани более мягкие |
После установки диагноза остеомиелита и определения его формы приступают к комплексному лечению.
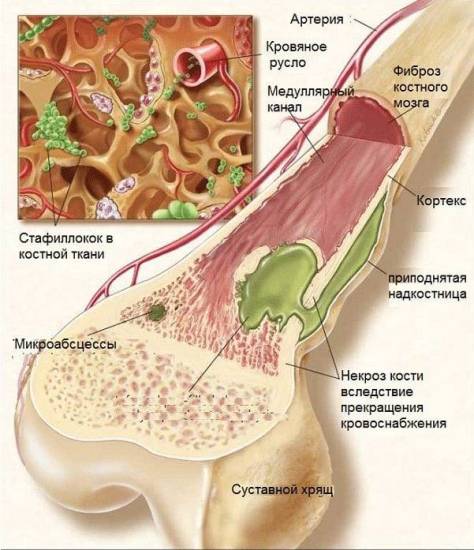
Остеомиелит
Это гнойно-некротическое воспаление костной ткани, обусловленное проникновением патогенных, то есть гнойных, микробактерий. Процесс инфицирования охватывает всю кость, иногда распространяясь на костный мозг. К пораженной бактериями костной ткани подключаются лейкоциты. После ферментации начинается разложение ткани.
Три формы клинической патологии:
- септико-пиемический вид, когда, помимо боли или ломоты в костях, температура тела достигает 39-40º С, появляется озноб, приступы головной боли, рвота, проявляется гемолитическая желтуха;
- местный острый остеомиелит, характеризующийся локализованной болью в костных структурах, болевой контрактурой, то есть невозможностью полностью сгибать или разгибать суставы конечностей;
- токсическая форма гематогенного остеомиелита – это наиболее опасный вид инфицирования, так как стремительно развивающаяся болезнь сопровождается болевыми симптомами в костях, выражается тяжелым токсикозом.
В случае появления любого из перечисленных симптомов следует немедленно обращаться в больницу. Пациенту необходима обязательная госпитализация и введение активной антибактериальной терапии. Лечения в домашних условиях различными народными средствами не существует.

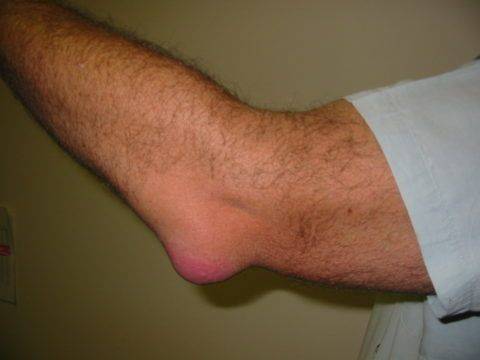
 Полная характеристика полиартрита суставов: причины, симптомы и лечение
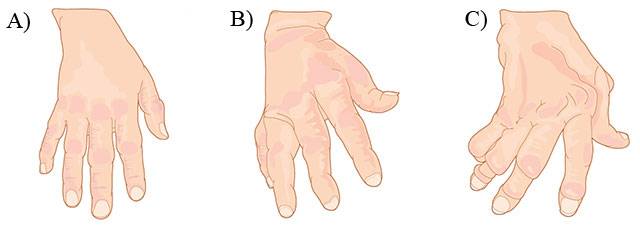
Полная характеристика полиартрита суставов: причины, симптомы и лечение Дорсалгия: что такое и полная информация о лечении заболевания
Дорсалгия: что такое и полная информация о лечении заболевания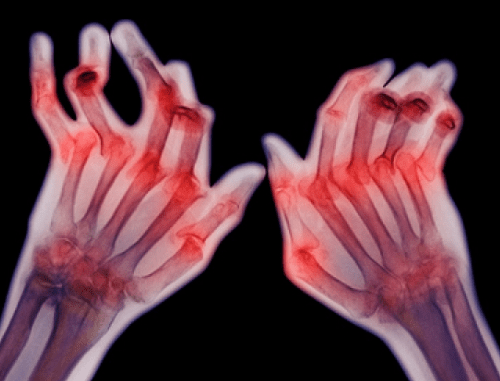 Полная характеристика ревматоидного артрита у детей: причины, симптомы, лечение
Полная характеристика ревматоидного артрита у детей: причины, симптомы, лечение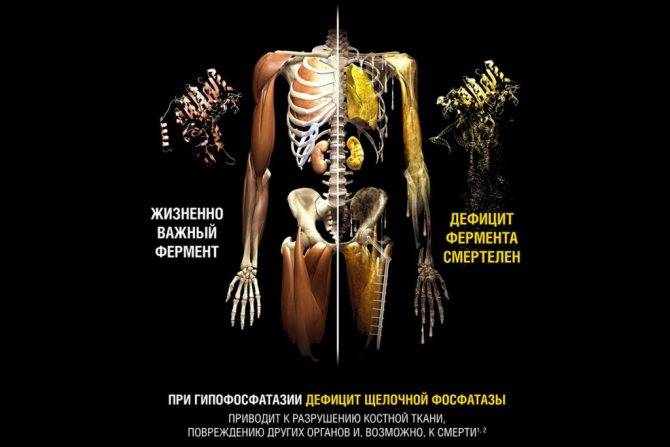

 Ночные судороги ног: причины, лечение и профилактика заболевания
Ночные судороги ног: причины, лечение и профилактика заболевания Почему возникает поперечное плоскостопие, виды, симптомы и лечение, диагностика и профилактика
Почему возникает поперечное плоскостопие, виды, симптомы и лечение, диагностика и профилактика Как исправить искривление позвоночника: виды и причины отклонений, лечение и профилактика патологии
Как исправить искривление позвоночника: виды и причины отклонений, лечение и профилактика патологии