Содержание
Общие сведения
Организм человека является крайне сложным механизмом и его работа должна быть всегда налажена. Суставные хрящи выполняют роль амортизаторов, которые нормализируют и облегчают подвижность суставов. Хрящевая ткань, находясь в коленном суставе в виде менисков, способствует уменьшению трения поверхностей, улучшению ротации сустава и ограничению подвижности. В коленном суставе мениска два: наружный (латеральный) и внутренний (медиальный).
Дегенеративными изменениями хрящевых прокладок коленного сустава называют характерные повреждения, которые являются результатом полученных травм (часто, у спортсменов), они могут быть осложнены течением заболевания или особенностями строения сустава. Среди всех суставных заболеваний, дегенеративные изменения менисков находятся на первом месте.
Признаками изменений являются:
- разрыв рожек и тела самого мениска;
- образование полой кисты, которая заполнена жидкостью;
- развитие менископатии, процесса дегенерации, которая возникает в результате ревматизма, туберкулеза;
- отрыв хряща;
- разрыв связок, которые соединяют мениски.
Мениском называют хрящевую прослойку внутри коленного сустава, которая, в основном, выполняет амортизирующую функцию. Разрывы суставных прокладок могут возникать после травм, возникающих у молодых людей при физических нагрузках, а также могут быть дегенеративными, которые возникают у пожилых людей и могут развиться без травм на фоне дегенеративных изменений мениска, являющихся вариантом течения артроза колена.
Отсутствие лечения травматического разрыва, может привести к тому, что он впоследствии станет хронической патологией.
Для диагностирования разрыва мениска необходимо провести УЗИ, МРТ. Разрывы менисков могут быть в переднем роге, заднем роге, и в теле мениска. Повреждение мениска может приводить к механическому препятствованию движений, и вызывать болевые синдромы.
Болтающаяся часть мениска провоцирует разрушение соседнего хряща.
Лечение
Когда развивается дегенеративное повреждение менисков коленного сустава 1 и 2 степени, лечение заключается в купировании боли, улучшении кровотока и питания в суставе, восстановлении функциональности сочленения.
На начальных стадиях применяется консервативная терапия с использованием лекарственных препаратов, физиотерапии, ЛФК. При тяжелых состояниях и отсутствии эффективности обычной терапии приходится прибегать к операции.
Больному следует передвигаться с помощью костыля или палочки, в период реабилитации после хирургического лечения, или во время обострения и приема медикаментов. соблюдать полупостельный режим.
Хороший результат для временного щажения сустава дает ношение повязки или бандажа. При наличии выпота или крови в полости суставной сумки проводится пункция и эвакуация содержимого.
Медикаментозное лечение
Для купирования боли пациенту следует принимать НПВС, анальгетики (Анальгин, Ибупрофен, Вольтарен). При сильном дискомфорте врач может применять местное введение новокаина или глюкокортикоидов (Преднизолон, Гидрокортизон).
В редких случаях используются опиоидные препараты коротким курсом (Промедол). Восстановить хрящевую ткань помогает длительное использование хондропротекторов. При наличии выявленной причины болезни следует соблюдать ограничение питания, принимать иммунокорректоры.
Физиотерапия
В острый период физиотерапевтические методы не используются. Но они оказывают положительное действие для ускорения реабилитации и предупреждения повторного обострения. Обычно применяется:
- УВЧ или СВЧ;
- озокерит;
- ударно-волновая терапия.
Методики способствуют притоку крови к области поражения, ускоряют заживление и восстановление хрящевой ткани.
Для укрепления мышц ног, снятия с них избыточного напряжения, а также предупреждения венозного застоя в больной конечности используются специальные упражнения. Первое время после снижения остроты патологического процесса движения следует проводить плавно и медленно.
Нагрузка увеличивается постепенно, изо дня в день, за счет количества повторов и подходов. Если во время движений возникает боль, напряжение или сильная усталость, следует прекратить упражнения и дать ноге отдых.
Операция
Оперативное вмешательство используется при полных разрывах менисков или безуспешном лечении препаратами, когда заболевание прогрессирует. Хрящевая прокладка удаляется через небольшие надрезы в колене. Потом проводится ее замена имплантантом. Хирургический способ используется только при условии отсутствия признаков острого воспаления.
Какие анализы необходимо сдать для подтверждения коксартроза?
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
У меня острая боль в паху, шишки по всему телу, сильно усохли оба бедра. Какие анализы необходимо сделать для подтверждения коксартроза?
Коксартроз или артроз тазобедренного сустава — это дегенеративно-дистрофические изменения в хряще тазобедренного сустава, при котором хрящ постепенно истончается и исчезает, образуются костные наросты, из-за чего деформируется сустав, и функции его нарушаются.
Для постановки диагноза врачом ортопедом-травматологом проводится опрос больного с подробным выяснением жалоб, осмотр сустава и определение степени его подвижности.
Основой диагностики при артрозе тазобедренного сустава являются дополнительные методы исследования, а именно:
- рентгенография тазобедренного сустава – главный метод диагностики, который лежит в основе определения стадий и степени тяжести заболевания. При рентгенографии выявляют такие признаки: сужение суставной щели, участки окостенения хряща, костные разрастания по периферии суставного хряща, уплотнение кости под хрящом, остеопороз и так далее. Именно рентген-картина помогает определить дальнейшую тактику лечения.
- магнитно-резонансная томография (МРТ). Плюс этого метода в том, что при нем удается получить снимки высокого качества, и в том, что нет воздействия рентгеновского излучения, минус — дороговизна исследования.
- компьютерная томография (КТ) – это вариант рентгенологического исследования нового поколения, проводя которое можно получить послойные подробные снимки больного сустава. В основном назначается, если пациенту противопоказана магнитно-резонансная томография.
- ультразвуковое исследование при его помощи можно визуализировать истончения хряща, изменение количества внутрисуставной жидкости и так далее.
- артроскопия – этот метод диагностики заключается в том, что через небольшие надрезы в районе тазобедренного сустава вводится крохотная камера и на экране можно увидеть все структурные особенности пораженного сустава.
Вам вовсе не обязательно проходить все выше перечисленные методы диагностики, опытный ортопед-травматолог на приеме составит индивидуальный план обследования.
Определение патологии
Существует ряд общих сигналов, которые могут свидетельствовать о частичном повреждении передней крестообразной связки:
- простреливающая боль в колене, которая может охватывать бедро и/или голень;
- отек коленного сустава, сглаживание его контуров;
- чрезмерные сложности в движении ногой;
- если частичный разрыв передней крестообразной связки коленного сустава возник в результате падения и сопровождается ушибом, то при незначительных движениях можно услышать хруст в колене.
Подробнее о последствиях несвоевременного лечения хруста читайте в статье «Главный сигнал разрушения сустава – хруст в колене после травмы».
Методы, которые помогут определить частичное повреждение передней крестообразной связки представлены ниже.
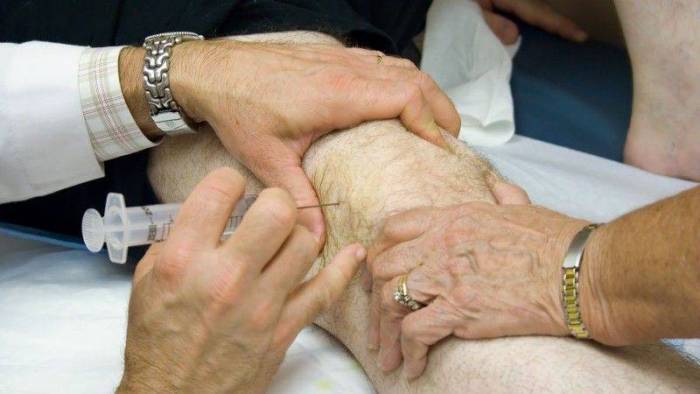
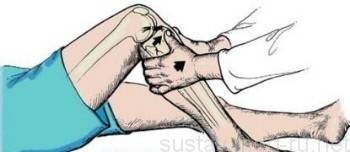
Тест переднего «выдвижного ящика»
Тест Лахмана. Исходное положение такое же, поврежденная нога слегка согнута в колене. Проверяющий берет бедро одной ладонью, а второй рукой слегка тянет коленный сустав назад, обхватив его снизу. В случае, если произошло частичное повреждение передней крестообразной связки, под надколенником выделяется шишка – большеберцовая кость.
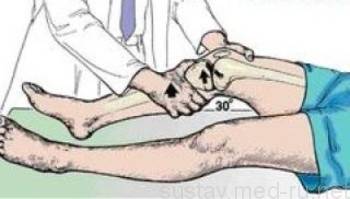
Тест с подвижным надколенником. Положение лёжа, ноги выпрямлены. Проверяющий обхватывает больное колено двумя ладонями и пальцами подпирает надколенник, подталкивая его. В нормальном состоянии он сдвигается плавно, а при частичном повреждении передней крестообразной связки появляется ощущение проседания. Это происходит из‐за того, что внутри коленного сустава увеличено давление, так как в месте разрыва усилен кровоток.
Точно диагностировать патологию может только специалист, получив МРТ пострадавшей конечности.
Полезное видео
Из видеороликов вы узнаете технику проведения теста «выдвижного ящика» и теста Лахмана.
осмотр колена тест Лахмана
Какова причина нарушения
Дегенеративные процессы в хрящевой ткани провоцируются частыми травмами, избыточными перегрузками, нарушением периферического кровообращения и недостаточным поступлением питательных веществ. Часто патологическое состояние бывает связано с хроническими воспалительными и разрушительными процессами в самом суставе.
Этиологическим фактором заболевания прежде всего выступает гонартроз, или деформирующий артроз колена. Возникает он чаще всего у лиц старше 50-60 лет. Приданном заболевании отмечаются дегенеративные и деструктивные изменения во всех тканях сочленения.
В результате нарушения кровоснабжения и питания, а также постоянной травматизации разрушенными тканями коленного сустава возникает повреждение мениска. На поздней стадии гонартроза практически у каждого пациента отмечается такое отклонение.
Спровоцировать начало деструкции могут частые травмы, ушибы, удары. Мениск разрушается в результате резкого поворота голени при сохранении неподвижного бедра. Когда причиной выступает травматизация, защемление мыщелками бедренной кости происходит во внутреннем мениске.
Когда поражение менисков является результатом хронических болезней, то в этом случае отклонение носит название менископатии.
Дегенеративно-дистрофические заболевания суставов являются распространенным явлением в среднем и пожилом возрасте. Однако, подобные изменения нередко встречаются и у молодых людей, активно занимающихся спортом (футболом, хоккеем, лыжами, легкой и тяжелой атлетикой). Этому способствует воздействие на коленный сустав следующих факторов:
- Травмы – ушибы, растяжения связок, переломы.
- Повышенная нагрузка на сустав (статическая и динамическая).
- Длительные неудобные позы (на корточках, с согнутыми коленями).
- Постоянная вибрация или сотрясение (при работе с движущимися механизмами).
- Избыточный вес.
- Воспалительные заболевания суставов (артриты).
- Обменно-метаболическая патология (подагра, гипотиреоз).
- Врожденные аномалии строения соединительной ткани (дисплазии).
Хотя нередко причинами лигаментита называют сниженный иммунитет и неблагоприятную экологию, первоочередными «кандидатами» на развитие заболевания остаются спортсмены, чьи коленные суставы подвергаются постоянным физическим перегрузкам.
Резкие движения с большой амплитудой сгибания колена, непривычное направление движения, прыжки с не совсем мягким приземлением на жесткое покрытие тренировочного помещения, ушибы, вывихи, удары и растяжения – прямая дорога к микротравмам связок.
Тонкое, ровное волокно боковых связок наиболее часто «надрывается» и растягивается вследствие гиперактивного образа жизни. Лигаментит внутренней боковой связки коленного сустава – результат запредельного объема движений конечности, — ее сгибания-разгибания, скручивания и отведения-приведения голени.
Вследствие недостаточного кровоснабжения пораженной области восстановление коленных связок требует значительного периода времени и затрудняется из-за постоянных тренировок.
С приходом старости процессы обмена и кровообращения замедляются, а ткани связок теряют эластичность и способность самовосстанавливаться. Накапливающиеся микротравмы расцветают «букетом» дегенеративных изменений, характеризующихся замещением связок хрящевой тканью и их окостенением.
Повреждения мениска
Патологии хрящевой пластины, служащей амортизатором, могут случиться в повседневной жизни любого человека. Бывает, что случайно выворачивается голень или повреждается конечность в прыжке, или во время бега, неудачного падения или при других обстоятельствах. Так, дегенеративный разрыв мениска может быть внутренней или наружной травмой колена. Страдает латеральный либо медиальный вид хрящевой пластины.
Существуют такие повреждения амортизирующей хрящевой пластины:
- отрыв от фиксирующего участка, когда затронута область обоих рогов (заднего, переднего);
- рогов или тела;
- комбинированная патологии, когда страдают все части хрящевой пластины, либо возникает дегенеративное повреждение обоих менисков;
- повреждения связок;
- дегенеративные повреждения мениска могут спровоцировать патологические воспаление;
- кистозные образования.
Прежде чем рассмотреть симптомы патологии, разберемся с каждой разновидностью амортизирующей пластины, и дегенеративными разрывами, возникающих по различным причинам.
Медиальный мениск
Дегенеративные изменения медиального мениска происходят часто, если сравнивать с наружным. Хрящевые ткани изнутри соединяется с боковыми, суставными связками, расположенными внутри. С полостью сустава медиальная пластина соединяется с наружного края, и ее участки снабжены большим количеством кровеносных сосудов (красная зона).
Такая жесткая фиксация внутренней прослойки, иногда становится причиной частых повреждений. После операции по резекции медиальной пластины, увеличивается почти в 2 раза нагрузка на суставные связки.
Латеральный мениск
Наружная хрящевая пластина фиксируется в суставе по-другому, не как внутренняя часть, и находится со стороны внешней коленной области. Это более подвижная часть, из-за чего дегенеративное повреждение латерального мениска происходит реже, в отличие от внутреннего.
Если из-за травмирования приходится выполнять резекцию внешней хрящевой пластины, то нагрузка на связки увеличится практически на 200 %. Дегенеративные изменения латерального вида пластины уменьшают площадь соприкосновения суставных поверхностей на 50 %.
Симптомы патологических изменений
Практически любое заболевание развивается постепенно. Если не начать лечение на начальной стадии, то по мере прогрессирования болезни, устранить симптомы будет все сложнее. Дегенерация мениска коленного сустава начинается с определенных признаков:
- появляется усталость суставной области;
- пощелкивание или хруст колена;
- болезненность после нагрузок на область колена.
Если не прислушиваться к первым сигналам, то заболевание развивается, и симптомы становятся более расширенными:
- начинается структурное изменение суставных тканей;
- сужается суставная щель, в результате возникает отечность и покраснение кожного покрова;
- ограничение при некоторых движениях;
- сустав иногда заклинивает (неполная или полная блокировка).
Когда болезнь перерастает в дегенеративное течение, то главным признаком становится постоянная боль, иногда сопровождающаяся заклиниванием сустава. Болевой синдром бывает ярко выраженным, когда практически невозможно двигаться. В другом случае болевые ощущения сопровождают конкретные движения (движения по ступенькам, приседания).
Патологические изменения возникают из-за таких травм, как отрывы хрящевых элементов, связок, переломы мыщелков.
В каждом колене находится по две амортизирующих пластины, которые собраны из тела с рогами (передний, задний). При травмировании конечности, отрывы могут локализоваться на определенных участках:
- тело внутренней или наружной пластины;
- на роге (переднем или заднем) внутренней пластинки.
Разрыв также бывает комбинированным. Часто при травматизации конечности страдает наружная амортизирующая пластина, из-за большей подвижности по сравнению с внутренними элементами.
Стадии развития болезни
Выделяют 1 и 2 степени дегенеративных изменений менисков, которые различаются симптомами.
Дегенеративные изменения мениска 2 степени происходят после полного отрыва менискового рога. Яркая боль в сочетании с блокадой конечности обычно приводит к операционным манипуляциям.
Консервативное лечение
После проведения диагностики и подтверждения диагноза специалист назначает комплексные терапевтические методы, включающие в себя комплекс таких мер:
- проведение пункции из коленного сустава;
- назначение физиотерапии: фонофорез, УВЧ, ионофорез, озокерит;
- назначение анальгетиков, препаратов, содержащих наркотические вещества (Промедол), НПВС, хондропротекторов (обеспечивают организм веществами, которые способствуют восстановлению поврежденного участка мениска).
Основным методом лечения патологий коленных хрящей является хирургическое вмешательство. Проводят артроскопию, операцию проводят через два надреза длиной по одному сантиметру. Оторванную часть мениска удаляют, а внутренний его край выравнивают. После такой операции период восстановления зависит от состояния больного, но в среднем он составляет от 2 дней до нескольких недель.
Диагностика повреждений
Нестероидные противовоспалительные средства (уменьшат боль и отечность).
несвежий разрыв (3-5 недель после травмирования с затухающими симптомами);
Способствуют травмированию несколько факторов:
Основные принципы лечения повреждений крестообразной связки колена
Неудачный поворот голени в сочетании с серьезной нагрузкой могут вызвать нестабильность колена и болезненность сустава. Все это говорит о возможном повреждении крестообразной связки (КС).
- Если больной испытывает очень сильную боль в колене, то следует дать ему обезболивающее средство, которое поможет до прибытия скорой помощи.
- На рентгеновской снимке подтвержден разрыв
- В зависимости от тяжести полученной травмы повреждение передней крестообразной связки бывает трех основных видов. Это микроразрыв, частичный или полный разрыв. Рассмотрим каждый из них в отдельности.
Среди наиболее оптимальных и новейших операций в этом случае выделяют артроскопию, которая предполагает только 2 разреза колена диаметром по 1 см. Предварительно следует провести консервативное лечение, и в среднем через полгода проводить операцию. Так как сшить связки не представляется возможным, то в артроскопии применяется транспланты сухожилий или искусственные протезы.
Послеоперационный период, основные стадии реабилитации
1) исключить все нагрузки на повреждённое колено, передвижение осуществлять при помощи костылей;
Прежде чем начать лечение, необходимо обратиться за помощью к врачу-травматологу. Только он после проведения исследования и рентгенографии сможет с точностью сказать, что же произошло с коленом пациента.
Следует сразу уточнить, что существует как консервативное, так и хирургическое лечение такого рода травм. К сожалению, вылечить полный разрыв крестообразной связки консервативным методом не получится, поэтому его принято применять лишь при надрыве.
Для этого проводят пункцию сустава и устраняют гемартроз, после чего туда же вводят специальный раствор. Далее на поврежденный сустав врач накладывает гипсовую повязку, причем от пальцев ног и до самой паховой складки.
В таком состоянии человек будет находиться на протяжении 6-8 недель. Более того, первые 10-12 дней пациент должен провести лежа либо сидя, и только после этого ему разрешено ходить при помощи костылей.
Если консервативное лечение не представляется возможным, врач проводит хирургическое вмешательство. Оно заключается в сшивании всех связок, которые оказались поврежденными в результате травмы. В последнее время врачи все чаще начинают использовать разнообразные пластики связок коленного сустава.
После проведения данной процедуры больному назначаются физиотерапевтические процедуры. На протяжении нескольких последующих месяцев ему необходимо будет еще и носить специальную повязку. А наступать на ногу разрешается лишь по истечении трех месяцев с момента проведения операции.
Мениском называют прослойку в коленном сочленении, без которой невозможно было бы осуществлять распределение нагрузки. Это образование имеет форму полумесяца и по составу является хрящом.
Коленный сустав содержит два мениска по бокам. Каждый мениск состоит из трех частей: переднего, заднего рога и тела. Когда возникают дегенеративные изменения менисков коленного сустава, следует сразу начинать лечение.
Разрыв задней крестообразной связки
Частичный разрыв задней крестообразной связки коленного сустава можно получить вследствие очень тяжелой травмы. Согласно анатомическому расположению, задние волокна, отвечающие за смещение голени назад, находятся сразу за передними связками крестообразного типа. Структура задних волокон прочная, состоящая из коллагена, и подвергается повреждению редко. Поэтому, в процессе диагностики часто возникают проблемы.
Причины травм
Чтобы получить повреждение задних крестообразных связок, необходимо очень сильное механическое воздействие.
Травмы такого типа чаще всего происходят с профессиональными спортсменами (направленный удар в область голени), либо по причине дорожных аварий (удар голени о бампер автомобиля, либо при ударе коленной областью о приборную панель во время столкновения с другим авто). Однако, в современных автомобилях, благодаря подушкам безопасности, такие повреждения случаются редко.
Защититься от таких повреждений можно при помощи профилактических мероприятий, укрепляющих мышечную суставную ткань колена.
Признаки повреждения задней крестовидной связки
К признакам, говорящим о повреждении задней связки относятся:
- болевые ощущения;
- отечность;
- полостное кровоизлияние;
- нестабильность пострадавшей конечности.
Симптомы схожи с частичным разрывом передней крестообразной связки. Разница выражается в шоковом состоянии, когда сустав продолжает функционировать, и боли какое-то время не ощущаются.
При запоздалом обращении за врачебной помощью, когда болевой синдром несколько притупился, бывает трудно поставить правильный диагноз, пока нестабильность поврежденного колена не проявится ярче.
Диагностика
О разрыве задней связки, при визуальном осмотре, говорят многочисленные кровоподтеки в области подколенной ямки и поверхности голени
Важно, при выполнении диагностики, не спутать разрыв задней связки с повреждениями мениска и другими разновидностями связочного аппарата
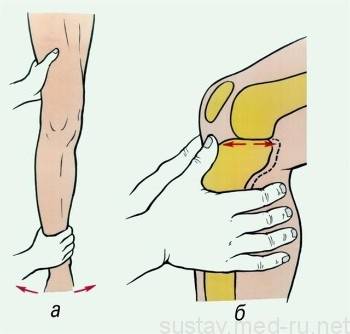
Выполняется диагностический тест «выдвижного ящика колена», при котором оценивается движение голени в направлении назад. Тест проводится после снятия боли и отечности с пострадавшей конечности.
Еще один тест (по Годфри), по определению разрыва, выполняется следующим образом:
- при согнутом положении колена оценивается, насколько западает область голени;
- при травмировании, между надколенником и большеберцовой костью возникает ступенька.
Для выявления окончательного диагноза применяется аппаратная диагностика (рентгенография, МРТ).
Лечебные мероприятия
Лечение разрыва заднего крестовидного волокна проводится следующими методиками:
- консервативная, включающая курс обезболивающих и снимающих воспаление препаратов, ношение ортеза (защитного ортопедического изделия), специальные гимнастические упражнения. При неполных надрывах обычно благоприятный исход;
- хирургия частичного заднего надрыва предполагает устранение суставной нестабильности. Операционное вмешательство показано при сочетании разрыва с переломом, либо при разрывах нескольких элементов.
Во время операционного вмешательства устанавливается имплантное тело. После хирургических манипуляций необходимо соблюдать правила реабилитационного периода для успешного восстановления прооперированной конечности.
 Разрыв мениска коленного сустава лечение народными средствами в домашних условиях
Разрыв мениска коленного сустава лечение народными средствами в домашних условиях


 Правильный массаж для здоровья коленного сустава
Правильный массаж для здоровья коленного сустава Что такое дегенеративные изменения менисков, почему они появляются и чем опасны?
Что такое дегенеративные изменения менисков, почему они появляются и чем опасны? Медиальный мениск коленного сустава лечение
Медиальный мениск коленного сустава лечение Сколько времени занимает мрт коленного сустава
Сколько времени занимает мрт коленного сустава