Содержание
- 1 Факторы риска возникновения дорсопатии
- 2 Причины и факторы риска
- 3 Индивидуальности болезни – виды
- 4 Что такое цервикальная дорсопатия и как с ней бороться
- 5 Синдромы при дорсопатии
- 6 Дорсопатия – лечение
- 7 Лечение
- 8 Диагностика заболевания
- 9 Последствия и осложнения
- 10 Симптомы
- 11 Локальные нормативные акты
- 12 Лечение
- 13 Лечение заболевания
- 14 Помощь народной медицины
- 15 Причина 2. Тендинит
- 16 Что такое цервикокраниалгия, возникающая на фоне шейного остеохондроза и как её лечить?
- 17 Виды и симптомы
Факторы риска возникновения дорсопатии
 Зачастую дорсопатия возникает у водителей.
Зачастую дорсопатия возникает у водителей.
- Вынужденное сидячее положение в течение длительного времени («офисный синдром», работа за компьютером).
- Микротравмы позвоночника, получаемые при исполнении профессиональных обязанностей (водители, трактористы, спортсмены).
- Частые инфекции (ослабляют защитные механизмы организма).
- Заболевания внутренних органов (вызывают отраженные боли в позвоночнике, приводят к развитию мышечного спазма).
- Плоскостопие, варусная, вальгусная деформация стоп (неравномерная нагрузка по оси позвоночника приводит к перегруженности шейного отдела).
- Психоэмоциональная перегруженность (недостаток эндорфинов при стрессах вызывает повышенный тонус в мышцах плечевого пояса и спины).
- Слишком мягкая мебель для сидения.
Дорсопатия шейного отдела позвоночника встречается чаще у лиц в возрасте 35-55 лет, появляется на фоне постепенного старения организма. В более молодом возрасте её развитие связано с врожденными аномалиями развития, спортивными травмами.
Причины и факторы риска
Среди основных причин развития шейной дорсопатии выделяют деформацию межпозвоночных дисков, которые принимают на себя основную нагрузку во время ходьбы и выполнения физических упражнений. Межпозвоночные диски равномерно распределяют нагрузку между всеми отделами спины. При повреждении хотя бы одного из них функция перераспределения нарушается, что приводит к обширным патологиям позвоночного столба, в том числе и шейной дорсопатии.
Еще одна распространенная причина нарушения – замедление обмена веществ. Организм не получает необходимых микроэлементов, обеспечивающих прочность костных структур. Они постепенно деформируются и перестают выполнять свои функции.
Среди провоцирующих шейную дорсопатию факторов можно отметить:
- лишний вес;
- неправильно организованное место для отдыха;
- снижение иммунитета;
- постоянные стрессовые ситуации;
- хронические заболевания (спондилоартрит, болезнь Бехтерева);
- неправильное положение стоп;
- повреждения позвоночного столба, возникающие из-за спортивных или профессиональных нагрузок.
Индивидуальности болезни – виды
Дорсопатия – что это за заболевание? Сиим термином обозначают фактически все болезни спины. В интернациональной классификации заболеваний (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни и его способности поддерживать свой гомеостаз
) эти патологические конфигурации распределены на несколько групп:
- Деформирующая дорсопатия – сюда относят все конфигурации, которые вызваны смешением позвонков. При этом отсутствует деформация и нарушение структуры в межпозвоночных дисках. В эту группу включают остеохондроз, сколиоз, кифоз.
- Вертеброгенная дорсопатия – в группу включены болезни, при которых происходят разные конфигурации конкретно в позвонках. Сюда относят травмы позвоночника, инфекционные заболевания – сифилис, туберкулез, остеомиелит. К этой категории относят и специальные заболевания спины.
- Дискогенная дорсопатия – в группу включены процессы, для которых типично смещение межпозвоночных дисков («круглое блюдо») — круг (низкий цилиндр) или предмет в виде круга ) и разрыв фиброзных тканей – грыжи, протрузии.
Под ограниченной дорсопатией предполагают патологические конфигурации, которые затрагивают 1–2 позвонок и надлежащие отделы спинного мозга (центральный отдел нервной системы животных, обычно расположенный в головном (переднем) отделе тела и представляющий собой компактное скопление нейронов и дендритов
).
При всераспространенной дорсопатии происходят конфигурации в пары позвонках (составляющий элемент (кость) позвоночного столба
) 1-го отдела позвоночника. Полисегментарная дорсопатия – более тяжкий вид патологических конфигураций, при которых диагностируют разрушения фактически во всех отделах позвоночника.
Дорсопатия неуточненная что это? К этой группе относят все болезни спины, которые не имеют точных обстоятельств возникновения. Почаще всего таковые патологии вызваны стрессами, нервным перенапряжением, психосоматическим неуввязками.
Для дорсопатий свойственно чередование периодов обострения и затихания. Код по МКБ-10 – М40–М54.
Что такое цервикальная дорсопатия и как с ней бороться
Термин «дорсопатия» объединяет между собой группу заболеваний. В их основе лежит болевой синдром в костно-мышечной системе, который не обусловлен патологией внутренних органов и болью при дегенеративных изменениях в позвоночнике. Термин введен в МКБ 10 в 2010 году, в связи с тем, что заболеванию подвергнуто, большей частью, трудоспособное население.
Одна из самых распространенных дорсопатий – цервикальная. Ранее она была известна в массах, как «шейный остеохондроз». Цервикальная дорсопатия встречается чаще всего в молодом и трудоспособном возрасте. Подвержены ей в современном мире офисные работники с сидячим характером работы. Также люди, часто сидящие за компьютером, не следящие за правильной осанкой.
Синдромы при дорсопатии
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
Дорсопатия – это современное обещающее название целого ряда дегенеративных дистрофических изменений в тканях позвоночного столба. Сюда относятся остеохондроз, протрузии и пролапсы межпозвоночных дисков, грыжевые выпячивания, стенозы спинномозгового канала и т.д.
Различные синдромы при дорсопатии развиваются постепенно и усугубляют течение основного заболевания. Они могут быть связаны с корешковым синдромом, миофасциальным, сужением спинномозгового канала и т.д. Их лечение невозможно без комплексного подхода к восстановлению поврежденных тканей позвоночного столба.
Фармаколочгеиские препараты в большинстве случаев оказываются бесполезными. Нестероидные противовоспалительные средства действительно могут на короткий промежуток времени снимать воспалительную реакцию и купировать боль. Но на развитие заболевания это никак не влияет. Во многих клинических случаях применение нестероидных противовоспалительных препаратов может усугублять патологические изменения в тканях.
Положительные результаты в терапии дорсопатии и развивающихся при ней синдромах можно достичь при следующих условиях:
- устранить потенциальную причину разрушения хрящевой ткани межпозвоночных дисков;
- усилить работоспособность паравертебральных мышц, тем самым восстановить диффузное питание фиброзного кольца;
- устранить действие патогенных факторов в быту и на производстве (создать благоприятные условия для полноценного отдыха и обустроить с учетом требований эргономики рабочего места).
При обращении в нашу клинику мануальной терапии каждый пациент получает первичную бесплатную консультацию вертебролога или невролога. В ходе приема доктор проводит осмотр, собирает данные анамнеза. Это позволяет поставить точный диагноз и выявить потенциальную причину развития дорсопатии. У большинства пациентов наблюдаются следующие патогенные факторы воздействия:
- неправильно оборудованное спальное и рабочее место;
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- отсутствие регулярных физических нагрузок на мышечный каркас спины;
- недостаточное употребление чистой питьевой воды в течение дня;
- грубое нарушение рациона питания, в котором отсутствуют основные нутриенты и в большом количестве присутствуют рафинированные продукты;
- употребление алкогольных напитков и курение табака;
- неправильная постановка стопы, приводящая к преждевременному разрушению тазобедренных суставов и вызывающая искривление позвоночного столба с деформацией его межпозвоночных дисков;
- сутулость, круглая спина, сколиоз и другие виды нарушения осанки;
- болезнь Бехтерева, системная красная волчанка, склеродермия и другие виды ревматоидных процессов;
- избыточная масса тела;
- эндокринные патологии, приводящие к нарушению микроциркуляции крови и лимфатической жидкости по всему телу.
При появлении любого из описанных в статье синдромов при дорсопатии следует немедленно обратиться на приём к специалисту. Это состояние может говорить о развитии осложнения остеохондроза или любого другого заболевания. В Москве можно записаться на бесплатный прием к вертебрологу и неврологу в нашей клинике мануальной терапии. Позвоните администратору и согласуйте удобное для визита время.
Дорсопатия – лечение
Поскольку заболевание может сопровождаться различными симптомами, перед назначением терапии доктор порекомендует пройти диагностическое исследование. Чаще прописываются такие процедуры:
- рентген;
- электрокардиограмма;
- МРТ;
- биохимический и общий анализы крови;
- УЗИ кровеносных сосудов;
- КТ.
Дорсопатия поясничного отдела лечение предусматривает такое, которое помогло бы справиться со следующими задачами:
- минимизация боли и купирование воспалительного процесса;
- ликвидация спазмов;
- восстановление микроциркуляции в клетках тканей;
- повышение метаболизма хрящей;
- доставка к клеткам витаминов и минералов.
Пациентам, у которых диагностировано данное заболевание, нужно неукоснительно следовать указаниям доктора. Шейная дорсопатия быстрее отступит, если придерживаться таких рекомендаций:
Важно избегать занятий, которые связаны с повышенной физической или эмоциональной нагрузкой.
Желательно долго не находиться в душном (непроветриваемое) помещении. Негативное влияние оказывают и резкие температурные перепады.
Нужно избегать факторов, которые увеличивают артериальное давление.. Манипуляцию выполнять должен опытный специалист
Он знает, дорсопатия – что это такое и как лучше проводить массаж. Такие манипуляции нельзя делать на острой стадии заболевания. Поясничная дорсопатия (равно как и патологии других участков) предусматривает проведение следующих техник массажа:
Манипуляцию выполнять должен опытный специалист. Он знает, дорсопатия – что это такое и как лучше проводить массаж. Такие манипуляции нельзя делать на острой стадии заболевания. Поясничная дорсопатия (равно как и патологии других участков) предусматривает проведение следующих техник массажа:
- классического;
- сегментарного;
- точечного;
- вакуумного.
Пациентам, которым был поставлен такой диагноз, очень важно выполнять гимнастические упражнения. Заниматься лечебной физкультурой можно лишь после устранения болевого синдрома
Занятия должны проводиться под руководством опытного инструктора. Все упражнения при дорсопатии сводятся к тому, чтобы улучшить гибкость позвонков, а также усилить кровообращение. Сама гимнастика не занимает больше 10-15 минут в день, зато дарит пациенту замечательное самочувствие. ЛФК представлена такими упражнениями:
- поворотами;
- ходьбой на четвереньках;
- приседаниями с палкой;
- прогибанием спины;
- потягиваниями.
Данная группа лекарственных средств часто назначается при лечении этого заболевания. Популярность таких медикаментов объясняется их сильным анальгезирующим действием. К тому же эти препараты обладают противовоспалительным эффектом. Дорсопатия пояснично-крестцового отдела лечится такими медикаментами этой группы:
Основная особенность лекарственных средств данной группы состоит в том, чтобы уменьшить тонус скелетной мускулатуры. Эти же препараты помогают справиться с заболеваниями позвоночника, носящими неврологический характер. Если диагностирована грудная дорсопатия, доктор может прописать следующие медикаменты:
Лечебный рацион разрабатывается индивидуально с учетом каждого пациента. Занимается этим диетолог. Этот специалист знает, дорсопатия – что же это такое и какие продукты должны присутствовать в рационе, чтобы облегчить состояние пациента. Чаще прописывается такая же диета, что и при остеохондрозе. Она предусматривает отказ от следующих продуктов:
- соленостей;
- фаст-фуда;
- спиртных напитков;
- пряной пищи;
- газированных напитков.
К тому же рекомендуется ограничить потребление такой еды:
- колбас;
- сала;
- сладостей и сдобной выпечки;
- копченостей;
- концентрированных бульонов;
- жирной свинины.
Особое значение имеют следующие витамины при дорсопатии:
- аскорбиновая кислота – содержат его цитрусовые, облепиха, шиповник, квашеная капуста;
- витамин A – находится он в зеленом горошке, моркови, абрикосах;
- витамин D – содержат его яйца, твердые сыры, фасоль, масло сливочное, рыба;
- витамины группы B – богаты им морепродукты, брокколи, молоко.
Лечение
Естественно, что основной вектор лечения будет направлен на избавление от этиологической причины той или иной дорсалгии, а если это невозможно, то на торможение или остановку патологических изменений в тканях позвоночника, нервных окончаниях и окружающих его мышцах.
Для симптоматического лечения, а именно купирования болевого синдрома, врач, согласно протокольной инструкции, может назначит одно из таких лекарственных средств:
- «простые» анальгетики, например, препараты, содержащие в своем составе парацетамол;
- нестероидные противовоспалительные препараты (таблетки, суспензии, мази, гели);
- лекарства, обладающие непрямой анальгетической активностью, например, миорелаксанты, согревающие мази.
Если все перечисленные выше средства не помогают снять боль, и она остается слишком ярко выраженной, не дает возможности обслуживать себя в быту, вести привычный образ жизни и препятствует трудовой деятельности, врач вправе выписать анальгетики центрального (наркотического) действия.
Стоимость лечения – это, к сожалению, главный фактор для общей массы пациентов, проживающих в России и других стран бывшего СССР, который существенно ограничивает возможность выбора эффективного препарата от боли. Однако есть нестероидные противовоспалительные средства, цена которых невысока и вполне доступна широким слоям населения.
Для молодых людей, не имеющих проблем с желудочно-кишечным трактом, рекомендуют снимать боль диклофенаком или ибупрофеном.

Для пожилых людей лучше всего подойдет НПВП с действующим веществом нимесулид. Он меньше всех остальных препаратов этого класса вызывает побочные эффекты со стороны пищеварительной системы и лучше всех переносится.
Кроме этого, доказано, что при длительном приеме нимесулид, в отличие от диклофенака и ибупрофена, оказывает гораздо меньшее отрицательное влияние на гепатоциты печени.
Больше чем в половине случаев дорсопатий, после купирования болевого синдрома, врач предложит продолжать лечение с помощью лечебной физкультуры, массажа и физиопроцедур.
Очень хорошо себя зарекомендовала иглорефлексотерапия, но тут важно найти грамотного специалиста. В некоторых случаях помогут мануальный терапевт и остеопат

Стоит также уделить внимание нормализации массы тела и соблюдению дневного питьевого баланса, отказаться от вредных привычек, закаливать организм и перейти к активному образу жизни. Показано ношение поддерживающих бандажей или кинезиотейпирование
Кстати спина будет болеть меньше, если ходить в ортопедической обуви
Показано ношение поддерживающих бандажей или кинезиотейпирование. Кстати спина будет болеть меньше, если ходить в ортопедической обуви.
К сожалению, но в некоторых случаях консервативное лечение не помогает. Остается только один выход – хирургическое вмешательство, соответствующее разновидности патологии.
Диагностика заболевания
Установить правильный диагноз довольно сложно. Для этого потребуется консультация специалистов и сдача большого количества анализов.
Этапы диагностики:
- сбор анамнеза: врач определяет характер, место локализации и частоту проявления болевых ощущений;
- первичный осмотр: позволяет визуально определить искривление позвоночника;
- рентген: позволяет изучить строение позвоночника;
- МРТ, КТ: с его помощью становится возможным исследовать слои позвонков и определить состояние близлежащих тканей;
- ЭКГ: проводят с целью исключить наличие патологии сердца;
- анализ крови: как клинический, так и биохимический;
- УЗИ сосудов;
- в отдельных случаях возможна консультация ортопеда, нейрохирурга.
Только после проведения всех вышеперечисленных процедур и наличии необходимых результатов анализов становится возможным поставить правильный диагноз.
Последствия и осложнения
Отсутствие должного лечения чревато рядом осложнений, таких как:
- хронизация болевого синдрома, прогрессирование дистрофических изменений и деформационных процессов;
- непрекращающаяся боль;
- неестественное сращивание тел соседних позвонков, блокирование фрагментов позвоночного столба;
- сужение и спазм позвоночной артерии, что ведет к уменьшению кровоснабжения головного мозга;
- дискогенная миелопатия, проявляющаяся тазовыми расстройствами, спастическими парезами (слабость в ногах), парализацией мышц;
- вторичные психоэмоциональные нарушения – тревожность, депрессии;
- паралич конечностей, инвалидность, потеря трудоспособности.
Симптомы
Ведущим симптомом дорсопатии любого происхождения является боль, но зачастую к ней присоединяются чувствительные, двигательные и вегетативные расстройства:
- дискомфорт и напряженность в шейно-воротниковой зоне;
- усиление болезненности при движениях, даже при кашле и чихании;
- быстрая утомляемость;
- головные боли и головокружения;
- нарушение сна;
- ограниченность движений шеи и верхних конечностей;
- снижение остроты зрения и слуха – мелькание мушек перед глазами, шум в ушах;
- слабость мышц, онемение и ощущение покалывания в одной или обеих руках.
Дорсопатия шейно-грудного отдела позвоночника имеет похожие симптомы. У многих людей седьмой шейный позвонок имеет хорошо развитые шейные ребра и приобретает свойства грудного. Это считается аномалией и нередко затрудняет постановку диагноза.
Кроме того, при распространении патологического процесса на грудные позвонки может появляться боль в груди, напоминающая сердечную. Признаки межреберной невралгии имеют существенное сходство с приступом ишемической болезни сердца и инфарктом миокарда
Поэтому важно вовремя ее дифференцировать
Грудной отдел позвоночника – самый длинный и уязвимый для различных деформаций. Именно здесь чаще всего возникают боковые и переднезадние искривления. Грудные позвонки также часто становятся мишенью для бруцеллезного и туберкулезного поражения, провоцирующего спондилит, и опухолевых метастазов из других органов.
Цервикалгия
Цервикалгия представляет собой симптомокомплекс, включающий напряженность и болезненность шейных мышц, скованность движений, головокружение. Одним из ее проявлений является вегетативная дисфункция – функциональные расстройства, обусловленные нарушением регуляции тонуса сосудов. Отмечается учащение сердечного ритма, тревожность, бессонница, панические атаки, приливы жара, онемение конечностей и ряд других признаков.
Болевой синдром может быть ноющим, покалывающим, стреляющим или пульсирующим. Некоторые пациенты сравнивают его с «ударом током». Интенсивность боли нарастает при поворотах и наклонах головы. Иногда боль ощущается в затылке.
Виновниками болезненности обычно являются остеофиты и пораженные фасеточные суставы, соединяющие позвонки. Отличительный признак цервикалгии – появление боли по утрам, как правило, с одной стороны. Приступ боли сопровождается выраженным напряжением мышц. При поворотах головы можно услышать характерный треск.
Важно: цервикалгия – это частый спутник ранних стадий остеохондроза и спондилеза, которые легко выявляются посредством современных диагностических методов.
Цервикобрахиалгия
Данный термин характеризует боль в шее, отдающую в руку на стороне поражения. Боль нередко сочетается с покалыванием, ощущением «бегающих мурашек» и онемением в плече и верхней конечности. Причиной цервикобрахиалгии является компрессия нервных корешков шейного отдела.
Симптоматика ярче выражена ночью, когда появляется чувство, что «отлежал руку». Рука болит сильнее, если отвести ее назад. Прогресс патологического процесса приводит к уменьшению объема движений в плечевом суставе и снижению мышечной силы. Типичным признаком является давящая головная боль. Возможно нарушение координации, головокружения и звон в ушах.
Краниалгия
Так называют головную боль, которая локализуется в затылочной области и может иметь разнообразный характер – от ноющего до стреляющего, а также сопровождаться тошнотой и рвотными позывами.
Синдром краниалгии может наблюдаться при остеохондрозе, синдроме позвоночной артерии. Особенно сильно голова болит при поворотах и наклонах.
Корешковый синдром – радикулопатия
Корешковые синдромы в шейном отделе – это сравнительно редкое явление, которое гораздо чаще наблюдается при поражении поясницы. Радикулит всегда связан с защемлением или воспалением нервных корешков спинного мозга. Компрессию нервных окончаний чаще всего вызывают грыжи межпозвоночных дисков, но причиной также может быть костный нарост – остеофит, артрит или фораминальный стеноз.
По данным статистики, шейный радикулит в 95% случаев обусловлен остеохондрозом, причем пик заболеваемости приходится на возраст от 50 до 55 лет.
Симптомы сдавления нерва могут проявляться как локально, так и распространяться на плечо, всю руку и даже кисть и пальцы. Основными признаками являются боль, особенно при движениях шеи, выпадение чувствительности (онемение) и слабость мышц.
Локальные нормативные акты
Лечение
Терапия в остром периоде дорсопатии пояснично-крестцового отдела направлена на купирование болей, уменьшения воспалительных процессов, расслабление напряженных мышц и восстановление организма пациента при ремиссии.
При остром болевом периоде, сначала назначается строгий постельный режим на протяжении 3-5 дней. Кровать необходима с твердой ровной поверхностью. В это время противопоказаны физические упражнения и вредная пища. Предпочтение отдается легкой лечебной гимнастике и диетическому питанию.
Медикаментозное лечение
Нестероидные противовоспалительные препараты снимают болевой синдром и уменьшают воспаление в пораженных участках позвоночника.Миорелаксанты снимают мышечное напряжение и спазмы. Расслабляя мышечный корсет, препараты снижают болевые ощущения. Постоянные изматывающие боли в пояснице, признаки повреждения головных сосудов изнуряют нервную систему пациента. Поэтому ему назначаются успокоительные препараты. Такие лекарства снимают нервное напряжение, убирают симптомы переутомления и психогенные (истерические) судороги конечностей.
Тракционное
лечение представляет собой медленное растяжение позвоночника специальным аппаратом. Больной располагается на твердой кушетке и не чувствует никакого 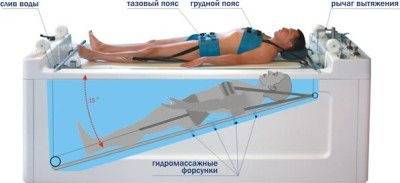
Массаж
проводится в медленном темпе. Движения растирающие и растягивающие. Перед походом к массажисту, следует проконсультироваться с лечащим врачом и выяснить какой интенсивности и продолжительности должен быть курс массажа.
Физиотерапевтические процедуры
проводятся одновременно с остальными видами терапии. Направление на лечение должен выписать специалист, который наблюдает пациента. Он укажет, какие методы будут давать лучшие результаты (магнитотерапия, электрофорез, ультрафиолетовое излучение, успокаивающие ингаляции и тд.)
Лечебная гимнастика поясничного отдела
должна учитывать общее самочувствие пациента. На начальном этапе восстановления достаточно минимальных простых занятий. При долговременной ремиссии добавляются простые упражнения (наклоны, поднятие рук и ног из положения лежа и др.) Рекомендуем ознакомиться с нашей подборкой комплексов упражнений для лечения поясничного остеохондроза, данные упражнения так же подойдут и для лечения дорсопатии.
Народные методы
- Листья мелиссы (или хрена огородного) обдать крутым кипятком и прикладывать на пораженное место перед сном. Время процедуры – час, продолжительность – 14 дней.
- Почки березы залить 70% спиртом в соотношении 1:5 и настаивать в теплом темном месте 14 дней. Процедить и растирать поясницу 2-3 раза в день (с утра и перед сном), 30 дней.
- 100 грамм свежее сорванных листьев розмарина залить литром 70% спирта или водки. Настаивать 7 дней в холодном темном месте. Втирать средство 2-4 раза в день. Продолжительность – 2-3 недели.
- По 10 грамм корня лопуха, зверобоя, крапивы, мяты и петрушки залить литром крутого кипятка и прокипятить в течение 5-10 минут. Настаивается отвар один час. Принимать следует по пол стакана каждый раз перед пищей.
- Корень лопуха, листья подорожника, зверобой, чистотел, мелисса, корень одуванчика, березовые почки мелко нарезать, смешать и залить холодной прокипяченной водой (в соотношении травы — вода 1:5). Настоять в течение 3 часов. Прокипятить настой 3-5 минут и снова поставить настаиваться на 1-2 часа. Принимать по 1 стакану перед едой, 4 раза в день.
Лечение заболевания
Лечение будет длиться достаточно долго и зависит от степени поражения. Стоит рассмотреть основные терапевтические мероприятия.
Важным моментом является создание функционального отдыха для позвоночника. Это возможно при помощи применения специализированного шейного корсета – воротника Шанца.
Для купирования боли и снятия напряжения с мускулатуры потребуются нестероидного типа препараты с противовоспалительным действием. Они могут быть в форме таблеток или инъекций для внутримышечного или внутривенного введения. Рекомендуются для местного применения мази, крема и гели. К НПВС можно отнести препараты Вольтарен, Диклофенак. Если принимать данные препараты, то стоит подумать о последствиях: возможны желудочные болезни, которые осложняются кровотечением
Поэтому применяются препараты с особой осторожностью и совместно с медикаментами для защиты полости желудка. Кроме того, обезболивающего воздействия можно достигнуть при помощи анальгетиков и миорелаксантов
Для местного применения можно использовать разогревающие мази, к примеру, Эспол, Фастум-гель. Они имеют отвлекающее действие, помогают улучшить кровяной приток к участку, который подвергся негативному изменению, что способствует уменьшению патологии и отека тканей, восстанавливая иннервацию.
Если данные методы неэффективны, могут быть назначены блокады. Преимущественно назначаются паравертебральные при применении Новокаина или лидокаина. Для устранения выраженной отечности нервного корешка в условиях стационара прописывается эпидуральная кортикостероидная блокада.
Чтобы предупредить нарушения тканевого кровоснабжения и восстановить обменные процессы, применяются противоишемические медикаменты. Для этого назначаются антиоксиданты, антигипоксанты и вазоактивные лекарства. Они могут быть назначены и в случае развития и прогрессирования синдрома корешкового сдавливания.
Хондропротекторы назначаются с целью профилактических мероприятий хронизации процесса болевого синдрома. В таких препаратах имеются составляющие суставного хряща, они повышают устойчивость соответствующих органических клеток к воздействию противовоспалительных препаратов. Хондропротекторы имеют благотворное влияние на хрящевую тканевую структуру, активируя процессы обмена в матриксе, стимулируя обновление хрящевых клеток – хондроцитов. Таким образом, данные препараты имеют хондростимулирующее, восстанавливающее и противовоспалительное воздействие.
Самым популярным является Структум, существенно понижающий изменения дегенеративно-дистрофического характера в ткани хрящей межпозвоночных суставов, замедляя разрушительные процессы ткани костей и регулируя потерю кальция. Кроме того, препаратом ускоряется регенерация ткани костей. При применении Структума можно уменьшить суставную боль и увеличить их подвижность. Лечение будет длиться достаточно долго: от пары месяцев до полугода. Терапевтическая эффективность сохраняется на протяжении большого количества времени после отмены препарата. Хондропротекторы уменьшают нагрузку на ЖКТ, применяются для местного воздействия в виде мазей хондроитина сульфата, наносящегося на кожный покров над пораженными суставными участками втирающими движениями, пока не впитываются. Кроме того, препараты могут быть использованы для физиотерапевтического лечения, а если конкретнее, то для магнитофореза. Курс лечения нужно повторять раз в полгода, если это необходимо.
Лечебная гимнастика является основной методикой, которая заключается в создании адекватной дозированной нагрузки, имеющей направление на снятие мускулатурного напряжения и устранения процесса сдавления нервных корешков. Лечение физкультурой помогает в укреплении мышечного корсета и придать связочному аппарату эластичности. Благодаря регулярным занятиям можно улучшить позвоночное кровоснабжение, нормализуя обменные процессы и подпитку межпозвоночных дисков.
Физиотерапевтические процедуры применяются для купирования болевого синдрома и подавления патологических изменений. Рекомендовано прохождение магнитотерапии, электрофореза и лазеротерапии. Нередко назначается и мануальное лечение.
Массаж помогает в снятии мускулатурного напряжения, усилении кровообращения в тканях, улучшая общее самочувствие. Можно использовать позвоночное вытяжение при помощи специализированного оборудования. Цель процедуры заключается в увеличении пространства между позвонками, уменьшении боли и возвращении нормальной позвоночной деятельности.
Помощь народной медицины
В комплексе с официальными методами лечения часто используют рецепты народной медицины, которые снижают симптомы болезни, улучшают общее самочувствие пациента. В качестве лечебного сырья используют травы, продукты пчеловодства, некоторые овощи, эфирные масла и другие ингредиенты, из которых готовят отвары, мази, растирки или компрессы.
Рецепт №1
Для приготовления нужно взять 250 мл водки или 40% спирта, добавить 10 измельченных таблеток анальгина, 10 мл камфорного масла, 5 мл йода. Все ингредиенты перемешивают, настаивают 3 дня, используют для растирания области шеи, дважды в день.
Рецепт №2
Хорошей эффективностью обладает растирка с шалфеем, для которой понадобится 0.5 мл растительного или оливкового масла, 100 г сухого сырья шалфея. Поставить на огонь на 15-20 минут, остудить, убрать в темное место на 2 дня, затем процедить, растирать больные места. Вместе шалфея можно использовать цветки ромашки или комбинировать два растения по 50 г каждого.
Рецепт №3
Чтобы приготовить следующий рецепт, нужно в 0.5 л кипятка растворить 50 г соли, поставить на маленький огонь на 15 минут. После раствор остужают, смачивают в нем ткань, укладывают на область воспаления, сверху прикрывают полиэтиленом и теплым полотенцем. Держать такой компресс рекомендуется 30-60 минут.
Рецепт №4
Хорошим согревающим и противовоспалительным эффектом обладает средство, для приготовления которого понадобиться мед и аптечные горчичники. Лечение проходит следующим образом: натуральным медом смазывают больную область, накрывают салфетками, сверху ставят горчичники, предварительно смоченные в теплой воде, затем утепляют пищевой пленкой и шерстяным платком. Процедура длится не больше 15 минут.
Это далеко не все рецепты, которые предлагает народная медицина, но в независимости от выбранного метода, перед их использованием следует проконсультироваться с врачом.
Причина 2. Тендинит
Воспалительный процесс, поразивший сухожильный аппарата верхней конечности, может протекать в инфекционной форме или иметь асептическое происхождение. Хронический тендинит может дать толчок дистрофичному перерождению тканей сухожилий. Основные клинические симптомы заболевания:
- боль жгучего характера;
- развитие локальной тугоподвижности;
- отечность поврежденного сегмента;
- покраснение кожного покрова;
- повышение местной температуры;
- появление около плеча узелковых образований.
Что такое цервикокраниалгия, возникающая на фоне шейного остеохондроза и как её лечить?
Цервикокраниалгия на фоне шейного остеохондроза – опасный симптом, говорящий о том, что у больного пережаты крупные позвоночные артерии в области шеи. По МКБ-10 код М 53.0. Ишемия головного мозга (ухудшение кровоснабжения) провоцирует кислородное голодание. Результатом становятся интенсивные головные боли, обычно локализованные в затылочной части, которые нередко не удается снять даже сильными обезболивающими.
Лечение цервикокраниалгии на фоне шейного остеохондроза подразумевает комплексное воздействие. Для улучшения качества жизни больного снимается болезненная симптоматика. Также необходимо устранить причину – избавиться от зажима артерий.
Виды и симптомы
Шейная дорсопатия делится на несколько разновидностей, в зависимости от локализации пораженного участка:
- Деформирующую. Возникает в результате значительного искривления позвоночного столба и смещения дисков. Заболевание характеризуется болями различной интенсивности, онемением верхних конечностей, покалыванием кожи на ладонях.
- Вертеброгенную. Возникает в результате заболеваний позвоночного столба (инфекционный миозит, ревматоидный артрит, спондилез) и травматических факторов.
- Дискогенную.Форма дорсопатии считается наиболее опасной, потому что она осложняется межпозвоночными грыжами.
- Цервикалгию. Болевые ощущения проявляются в виде прострела и сохраняются на протяжении 10 дней.
В зависимости от тяжести течения, дорсопатию подразделяют на ограниченную, распространенную и полисегментарную. Ограниченная форма патологии характеризуется повреждением одного сегмента позвоночника. При полисегментарной дорсопатии поражается несколько элементов столба, расположенных в различных частях спины. При распространенном типе заболевания поражаются несколько подряд идущих элементов.
Для шейной дорсопатии характерны следующие симптомы:
- постоянные болевые ощущения в области лопаток, верхней части спины и плеч;
- усиление дискомфорта во время движения, выполнения физических нагрузок и чихания;
- ограничение амплитуды движений плеч и рук;
- слабость верхних конечностей, вплоть до полного атрофирования их мышц;
- нарушение чувствительности кистей и функционирования пальцев.
Запущенные формы патологии сопровождаются иррадиированием болевых ощущений в соседние отделы. К признакам тяжелых видов дорсопатии можно отнести: шумы в ушах, головные боли, ухудшение зрительных функций, мелькание радужных кругов перед глазами.
 Дорсопатия позвоночника
Дорсопатия позвоночника
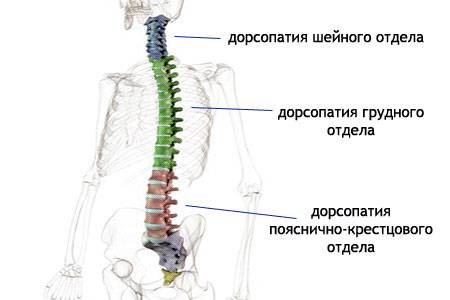 Дорсопатия шейного, пояснично-крестцового и грудного отделов позвоночника
Дорсопатия шейного, пояснично-крестцового и грудного отделов позвоночника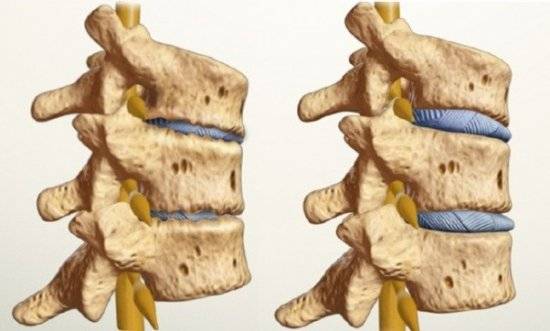 Дорсопатия грудного отдела позвоночника
Дорсопатия грудного отдела позвоночника


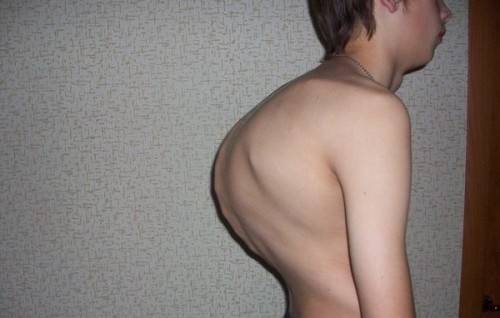 Дорсопатия шейного отдела позвоночника: симптомы и лечение
Дорсопатия шейного отдела позвоночника: симптомы и лечение Дорсопатия грудного отдела позвоночника лечение народными средствами
Дорсопатия грудного отдела позвоночника лечение народными средствами Костяшки пальцев потемнели
Костяшки пальцев потемнели Тянет низ живота и спина в копчике тянет
Тянет низ живота и спина в копчике тянет