Содержание
- 1 Используемые препараты
- 2 Осложнения и меры профилактики надключичных блокад
- 3 Вам все еще кажется, что вылечить суставы невозможно?
- 4 Осложнения
- 5 Проводниковая блокада в хирургии:
- 6 Что происходит после блокады (рекомендации, прогнозы)
- 7 Пошаговое описание процесса обезболивания
- 8 Проводниковая анестезия-виды
- 9 Лечение поражения (невропатии) надлопаточного нерва
- 10 Диагностика и дифференциальная диагностика
- 11 Что дает лечебная блокада (какие результаты)
- 12 Какие лекарственные средства применяют
- 13 Болезни и лечение
- 14 Тренировка для девушек: три главных правила начинающих
- 15 Блокада сплетения плечевого сустава
- 16 Основной минус надключичного метода
- 17 Техника проведения
- 18 Виды проводниковых блокад
Используемые препараты
Для обезболивания может быть использован Лидокаин.
Для блокады используются только местно-анестезирующие средства, которые врач подбирает соответственно с желаемой длительностью обезболивания. От 3 до 5 часов действует 1—1,5% «Лидокаин» и 1, 5% «Мепивакаин». Дольше всего (13—14 ч.) анестезирует 0,5% раствор «Бупивакаина», «Ропивакаина» или «Левобупивакаина». В среднем 25 мл хватает для большинства больных. Но исследования показали, что 40 мл — оптимальное количество для полной анестезии, не требующее дополнительного введения препарата. К вышеописанным препаратам иногда вводят следующие дополнительные вещества:
- «Адреналин» в разведенной форме удлиняет действие блокады и уменьшает риск повреждения нерва при инъекции.
- «Клонидин» в комбинации с «Мепивакаином» продлевает действие анестезии на 4 часа.
- Бикарбонат натрия ускоряет развитие блокады за счет повышения pH раствора. Но вместе с некоторыми местными анестетиками без примесей он уменьшает их длительность.
Осложнения и меры профилактики надключичных блокад
Пункция артерии может свидетельствовать о том, что игла смещается спереди. Манипуляция сама по себе не опасна, правда, может формироваться гематома. При пункциях артерии иглу удаляют. Для обеспечения гемостаза используют сильное придавливание в районе пункции в течение пяти минут. После этого попытки локализации сплетений повторяют, смещаясь несколько назад, иглу вводят в том же направлении.
Начальный ввод небольшого количества раствора при интраневральных инъекциях позволяет продиагностировать расположение иглы, чтобы предупредить возможные неблагоприятные последствия. При вводе большого объема анестетика вполне вероятно развитие длительных нейропатий.
Пневмоторакс может возникать с частотой в три процента. При условии правильного подбора направления иглы его появление практически исключается. В случаях его развития может проявляться типичная клиническая картина. Для ее исключения в сомнительных ситуациях может понадобиться рентгенография грудной клетки. Терапия при этом напрямую зависит от объема, а кроме того, от скорости развития осложнения.
Какие еще техники блокады плечевого сплетения известны?
Вам все еще кажется, что вылечить суставы невозможно?
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с воспалением хрящевой ткани пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь боли в суставах — очень опасный симтом, который при несвоевременном лечении может закончиться ограниченной подвижностью. Подозрительный хруст, скованность после ночного отдыха, кожа вокруг проблемного места натянута, отеки на больном месте… Все эти симптомы знакомы вам не понаслышке.
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-264775-2’, renderTo: ‘yandex_rtb_R-A-264775-2’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);
var m5c73e28728432 = document.createElement(‘script’); m5c73e28728432.src=’https://www.sustavbolit.ru/show/?’ + Math.round(Math.random()*100000) + ‘=’ + Math.round(Math.random()*100000) + ‘&’ + Math.round(Math.random()*100000) + ‘=7388&’ + Math.round(Math.random()*100000) + ‘=’ + document.title +’&’ + Math.round(Math.random()*100000); function f5c73e28728432() { if(!self.medtizer) { self.medtizer = 7388; document.body.appendChild(m5c73e28728432); } else { setTimeout(‘f5c73e28728432()’,200); } } f5c73e28728432();
window.RESOURCE_O1B2L3 = ‘kalinom.ru’;
Осложнения
Насколько успешно будет проведена блокада, зависит от основных трех факторов: тяжести состояния больного, опыта врача и самой сложности выполнения некоторых моментов проводниковой анестезии
Невнимание к ним может привести к нежелательным, а порой и опасным, осложнениям и последствиям:
- токсическая реакция из-за превышения дозы анестетика или высокой его концентрации, а также при попадании препарата в сосуд;
- механическое повреждение сосудов, нервов, стволов или внутренних органов иглой;
- аллергические реакции, иногда до анафилактического шока;
- осложнения, связанные с занесением инфекции;
- гипо- или пневмоторакс;
- двигательный паралич дольше допустимого;
- технические проблемы: оторвавшийся катетер или сломавшаяся игла.
Условно эти осложнения делятся на 4 группы: аллергические, механические, инфекционные и токсические.
Механические осложнения. Возникают, когда укол в поиске плечевого сплетения сделан в неверном направлении, что сопровождается повреждением сосудов, нервов. Практически исключены при правильном введении иглы и знании анатомических особенностей области блокады.
Инфекционные осложнения. Возникают при нарушении правил антисептики.
Токсические осложнения. Возможны по причине передозировки препарата: если ошибочно применяют слишком большое количество или высокую концентрацию анестетика, это может привести к возбуждению центральной нервной системы, аритмии, судорогам, потере сознания, остановке сердечной деятельности.
Аллергические осложнения. В виде отека, крапивницы, экземы или аллергического дерматита реакция проявляется через некоторое время после того, как была выполнена блокада, в отличие от анафилактического шока, который развивается сразу после того, как был сделан укол. Чревато затруднением дыхания, вплоть до остановки сердца.
Проводниковая блокада в хирургии:
-Головы и шеи( частота заметно снизилось с развитием эндотрахеальной анестезии). Применяют при ярко выраженных невралгиях и в стоматологии.На последнем пункте хотелось бы остановиться подробней по двум причинам: я не стоматолог проводящий анестезии, но я пациент, подвергающийся время от времени проводниковой анестезии. Мы в этом вопросе -одной крови,да и во многих других, тоже:))Это видео подробно покажет как происходит проводниковая анестезия в стоматологии.
Ну и далее, еще ряд разновидностей:-ретробульбарная блокада.-блокада молочной железы.— межреберная блокада.— межплевральная анестезия.— паховая блокада
Применение в гинекологии — пудентальная анестезия.
Что происходит после блокады (рекомендации, прогнозы)
После проведения процедуры больной находится в стационаре в течение 2–3 часов. В этот период введенные препараты снимают боль и возвращают конечности подвижность, но терапевтический эффект еще не наступил, поэтому рукой нельзя двигать.
Плечо рекомендуют беречь в течение 7–10 дней после проведения блокады, чтобы поддержать лечебное действие процедуры.
Иногда срок действия блокады очень короткий – до 2 недель. Это зависит от степени поражения сустава, выраженности симптомов, сопутствующих патологий, индивидуальной реакции пациента и других нюансов.
Повторять обезболивающие инъекции чаще чем 1 раз в 3 месяца и противовоспалительные (с глюкокортикоидами) чаще 3 раз в год – противопоказано.
Пошаговое описание процесса обезболивания
Перед началом проведения анестезии по Оберсту-Лукашевичу пациента могут попросить поднять руку вверх на 1-2 минуты для большего обескровливания пальца путем оттока крови от поднятой конечности. После этого приступают непосредственно к самому обезболиванию:
- Пациент ложится на спину, оперируемая рука вытянута в сторону перпендикулярно туловищу больного;
- Проводится обязательная спиртовая обработка кисти руки;
- На основание пальца накладывается жгут для дальнейшего обескровливания пальца (а не против расплывания анестетика шире оперируемой зоны!). Это может быть тонкий резиновый катетер, ниппельная резиновая трубка, марлевая полоска, а также специальная затягивающаяся петля с зажимом. Сразу после операции жгут снимается во избежание некроза тканей.
- Далее применяют тонкую иглу: делают укол с одной тыльно-боковой стороны фаланги пальца. Игла вводится до кости.
- Дойдя до упора, иглу отводят в обратном направлении (на себя) не более чем на 2 мм и вводят 2%-ный раствор лидокаина или новокаина.
- То же самое проделывается с другой стороны пальца.
Первое введение иглы достаточно болезненное, вызывает чувство распирания в пальце. Это вызвано тем, что анестетик вводится в область пальцевых нервов. После попадания первой дозы обезболивающего следующий укол уже не доставляет таких неприятных ощущений. Анестезирующий эффект наступает в течение 5 или 10 минут и длится около часа.
Иногда 1%-ный новокаин по 3-5 мл вводят в межпальцевые промежутки у самого основания пальца.
Вместо жгута изредка (по ситуации) используют раствор анестетика с адреналином. В таком случае жгут не требуется по той причине, что адреналин сам вызывает сужение сосудов, и кровотечение не будет обильным.
В отдельных случаях (при плохой переносимости пациентом боли) используют дополнительное введение анестетика в операционный разрез. Также для таких больных хирург может нагнетать обезболивающее средство сразу, вводя его вперед по месту продвижения иглы.
Проводниковая анестезия-виды
Классификация по способу верификации нахождения иглы в проекции нервного сплетения:
По парастезиям. Прикосновение иглы к нерву инициирует его стимуляцию, что может выражаться либо в двигательной реакции или в субъективным ощущениям больного: парестезии или боли. И то и другое говорит что кончик иглы находится в нужной локации, однако жгучая боль свидетельствует о том что игла проникла в вещество нерва. Это может повредить нерв, и в последствии парестезии будут постоянными. Появление приборов электростимуляции нерва, позволяет точно и атравматично удостовериться в правильном расположении кончика иглы.
Футлярное периваскулярное блокирование нервного сплетения. Многие нервные пучки пролегают непосредственно рядом с сосудами и часто заключены в единый фасциальный футляр. На этой анатомической характерной особенности и основан метод футлярной периваскулярного блокады. Иглой с тупым срезом, в предполагаемой проекции производят прокол фасциального мешка. Тактильно, он ощущается как щелчок. Далее, если все сделано корректно игла пульсирует, так как находится непосредственно рядом с сосудами.Широко используется при проводниковой анестезии плечевого сплетения подмышечным доступом, бедренного нерва, запирательного нерва и латерального кожного нерва бедра из одного доступа.
Чрезартериальный доступ. Плечевое сплетение находится в одном фасциальном мешке с подмышечной артерией
Намеренно пунктируют плечевую артерию, после чего иглу осторожно продвигают или вперед или назад, до того момента, когда перестанет в канюле иглы появляться кровь. Таким образом, кончик иглы будет находиться непосредственно рядом с плечевой артерией, а значит и гарантированно у плечевого сплетения
Методика на данный момент практически не используется: крайне высок риск попадания местного анестетика в кровоток. Да и к тому же появилась блестящая альтернатива.
Электростимуляция нерва.Как и писалось выше, для определения местоположения иглы применяют электростимуляцию током небольшой силы, оценивая двигательную активность в конечности и сенсорную реакцию. По мере продвижения иглы к нервному сплетению, степень мышечной активности возрастает, а при удалении уменьшается.Используя минимальную силу тока ( 0,5 мА) мышечные сокращения не прекращаются, то вероятность контакта иглы с нервом практически 100%. Вводится расчетная доза местного анестетика.Самая передовая методика.Высший пилотаж, выполнение этой манипуляции под контролем ультразвука.Как в первоначальном слайде.
Лечение поражения (невропатии) надлопаточного нерва
Лечение любого повреждения надлопаточного нерва следует начинать с консервативных мероприятий, которые продолжаются от четырёх до шести недель и заключаются в приёме противовоспалительных препаратов, ограничении активности выше головы и физиотерапии, включающей упражнения для укрепления стабилизаторов лопатки и вращательной манжеты.
Даже ганглиозные кисты остисто-гленоидной борозды могут разорбироваться самопроизвольно, однако такие пациенты должны находиться под постоянным наблюдением для контроля динамики симптомов.
Оперативное лечение показано при неэффективности консервативных мероприятий или подтверждённой при электромиографии компрессии нерва. Декомпрессия нерва способствует значительному снижению интенсивности болей, однако восстановление атрофированной мышцы прогнозировать сложно.
Оперативное лечение поражения надлопаточного нерва:
- Открытый релиз поперечной связки лопатки и остисто-гленоидной связки
- Артроскопический релиз поперечной связки лопатки
- Перкутанный релиз поперечной связки лопатки
- Устранение компрессии дистальных отделов надлопаточного нерва, развившейся в результате образования ганглиозной кисты
- Эндоскопический релиз остисто-гленоидной связки
Открытый релиз связки
Методика открытого релиза поперечной связки лопатки и остисто-гленоидной связки применяется редко. Вмешательство может быть выполнено через один кожный разрез с использованием верхнего или заднего доступов. Для его выполнения оперированная конечность драпируется операционным бельём свободно, а пациент располагается в позиции средней между положением на боку и на животе.
Диагностика и дифференциальная диагностика
При затруднении постановки диагноза доктор может назначить рентген позвоночника, УЗИ или магнитно-резонансную томографию. В некоторых случаях для установления конкретного поражённого участка проводится миелография (рентгенографический снимок с помощью контрастных веществ, вводимых в спиномозговой канал).
Для диагностики такого явления, как защемление нерва в грудном отделе позвоночника, симптомы и признаки недостаточны. При появлении боли в груди срочно обратитесь к врачу. Чтобы правильно установить диагноз, необходимо провести комплексное обследование. Его проводит специалист невролог.
Осмотр
- Рентгенография. Ее назначают для выявления патологий, которые спровоцировали возникновение болевого синдрома. С помощью рентгена грудную клетку тщательно обследуют. Его проводят в трех плоскостях, чтобы получить более полную картину существующих изменений и деформаций грудного отдела позвоночника. Это могут быть как механические повреждения, так и опухолевые или инфекционные процессы.
- Электрокардиограмма и ультразвуковое обследование сердца. Эти методики необходимы для исключения наличия патологий сердечно-сосудистой системы, поскольку симптомы при сдавливании нервов в грудной полости и сердечных заболеваний очень похожи.
- Магнитно-резонансная и компьютерная томография проводятся для точного определения места локализации дефектов, которые вызвали защемление нервов.
- Миелография. Она назначается, если стандартные методы не дают полной картины. Процедура требует применения контрастного вещества. К такому методу прибегают редко, поскольку вещество нужно вводить в спинномозговой канал.
Для того чтобы точно установить диагноз следует учитывать симптоматику недуга, длительность его протекания, результаты пальпаторного обследования, а также результаты анализов (инструментальных и лабораторных).
- общий анализ крови (необходим, чтобы исключить наличие системного воспалительного процесса в теле);
- биохимия крови;
- взятие мазков из носоглотки;
- анализ крови на наличие инфекционных агентов.
https://www.youtube.com/watch?v=ytaboutru
Выслушав жалобы пациента, врач обследует мышцы больного, назначает анализы. Направляет его на рентгенографию, УЗИ и МРТ. Результаты исследования помогают определить, какими методами – консервативной терапией или хирургическим путем – лечить пациента при возникшем защемлении нерва в грудном отделе.
Что дает лечебная блокада (какие результаты)
- Снять выраженный болевой синдром.
- Уменьшить отек, мышечный и сосудистый спазм в околосуставных тканях.
- Улучшить обмен веществ.
- Устранить отравление продуктами воспалительных реакций.
- Восстановить подвижность конечности.
- непосредственным действием лекарственного средства в области поражения;
- высокой концентрацией и биодоступностью;
- воздействием на рефлекторные механизмы появления боли.
Блокада – это быстрый и действенный способ устранения симптомов. Но выраженного положительного эффекта можно добиться только на фоне комплексной и полноценной терапии.
Какие лекарственные средства применяют
В настоящее время спектр используемых лекарств для блокады при боле в плече достаточно широк, что предоставляет большие возможности индивидуального подбора медикаментозного средства.
Ключевым вопросом при выборе оптимального препарата является прогноз эффективности, который базируется на его фармакологических особенностях и преимуществах, определении факторов, способных влиять на терапевтические результаты.
Лекарства отличаются скоростью абсорбции, продолжительностью лечебного эффекта, уровнем токсичности, механизмом действия.
Базовыми препаратами лечения поврежденного плечевого сплетения называют несколько фармакологических групп:
- анестетики;
- глюкокортикостероиды;
- сосудорасширяющие;
- антигистаминные;
- витамины группы В.
Под их влиянием выключаются различные виды чувствительности, уменьшается выраженность боли, восстанавливается подвижность пораженного сустава.
Стандартом анестезирующей активности являются:
- «Новокаин»;
- «Дикаин»;
- «Тримекаин»;
- «Лидокаин»;
- «Ропивакаин».
Пристальное внимание обращено к потенциальному влиянию на течение деструктивных процессов скелетно-мышечной системы глюкокортикоидов. Они имеют комплексное действие, направленное против воспаления, боли, аллергии
Дополнительно обладают противошоковыми, десенсибилизирующими, иммунодепрессивными и антитоксическими способностями.
Комплексная терапевтическая эффективность обуславливает их популярность в качестве препаратов выбора профилактической блокады. Введение стероидных гормонов в малых дозах не несет опасности здоровью.
блокады с использованием таких препаратов, как «Кеналог», «Гидрокортизон», «Дексаметазон».
https://www.youtube.com/watch?v=C3MCPXc7wDc
Для лечебной блокады мышц возможно применение антигистаминных средств (например, «Супрастин», «Дипразин», «Димедрол»), которые чаще комбинируют с анестетиками.
Для усиления терапевтического эффекта используют витамины группы В:
- «Тиамина хлорид»;
- «Пиридоксин»;
- «Цианокобаламин».
Они восполняют недостаток витамина В, который является участников метаболических процессов, нормализует и поддерживает деятельность ЦНС на физиологическом уровне, улучшает тканевую трофику, прекращает боль.
Болезни и лечение
При асептическом некрозе появляются болевые ощущения, когда человек меняет положение и отводит руки назад. При постановке диагноза опираются на результаты внешнего осмотра и рентгенологического исследования. Применяют консервативную терапию. Она включает небольшие нагрузки, прием противовоспалительных средств и лекарств, которые способствуют улучшению кровообращения.
Новообразования плечевого пояса могут быть первичного и вторичного типа. При их развитии опухают как кости, так и мягкие ткани. Правильное лечение подбирают в зависимости от тяжести заболевания, его вида. Остеоартрозы часто сопровождаются периартрозами. Для них характерно наличие припухлости, суставной деформации, болевыми ощущениями. Лечебный комплекс включает в себя как консервативные методы, так и оперативное вмешательство.
Тренировка для девушек: три главных правила начинающих
Блокада сплетения плечевого сустава
Блокада — инъекция в очаг поражения, моментально устраняющая боль.
Врачи часто используют межлестничный доступ к плечевому сплетению по Соколовскому, который считается наиболее известным способом блокировать нерв, если другие меры лечения оказываются нерезультативными.
Такой метод обезболивания считается сравнительно новым, но используется давно и иногда даже эффективнее, чем таблетки или внутривенные инъекции.
Показания для блокады
Процедура проводится в 4 способа: межлестничным, подключичным, надключичным доступом и через подмышечную впадину. Блокада назначается перед хирургическими или другими вмешательствами на верхней конечности.
Она обеспечивает обезболивание обширного участка руки начиная от плечевого сустава до локтя, запястья и кисти.
Межлестничная блокада применяется когда состояние больного не позволяет применить подмышечный доступ, но в этом случае есть риск, что на локтевой сустав она не подействует.
Близость артерии в межлестничном и подмышечном доступе повышает риск введения медикамента в кровь.
Используемые препараты
Для обезболивания может быть использован Лидокаин.
Для блокады используются только местно-анестезирующие средства, которые врач подбирает соответственно с желаемой длительностью обезболивания. От 3 до 5 часов действует 1—1,5% «Лидокаин» и 1, 5% «Мепивакаин». Дольше всего (13—14 ч.
) анестезирует 0,5% раствор «Бупивакаина», «Ропивакаина» или «Левобупивакаина». В среднем 25 мл хватает для большинства больных. Но исследования показали, что 40 мл — оптимальное количество для полной анестезии, не требующее дополнительного введения препарата.
К вышеописанным препаратам иногда вводят следующие дополнительные вещества:
- «Адреналин» в разведенной форме удлиняет действие блокады и уменьшает риск повреждения нерва при инъекции.
- «Клонидин» в комбинации с «Мепивакаином» продлевает действие анестезии на 4 часа.
- Бикарбонат натрия ускоряет развитие блокады за счет повышения pH раствора. Но вместе с некоторыми местными анестетиками без примесей он уменьшает их длительность.
Как проводится процедура?
При блокаде плечевого сплетения межлестничным способом пациента укладывают на кушетку и просят отвернуть голову в другую сторону. Врач находит точку пересечения перстневидного хряща и передней яремной вены — межлестничная бороздка. Перед уколом кожу обеззараживают спиртом.
Игла должна быть размером в 4 см с затупленными краями среза. Шприц вводится под кожу мимо вены, отклоняясь к центру шеи. О правильности инъекции свидетельствуют мышечные сокращения плеча.
Появление жжения в плечевом суставе или лопатке — сигнал о том, что игла не попала до фасциального футляра.
Подключичный тип обезболивания проводится по определенному алгоритму.
Игла вводится в промежуток лестничных мышц до места пульсации артерии и останавливается при появлении жжения. Если его нет, то иглу ведут до соприкосновения с ребром. При попадании в артерию инструмент убирают и при необходимости принимают кровоостанавливающий препарат.
Подключичный доступ подразумевает использование большой иглы — 9 см. Пациента укладывают на спину, положение головы не имеет значения. Игла вводится на 5 см ниже кости по направлению к центру плеча. Чтобы не задеть плевру, укол делают под углом.
При появлении жжения и мышечных сокращений вводится анестетик.
Подмышечная блокада выполняется в положении лежа, рука отведена выше уровня тела и согнута в локте. В подмышечной ямке определяется пульс и шприц вводится по направлению к месту пульсации. При появлении крови иглу медленно продолжают вести вперед до прекращения кровотечения и вводят анестетик.
Противопоказания и осложнения
Блокада плечевого сплетения не проводится в следующих случаях:
- прием курса антикоагулянтов перед процедурой;
- гнойные поражения на коже в месте укола;
- неврологические болезни;
- детский возраст до 18 лет;
- отказ больного от анестезии.
Осложнением является неудачная блокада, о чем свидетельствует полное отсутствие анестезии или частичная чувствительность. Ситуация исправляется дополнительными инъекциями к нерву или вторичной блокадой.
Опасным считается попадание игры и введение препарата в вену или артерию при уколах в область ключицы. Около 1% случаев осложнений включает появление пневмоторакса — скопления воздуха в полости плевры. Это не грозит жизни пациента, но тяжело и болезненно переносится.
При неправильном уколе острой иглой и повреждении нерва возникает нейропатия и двигательный паралич.
Основной минус надключичного метода
При надключичном подступе к плечевому сплетению возможно достичь достаточно надежной для дальнейшей операции анестезии, но врачи чаще применяют подключичный метод. Разница в том, что при проводниковой анестезии методом, когда укол делается выше ключицы, есть риск повреждения плевры и легкого, что практически неизбежно приведет к пневмотораксу.
Блокада подключичным методом считается более безопасным вариантом по той причине, что при нем поиск плечевого сплетения идет по ключично-реберному промежутку, а не по поверхности первого ребра. Это снижает вероятность повреждения плевры и легкого, сводя риск развития пневмоторакса к минимуму, поэтому такой способ используют чаще.
Общее для обоих методов осложнение – развитие гематомы, которая проходит без последствий при нормальной свертываемости крови.
По понятным причинам в анестезиологической практике способ введения анестетика подключично применяют чаще в силу большей безопасности.
Техника проведения
Выполнять блокаду можно в поликлинике или стационарных условиях. Только квалифицированные медики знают, как правильно делают инъекции. Манипуляции должны делать в специально оборудованном кабинете для процедур, где есть соответствующее оборудование и медикаменты. Обязательное требование – чистота, стерильность со стороны пациента и медицинского сотрудника.
Важно! Последствия несоблюдения этих правил могут привести к заражению и проникновению инфекции в организм
Подготовка к процедуре
Пациенту необходимо подготовиться к процедуре, поэтому важно соблюдать несколько простых правил:
- Дома нужно принять циркулярный лечебный душ, поменять белье.
- Если на теле есть волосы в месте поражения сустава, их рекомендуется сбрить.
- С собой нужно брать сменную одежду, если пациента помещают в стационарные условия. Необходимо взять ночную рубашку, футболку и штаны, домашние тапочки.
- Девушкам и женщинам с длинными волосами нужно взять с собой одноразовую шапочку, косынку или закалывать их в тугой хвост, чтобы они не мешали выполнять манипуляцию.
- Во время процедуры нужно сидеть ровно, не двигаться и не разговаривать.
Чтобы предотвратить возможные осложнения, для выполнения процедуры используют стерильные и чистые инструменты – игла и шприц. «Дипроспан» выпускается в отдельных флаконах. Он идет в дозированном виде для выполнения одного укола. Благодаря этому ампулы не нужно оставлять открытыми для следующей манипуляции.
Медицинский работник перед началом процедуры проводит медикаментозную и эмоциональную подготовку пациента. Больному рассказывают про все болезненные и неприятные ощущения, которые могут возникнуть в процессе выполнения манипуляции. Если пациент сильно переживает и боится боли, можно сделать укол успокоительного средства, а также использовать местное обезболивание при помощи новокаина.
Для блокады плеча пациенту назначают «Дипроспан»
Пациенту нужно принять лежачее или сидячее положение, чтобы было удобно. Медицинский работник выполняет обработку кожи при помощи антисептика. В стерильных перчатках нужно выбрать оптимальное место для прокола. В суставе плеча есть две точки для пункции: передняя и наружная. Существует вероятность получения травмы сухожилия бицепса, поэтому передний прокол делают методом выбора.
Читать также: Гель для суставов и мышц
Сначала вводят пустой стерильный шприц для пункции или прокола в суставную полость. Врач удалит лишнюю жидкость. Иглу достают и утилизируют. Далее берут другой шприц с лекарством «Дипроспан», прокалывают мягкую ткань, чтобы попасть в суставную полость, медленно вводят препарат.
Виды проводниковых блокад
Виды проводниковой анестезии
выделяют исходя из различных параметров:
- метод воздействия;
- применяемые препараты;
- цель применения;
- локализация;
- разработчик.
Все разновидности блокад представлены в таблице ниже:
| Вид | Особенности |
| Медикаментозная терапия | |
| Локальные: периартикулярные, периневральные | Инъекцию делают непосредственно в место поражения, вокруг поражённых областей или под ними: в околосуставные ткани или каналы, по которым проходят нервы |
| Сегментные: паравертебральные, вертебральные | Оказывают обезболивающие воздействие через перекрёстные нервные волокна. Предусматривают введение лекарственных средств в околопозвоночную область с целью купирования болевого синдрома, уменьшения отёчности, снятия спазмов |
| Классификация по применяемым препаратам | |
| Монокомпонентные | Применяется одно лекарственное средство |
| Дикомпонентные | Вводятся два лекарственных средства |
| Поликомпонентные | Применяется более двух лекарственных средств |
| Классификация по цели применения | |
| Лечебные | Безопасная методика, которая позволяет устранить болевые синдромы или является частью комплекса лечения патологий, сопровождающихся сильной болью |
| Диагностические | Направлена на максимальное точное и быстрое выявление причин болей и постановку правильного диагноза. Механизм проводниковой фармакологической блокады таков, что при введении анестезирующего средства в «генератор боли» она стихает, благодаря чему врач имеет возможность поставить диагноз более точно |
| Классификация по локализации | |
| Блокада позвоночника: межрёберная, поясничная, шеи | Оказывает обезболивающий и терапевтический эффект, позволяет лечить грыжу позвонков, проводится под контролем флюороскопа. Её применяют при следующих заболеваниях:
|
| Блокада суставов: коленного, плечевого | Купирует боль, восстанавливает подвижность и функции конечностей, введение осуществляется непосредственно в поражённую область. Применяется при:
|
| Блокада седалищного нерва | Введение препарата осуществляется непосредственно в нерв, за счёт чего происходит блокирование передачи импульсов по нервному стволу. Позволяет устранить боли, воспалительные процессы, спазмы |
| Классификация по разработчику | |
| По Вишневскому: внутритазовые, межрёберные, внутривенные, паравертебральные | Разные виды проводниковых новокаиновых блокад, которые проводятся с целью прерывания болевых импульсов при:
|
| По Катлену | Инъекция проводится в отверстие крестцового канала и применяется при остеохондрозе |
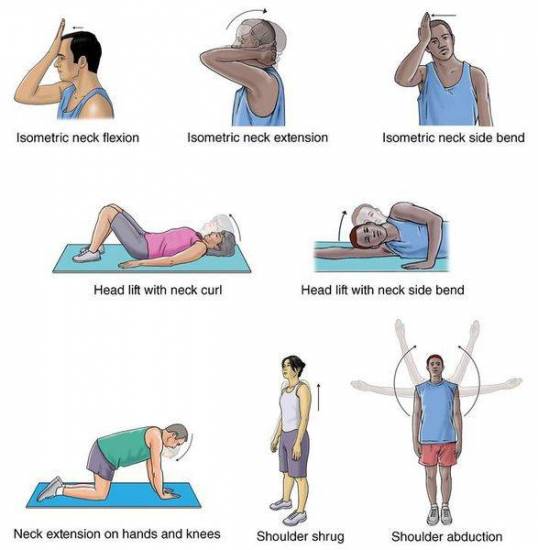 Поражение плечевого сплетения и восстановление после травм плеча
Поражение плечевого сплетения и восстановление после травм плеча Результативность блокады плечевого сустава в лечении, как ее проводят, противопоказания
Результативность блокады плечевого сустава в лечении, как ее проводят, противопоказания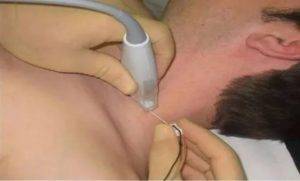

 Поражение поясничного и пояснично-крестцового сплетения
Поражение поясничного и пояснично-крестцового сплетения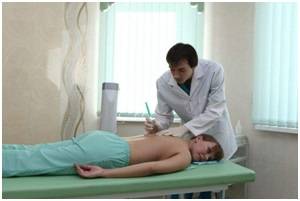 Блокада в шейный отдел позвоночника
Блокада в шейный отдел позвоночника Блокада при остеохондрозе
Блокада при остеохондрозе