Содержание
Боли в спине и инвалидность
Процесс может развиться до весьма неприятных форм, таких как инстабильность позвоночника, соскальзывание позвонков, ущемление межпозвонкового диска. В этом случае человек, наряду с усиливающейся болью, теряет подвижность, может оказаться надолго, если не навсегда прикованным к постели. Словом, больная спина – это, при известном невезении, прямая дорога к инвалидности. Требуется серьезное нейрохирургическое вмешательство, чтобы устранить последствия позвоночной грыжи (ущемления диска) или спондилолистеза (соскальзывания позвонков). Нередко эти расстройства проявляются одновременно, в комбинированном виде, что еще сильней усугубляет положение больного.
Можно ли предотвратить «расшатывание» позвоночника? Новейшая методика дорсальной динамической стабилизации (DSS) позволяет это сделать.
Дегенеративные изменения тканей межпозвонковых дисков
Основная причина развивающейся с годами инстабильности позвоночника и риска позвоночной грыжи – это дегенеративные изменения тканей межпозвонковых дисков. Проблема в том, что диски постепенно усыхают. По выражению известного немецкого ортохирурга профессора Кристиана Войцеховского, с дисками происходит то же, что и с вяленым виноградом: сочные ягоды превращаются в сморщенный кишмиш.
«Межпозвонковый диск, – разъясняет профессор Войцеховский, – состоит из сравнительно твердого внешнего кольца и водянистого выпуклого ядра. Это ядро подпружинивает изнутри, из полости позвоночного сустава, расположенные рядом позвонки. Весь позвоночник – это пружинная конструкция, благодаря межпозвонковым дискам.»
Причина дегенеративных изменений тканей межпозвонковых дисков
Все стареет, межпозвонковые диски тоже. Со временем ядра дисков обезвоживаются, они становятся тверже и как бы съеживаются. Позвонки теряют подпружинивающую опору и стабильную позицию. Появляется возможность для «вихляния» позвонков, для их соскальзывания. Так развивается спондилолистез. Излишне подвижные позвонки прорывают своими острыми краями фиброзное кольцо межпозвонкового диска. Так происходит ущемление дисков.
Самое главное, что из-за смещения позвонков происходит сужение позвоночного канала, травмирование корешков спинного мозга и нервных волокон, соединенных с корешками. Это причина нестерпимых болей и дальнейших поражений как центральной нервной системы, так и управления мышцами. Все может кончиться параличом и полной беспомощностью.
Виды и марки имплантатов
Существует несколько видов имплантатов, предназначенных для установки при различных повреждениях тех или иных участков позвоночного столба. Среди них можно назвать:
- Межпозвонковые кейджи (клетки) – выглядят как полые трубки с перфорированными стенками, изготовленные из титана или керамики. Внутрь кейджа, размещающегося между позвонками, нуждающимися в стабилизации, вкладывается трансплантат (аутокость – костная ткань самого пациента), который вступает в контакт с телом позвонка и постепенно срастается с ним. Кейдж удерживает позвонки на необходимом расстоянии друг от друга, препятствуя их смещению, и помогает сохранить нормальную проводимость спинного мозга и нервных окончаний. Импланты типа кейдж при операциях на позвоночнике обычно ставятся на грудной и поясничный отделы.
- Транспедикулярный фиксатор – титановая конструкция для позвоночника, представляющая собой комбинацию стержней и винтов. Винты проводятся в тела позвонков, между ними проходят стержни. Такая фиксация позвоночника, как правило, применяется одновременно с установкой кейджей.
- Титановые пластины – устанавливаются на шейный сегмент позвоночника, обычно между 4-5 либо 5-6 позвонками, обеспечивая необходимую вытяжку, удерживаются с помощью винтовых крепежей. Изготавливаются отдельно для каждого пациента с учетом особенностей его телосложения для придания индивидуального контура, соответствующего изгибу данного отдела позвоночного столба. Это позволяет сохранить максимально возможную подвижность шеи после их имплантации.
Титановая пластина
Транспедикулярный фиксатор
Межпозвонковый кейдж
Среди конструкций, применяемых с целью коррекции различных форм спинальных патологий, наиболее популярны следующие:
- Coflex (производство Германии). Имплант Кофлекс для позвоночника изготавливается из титана, имеет U-образную форму. Используется для задней межостистой динамической стабилизации позвоночника в грудном и поясничном отделах. Кофлекс обладает свойствами пружины и обеспечивает восстановление возможности сгибания и разгибания спины.
- DIAM – производится французской фирмой Medtronic-Biotech. Представляет собой силиконовый протез межпозвоночного диска, для прочности покрытый лавсаном. Действуя по принципу распорки, ДИАМ фиксирует позвонки, обеспечивая зазор между ними и сохраняя двигательные функции позвоночного столба. Имплант устанавливается при удалении межпозвонкового диска поясничного или грудного отдела.
- VBR (Германия) – телозамещающий телескопический эндопротез позвонка в грудном и поясничном отделах (искусственный позвоночник). Допускает заполнение костным материалом.
- Межтеловые кейджи из РЕЕК-керамики (биоинертного материала) компании Seohancare Co., Ltd.(Южная Корея). Используются при необходимости спондилодеза (обездвиживания смежных позвонков за счет их сращивания) в шейном, грудном и поясничном отделах. Кейджи снабжены рентгенконтрастными титановыми маркерами, облегчающими контроль их правильного позиционирования.
- М6-I – эндопротез диска, устанавливаемый в шейном и поясничном отделах, производства компании SpinalKinetics, Inc. (США). Обеспечивает восстановление амплитуды движений в позвоночном сегменте в объеме, соответствующем физиологической норме.
Имплантаты российского производства на внутреннем рынке медицинской техники представлены очень ограниченно, большинство из них значительно уступают по качеству импортным образцам. Поэтому врачи и пациенты отдают предпочтение последним, несмотря на то что их цены весьма высоки.
Методы проведения операции при спондилолистезе
А знаете ли вы, что…
Следующий факт
Проведение операции при спондилолистезе применяется несколькими методами, которые определяются только после точного определения факторов, спровоцировавших развитие заболевания. В настоящее время хирургическое вмешательство проводится ортопедическим и нейрохирургическим способом.

Ортопедический способ лечения спондилолистеза направлен на восстановление положения позвонков и их дальнейшее скрепление между собой, для которого используются специальные фиксирующие винты.
Они способствуют качественному сращиванию позвонков и предотвращают их повторное смещение.
На сегодняшний день данная операция не представляет собой никаких сложностей.
При ее правильном проведении пациент очень быстро избавляется от всех болевых ощущений и после курса реабилитации возвращается к полноценной жизни.
Нейрохирургический способ
Так как спондилолистез часто сопровождается невралгическими отклонениями в позвоночнике, то больному нужна дополнительная помощь нейрохирурга. Он поможет устранить защемление (декомпрессию) нервных окончаний позвоночника. Именно эта проблема часто вызывает у пациента сильные боли. С помощью несложных действий специалист восстановит правильное расположение нерва.
Для того чтобы правило выбрать тип операционного вмешательства, нужно правильно определить структуру, которая давит на нервные окончания и вызывает болевой синдром.
Защемление корешка нерва происходит по нескольким причинам:
- Грыжа межпозвоночного диска. При грыже межпозвоночного диска проводится дискэтомия, при которой происходит удаление части диска, давящей на нервные окончания. При этом происходит дестабилизация позвоночника. Поэтому требуется дальнейшее сращивание его сегментов. Для этого, образовавшееся после проведения операции пространство, заполняют имплантатами, трансплантатами и синтетическими веществами, которые стимулируют рост костной ткани. Во время сращивания позвонков пользуются крепежными винтами и стержнями;
- Сужение корешкового канала. Прогрессирующий спондилолистез вызывает сужение отверстий позвоночника, которые обеспечивают выход нервным окончаниям. Эта проблема устраняется при помощи фораминотопии, которая позволяет увеличить корешковые каналы и снять компрессионный синдром. Данная операция является малоинвазивной (мало проникающей) и широко используется на любых отделах позвоночника;
- Центральный стеноз позвоночного канала. Центральный стеноз характеризуется сужением спинно-мозгового канала, при этом происходит защемление спинного мозга. В этом случае специалисты проводят ламинэктомию, при которой производится рассечение задней дуги поврежденного позвонка. При этом удаляется небольшой участок избыточной рубцовой ткани в месте сдавливания нервных окончаний. После этого, выполняются манипуляции, направленные на стабилизацию позвоночных сегментов.
Лапароскопическая хирургия
Все вышеописанные хирургические методы лечения спондилолистеза уже давно и успешно используются для восстановления позвонков и снятия декомпрессии. К тому же в настоящее время параллельно с полостными операциями получает широкое распространение лапароскопическая хирургия.
При этом методе проводятся маленькие надрезы, а процесс проводится с помощью оптических приборов, например, эндоскопов и микрохирургического медицинского инструмента.
Превосходство этого оперативного способа лечения состоит в меньшей потере крови и сохранении в неприкосновенности многих мышц, связок и сухожилий в отличие от полостных операций. В связи с этим после лапароскопии происходит быстрое и безболезненное течение послеоперационного периода. Поэтому на сегодняшний день все чаще осуществляется применение лапароскопических операций, а также их совмещение с открытыми.
Как проходит восстановление после вертебропластики?
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Вертебропластика, или кифопластика позвоночника, как ее еще называют — операция, при которой происходит восстановление позвоночной костной ткани. Хирургическое вмешательство показано пациентам, перенесшим компрессионный перелом позвоночника. При травмах такого рода целостность позвонков теряется по причине их сдавливания и одновременного сгибания.
Часто переломы компрессионного типа возникают по причине локализации сопутствующего недуга — остеопороза. Болезнь разрушает костные ткани, делая их хрупкими и ломкими. На фоне таких симптомов, травмы локализуются намного легче, чем у здоровых людей.
Методика проведения операции
Упомянутое хирургическое вмешательство — малоинвазивно, поэтому реабилитация после вертебропластики позвоночника проходит быстро и легко. Сам операционный процесс можно разделить на несколько этапов:
| Этап 1: подготовка к операции | В рамках подготовительного этапа к операции, пациенту вводится местная анестезия и успокаивающие препараты. Проведение общего наркоза не требуется |
| Этап 2: операционный процесс | В ходе операции, в области локализации повреждения осуществляется прокол, через который вводится специальная металлическая трубка. В трубку пропускается игла, при помощи которой берется проба костной ткани. Изучив костный образец, лечащий врач вводит в поврежденную область специальный баллончик, наполненный контрастирующим веществом. Оно необходимо для того, чтобы обеспечить возможность слежения за ходом операции при помощи специальных приборов. Также, контрастирующая жидкость формирует мышечный каркас, позволяющий правильно заполнить полости медицинским цементом. Цемент вводится в поврежденный участок после изъятия контрастирующего вещества и извлечения баллончика. Застывает медицинский цемент быстро, в течение 6-10 минут |
| Этап 3: завершение процедуры | После проведения операции, ушивается область прокола и накладывается антисептическая повязка, необходимая для предотвращения попадания инфекции в прооперированную область. В рамках восстановительной программы противопоказан подъем тяжестей и физический труд на протяжении нескольких недель |
Показания к операции
Помимо компрессионных переломов, вертебропластика назначается при локализации гемангиом агрессивного характера в упомянутой зоне. Степень агрессивности гемангиом можно определить по болевым ощущениям, локализованным в травмированной области.
Чем сильнее боли, тем агрессивнее новообразования в позвоночном отделе. Болевые ощущения могут становиться сильнее в процессе физической активности и затухать при статическом положении тела.
Противопоказания к проведению операции
Существует ряд противопоказаний к проведению хирургического вмешательства:
- В поврежденном позвонке локализовано воспаление острой формы (остеомиелит).
- Перелом тела позвонка асимптоматического типа.
- Нарушение свертываемости крови.
- Аллергия на контрастирующую жидкость и компоненты медицинского цемента.
- Инфекционное воспаление, присутствующее в поврежденной области.
- Диагностирование локализации сужения спинномозгового канала из-за смещения костного участка позвонка или новообразований, появившихся в упомянутой области.
Реабилитация после вертебропластики позвоночника
Говоря о реабилитации позвоночника, этот процесс можно назвать достаточно быстрым и несложным. Так, первые 2 часа после хирургического вмешательства пациент должен соблюдать полный постельный режим. По прошествии этого временного отрезка, человек может начинать ходить.
Выписка происходит в день поступления пациента в больницу.
В первые несколько недель после вертебропластики необходимо соблюдать врачебные рекомендации: носить специальный поддерживающий корсет и не поднимать тяжести.
Также, для предотвращения локализации воспалительных процессов в прооперированной области и уменьшения болевых ощущений, лечащий врач прописывает прием соответствующих медикаментов.
Метод вертебропластики (или кифопластики) позвоночника является действенным и часто назначается специалистами из-за простоты проведения хирургического вмешательства и быстроты восстановительного процесса.
Суть операции
В ходе данной операции производится удаление межпозвонковой грыжи и стабилизация оперируемого сегмента при помощи системы, состоящей из четырех титановых винтов и двух титановых стержней. В операции используется система транспедикулярной стабилизации DePuySpine Viper II
Важно отметить, что в операции используется последнее поколение тубусного ретрактора Pipeline (ранорасширителя), который позволяет произвести операцию через небольшой разрез, не повреждая мышцы спины (подобно эндоскопическим операциям, которые выполнялись в прошлом, но на качественно более высоком уровне)
При локализации грыжи в межпозвонковом отверстии (так называемой фораминальной грыже) не представляется возможным ее удаление через интерламинарный доступ (между дужек позвонков), поскольку невозможно безопасно визуализировать нервный корешок, поэтому чтобы обезопасить пациента от повреждений нервных структур, используется доступ через фасеточный сустав.
На первом этапе операции при помощи интраоперационного рентгена производится разметка области, в которой будет проводиться операция. Затем выполняется небольшой надрез кожи (около 2-х см) и устанавливается специальный ранорасширитель Pipeline. Это устройство позволяет раздвинуть мышцы спины, не разрезая их, а по окончании операции вернуть мышцы в исходное положение. Через ретрактор с использованием электронного микроскопа производится удаление части сустава, после чего хирургу становится видна грыжа, которая давит на нервный корешок. Затем межпозвонковая грыжа удаляется. Следует отметить, что в отличие от эндоскопической операции, благодаря использованию тубусного ретрактора и электронного нейрохирургического микроскопа, врач может видеть 3D-изображение, вместо 2D, а также имеет больше свободы в использования различных хирургических инструментов. В конечном итоге это существенно влияет на качество операции.
После удаления межпозвонковой грыжи производится стабилизация 360°: а) вместо удаленного диска устанавливается кейдж для стабилизации переднего опорного столба позвоночника; б) производится чрескожная транспедикулярная стабилизация титановыми стержнями среднего и заднего опорного столба. Все стабилизирующие импланты устанавливаются под контролем ЭОП (электронно-оптического преобразователя, рентгена).
Малоинвазивные методики
Малоинвазивные операции являются более безопасными для пациентов. Подобные процедуры проводят через маленький разрез, мягкие ткани не так травмируются, как при стандартном хирургическом вмешательстве. Снижаются кровопотери, уходит меньше времени на восстановление.
Во время лечения заболеваний позвоночника применяются следующие современные методики:
- Лазерное лечение (вапоризация) применяется при протрузиях и грыже диска на начальной стадии. Во время процедуры в диск вводят иглу, через которую проходит лазерный луч. Под воздействием излучения внутренняя часть диска как будто выпаривается. Как следствие, выпячивание уменьшается, ослабляется давление на нервные пучки спинного мозга. Операция проводится через маленький прокол, она длится не более 60 минут, вероятность осложнений минимальна, больной быстрее восстанавливается.
- Нуклеопластика – в диск между позвонками вводится проводник, который разрушает внутренний его участок. Процедура показана при наличии протрузий или небольших грыжевых выпячиваний. В качестве проводника применяют холодную плазму, электрод или химопапаин (вещество с ферментативными свойствами). Под их воздействием внутренняя часть пульпозного ядра диска разрушается и выпячивание втягивается назад. Это краткосрочная процедура, во время которой применяется местная анестезия. Однако после нуклеопластики существует вероятность рецидивов.
- Перкутанная дискэктомия – эту операцию проводят через маленький разрез, в который вводят специальный инструмент, с его помощью удаляется иссеченная ткань диска.
Вапоризация применяется при протрузиях и межпозвонковых грыжах
Если врачи не могут понять, почему у пациента болит позвоночник, то ему назначают эпидуроскопию. Лечебно-диагностическую процедуру выполняют также при возникновении болевого синдрома после открытой операции. Она позволяет исследовать позвоночный канал. Во время эпидуроскопии врач делает маленький разрез, через который вводит эндоскоп. Процедура проводится под контролем рентгена. А на мониторе появляется контрастное изображение, которое позволяет тщательно исследовать позвоночный канал.
С помощью эпидуроскопии можно выявить спайки, омертвевшие участки, воспалительные процессы, фиброз и стеноз. Эта процедура малоинвазивная, поэтому проводится под местной анестезией. Плюс в том, что после диагностики можно сразу приступить к лечению. Например, ввести противовоспалительные средства, остановить кровотечение, рассечь соединительнотканные сращения щипцами или холодным лазером и т. д.
Отдельно хотелось бы выделить эндоскопические операции, которые все чаще применяются при лечении позвоночника. Во время процедуры используется специальная эндоскопическая аппаратура. Манипуляции выполняются через 3 маленьких отверстия в коже (до 1 см), в которые вводят инструменты. Операция проходит под контролем рентгена, поэтому хирург контролирует движения инструментов.
Чаще всего, эндоскопические операции проводят при грыже диска и других патологиях, которые сопровождаются разрушением межпозвонковых дисков.
Плюсы эндоскопический хирургии:
- Отсутствуют обширные травмы мягких тканей, как при стандартной открытой операции.
- Пациент восстанавливается через 2 – 4 дня.
- Находиться в стационаре нужно не дольше 3 суток.
Кроме того, после эндоскопии снижается риск анестезиологических и постоперационных осложнений.
Причины
Позвонки могут сместиться в силу разных провоцирующих факторов:
- врожденное несращение позвоночных дуг поясничного или шейного отделов, при этом 67% клинических случаев смещения из-за спондилолиза, – мужчины, занятые тяжелой физической работой;
- инверсия крестцового отдела, – вместо нормального вертикального, он занимает горизонтальное положение;
- травмы косей позвоночнника;
- неправильное внутриутробное развития костей;
- изменения костной ткани дегенеративно-дистрофического характера;
- изнашивание суставных поверхностей.
По статистике, смещение чаще всего является приобретенным, чем вызванным врожденными аномалиями.
Симптом: одно плечо выше другого
Виды сколиоза
В зависимости от степени деформации различают четыре стадии сколиоза. Если для первой характерен угол искривления от 1 до 10 градусов, при четвертой он составляет уже 50 и более градусов. Заболевание может быть врожденным или приобретенным. В первом случае оно появляется еще во время внутриутробного развития плода, во втором — после рождения. Приобретенный чаще всего развивается во время активного роста организма, в возрасте от 11 до 15 лет.
По форме деформации позвоночного столба различают C-образный, S-образный и Z-образный сколиозы. При C-образном присутствует одна дуга искривления, которая может быть расположена в грудном, грудопоясничном или поясничном отделе позвоночника. При S-образном развиваются две дуги, одна из них направлена в правую, другая в левую сторону, позвоночный столб деформирован и на уровне груди, и в пояснице. При Z-образной деформации присутствуют уже три дуги.
Первичную диагностику можно провести с помощью теста «в наклоне». Для этого больной должен нагнуться вперед, при этом проверяющему необходимо внимательно осмотреть его спину. Проявления заболевания в таком положении хорошо заметны — позвоночник искривлен, ребра и лопатки расположены несимметрично.
В качестве основного метода диагностики сегодня применяется рентген. Снимки, выполненные в двух проекциях, позволяют точно определить углы искривления и наличие сопутствующих патологий, таких, как изменения формы позвонков и грыжи.
Лечение
При тяжелых формах заболевания показано оперативное лечение. Операция требует длительного периода восстановления, кроме того, она может привести к развитию множества осложнений — от образования гнойных свищей до атрофии конечностей и инвалидности.
Симптом одно плечо выше другого — это тревожный знак, на который необходимо обратить внимание. Если вовремя не начать лечение, деформация позвоночного столба может стать причиной многих проблем со здоровьем — от головокружений и головных болей до слабости и болей в ногах
Дело в том, что от состояния позвоночника зависит работа всех органов и систем и организма.
Искривление приводит к сдавливанию нервов и нарушению кровоснабжения, именно эти проблемы приводят r возникновению множества проблем. Благодаря своевременно начатой терапии можно избежать развития этих серьезных последствий для здоровья.
Показания к применению фиксации
Нестабильное состояние любого сегмента – серьезный повод для проведения хирургического вмешательства. Цель – соединить нестабильные структуры фиксирующими конструкциями.
Под нестабильностью понимают чрезмерную подвижность элементов внутренней структуры, когда позвоночный столб не способен сохранять нормальное положение при движении и во время покоя. Операция по стабилизации позвоночника проводится при следующих показаниях:
- ;
- ;
- ;
- тяжелая форма сколиоза;
- с переломом ножки позвонка;
- – спондилолистез.
При некоторых травмах и врожденных патологиях стабилизация позвоночника является единственной эффективной мерой обеспечить качественное соединение позвонков.
Богатый выбор систем позволяет подобрать оптимальный вариант в каждом конкретном случае. Основой выбора служит диагноз пациента и клиническая картина заболевания.



 Перелом болтов в позвоночнике
Перелом болтов в позвоночнике Шипы в позвоночнике операция
Шипы в позвоночнике операция
 Метастазы в позвоночнике: причины, первые признаки опухоли в позвоночнике, диагностика, методы терапии
Метастазы в позвоночнике: причины, первые признаки опухоли в позвоночнике, диагностика, методы терапии


 Склерозное поражение замыкательных пластин позвоночника
Склерозное поражение замыкательных пластин позвоночника Канал в позвоночнике в норме
Канал в позвоночнике в норме Возникновение болей в позвоночнике посередине спины
Возникновение болей в позвоночнике посередине спины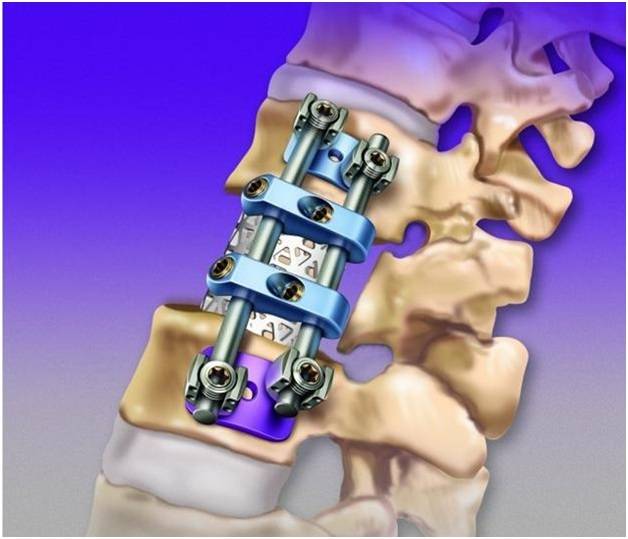 Сколько весит титановая конструкция в позвоночнике
Сколько весит титановая конструкция в позвоночнике