Содержание
Иммунодепрессивная терапия
Для лечения миастении назначают иммунодепрессанты:
- Азатиоприн;
- Циклоспорин;
- Преднизолон.
Азатиоприн — наиболее безопасный препарат. Он влияет на всасывание глюкокортикоидов и позволяет значительно снизить их дозу. Побочные эффекты лекарства приводят к его отмене. Пациент жалуется на головную боль, озноб, повышение температуры. У человека появляются симптомы нарушения функции печени.
 Метотрексат — сильный иммунодепрессант, его применяют в малой дозе, т. к. лекарство обладает значительной токсичностью. Пациент испытывает дискомфорт в эпигастральной области, тошноту, рвоту. У многих людей возникает боль в области печени, изменяется активность ферментов, появляются признаки цирроза.
Метотрексат — сильный иммунодепрессант, его применяют в малой дозе, т. к. лекарство обладает значительной токсичностью. Пациент испытывает дискомфорт в эпигастральной области, тошноту, рвоту. У многих людей возникает боль в области печени, изменяется активность ферментов, появляются признаки цирроза.
Лечение Миастении:
Направлено на коррекцию относительного дефицита ацетилхолина и подавление аутоиммунного процесса. С целью компенсации расстройств нервно-мышечной передачи используют антихолинэстеразные средства: прозерин, оксазил, пиридостигмина бромид (местинон, калимин, амиридин). Важен выбор оптимальной индивидуально компенсирующей дозы в зависимости от клинической формы, тяжести симптоматики, сопутствующих заболеваний, реакции на препарат. При глоточно-лицевой и глазной формах миастении более эффективны пиридостигмина бромид, прозерин и оксазил. Дозы препаратов и интервалы приема индивидуальны. Назначают хлорид или оротат калия, верошпирон, эфедрин. В тяжелых случаях вводят прозерин парентерально (1,5–2 мл 0,05 % раствора внутримышечно) за 20–30 мин до приема пищи. Прием больших доз антихолинэстеразных препаратов может привести к холинергическому кризу. Основными методами лечения этого криза являются отмена антихолинергических средств и повторное введение атропина (0,5 мл 0,1 % раствора внутривенно или подкожно).
При миастеническом кризе, возникающем в результате недостаточной дозы антихолинэстеразных средств, срочно вводят прозерин внутривенно (0,5–1 мл 0,05 % раствора) и внутримышечно (по 2–3 мл через 2–3 ч). Оксазил может быть введен в свечах. Применяют также 5 % раствор эфедрина подкожно, препараты калия внутривенно. Прогрессирующая и угрожающая жизни слабость дыхательных мышц может наблюдаться, несмотря на введение больших количеств прозерина. Больным производят интубацию или трахеостомию, переводят на ИВЛ. Питание больных осуществляют через назогастральный зонд. Необходимо поддерживать баланс жидкости и электролитов, витаминов; по показаниям (метаболический ацидоз) вводится внутривенно капельно 1 % раствор бикарбоната натрия.
Основными методами патогенетического лечения больных миастенией являются тимэктомия, рентгенотерапия и гормональная терапия. Хирургический метод (тимэктомия) показан всем больным в возрасте до 60 лет, страдающим миастенией, но находящимся в удовлетворительном состоянии. Он абсолютно показан при опухоли вилочковой железы. Рентгенотерапия на область этой железы назначается после неполной тимэктомии, при глазной форме миастении, а также при наличии противопоказаний к операции у больных пожилого возраста с генерализованной формой миастении. В тяжелых случаях – при генерализованной миастении – показано лечение иммуносупрессивными препаратами. Назначают кортикостероиды, лучше всего метилпреднизолон (по 100 мг через день). Длительность приема максимальной дозы кортикостероидов ограничивается наступлением значительного улучшения, которое позволяет впоследствии снижать дозу до поддерживающей.
Прогноз. Возможны спонтанные ремиссии, но, как правило, наступает обострение. Беременность обычно вызывает улучшение, хотя наблюдается и усиление имеющихся расстройств. Возможны миастенические кризы с летальным исходом вследствие дыхательной недостаточности. После криза может быть ремиссия. Передозировка антихолинэстеразных препаратов может вызвать мышечную слабость, напоминающую миастенический криз. Раннее применение интубации или трахеостомии в сочетании с ИВЛ позволяет снизить летальность при миастеническом кризе с острой дыхательной недостаточностью.
Лечение миастении
Применение лечения при миастении направляется на достижение двух основных целей:
- Улучшение мышечной работы через передачу нервных импульсов к мышцам.
- Подавление аутоиммунного процесса.
Первая цель достигается путем применения лечебных препаратов антихолинэстеразного направления, подобранных по дозе употребления для пациента в индивидуальном порядке:
- «Прозерина».
- «Оксазила».
- «Пиридостигмина».
Возможно возникновение побочных эффектов, поэтому врач назначает другие средства с целью минимизации вредного воздействия:
- «Эфедрин»;
- «Верошпирон» и др.
Подавление аутоиммунного процесса происходит с помощью глюкокортикоидов («Преднизолона», «Дексаметазона» и пр.). Как только результат достигнут, дозировка уменьшается, но прием препарата не прекращается, так как возможен рецидив.
При отсутствии видимого эффекта или противопоказаниях к глюкокортикоидам, предпочтение отдается иммуносупрессорам. А больным, имеющим опухоль вилочковой железы, назначается лечение хирургическим (радикальным) способом. После оперативного вмешательства рекомендуется пройти рентгенотерапию.
Лечение плазмафарезом (очищением плазмы от антител) широко применяется в медицинской практике.
Дыхательная недостаточность, вызванная кризом миастении, лечится путем проведения трахеостомии, пациента переводят на ИВЛ. Больной питается с помощью зонда, проходящего через нос в желудок.
Также для получения положительного эффекта от лечения врачом назначаются:
- препараты калия (курсовое применение);
- антиоксиданты;
- человеческий иммуноглобулин;
- цитостатики;
- прохождение процедуры облучения гипоталамуса;
- специальное диетическое питание;
- иммунофармакотерапия (экстракорпоральная);
- лечение в санаторно-курортных зонах (в средней полосе).
Что касается диеты, она включает в себя:
- продукты, содержащие в большом количестве калий (это касается картофеля, бананов, кураги, изюма, абрикосов, винограда);
- нежирную, «легкую» пищу (употреблять алкоголь категорически запрещено).
| Пластическая хирургия при миастении и сопутствующем двухстороннем птозе |
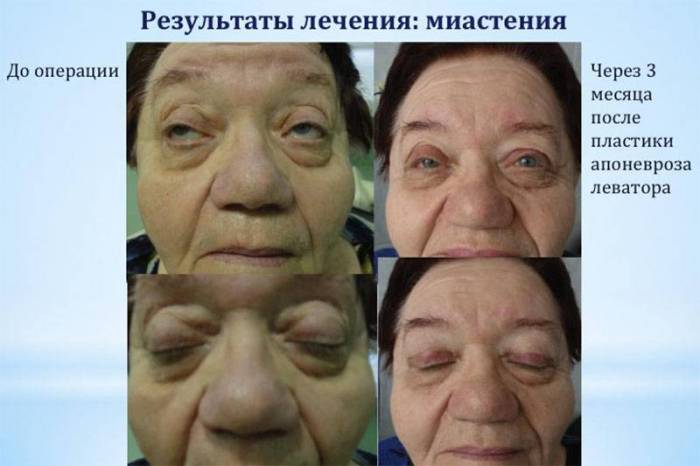 |
Дальнейшее благоприятное прогнозирование возможно тогда, когда больной получил адекватное лечение, если он соблюдал все назначения. Однако в любое время недуг может обостриться и привести больного к смерти.
Миастения гравис
Миастения гравис может проявляться по-разному, все зависит от формы. Их выделяют три:
- бульбарная;
- глазная;
- генерализованная.
При бульбарной форме страдает лишь одна локальная группа мышц. Они обеспечивают жевание, глотание, потому у пациента начинает меняться голос. Он становится хриплым, тихим и даже почти беззвучным.
При глазной форме миастении страдают мышцы, которые обеспечивают движение глазных яблок. Это мышцы, которые поднимают веко, наружная круговая. Пациента, страдающего миастенией, легко узнать по опущенным векам – он не может поднять их из-за поражения мускулов.
Если миастения генерализованная, постепенно затрагивается глазодвигательная, мимическая, шейная мускулатура. У больных на лице появляются глубокие морщины, а улыбка становится неестественной, натянутой. Со временем человеку становится сложно даже держать голову. Это следствие ослабления мышц шеи.
Когда заболевание прогрессирует, в патологический процесс вовлекаются мышцы рук, ног. Такие больные практически утрачивают способность ходить, двигаться, так как мускулатура не испытывает нормальной нагрузки, со временем она атрофируется. Именно генерализованная форма встречается чаще всего.
Миастения может сопровождаться и характерными кризами. Это самая тяжелая форма заболевания. Во время криза полностью отключаются глоточные и дыхательные мышцы. Это прямая угроза жизни, ведь полностью прекращаются движения грудной клетки, ввиду чего наступает кислородное голодание организма.
Овес поможет вылечить миастению
В лечении этого недуга народная медицина советует использование овса. Один стакан овса хорошо промыть, залить ½ литра воды, прокипятить на слабом огне, настоять в течение 60 минут. К половине стакана процеженного настоя добавляют чайную ложечку меда. Принимать до еды (за 30 мин.) четыре раза. Продолжительность лечения составляет три месяца, затем — перерыв на двадцать дней, и курс лечения повторяют. При лечении особо внимательным должно быть отношение к своему рациону. Необходима разнообразная и полноценная пища.
Лук и чеснок для лечения миастении
Взять 3 головки чеснока, очистить и измельчить. Добавить к ним четыре измельченных лимона. Причем, два из них нужно предварительно очистить, а два других использовать вместе с цедрой. Полученную смесь смешать с килограммом натурального меда и льняным маслом (200 г). Эту массу нужно тщательно перемешать с помощью деревянной ложки. Принимают по одной чайной ложечке до еды (за 30 минут) три раза. Лечение миастении народными методами должно сопровождаться соблюдением рационального режима дня и правильным питанием.
К народным средствам для избавления от этого недуга можно отнести смесь из лука и сахара. Измельченный лук и сахар взять по 200 грамм, залить 0,5 литра воды и уварить 1,5 часа при слабом кипении. Когда смесь остынет, к ней добавляют три-четыре чайных ложки натурального меда. Принимают это средство три раза за день по столовой ложке.
Для получения наибольшего эффекта от лечения миастении народными способами, целесообразно чередование трех приведенных выше способов на протяжении года.
Сухофрукты и профилактика миастении
С целью профилактики миастении в народной медицине советуют использование сухофруктов
Вообще, профилактике обострений этого заболевания следует уделять особое внимание. Ведь любое обострение ухудшает состояние больного и может привести к возникновению серьезных осложнений
Поэтому важно избегать стрессовых ситуаций, чрезмерных физических нагрузок, следить за питанием. Особенно важную роль играет присутствие в рационе достаточного количества калия
Именно этот элемент обеспечивает нормальную работу мышц и усиливает терапевтическое действие лекарственных препаратов в случае лечения миастении. Поэтому человек, страдающий этим недугом, должен ежедневно употреблять продукты, богатые калием, а именно, печеный картофель, бананы, изюм, а также курагу.
Лечение миастении
В первую очередь следует пройти обследование и начать лечение. Основные препараты, применяющиеся в лечении миастении — прозерин, калимин, галантамин, оксазил. Основное их действие — блокировать фермент, который расщепляет ацетилхолин, и производить нормальную передачу импульса к мышце от нервного волокна. С приемом этих препаратов (интервалы приема и дозы строго индивидуальны) мышечные силы к больному возвращаются.
Для усиления действия этих препаратов применяются соли калия — 1 раз за день по 1 ч.л. Также полезно употреблять богатые калием продукты: печеный картофель, горох, фасоль, чечевицу, курагу, бананы, орехи, чернослив.
При тяжелом течении миастении назначается гормонотерапия (преднизолон) и цитостатики с иммуносупрессантами: циклоспорин, азатиоприн, циклофосфан. Препараты для лечения миастении вхожи в федеральный льготный перечень, а следовательно, отпускаются бесплатно по рецепту врача.
Медицина движется вперед и разработаны современные методы лечения. Одними из самых эффективных и распространенных являются криофорез и плазмаферез. Это очистка плазмы крови от антител, вредных веществ без риска аллергических реакций и вирусного заражения. Эти методы отличаются тем, что процедура при криофорезе проводится под воздействием низких температур, и сохраняются в неизменном виде все полезные вещества крови. После недолгого курса лечения миастении (5-7 дней) самочувствие пациента улучшается настолько, что он на ближайшие 6-12 месяцев забывает о болезни.
Еще один современный метод лечения миастении хорошо себя зарекомендовал — каскадная фильтрация плазмы. Кровь больного пропускается через нанофильтры, возвращаясь к нему уже очищенная.
Лечение миастении народными средствами
Лечение с помощью средств народной медицины будет эффективно в том случае, если оно проводится параллельно с медикаментозным лечением миастении. С мышечной слабостью наиболее активно борется льнянка обыкновенная. Поскольку растение ядовитое, необходимо строгое соблюдение доз приготовления и приема: стаканом кипятка залить 1 ч.л. травы, 1 час настаивать, процедить. Принимается настой 3-4 раза за день до пищи по 1 ст.л. в течение 3-х недель.
Еще один эффективный рецепт в лечении миастении. В термос с вечера поместить 3 ст.л. травы хвоща, залить 0,5 л кипятка. По утру процедить и принимать з раза за день по 1/3 стакана за 30 минут до пищи. Курс составляет 2 недели, после чего — перерыв на 10 дней. Затем лечение продолжается.
Для поддержания мышц в нормальном состоянии полезен витамин C. Принимать его можно в любом виде: аптечных драже или в составе овощей и ягод. Богаты им шиповник, лимоны, перец, капуста, черная смородина, редька.
Чтобы избежать обострений миастении, следует придерживаться определенных правил. Чтобы не спровоцировать иммунитет, и без того непредсказуемый, не стоит перегреваться на солнце. Нельзя принимать горячие ванны, париться в бане. Категорически запрещено и употреблять (даже в малых дозах). А вот подвижный, без переутомления, образ жизни, очень даже полезен. Это гимнастика, ходьба, работа на даче, походы в лес
Важно наладить сон, он не должен быть менее 7-8 часов в сутки, при этом сон до полуночи должен составлять 1-2 часа. Учеными доказано, что организм именно в этот промежуток времени сам как бы освобождается от стрессов и негатива
И главное — верить в выздоровление.
Выбор препаратов при миастении зависит от степени поражения мышечной ткани и величины нарушения синаптической проводимости. Изменение ионного обмена, связанное с недостатком калия, также требует особого подхода к подбору лекарственных препаратов для терапии. Применяют радикальные методы лечения — оперативное вмешательство или облучение вилочковой железы.
Лечение
Выявляет и лечит миастению врач-невролог при участии иммунолога и отоларинголога. Основной задачей терапии является увеличение объема ацетилхолина в нервно-мышечных синапсах, что достигается путем подавления активности веществ, разрушающих его.
Для сохранения ацетилхолина назначаются препараты на основе неостигмина. К средствам пролонгированного действия относятся производные пиридостигмина и амбедония
В тяжелых случаях используются иммуносупрессивные лекарства и гормоны, подбор которых должен осуществляться с предельной осторожностью
При разработке лечебной тактики необходимо учитывать противопоказания в отношении некоторых препаратов – в частности, запрет на фтор существенно ограничивает возможности выбора лекарственных средств. К противопоказанным относится и ряд других веществ:
- миорелаксанты;
- транквилизаторы;
- нейролептики;
- диуретики;
- фторхинолоны;
- тетрациклин.
В списке запрещенных находятся также средства с магнием и хинином в составе.
Перечень препаратов и действующих веществ, которыми можно лечить миастению:
- Азатиоприн, Атропин;
- Галоперидол, Галантамин;
- Декстроза;
- Иммуноглобулин;
- Хлорид калия;
- Микофеноловая и оротовая кислота;
- Неостигмин;
- Бромид пиридостигмина;
- Преднизолон;
- Спиронолактон;
- Циклоспорин, Циклофосфамид.
Данные лекарства способствуют тому, чтобы в мышцах появлялась сила. Их эффективность повышается в сочетании с правильной диетой. В питании необходимо делать упор на блюда и продукты с высоким содержанием калия – запеченную картошку, бананы, курагу и др.
Миастению лечат также с помощью массажа, причем особое внимание уделяется верхним отделам конечностей – бедрам и плечам – и туловищу. Сеанс должен быть не слишком долгим, но достаточно глубоким, с преобладанием вибрационных и разминающих движений
Курс массажных процедур способствует улучшению крово- и лимфотока, благодаря чему ускоряется метаболизм и выведение продуктов распада из мышц. Это особенно полезно для ликвидации псевдопараличей.
Массаж предпочтительнее делать ежедневно по 30-40 минут, стандартным курсом из 12-15 сеансов, которые повторять ежемесячно. Под действием массажных техник улучшается функциональное состояние мышечных структур и нервных окончаний, снижается рефлекторная возбудимость, и нормализуется сократительная способность мышц, а также ускоряется снятие напряженности.
При отсутствии других вариантов производится удаление тимуса – вилочковой железы
ВАЖНО: всем пациентам с миастенией, перешагнувшим 69-летний рубеж, вилочковую железу удаляют. Хирургический метод используется при опухолях и неэффективности консервативного лечения
Врачи предупреждают, что необходимо максимально сократить время пребывания на солнце и избегать интенсивных физических нагрузок.
Лечение народными средствами
Есть два особенно эффективных рецепта, которые уменьшают неприятные проявления миастении. Рецепт №1: стакан овса засыпать в пол-литровую кастрюлю с водой и варить в течение 40 мин. Настаивать еще час, затем процедить отвар и принимать по полстакана 4 раза в день за полчаса до еды. Для максимального эффекта добавлять в снадобье чайную ложку меда. Курс лечения – 3 месяца, через 2-3 недели его можно повторить.
Рецепт второй: 3 головки чеснока, 2 лимона вместе с кожурой и 2 очищенных лимона измельчить любым способом, добавить стакан льняного масла и килограмм меда. Все перемешать и употреблять трижды в день за 30 мин до еды.
Симптоматика
- Глазная форма патологии характеризуется поражением глазодвигательной мышцы, круговой мышцы глаза и мышцы, поднимающей верхнее веко. У больных при этом двоится в глазах, возникают сложности с фокусировкой взгляда и движением глазных яблок, развивается косоглазие, становится невозможно перевести взгляд с дальнего предмета на ближний. Односторонний птоз — патогномоничный симптом миастении. Веко сильно опускается к вечеру. Утром птоз может быть незаметным.
- При поражении мышц, отвечающих за речь, возникают трудности со звукопроизношением. У больных изменяется голос. Он становится глухим и гнусавым, осипшим и охрипшим, как бы «затухает» при разговоре, становясь совсем беззвучным. У окружающих появляется ощущение, что человек говорит, зажав нос. Сам процесс общения становится очень тяжелым для больного. Даже короткая беседа быстро утомляет его. Чтобы восстановиться полностью, им требуется несколько часов. Эту форму называют бульбарной.
- Слабость жевательных мышц нарушает процесс приема пищи. Особенно это касается пережевывания твердых продуктов питания. К ранним симптомам патологии относится нарушение глотания и отказ от еды. Больные обычно едят во время максимального действия лекарственных препаратов. В утренние часы их самочувствие намного лучше, чем в вечерние, поэтому прием пищи у них запланирован на утро.
- При вовлечении в процесс мышечных волокон глотки состояние больных максимально ухудшается. Даже прием жидкой пищи затрудняется. Больные поперхиваются, когда пьют воду. Жидкость попадает в респираторный тракт, что может привести к аспирации.
- Генерализованная форма является самой опасной и характеризуется вовлечением в процесс мышц туловища и конечностей. У больных возникает слабость мышц глаз, шеи, рук и ног. Они с трудом удерживают голову. При поражении мимических мышц лицо приобретает характерные черты: появляется своеобразная поперечная улыбка, на лбу – глубокие морщины. Больным довольно сложно выразить свои эмоции: они с трудом хмурятся и улыбаются. Пациенты тяжело поднимаются по лестнице и удерживают предметы, быстро утомляются при расчесывании и обычной ходьбе, не могут поднять руки вверх или встать со стула. Появляется шаркающая походка. Постепенно больные теряют способность к самообслуживанию. При распространении процесса на дыхательную мускулатуру ситуация значительно ухудшается. При отсутствии своевременной и адекватной медицинской помощи развивается острая гипоксия, наступает смерть.
Миастения имеет прогрессирующее или хроническое течение с периодами ремиссии и обострения. Обострения возникают эпизодически, бывают длительными или кратковременными.
Особые формы миастении:
- Миастенический эпизод отличается быстрым и полным исчезновением симптомов без каких-либо остаточных явлений.
- При развитии миастенического состояния обострение длится долго и проявляется всеми симптомами, которые обычно не прогрессируют. При этом ремиссии короткие и редкие.
- Под воздействием эндогенных или экзогенных причинных факторов заболевание прогрессирует, а степень и тяжесть симптомов нарастает. Так возникает миастенический криз. Больные жалуются на двоение в глазах, приступообразно возникающую мышечную слабость, изменение голоса, трудности с дыханием и глотанием, гиперсаливацию и тахикардию. При этом лицо багровеет, давление достигает 200 мм рт. ст., дыхание становится шумным и свистящим. Уставшие мышцы полностью перестают слушаться. В итоге может наступить полный паралич без потери чувствительности. Пациенты теряют сознание, дыхание останавливается. В отличие от паралича при миастении функции мышц восстанавливаются после отдыха. Спустя пару часов признаки синдрома начинают нарастать вновь.
При миастении категорически противопоказаны:
Чрезмерные физические нагрузки;
Препараты магния (магнезия, панангин, аспаркам);
Мочегонные препараты (лазикс, фуросемид), за исключением верошпирона;
Курареподобные миорелаксанты, ГОМК, нейролептики и транквилизаторы, и седативные (успокоительные) препараты (кроме «Грандаксина», «Адаптола», брома, пустырника, валерианы, корвалола, валокордина);
Антибиотики, токсичные к синапсу: аминогликозиды (гентамицин, стрептомицин, неомицин, канамицин, мономицин, тобрамицин, сизомицин, амикацин, дидезоксиканамицин-В, нетилмицин), фторхинолоны (эноксицин, норфлоксацин, ципрофлоксацин, офлоксацин, флероксацин, ломефлоксацин, спарфлоксацин), макролиды (доксициклин, эритромицин, тетрациклин, азитромицин);
Антималярийные средства — хинины, хлорохинины;
Уросептики — препараты налидиксовой кислоты (палин);
Противосудорожные препараты — фенитоин, карбамазепин;
Фторсодержащие кортикостероиды, производные хинина, D-пеницилламин;
Антипсихотические средства — нейролептики — фенотиазиды, сульпирид, клозапин;
Препараты, действующие на сердечно-сосудистую систему — В-адреноблокаторы (все, включая тимолол, бетоптик — селективный бета1-адреноблокатор — глазные капли)
Альфа и бета-блокаторы — лабетолол;
Нервно-мышечные блокаторы — миорелаксанты (реланиум), недеполяризирющие миорелаксанты (курареподобные препараты — тубокурарин, ардуан); деполяризирующие миорелаксанты (сукцинилхолин), центральные миорелаксанты (длительно действующие бензодиазепины, баклофен);
Местные анестетики (лидокаин);
Ботулотоксин (инъекции ботокса);
Другие средства — альфа-интерферон, препараты магния — 9-магния сульфат, панангин, аспаркам), иод-содержащие радиоконтрастные вещества, мерказолил ( с осторожностью), статины.
Диагностические мероприятия
Диагностику миастении начинают с осмотра больного и выяснения истории болезни. Затем оценивают состояние мышц и переходят к основным диагностическим методикам.
Невропатологи просят пациентов выполнить следующие упражнения:
- Быстро открыть и закрыть рот.
- Простоять с вытянутыми руками несколько минут.
- Глубоко присесть 20 раз.
- Делать взмахи руками и ногами.
- Быстро сжимать и разжимать кисти.
Эти упражнения больной с миастенией либо не сделает, либо выполнит очень медленно, по сравнению со здоровым людьми. Работа кистями рук у больного вызывает опущение век. Нарастание мышечной слабости при повторении одних и тех же движений — ведущий симптом миастении, выявляемый при данных функциональных пробах.
Основные диагностические процедуры:
- Проба с прозерином помогает неврологам поставить диагноз. Поскольку это вещество обладает очень мощным действием, его используют только для диагностики. В качестве лекарственного средства его применение недопустимо. Прозерин блокирует фермент, расщепляющий ацетилхолин, тем самым увеличивая количество медиатора. Лекарство в данном случае предназначено для подкожного введения. После инъекции ждут 30-40 минут, а затем определяют реакцию организма. Улучшение общего состояния больного свидетельствует в пользу миастении.
- Электромиография позволяет зарегистрировать электрическую мышечную активность. С помощью полученных данных обнаруживают нарушение нервно-мышечной проводимости.
- Электронейрография проводится, если вышеперечисленные методы не дают однозначных результатов. Методика позволяет оценить скорость передачи нервных импульсов к мышечным волокнам.
- Серологический анализ на аутоантитела позволяет подтвердить или опровергнуть предполагаемый диагноз.
- Анализ крови на биохимическое показатели проводится по показаниям.
- КТ или МРТ органов средостения позволяет выявить изменения в тимусе, которые часто становятся причиной миастении.
- Генетический скрининг предназначен для выявления врожденной формы миастении.
Бульбарная форма
Этот вид миастении может стать опасным для жизни больного. Он влечет за собой:
- Дисфонию – расстройство голосовой функции;
- Дисфагию – нарушение глотания;
- Дизартрию – дезорганизацию в работе мышечного аппарата глотки, гортани, а также мягкого нёба.
Описанных симптоматические проявления влекут за собой опасные последствия. Дисфагия может перейти в полную неспособность к глотанию. Список продуктов питания для таких пациентов крайне скуден. Еду назначает врач. Больных приходится кормить через зонд, они теряют вес и слабеют. А значит, их общее состояние ухудшается, что не способствует выздоровлению.
Расстройство голосообразования снижает социальную сферу жизни больных. А дизатрия может стать причиной летального исхода ввиду дыхательных нарушений, вызванных парезом голосовых связок, которые закрывают гортань. Это чревато асфиксией – удушьем.
Причины и механизм развития
Миастения бывает врожденной и приобретенной. Врожденная – это следствие мутирования генов в некоторых белках, ответственных за функцию нервно-мышечных синапсов. Эти синапсы служат для передачи нервных импульсов между клетками. Именно с их помощью нервы взаимодействуют с мышцами.
Чаще всего повреждается ген COLQ, кодирующий коллагеноподобный белок, но в отдельных случаях причиной врожденной миастении становится мутация различных пептидов никотинового рецептора ацетилхолина. Стоит отметить, что врожденная миастения плохо поддается лечению, в отличие от приобретенной, хотя и встречается реже.
Есть несколько факторов, способных при определенных условиях спровоцировать заболевание. Наиболее распространенными из них являются новообразования и патологическое разрастание тканей вилочковой железы – тимуса.
Другие причины возникновения миастении – это уже имеющиеся патологии аутоиммунного происхождения: дерматомиозит, склеродермия и др.; онкологические поражения внутренних органов. Мышечная слабость нередко развивается у пациентов с опухолями мочеполовой системы, легких и печени.
Заболевание начинает развиваться при выработке антител к белковым рецепторам, расположенным на концевых пластинках нервно-мышечных синапсов. Простым языком это можно описать так: у нервного волокна есть проницаемая пленка, способная пропускать активные химические вещества – нейромедиаторы. Они передают нервные сигналы от нервов к мышцам.
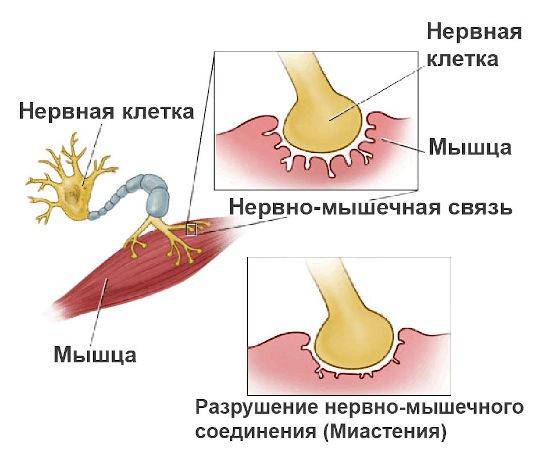
В мышечных клетках также имеются рецепторы, которые утрачивают свойство связывать ацетилхолин, и нервно-мышечная передача существенно замедляется. Так происходит и при миастении – антитела повреждают мышечные рецепторы.
Запустить описанный механизм может психоэмоциональный коллапс, простуда или нарушение работы иммунитета, приведшее к синтезу антител против здоровых клеток организма. При этом страдают прежде всего ацетилхолиновые рецепторы постсинаптической мембраны нервно-мышечных связей – синапсов.
ВАЖНО: по наследству миастения гравис не передается.
Замечено, что в большинстве случаев заболевание выявляется у детей дошкольного возраста и подростков 11-13 лет.
 Миастения: продолжительность жизни и прогноз
Миастения: продолжительность жизни и прогноз Что делать при остром остеохондрозе
Что делать при остром остеохондрозе
 Как избавиться от боли в коленях
Как избавиться от боли в коленях


 Тактика лечения контрактуры коленного сустава, почему возникает, симптомы
Тактика лечения контрактуры коленного сустава, почему возникает, симптомы Артроз тазобедренного сустава: симптомы и лечение
Артроз тазобедренного сустава: симптомы и лечение Как быстро снять боль в поясничном отделе
Как быстро снять боль в поясничном отделе Остеохондроз шейного, грудного и пояснично-крестцового отделов позвоночника: как лечить?
Остеохондроз шейного, грудного и пояснично-крестцового отделов позвоночника: как лечить?