Содержание
Лечение остеохондроза
Существует много вариантов терапии данной болезни позвоночника. Их применяют в зависимости от стадии осложнения. Если патология на начальном этапе, то лучшие средства – медикаментозные препараты и консервативное лечение. В запущенных случаях редко, но может потребоваться хирургическое вмешательство, когда медикаменты не помогают, а пациент теряет чувствительность конечностей, становясь инвалидом.
Что применяется среди медицинских средств:
- НПВС или нестероидные противовоспалительные средства. Эти лекарства быстро купируют боль, связанную с воспалением или раздражением. Лечебный эффект достигается быстро, в течение дня. Поэтому такие медикаменты являются средствами первой линии выбора. Минусы НПВС – нельзя колоть более двух дней. В пероральной форме некоторые виды препаратов используют не более трех недель. Такая ограниченность в применении объясняется высокой гастротоксичностью лекарств. Лицам, страдающим от язвенной болезни или гастрита, дополнительно выписывают медикаменты для защиты слизистой оболочки желудка. Примеры НПВС для лечения болей в позвоночнике – Мелоксикам, Нимесулид, Диклофенак.
- Кортикостероиды – гормональные обезболивающие средства. При выраженных болевых и дегенеративных процессах специальные медикаменты вводят внутрисуставно, чтобы убрать локально воспаление. Рекомендуют применять пролонгированные компоненты. Пример – Дипроспан. Активное действующее вещество действует до 3-4 недель. Некоторым больным хватает одного укола, чтобы забыть о боли надолго.
- Хондропротекторы – препараты, используемые для укрепления и питания хрящевой ткани. У многих пациентов, страдающих от остеохондроза позвоночника, хрящевая и костная ткань слабая, поэтому необходимо ее укреплять. Хондропротекторы не останавливают развитие заболевания и наращивают хрящевую ткань, но способствуют замедлению дегенеративных процессов. Их принимают длительным курсом. Примеры – Дона, Хондрогард.
- Миорелаксанты. Препараты, используемые для расслабления зажатых мышц. Длительность терапии от 2 до 4 недель. Примеры лекарств – Мидокалм, Баклофен.
- Витамины группы В. Нейротропные вещества – В1, В6 и В12 помогают при ишиасе или защемлении седалищного нерва. В больших дозах эти вещества проявляют обезболивающее действие и питают поврежденные нервные волокна.
Методы консервативной терапии включают:
- Мануальную терапию. Метод позволяет расслабить зажатые мышцы, путем работы рук специалиста. В период обострения нельзя применять этот вид лечения.
- ЛФК. С помощью лечебной физкультуры можно укрепить мышцы. Доказано, что боли в спине чаще связаны с мышечной слабостью, так как позвоночник не выдерживает нагрузки, поэтому и возникает усталость, дискомфорт. Чтобы пациент почувствовал облегчение, необходимо 2-3 раза в неделю стабильно выполнять упражнения. Физическая культура улучшает осанку, устраняет боль.
- Массаж. С помощью работы массажиста удается улучшить кровоток в поврежденных мышцах, что положительно сказывается на самочувствии. Усиленный ток крови питает и расслабляет ткани, что помогает бороться со спазмами. Процедура противопоказана в остром периоде и выполняется только во время реабилитации.
- Физиопроцедуры. Консервативное лечение направлено на улучшение кровотока в поврежденных тканях аппаратным методом. С помощью воздействия тока или магнитного излучения улучшается мышечная связь, что помогает бороться со спазмами и хронической болью. Физиотерапия позволяет использовать системные препараты местно, которые хорошо проникает под кожу.
Профилактика заболевания
Остеохондроз позвоночника можно предупредить, если придерживаться здорового образа жизни, включающего отказ от вредных привычек, правильное питание и борьбу с гиподинамией. Также нужно следить за массой тела. Пациенты с ожирением испытывают большую нагрузку не только на спину, но и весь организм. Рекомендуется носить ортопедическую обувь и следить за осанкой.
Диагноз
Диагностика О. и его синдромов в типичных случаях не представляет особых трудностей, но требует полного неврологического, ортопедического и рентгенологического обследования. При обследовании больного выявляют особенности позы, в частности наличие анталгических наклонов туловища, напряжение мышц спины, болезненные точки при пальпации, ограничение движений. Для диагностики грыжи диска показана спинномозговая пункция (см.), при синдроме позвоночной артерии и миелопатии производят вертебральную ангиографию (см.) и венографию позвоночного сплетения (см. Флебография) .
Рис. 1. Боковая рентгенограмма шейного отдела позвоночника больного шейным остеохондрозом: небольшое сужение (1) межпозвонкового хрящевого диска между VI и VII позвонками; склероз смежных за мыкающих пластинок (2) тел позвонков; передние краевые остеофиты (3).
Рис. 2. Боковая рентгенограмма поясничного отдела позвоночника больного поясничным остеохондрозом: сужение (указано стрелкой) межпозвонкового хрящевого диска между III и IV позвонками, замыкающие пластинки тел позвонков склерозированы.
Рентгенол, исследование позвоночника при О. дает возможность установить локализацию, характер и степень распространенности патол, процесса. Лежащий в основе О. дегенеративно-дистрофический процесс в межпозвонковых дисках рентгенологически проявляется уменьшением высоты межпозвоночного пространства; в связи с этим но мере прогрессирования О. смежные поверхности тел позвонков значительно сближаются. Возникающие в диске изменения влекут за собой перестройку структуры смежных поверхностей тел позвонков; они уплотняются и утолщаются. По краям поверхностей тел позвонков образуются костные разрастания, имеющие форму бахромы, клювов или мостиков (рис. 1). Костные разрастания развиваются и на задней поверхности тел позвонков, нередко выступая в сторону позвоночного канала. На фоне измененной замыкающей пластинки тел позвонков определяются полукруглой формы вдавления, образующиеся в результате пролабирова-ния фрагментов межпозвонкового диска,— хрящевые грыжи Шморля (см. Шморля узелки). Вокруг вдавлений развивается реакция в виде ободка склероза. В выраженных случаях О. наблюдается смещение позвонков, обычно не превышающее 1 см, на рентгенограмме в прямой проекции видно смещение в сторону, а на рентгенограмме в боковой проекции — в переднезаднем направлении (рис. 2). В отличие от истинного спондилолистеза (см.) смещение позвонка при О. называют псевдоспондилолистезом.
Для определения степени дисфункции межпозвонкового диска показано так наз. функциональное рентгенологическое исследование (в положении максимально возможного сгибания, разгибания и в среднем положении). При функц, исследовании в норме наблюдается физиол, смещение 2—3 позвонков по отношению друг к другу до 2—3 мм. В отличие от этого при О. псевдоспондилолистез выявляется в пределах 2 позвонков. Нарушение нормальной функции межпозвонкового диска проявляется в виде нестабильности (повышенной смещаемости — более 3 мм) позвонков или, наоборот, функц, блока. Пневмомиелография (см.) и миелография (см.) позволяют выявить выпячивания дисков в сторону позвоночного канала, вдавления и смещения стволов или корешков спинномозговых нервов. Дискография (см.) дает возможность обнаружить изменения в студенистом ядре, уточнить направление и степень его смещения.
Рентгенологически дифференциальную диагностику О. проводят с теми процессами, к-рые приводят к уменьшению высоты межпозвонковых пространств,— с туберкулезным и неспецифическим спондилитом (см.). При О. отмечается уплотнение и утолщение замыкающих пластинок тел позвонков, а не разрушение их, как при воспалительных процессах. Кроме того, О. необходимо дифференцировать с опухолевым процессом, болезнью Кальве (см. Кальве болезнь) и последствиями повреждения дисков.
Реабилитация при обострении остеохондроза
Осложнение, сопровождающееся обострением болезни, сопровождается трудными движениями плечевой области, всего торса, становится тяжело поднимать руки. Иногда люди не хотят лишний раз глубоко вдохнуть воздух либо выдохнуть, во избежания появления усиленных болей. Возникающие боли при осложнениях могут вводить в заблуждение, маскируясь под такие заболевания, как невралгия, приступ сердца, гастрит, холецистит.
https://www.youtube.com/watch?v=JgGLwUsE1zM
Причинами обострения остеохондроза могут служить следующие факторы:
- стресс. При воздействии стрессовых ситуаций на организм, нарушается питание межпозвоночных дисков;
- массаж, проводимый для ликвидации признаков целлюлита, или для достижения максимального эффекта при похудении. Особенно это касается тех случаев, когда массажисту не было сообщено о наличии заболевания остеохондрозом;
- изменения в атмосферном давлении напрямую влияют на состояние межпозвоночных дисков шейного отдела. Смена погодных условий и резкие перепады температур также оказывают негативное влияние на организм при остеохондрозе;
- обострение хронических заболеваний и инфекционных, которые приводят к ухудшению состояния шейного остеохондроза;
- неправильный резкий подъем тяжелого груза;
- неправильные резкие наклоны туловища.
- Положение сидя. Спина прямая. Обеспечить полное спокойствие шейного отдела, то есть не двигать шеей вообще. Плечи развернуты. Руки подставить под подбородок и головой давить на руки, направляя подбородок вниз по направлению к грудине, при этом создав сопротивление руками, не давая движения голове. Задержаться в положении давления подбородка на руки в течение нескольких секунд, затем медленно опустить руки на колени, отдохнуть в течение 10-15 секунд и повторить данное упражнение еще несколько раз. За счет этого упражнения напрягаются мышцы передней поверхности шеи, но позвоночник не принимает никакого участия. Основная функция упражнения состоит в том, что после статического напряжения, наступает максимальное расслабление мышц.
- Положение сидя. Спина прямая. Плечи развернуты. Приложить правую руку тыльной стороной к левой щеке, создав сопротивление рукой, выполнять поворот головы в левую сторону, не давая хода движения голове рукой. Сопротивление продолжать в течение нескольких секунд, после чего расслабиться. Затем приложить левую руку к правой щеке, выполнить тоже упражнение с поворотом головы в правую сторону, создав сопротивление движению головы левой рукой. Выполнить упражнение с каждой стороны три раза.
- Положение сидя. Спина прямая. Скрещенные руки положить на затылок. Выполнять движения головой назад, создавая сопротивление руками в течение трех, четырех секунд. Затем расслабление, опустив руки. Упражнение выполняется три раза. Давление головой, ручное сопротивление должны быть умеренными. Руки необходимо опускать плавно, для того чтобы обеспечить медленное постепенное расслабление мышц шеи. После выполнения данных упражнений, головная боль, напряжение мышц, спазмы шеи будут заметно уменьшаться. Выполнять упражнения необходимо один-два раза в день.
Для того чтобы боли в области шеи не беспокоили во время сна, необходимо спать на прямой постели, которая не должна быть слишком твердой, или мягкой. Подушка должна быть плоской (ортопедической), если нет таковой, то можно свернуть полотенце в виде валика и положить под голову. При выборе ортопедических изделий, следует проконсультироваться с лечащим врачом или специалистом по товару.
Важно в процессе восстановления придерживаться определенных правил питания. Важно исключить из рациона блюда, богатые углеводами и жирами, также нужно отказаться от жирных, жареных, соленых, копченых блюд
Отдайте предпочтение продуктам, содержащим витамины, фосфор, кальций. Употребляйте каши, овощные супы и пюре, больше овощей и фруктов. Очень важно употреблять желатиносодержащие продукты. Полезно для больных хрящи животных и холодец.
Лечение хондроза
Как лечить хондроз? Терапия подбирается исходя из стадии заболевания, тяжести его течения. Обычно применяются консервативные способы лечения для снятия обострений, устранения боли, улучшения работы нервных стволов, профилактики дистрофии позвонков.
Медикаментозное лечение хондроза включает препараты из списка:
- Нестероидные противовоспалительные средства (Мовалис, Аркоксиа, Кетонал). Без них невозможно снять острую форму, избавиться от боли. Могут использоваться курсами в таблетках, мазях, либо применяются разово с симптоматической целью. В самых тяжелых случаях НПВС вводят в уколах.
- Миорелаксанты (Мидокалм, Сирдалуд). Обычно назначаются в форме инъекций. Предназначаются для снятия мышечного спазма, поскольку при хондрозе напряженные мышцы сжимают нервные корешки, чем вызывают боль.
- Сосудистые средства (Трентал, Актовегин). Используются для лечения сосудистых нарушений и хронических расстройств кровообращения.
- Хондропротекторы (Алфлутоп, Артра, Дона). Назначаются при хондрозе длительными курсами (до года и более) для улучшения питания межпозвоночных хрящей. Дополнительно могут наноситься на кожу в форме кремов, гелей.
- Массажные мази. Разогревающие мази применяются для снятия мышечного спазма (зажима), охлаждающие – для уменьшения боли в острой форме заболевания.
Также для лечения патологии используются витамины группы В, нейропротекторы, антиоксиданты и антигипоксанты. Наиболее часто указанные лекарства применяются при шейном хондрозе, поскольку способствуют улучшению кровоснабжения головного мозга. Курс лечения дополняется ЛФК, массажем, остеопатией и мануальной терапией. Снять проявления заболевания помогает физиотерапия: чаще всего назначают магнитотерапию, электрофорез, микротоки, Дарсонваль, лазеротерапия. Оперативное лечение проводится только при грыжах, пролапсе и соскальзывании диска, когда боль становится невыносимой. В остальных ситуациях ЛФК и курсовая терапия до 2-3 раз в год помогают держать болезнь под контролем и добиваться стойкой ремиссии.
Этиология и патогенез остеохондроза позвоночника
Остеохондроз позвоночника имеет длительный патогенез развития (от нескольких месяцев до десятилетий). Это зависит от факторов, влияющих на развитие заболевания.
Факторы риска:
- Возраст. В этой группе риска находятся люди преклонного возраста (старше 60). У людей младше 35 лет —заболевание встречается редко. Вследствие возрастных изменений происходят нарушения в гормональном фоне человека, что делает мышечную ткань и стенки кровеносных сосудов более пористыми, а значит более уязвимыми. Это провоцирует нарушения обмена веществ, перегружает межпозвоночные диски.
- Аутоиммунные заболевания, которые могут воспринять хрящевую ткань как инородную и начать разрушать ее.
- Травмы позвоночника. Это одна из главных причин развития остеохондроза у людей молодого возраста. Считается, что более половины людей, имеющих травмы позвоночника в молодом возрасте, страдают остеохондрозом позвоночника в старости.
- Избыточный вес, уменьшающий срок изнашиваемости межпозвоночных дисков. Хрящевые диски служат своего рода амортизаторами позвоночника, которые обеспечивают его подвижность во время физической нагрузки, ходьбы, бега и пр. и защищают костную ткань от разрушения и появления микротрещин. Тяжесть лишнего веса делает нагрузку еще более сильной, что ускоряет процесс разрушения хрящевых дисков.
- Плоскостопие.
- Генетическая предрасположенность.
- Заболевания эндокринной системы, которые провоцируют нарушения метаболизма, что в свою очередь негативно влияет на состояние хрящевой ткани.
Остеохондроз может длительное время находиться в «спящем состоянии». Многие пациенты узнают о заболевании при наличии сильных болевых ощущений, когда дистрофический процесс в хрящевой ткани уже повредил нервные корешки.
Существуют такие этапы патогенеза остеохондроза позвоночника:
- Нарушение кровообращения в межпозвоночных дисках и прилегающих структурах.
- Нарушение гормонального фона и обмена веществ в организме и межпозвоночных дисках, в частности.
- Деградационные процессы пульпозного ядра. На этом этапе происходит изменение строения межпозвоночного диска — уменьшается ядро, происходит утончение самого диска, нагрузка на фиброзное кольцо увеличивается, что влечет за собой различные расслоения, микротрещины, иногда разрывы.
- Протрузия межпозвоночных дисков — выпячивание ткани межпозвоночных дисков, зачастую в сторону позвоночного канала, ущемляя его, вызывая сильные болевые ощущения.
- Межпозвоночные грыжи. Прогрессирование протрузии приводит к разрушению связок, изменению высоты и формы диска, что в свою очередь провоцирует образование грыж.
- Компрессия корешковых артерий.
- Хроническая недостаточность кровоснабжения спинного мозга.
Метод гирудотерапии
Медицина многими методами дает возможность воздействовать на остеохондроз. Лечение пиявками помогает повысить активность суставов, а действующее вещество (гирудин), находящееся в их слюне разжижает кровь, помогает восстановлению и регенерации пострадавших тканей за счёт лучшего усвоения питательных веществ, снимает отеки, боль, защемление нервов, повышает действие других консервативных методов. Процедура безболезненная и за один сеанс, который длится 30-60 минут, используют 5-7 особей аптечной, или лечебной пиявки.
Курс лечения состоит из 8-10 процедур с периодами между ними 5 дней.
В связи с тем, что у подавляющего большинства людей наблюдается различный по степени тяжести остеохондроз позвоночника, и заболевание недооценено по своим последствиям, имеет смысл обратиться, как можно раньше в клинику за медицинской помощью к нашим специалистам широкого профиля и провести соответствующее лечение, предварительную диагностику заболевания.
 5 эффективных методов лечения юношеского остеохондроза
5 эффективных методов лечения юношеского остеохондроза

 Как восстановить межпозвоночные диски без операции: методы и их эффективность
Как восстановить межпозвоночные диски без операции: методы и их эффективность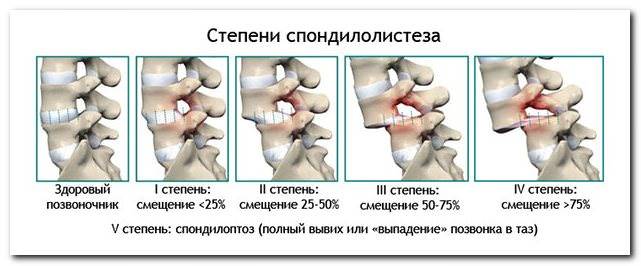 Смещение дисков позвоночника: причины, симптомы, методы лечения
Смещение дисков позвоночника: причины, симптомы, методы лечения Заболевания позвоночника
Заболевания позвоночника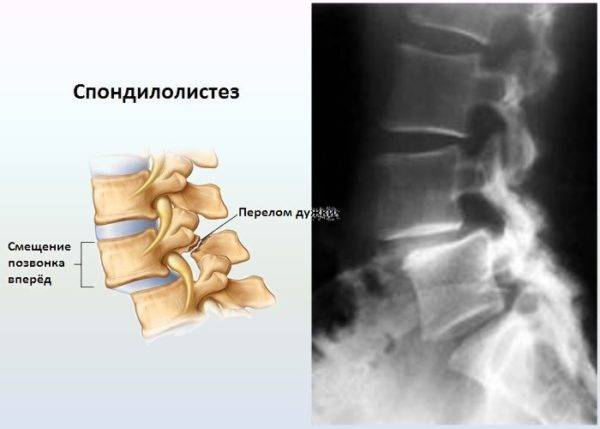 Cмещение позвонков поясничного отдела упражнения
Cмещение позвонков поясничного отдела упражнения