Содержание
Виды
В практической травматологии травмы лодыжки принято разделять по механизму травмы. Механизм может быть:
- супинационным (смещение стопы или ротация в голеностопном суставе вовнутрь);
- пронационным (движение стопы или ротация в голеностопном суставе наружу).
По локализации травмы перелом правого или левого голеностопного сустава может быть с медиальной стороны (внутренней лодыжки), или с латеральной (наружной лодыжки). Иногда повреждение происходит одновременно с двух сторон (двойной перелом лодыжек). Наиболее часто встречаются переломы латеральной лодыжки без смещения, реже – перелом латеральной лодыжки с небольшим смещением.
Актуальной остается классификация по месту локализации травмы и направлению линии разрушения кости. Выделяют такие повреждения:
-
Краевой или боковой перелом лодыжки. Травма возникает с боковых сторон лодыжки на расстоянии до 5–10 мм от края. Такой вид повреждения лодыжки характеризуется тем, что при нём могут появляться отломки кости небольших размеров, которые сложно сопоставить.
- Апикальный перелом лодыжки. «Апекс» – верхушка. При таком виде травмы зона повреждения локализуется на верхушке лодыжки (анатомически – это нижняя часть).
- Косой перелом. Если происходит перелом косточки и большеберцовой кости, и в этот момент продолжает смещаться таранная кость, развиваются переломы медиальной лодыжки с формированием косой линии перелома (косой перелом наружной или внутренней лодыжки).
Существует такое понятие, как трещина косточки (неполный перелом лодыжки). Для данного вида травмы характерно то, что линия повреждения проходит между неповрежденными структурами и не разделяет кость полностью. Другим вариантом трещины является повреждение, при котором есть линия перелома, но смещения костных фрагментов не происходит.
В зависимости от того, есть ли дополнительные повреждения костей и голеностопного сустава, выделяют такие подвиды перелома лодыжки:
- открытый (при повреждении мягких тканей в области поврежденной лодыжки);
- закрытый (если нет никаких повреждений мягких тканей);
- перелом голеностопа со смещением (когда происходит смещение отломка кости);
- перелом внутренней или наружной лодыжки без смещения (кости остаются в одной оси);
- двусторонний (одновременный перелом двух лодыжек);
- внутрисуставной перелом голеностопного сустава (трещина или раскол суставных хрящей голеностопа);
- с вывихом (когда происходит вывих стопы в голеностопном суставе).
На все травмы нижней конечности приходится 55% переломов лодыжек, 20% – с вывихом в голеностопном суставе.
Существуют и отдельные классификации. Наиболее простой в использовании является универсальная градация по месту получения травмы. Она происходит следующим образом:
- тип А: повреждение лодыжек ниже голеностопного синдесмоза;
- тип В: травма лодыжек на уровне синдесмоза;
- тип С: все травмы лодыжек, которые локализуются выше синдесмоза.
Данная классификация создана для удобства формирования диагноза врачами‐травматологами. При высоких повреждениях, типа С, процесс лечения более простой. Травмы на уровне синдесмоза являются наиболее тяжёлыми, поскольку требуют оперативного лечения для восстановления целостности связочного аппарата.
Лечение перелома лодыжки
Основой любого лечения перелома конечности считается восстановление прежних функций, до момента травмы.
Когда рекомендации врача выполняются корректно, выздоровление гарантировано.
Лечение перелома
Выделяют методы лечения сломанных костей:
- Лечение без наложения гипсовой повязки. Способ заключается в применении терапевтических средств, назначается при лёгких повреждениях. Выздоровление наступает примерно через 8 недель.
- Наложение гипса применяется при травмах без смещения, со смещением, с переломами, утяжеленными вывихом или подвывихом. В этих случаях перед наложением гипсовой повязки деформированная кость вправляется. Повязка накладывается на ногу от стопы до колена. Срастание костей происходит в течение 2 месяцев.
- Оперативное вмешательство применяется при открытых переломах либо при тяжёлых с подвывихом, смещением или вывихом, когда гипсовая повязка не способна зафиксировать обломки костей, они смещаются. Хирургическое вмешательство показано при лечении неправильно сросшихся костей либо в случаях полного несрастания. Обязательно, для контроля корректности установки костей на места, успешного срастания необходимо регулярно делать рентген сломанной конечности. Полное восстановление происходит в период 1,5 – 2 месяца.
- В скелетной вытяжке нуждается пациент с серьезным смещением, вывихом или подвывихом, чьи отломанные части костей не фиксируются на прежних местах. В подобной ситуации используется спица с грузом, вес которого, порой, достигает 12 кг. Через месяц вытяжка снимается, пациенту накладывается гипс, постельный режим сохраняется. Выздоровление в таких тяжёлых случаях затягивается порой до полугода.
Реабилитация
Основные задачи реабилитации после перелома заключаются в снижении отека холодными компрессами, подъемом ноги выше уровня сердца. Пациент, находясь в ортезе, должен выполнять движения в стопе – разгибание и сгибание.
Когда разрешается наступать на ногу
Первая фаза реабилитации продолжается 1–6 недель после перелома. Использовать костыли можно практически с первого дня. Пациентам с переломами до двух элементов разрешено частично переносить вес тела на пораженную ногу. Только со 2–4 недели иммобилизации допускается становиться на стопу при ходьбе на костылях. Вплоть до 6 недели после операции нельзя полностью нагружать поврежденную конечность даже с костылями. Становиться на ногу разрешается после 6–8 недели реабилитации с учетом достижения нужного объема разгибания и сгибания стопы.
Бандаж после перелома голеностопа
Бандаж используется для стабилизации голени, помогает быстрее вернуться к полноценной ходьбе. Жесткие ортезы рекомендовано носить еще 2–6 недель после остеосинтеза. Эластичные бандажи в виде чулка снижают отечность и стабилизируют стопу, предотвращая повторные травмы.
Помогают ли мази после перелома
Мази нужно для снятия отека после гипса. С помощью обезболивающего эффекта наружные средства помогают разработке сустава, снятию контрактуры. Чаще всего наносят составы с живокостом, ибупрофеном. Применяют компрессы с димексидом, который разводится в пропорции 1 к 4 с лидокаином или водой для инъекций. Солевые ванны снижают отечность.
Примеры гимнастических упражнений
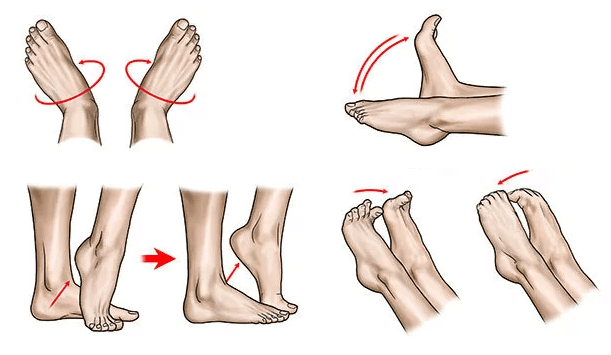
Гимнастические упражнения начинаются еще на первом этапе реабилитации после хирургического вмешательства. Основное задание – тренировать и усиливать дорсифлексию, которая требуется при шаге. Упражнения проводятся в положении лежа, при этом нога лежит на возвышении. Пациент выполняет до 3–5 раз в сутки следующий набор упражнений:
- сгибание и разгибание стопы;
- наружная и внутренняя ротация стопы;
- сгибание и разгибание пальцев;
- выведение цифр и букв с помощью голени в воздухе.
Дополнительно используется растяжка икроножной мышцы с помощью полотенца, для чего пациент перекидывает его через стопу и тянет двумя руками на себя по 30 секунд. Дополнительно используется ретроградный массаж (снизу вверх) для стимуляции оттока крови и лимфы, электростимуляция мышц.
Упражнения на второй фазе реабилитации, которая продолжается с 6 по 8 неделю после операции, позволяют вернуть объем движения в суставе на 50% и более. С этого периода начинается восстановление стереотипа ходьбы с активацией стабилизаторов стопы, постановкой ноги на пятку и отталкиванием носком. Пациента обучают симметрично нагружать конечности. Для укрепления мышц и расширения диапазона движений применяют велотренажер. Проводят мобилизацию подтаранного сустава, усложняя сгибание лодыжки с помощью эластичных лент. Продолжают растяжку икроножной мышцы, стоя на ступеньке, и двуглавой мышцы бедра с наклонами вперед. Добавляют следующие упражнения:
- приседания с небольшой амплитудой;
- подъемы на носки;
- стойка на одной ноге с активацией задней большеберцовой мышцы.
Мышцы стопы укрепляются с помощью эластичных лент, тренируется пронация и супинация. В условиях реабилитационных центров выполняют ручную мобилизацию суставов. На третьей фазе реабилитации после 8 недели добавляются прыжки, увеличивается амплитуда приседаний, используется зашагивания на ступеньку.
При восстановлении после иммобилизации в гипсовой повязке используются аналогичные упражнения. Первую неделю после снятия гипса сустав разрабатывают в теплой воде, применяют парафинотерапию, массажи. Иногда функция голени восстанавливается только через 1–2 месяца, а хромота проходит спустя полгода. Сроки реабилитации сокращаются с помощью упражнений и массажа.
Причины
Рентген
Существует три механизма повреждения лодыжки: пронационный, супинационный, ротационный (скручивание при фиксированной стопе).
Перелом лодыжки пронационного типа происходит в момент, когда стопа поворачивается наружу, а действие осевой силы приводит к тому, что лодыжка ломается в момент контакта с таранной костью. Если травматическая сила мощная, то может происходить комбинированный перелом лодыжки с повреждением костей голени.
Если деструкция происходит в положении пронации стопы, есть большой риск повредить дельтовидную связку. При ротационных скручиваниях могут возникать апикальные, боковые переломы внешней или внутренней лодыжки. Иногда возникает отрыв косточки у места основания.
Случается так, что после деструкции лодыжки человек продолжает нагружать ногу (не успел упасть или разгрузить ногу), тогда возникает повреждение переднего синдесмоза голеностопного устава.
Супинационный перелом лодыжки правой или левой голени – это травма, которая возникает при резком или форсированном подворачивании стопы (поворот подошвой в медиальную сторону). Для супинационных переломов лодыжки характерно сопутствующее повреждение пяточно‐малоберцовой связки.
Если при диагностических мероприятиях было установлено, что возник косой перелом лодыжки с повреждением большеберцовой кости и вывихом стопы, то он называется полным, завершённым, супинационным переломом.
В практике существует ещё один классический вид перелома лодыжки. Если в момент воздействия травмы стопа была зафиксирована (езда на лыжах, сноуборде), возникает комбинированное повреждение: перелом лодыжки с задним вывихом стопы, с переломом переднего или заднего, дистального края костей голени – перелом Потта‐Десто.
Иногда фиксация одной стопы приводит к формированию ротационных травм, при которых ломается малоберцовая кость (на любом уровне). В момент скручивания отламывается нижний полюс косточки малоберцовой или большеберцовой кости.
1 Строение голеностопного сустава
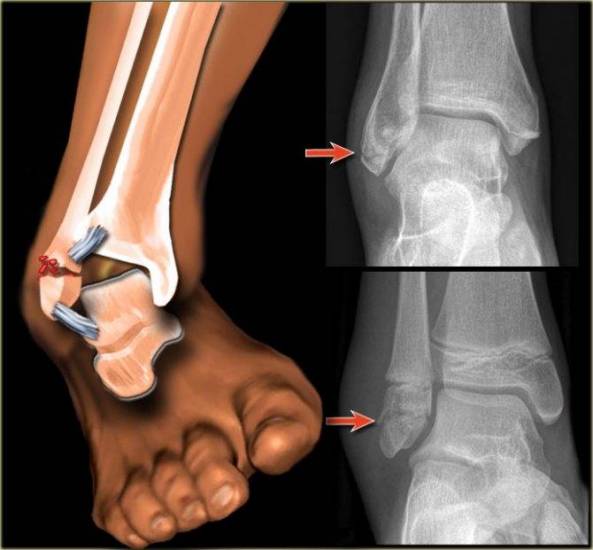
Голеностоп – это одно из наиболее крепких соединений в скелете человека, на который ложится почти вся масса тела. Оно состоит из трех костей (большеберцовая, малоберцовая, таранная), соединенных за счет надежного связочного аппарата. Голеностопный сустав обладает блоковой структурой. Концы больше- и малоберцовой костей располагаются между таранной костью, формируя так называемую «вилку». Сам сустав окружен суставной капсулой. При движении, в голеностопе происходят сгибательно-разгибательные движения, а так же незначительные повороты стопы. В районе большеберцовой кости находиться дистальное утолщение образующее медиальный (внутренний) мыщелок, а в области малой – латеральный мыщелок (наружный). Мыщелки (они же лодыжки), не имеют защиту в виде подкожно-жировой клетчаткой, мышц или фасций, они видны под кожным покровом, что повышает риск травмирования, что чаще всего и происходит. Реже случается одночастное повреждение обоих лодыжек с подвывихом стопы.
Подготовка и особенности проведения
Выполнять диагностику голеностопного сустава будет врач-рентгенолог. Вначале он поможет расположиться пациенту на столе и помещает пленку, необходимую для отображения результатов диагностики, в подходящее отделение под столом на уровне той области тела, фото которой необходимо получить.Бывают ситуации, когда для поддержания верного положения применяют мешки с песком, полушки и остальные приспособления. Пациент должен быть совершенно неподвижным, а во время снимка не дышать несколько секунд. Это позволит получить снимок с более чекой картинкой.
Во время работы рентгеновского оборудования врач отходит к стене или полностью покидает кабинет. Как только был получен первый снимок, то врач просит пациента сменить слегка положение тела. Затем выполняются повторные снимки. При диагностике коленного, локтевого и лучезапястного суставов выполнятся 2-3 снимка под разными наклонами.
Процедура не требует специальной подготовки. Пациенту необходимо снять обувь, одежду с ног, украшения, любые металлические предметы, надеть свинцовые накладки.
Для сравнения врач иногда просит сделать рентген здоровой лодыжки.
Особенностью проведения рентгеновского обследования стопы является то, что оно осуществляется двумя способами.
- Диагностика с нагрузкой часто выполняется при подозрении на плоскостопие. Ее отличие заключается в том, что пациент стоит на ноге, которую обследуют, а другу конечность поджимает. При переносе всего веса на одну стопу ее патологические изменения будут более отчетливо видны на снимке.
- Стандартный способ применяют в большинстве случаев. Он предполагает снятие показателей в двух проекциях (спереди, сбоку). Иногда назначают менее распространенные способы. Конечность снимают сзади и спереди, только со стороны стопы, под углом (косая проекция). При артрите делают фото двух конечностей — норма и пораженная стопа.
Лечение патологии
Традиционное
Как долго длится терапия, зависит от тяжести нарушения, в тяжелых случаях больному нужно будет восстанавливаться длительный срок, а реабилитация после перелома лодыжки составляет в среднем 1,5—3,5 месяца. Если у больного закрытый перелом медиальной лодыжки либо латеральной без смещения и разрыва связок, то под общей анестезией совмещают поврежденные фрагменты, затем накладывают гипс, которым захватывают голеностоп до коленной чашечки.
Показания к операции
Оперативное лечение необходимо в таких ситуациях:
- открытое повреждение щиколотки;
- невозможность вручную вправить смещение;
- неправильное срастание старого нарушения;
- двойной перелом;
- разрыв связок, сухожилий и мышечных тканей.
Назначают следующие виды хирургического лечения:
- Остеосинтез внутренней лодыжки. Хирургия заключается в надежной фиксации лодыжки под углом 90 ° к оси перелома. Затем при помощи штифта фиксируется внешняя лодыжка.
- Скрепление межберцевого сустава. Фиксатор закрепляется сквозь мало- и большеберцовые кости, дополнительно проводится закрепление гвоздем.
- Остеосинтез обломков большеберцовой кости. В голеностопном суставе проводится вскрытие, а при помощи длинного шурупа соединяются обломки кости.
Реабилитация
Пока срастается поврежденный участок, любые нагрузки на конечность запрещены. Через 1,5—2 месяца после операции больной может начать ходить при помощи костылей. Если реабилитационный период проходит без осложнений, кость срастается нормально, гипс можно снимать. После снятия гипса на поврежденный участок накладывается эластичная повязка.
ЛФК, питание и другие процедуры
Чтобы не возникли осложнения после перелома лодыжки, важно правильно питаться и постепенно увеличивать нагрузку на пораженный участок. Питание при переломе должно быть полноценным, включать витамины и минеральные компоненты, также для быстрого восстановления рекомендуется принимать рыбий жир
Диета основывается на употреблении:
- мяса и рыбы;
- молока, творога, йогурта;
- каш и макарон из твердых сортов пшеницы;
- яиц;
- фруктов, овощей, зелени.
ЛФК сначала должно проводиться под наблюдением тренера, затем упражнения делают самостоятельно в домашних условиях
Также важно иметь в виду, что пока пораженный участок срастается, выполнять массаж и другие разминательные процедуры противопоказано. Дома для уменьшения отечности и снятия болевых симптомов рекомендуется делать холодные компрессы, но только если врач не против
Физкультура после снятия гипса
После того как кости человека полностью срослись, доктор снимает гипсовую повязку. Это приблизительно через три — шесть недель после получения травмы. В период реабилитации упражнения становятся интенсивнее и разнообразнее. Для каждого пациента доктор составляет индивидуальную программу занятий. Эти упражнения достаточно просты, но они помогают окончательно восстановить ногу после перелома лодыжки.
- ходьбы, полностью опираясь на травмированную конечность. Однако если появляются болезненные ощущения, то необходимо ослабить опору;
- махов ногой и задерживание ее на несколько минут в воздухе;
- поступательных вращений стопой;
- перекрестных махов ногами, лежа на полу (упражнение «ножницы»);
- постепенного поднятия на носок как двух ног, так и одной;
- подъема ноги назад, не прогибаясь в спине;
- подъема ноги в колене с задержкой конечности в воздухе.
Ходить можно как по ровной поверхности, так и по тренировочной дорожке. Полезно будет спускаться, и подниматься по лестнице, однако после травмы спуск будет немного тяжелее, чем подъем. В момент восстановления желательно использовать индивидуальные стельки, которые разрабатываются для каждого пациента с учетом анатомических особенностей именно его стопы. Такая стелька является профилактикой плоскостопия, искривления пальцев и прочих последствий перелома лодыжки.
Если перелом не отягощался смещением костных отломков, то утраченные функции возвращаются приблизительно через 1-1,5 месяца реабилитации. В случае перелома со смещением восстановительный период может занимать от трех месяцев до полугода. В случаях, если реабилитация по каким-то причинам затягивается, пациенту следует обратиться к доктору и пройти полное обследование.
Первая медицинская помощь
Первую медицинскую помощь следует оказать независимо от того, прибудет ли карета неотложной помощи или нет. После разговора с диспетчером следует принять обязательные меры:
- Уложите больного на ровную и твердую поверхность. Успокойте его, постарайтесь находиться рядом с пострадавшим. У него паника, его следует поддержать.
- Осмотрите лодыжку: снимите штаны, обувь, носки. Оцените, есть ли кровотечение. Придайте конечности наименее болезненное положение.
Симптомы перелома: выраженный болевой синдром, отек, боль при прикосновении к лодыжке, кровоподтеки и ограничение движений. При переломовывихах лодыжка принимает неестественное положение.
Что делать, если течет кровь:
- Если капиллярное кровотечение – обеззаразить рану антисептиком (Хлоргексидин, Перекись водорода), обернуть место марлей;
- Если венозное кровотечение (течет медленно, кровь почти черная) – приподнять ногу выше сердца, на рану наложить давящую повязку;
- Если артериальное (кровь бьет фонтаном синхронно с пульсом) – попробуйте найти артерию и прижать ее к кости выше раны, там же наложите жгут. Саму рану обработайте антисептиком. К жгуту прикрепите записку с точным временем наложения жгута.
Достаньте из аптечки обезболивающее и дайте пострадавшему. Например, Диклофенак, Кеторолак, Кетопрофен или Индометацин.
Наложите на место перелома холод. Подойдет лёд, замороженное мясо, овощи или холодная бутылка. Помните, что лёд нужно обернуть в ткань и только потом накладывать на перелом лодыжки. Максимальное время прикладывания – 25–30 минут.
Далее нужно перейти к иммобилизации конечности.
Иммобилизация
Главная задача иммобилизации – зафиксировать в правильном положении лодыжку так, чтобы она не совершала случайных и пассивных движений. При иммобилизации следует помнить, что нижняя конечность должна находиться в таком положении, при котором стопа направлена вверх.
Что нужно для фиксации:
-
Найдите прямой, длинный и твердый предмет, подходящий по длине голени. Подойдут и подручные средства: палки, арматуры, доски.
- Приложите к ноге снизу или сбоку.
- Закрепите фиксатор, обмотав эластичным бинтом конечность. Начинайте бинтовать со стопы, заканчивайте коленным суставом.
Если вообще нет никаких подручных материалов, зафиксируйте конечность эластичным бинтом так, чтобы голеностоп не проворачивался и не двигался. Если нет бинта – используйте одежду.
Лечение трещины голеностопа без смещения
Предоставьте больному первую помощь. Она состоит из 8 простых шагов:
- Оцените ситуацию. Если что‐то угрожает здоровью пострадавшего – перетащите или перенесите его в безопасное место. Избавьтесь от потенциально угрожающих факторов.
- Вызовите скорую помощь и успокойте пострадавшего. Уложите человека, обеспечьте ноге полный покой, попросите больного не двигаться.
- Обезбольте трещину лодыжки. Используйте таблетки: Диклофенак, Ибупрофен, Нимесулид.
- Освободите лодыжку от одежды: приподнимите брюки, снимите носки и обувь. Осмотрите место трещины на наличие повреждений кожи. Если повреждения присутствуют – обработайте рану Перекисью водорода или антисептиком (Хлоргексидин). Если таких средств нет, подставьте ногу под прохладную проточную воду и очистите рану от грязи. Перевяжите ногу бинтом.
- Теперь следует приложить холод к ноге. Достаньте из морозилки лед или замороженное мясо. Приложите к трещине лодыжки на 15 минут, но сначала заверните холод в ткань – так вы предотвратите переохлаждение кожи и обеспечите целостность нервов.
- Спустя 15 минут уберите лед и приступите к фиксации лодыжки. Это можно сделать подручными средствами. Найдите длинный и твердый предмет, по размеру подходящий расстоянию от колена до пятки. Приложите его к ноге, прикрепите эластичным бинтом или марлей. Если вы не можете найти такой предмет – прибинтуйте здоровую ногу к больной.
- Придайте ноге возвышенную позицию. На подушку положите лодыжку так, чтобы она была выше уровня сердца. Так вы уменьшите отек и боль.
- Ожидайте скорую помощь и находитесь рядом с пострадавшим. Дайте больному питье: теплый чай или воду.
После оказания первой помощи трещина лодыжки нуждается в консервативной терапии. Хирургическая операция не показана. Оперативное лечение и рекомендации по избежанию хромоты описаны в этой статье.
Консервативная терапия представляет собой наложение гипсовой лангеткиздесь
Сколько ходить в гипсе
Пострадавшему с трещиной лодыжки необходимо проходить с гипсом от 7 до 12 недель. Такой период обуславливается скоростью срастания костей, эффективностью лечения. Пожилому человеку с дистрофическими заболеваниями опорно‐двигательного аппарата необходимо ходить в гипсе 12 недель, а молодому пациенту – 7–8 недель.
Во время ношения гипса пациенту с трещиной лодыжки нужно проходить контрольную рентгенографию. Это необходимо, чтобы оценить степень срастания лодыжки и процесс образования костной мозоли.
Сколько лечить повреждение, сроки реабилитации
Лечение заканчивается в момент, когда пациент начинает ходить без вспомогательных приспособлений. Для этого необходимо от 6 до 12 недель терапии. После снятия гипса начинается реабилитация – восстановление утраченных функций конечности.
При трещине лодыжки реабилитация длится 2–3 месяца и состоит из таких периодов:
- Ранний период (длится первый месяц). Пациент разрабатывает мелкую моторику пальцев стопы, голеностопный сустав и колено.
- Поздний период (от 1 до 3 месяцев). Пациент учится ходить на носках, прыгать со скакалкой, бегать и приседать на носочках.
Сроки реабилитации зависят от таких факторов:
- возраст;
- масштаб трещины;
- сопутствующие травмы;
- питание и выполнение назначений врача.
Прогноз при трещине лодыжки благоприятный: до 80% пациентов полностью восстанавливаются за 3 месяца. У 20% возникают осложнения и нарушения сращения трещины, патологии голеностопного сустава. Причина – непослушание врачей, нежелание придерживаться назначений по лечению и питанию, небрежное выполнение восстановительных упражнений.
 Позиционный винт при переломе лодыжки
Позиционный винт при переломе лодыжки
 Чем можно заменить гипс при переломе лодыжки
Чем можно заменить гипс при переломе лодыжки
 Через сколько можно снять гипс при переломе пальца на ноге
Через сколько можно снять гипс при переломе пальца на ноге



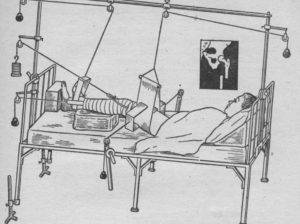 Сколько времени лежать на вытяжке при переломе ноги
Сколько времени лежать на вытяжке при переломе ноги Сколько отделов в позвоночнике человека сколько костей
Сколько отделов в позвоночнике человека сколько костей Помощь при переломе ребер, при переломе ребер необходимо
Помощь при переломе ребер, при переломе ребер необходимо Как правильно ходить на костылях с локтевыми костылями
Как правильно ходить на костылях с локтевыми костылями