Содержание
Не сгибаются пальцы рук: причины и что делать
35647
Метод ректального измерения температуры
Этот метод чаще всего используется для измерения температуры тела у младенцев, поскольку удержать термометр у них под мышкой сложно, а использовать метод измерения температуры во рту – опасно. Конечно, можно использовать инфракрасный термометр, однако при всех его достоинствах, он имеет и существенные недостатки. К тому же из-за высокой стоимости он доступен не всем, а дешевые модели не обеспечат качественного измерения температуры.
Определение ректальной температуры осуществляется в прямой кишке. Этот способ считается наиболее точным из всех существующих, поскольку температура прямой кишки и внутренних органов одинакова. Достигается это за счет того, что сфинктер закрывает задний проход от внешней среды.
Для ректального измерения температуры используют два вида термометров:
- ртутный;
- электронный (цифровой).
Ртутный термометр есть практически в каждой домашней аптечке, именно его чаще всего используют для ректального измерения температуры. Также для этой цели подходит электронный термометр с резиновым или силиконовым наконечником
С ртутным термометром нужно обращаться очень осторожно, поскольку ртуть небезопасна для здоровья, зато его показания считаются наиболее точными. Электронный (цифровой градусник) более безопасен, для измерения температуры им требуется меньше времени (до 30 секунд против 2-3 минут для ртутного), но он может выдавать результат со значительной погрешностью
Чтобы правильно измерить ректальную температуру, нужно:
- перед началом измерения продезинфицировать градусник спиртовым раствором или промыть водой с мылом;
- легко встряхнуть до значений ниже 35°С (электронный градусник привести в нужное состояние в соответствии с инструкцией);
- смазать наконечник вазелином или детским кремом;
- при самостоятельном измерении – принять положение на боку и, раздвинув ягодицы, легко ввести наконечник в задний проход;
- если температуру измеряют ребенку, он должен принять положение животом вниз с поджатыми коленями. Наконечник вводится на глубину до 2 см, при этом одной рукой нужно крепко держать тело ребенка в фиксированном состоянии, другой – придерживать ягодицы и градусник;
- по истечении нужного времени аккуратно достать градусник и снять показания температуры;
- градусник продезинфицировать.
Запомните!
- Использовать ректальный термометр можно только по назначению.
- Не измеряйте ректальным термометром температуру другими способами.
- Не двигайтесь и не позволяйте двигаться ребенку во время измерения температуры ректальным способом – это может привести к болезненности и травмам.
- Храните термометр в недоступных для детей местах.
Полезное видео
О нормах
Первое, что померят у малыша в роддоме наряду с головой, грудью и ростом-весом — это температуру тела. У родителей тут же возникает вопрос: «А какой она должна быть, температура у малыша? Отчего она зависит и может ли меняться с возрастом?»
Начнем с механизмов формирования и поддержания температуры тела. Поддерживают постоянство температуры процессы теплопродукции и теплоотдачи. За баланс этих процессов отвечает система терморегуляции. Центр этой системы расположен в головном мозге, в гипоталамусе, где расположены определенные клетки, реагирующие на температуру притекающей по сосудам крови и наличие в крови определенных веществ — пирогенов. Пирогены (от латинского piros — жар, genus — производящие) — это вещества, вызывающие в организме повышение температуры, называемое лихорадкой.
Малыши рождаются еще с незрелой нервной системой, и поэтому система терморегуляции у них несовершенна, а дети — очень термочувствительны. До трех месяцев крохе очень сложно регулировать и поддерживать температуру тела, и она колеблется в зависимости от условий помещения и улицы. В этом возрасте особо опасно перегревание и переохлаждение ребенка, они могут произойти довольно быстро. Причем надо помнить, что перегреть малыша гораздо проще, так как при переохлаждении малыш начнет беспокоиться и кричать, таким образом согреваясь.
Надо знать, что у половины новорожденных детей примерно к 3-5-му дню могут появляться подъемы температуры до 38-39 градусов — это адаптация организма крохи к существованию во внешней среде. Такое состояние не опасно, врачи о нем знают и только наблюдают за ребенком. Примерно к трем месяцам система терморегуляции постепенно начинает приходить в свое физиологическое состояние, формируются суточные колебания температурной кривой. Максимум температуры должен отмечаться после полудня, с пиком в 16-18 часов, а минимум — обычно ночью и утром с пиками в 4-6 часов утра.
Кроме того, температурно отличаются и разные участки тела. Обычно принято мерить подмышечную, оральную (во рту) и ректальную (в прямой кишке) температуру, реже проводят измерения в локтевом сгибе или паху. Для точной оценки данных следует помнить, что температура в подмышечных, паховых или локтевых складках всегда будет меньше, чем оральная и ректальная. Различия составляют 0,2-0,3 градуса с оральной, и 0,3-0,6 градуса с ректальной.
Нормальной считается температура тела у детей от 1 месяца до 5-7 лет:
- в подмышечных и других впадинах — 36,4-37,2°С,
- ректальная — 36,9-37,5°С,
- оральная — 36,6-37,2°С.
Примерно у 10% населения существуют индивидуальные колебания температур в пределах от 36 до 38 градусов при условии отсутствия инфекций и полного здоровья, которые можно считать индивидуальной нормой в силу особенностей жизнедеятельности организма и обмена веществ.
Отдельно хочу остановиться на вопросах колебаний температуры у малышей первого полугодия жизни, так как именно эта категория детей вызывает наибольше число вопросов. Опытные мамы обычно легко определяют и внешне, и прикосновением губ ко лбу (или, что правильнее, к задней поверхности шеи ребенка) — лихорадит его или нет. Однако у молодых родителей часто возникают необоснованные волнения по поводу колебаний температур. Первые 6-8 месяцев у малыша из-за вышеописанных особенностей центра терморегуляции температура тела может «скакать». Не нужно судорожно хвататься за телефон при повышении температуры тела у крохи до 37,3-37,5 градуса. Дело в том, что любое действие ребенка этого возраста требует достаточных затрат энергии, что может мгновенно увеличить температуру тела на значительный интервал. Если кроха натужился, какает, возится — температура может повыситься до 37 градусов, если он сосет мамину грудь — может быть и 37,5, а если младенец истошно орет, весь красный и закутан в пеленки, градусник покажет и 38 градусов. Может ли такое состояние малыша отразить истинную картину? Конечно, нет.
Как нужно измерять температуру?
Температура тела новорожденного ребенка крайне непостоянна и колеблется от 36,0 до 37,5 С (в подмышечной впадине). Внезапное повышение до 37,3-37,5 градусов — для малыша (а также для некоторых детей, независимо от возраста) — норма. К тому же любое действие младенца, требующее от него даже малейших физических затрат, может мгновенно повысить его температуру. Если малыш, кряхтит, пытаясь покакать, градусник покажет, например, 37 градусов. Если он с напряжением сосет мамину грудь или плачет — температура тела может подняться даже до 38 градусов. Поэтому ставить градусник малышу нужно только тогда, когда он находится в полном покое, а лучше всего — спит. Перед измерением не надо давать пить горячего. Для точности лучше измерить температуру двумя термометрами и затем сравнить их показания.
Чтобы точно измерить температуру в подмышечной впадине, посадите ребенка к себе на колени, вложите термометр под мышку. Термометр надо положить так, чтобы резервуар с ртутью со всех сторон соприкасался с телом. При этом нужно полностью прикладывать термометр, как бы пряча его между ручкой и тельцем малыша, а не ставить его перпендикулярно как обычно меряют себе температуру взрослые. Пока не завершите измерение — придерживайте руку с градусником. Ставить термометр необходимо с той стороны, с которой мамино тело не соприкасается с ребенком.
Непосредственно перед измерением температуры кожу подмышечной впадины следует тщательно вытереть от пота. Если используется электронный термометр, то также тщательно следует расположить тонкий кончик прибора с термодатчиком, направляя его в центр подмышечной впадины.
Чтобы точно измерить температуру в прямой кишке (ректально), положите малыша животиком себе на колени, придерживая, чтобы он не вырывался. Ребенок постарше может лечь на бок, подогнув колени к груди. Смазав наконечник вазелином или кремом, аккуратно введите в анальное отверстие. Держите термометр между пальцами (как сигарету), положив ладонь на ягодицу ребенку. Ректальное измерение дает одни из самых точных показаний.
Чтобы точно измерить температуру в полости рта (орально), резервуар термометра помещают между нижней поверхностью языка и дном рта в так называемый тепловой мешочек. При этом необходимо удерживать корпус термометра губами.
Если оральная температура измеряется термометром-пустышкой, то надо вложить ее в рот младенца так, чтобы нижняя часть соски со встроенным термометром касалась центральной части язычка.
Рот при этом должен быть закрыт, чтобы исключить воздействия внешних факторов.
Ртутный термометр не годится, для измерения температуры во рту ребенка, т. к. этот градусник очень хрупкий и может разбиться.
Чтобы точно измерить детям температуру тела в паховой складке, надо ногу ребенка слегка согнуть в тазобедренном суставе так, чтобы термометр находился в образовавшейся кожной складке.
Чтобы точно измерить детям температуру тела в локтевом сгибе, необходимо согнуть ручку ребенка в локтевом суставе, поместить термометр в локтевой сгиб и прижать руку, так что бы наконечник термометра был плотно охвачен со всех сторон.
Чтобы точно измерить температуру тела на лбу, достаточно мягко провести лобным термометром по лбу около висков, и через несколько секунд температура будет определена. Либо наложить на лоб (на 15 сек.) полоску термотеста. Лоб — один из лучших участков для измерения температуры из-за присутствия артерии, которая передает кровь от сердца к мозгу.
Чтобы точно измерить температуру тела в ушном канале не надо никаких усилий со стороны ребенка. Оттянув мочку уха вверх и назад, нужно постараться выпрямить ушной канал так, чтобы стала видна барабанная перепонка. После чего необходимо ввести зонд термометра в ухо. Измерения, проводимые в ухе позволяют замерить температуру «ядра» тела, которая представляет собой температуру жизненно важных органов, поскольку барабанная перепонка снабжается кровью от той же системы, что и находящийся в мозгу центр управления температурой — гипоталамус. Поэтому изменения температуры тела отражаются быстрее и более точно в ухе, чем в других местах. Термометрия ушных термометров продолжается в течение одной-двух секунд. Что бы не повредить барабанную перепонку, ушные термометры снабжены специальными мягкими насадками-наконечниками и абсолютно безопасны.
Ни в коем случае не следует использовать слуховой проход для измерения температуры обычными градусниками.
Повышенная температура помогает нашему организму справиться с воспалительными процессами, однако при очень высоких показателях ее необходимо сбивать жаропонижающими средствами
Поэтому так важно уметь правильно измерять температуру тела
Факторы, которые необходимо учитывать при измерении показателя
Измерять новорожденным температуру лучше комплексно и последовательно, записывая полученные показатели в отдельную тетрадь и отслеживая динамику. При этом необходимо учитывать факторы, способные в значительной мере повлиять на результат:
- Особенности суточных ритмов. У подавляющего большинства детей ночью и утром температура ниже, чем днем и вечером. К вечеру показатель вообще может повысится на полградуса по сравнению с утренним.
- Возраст ребенка. В первые сутки жизни грудничка у него отмечается транзиторная гипертермия. Показатели температуры в этот период могут быстро перескакивать с 36ºС на 37ºС и даже 38ºС. Когда малышу исполнится пара недель или месяц, наступит долгожданная стабильность. Стоит учесть, что в первые три месяца жизни младенца он наиболее подвержен изменению температуры тела в ответ на воздействие внешних факторов.
- Индивидуальные особенности обменных процессов. Известный всем показатель в 36,6ºС с точки зрения медицины является условным. Многие дети и даже взрослые люди живут с температурой тела не ниже 37ºС, при этом они абсолютно здоровы.
- Текущее состояние малыша. Температура у новорожденного может колебаться в заметных пределах в зависимости от того, возбужден он или спокоен. В первом случае измерение лучше вообще отложить.
- Период после вакцинации. Тоже может вызвать колебания температурных показателей в незначительных или заметных пределах (до 37,8 – 38,3ºС). Родителям рекомендуется отслеживать данный параметр в течение нескольких дней после введения препарата, докладывая врачу у резких перепадах или слишком внушительных отклонениях.
У недоношенных детей температура нормализуется не раньше, чем в 3-4 месяца. Процесс адаптации заметно ускорится, если регулярно устраивать ребенку купания и воздушные ванны.
Причины возникновения
Развитие бурсита может быть спровоцировано следующими факторами:
- Травма.
- Артрит.
- Артроз.
- Подагра.
- Эпикондилит.
Резкое нарастание отёка обычно наблюдается при травме локтевого сустава. Медленное и безболезненное появление отёков больше свойственно латентным воспалительным процессам.
Травма
Травмы локтевого сустава часто происходят в повседневной жизни. Переломы, вывихи и ушибы приводят к повреждению фиброзной капсулы, синовиальной оболочки, костной ткани и непосредственно суставного хряща. Такие травмы неизбежно приводят к появлению отёков смешанного типа, которые вызваны скоплением синовиальной жидкости и крови.
Артрит
Артриты любой формы (псориатический, ревматический, подагрический) могут приводить к развитию бурсита. Биохимический состав синовиальной жидкости меняется, и развивается острый воспалительный процесс, как в суставных сумках, так и в хряще, что в свою очередь приводит к увеличению объёма синовиальной жидкости.
Развившийся отёк является предвестником серьёзных проблем со здоровьем. Любая форма артрита, может очень быстро из моноартрита (единичное поражение) перейти в полиартрит (множественное поражение), и вызвать отёки и деформации в суставах других конечностей.
Артроз
Дегенеративное заболевание опорно-двигательного аппарата вызывающее разрушение хряща и воспаление суставных сумок (синовит). В воспалительный процесс постепенно вовлекается весь сустав, и мягкие ткани и костные структуры. Развитие синовита приводит к усиленной выработке суставной жидкости. Визуально это проявляется отёком и покраснением.
Подагра
Болезнь, вызываема избыточной концентрацией мочевой кислоты, и проявляющаяся отложением кристаллов уратов в разных частях тела. Мочекислые соединения раздражают ткани, вызывая в них воспалительные процессы, с образованием подагрических шишек вокруг поражённого сустава.
Эпикондилит
Данная патология представляет собой воспалительно-дегенеративное поражение сухожилий, кости и надкостницы с наружной и внутренней стороны сустава. При эпикондилите, припухлость, является отёком мягких тканей на фоне воспаления.
Причины и провоцирующие факторы
Синовиальная сумка (бурса) — небольшая щелевидная полость, которая выстлана оболочкой и отграничена от окружающих тканей капсулой. Внутри нее находится синовиальная жидкость, питающая гиалиновые хрящи и предупреждающая повреждение костных структур при их смещении относительно друг друга. Если на локтевой сустав воздействуют нагрузки, превышающие пределы его прочности, то в синовиальной оболочке начинает развиваться воспалительный процесс. Это происходит и при совершении монотонных движений рукой в течение длительно времени, например при проведении малярных работ. В результате микротравмирования тканей в синовиальной сумке вырабатывается больше жидкости, чем требуется для защиты тканей от быстрого изнашивания. Бурса растягивается, увеличивается в размерах, провоцируя снижение функциональной активности локтевого сустава. При хроническом течении бурсита происходят деструктивные процессы:
- формируются спайки;
- на месте тканей синовиальной сумки образуются фиброзные очаги;
- появляются области с кальцификатами (скоплениями кристаллов кальция).
Причиной гнойной патологии становится проникновение в полость сустава патогенных микроорганизмов, чаще всего бактерий. Это возбудители гонореи, сифилиса, бруцеллеза, туберкулеза. Развитие неспецифического бурсита провоцируют стрептококки, энтерококки. При травмах, сопровождающихся нарушением целостности кожи (порезы, проколы) в синовиальную сумку проникают золотистые и эпидермальные стафилококки. Сразу после инфицирования бактерии начинают размножаться, выделяя в окружающее пространство токсичные продукты своей жизнедеятельности. Итогом становится воспаление бурсы и накопление в ней гнойного экссудата. Микробы могут переноситься потоком крови из первичных очагов, сформированных ими в других органах. Поэтому бурсит часто диагностируется при следующих заболеваниях:
- фурункулез;
- остеомиелит;
- карбункулы;
- пролежни;
- трофические язвы.
Предрасполагающими к воспалению бурсы факторами становятся артрозы, артриты, ревматоидные, реактивные, инфекционные, подагрические. Развитие патологии провоцируют метаболические и эндокринные заболевания (тиреотоксикоз, сахарный диабет), нарушения кроветворения, резкое снижение иммунитета, длительный прием глюкокортикостероидов.
 Как и зачем проводится пластика передней крестообразной связки коленного сустава?
Как и зачем проводится пластика передней крестообразной связки коленного сустава? Больничный лист после эндопротезирования коленного сустава
Больничный лист после эндопротезирования коленного сустава

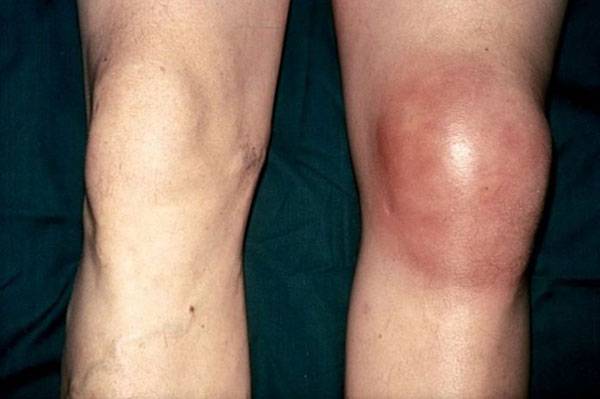 Лечение повреждения внутреннего мениска коленного сустава
Лечение повреждения внутреннего мениска коленного сустава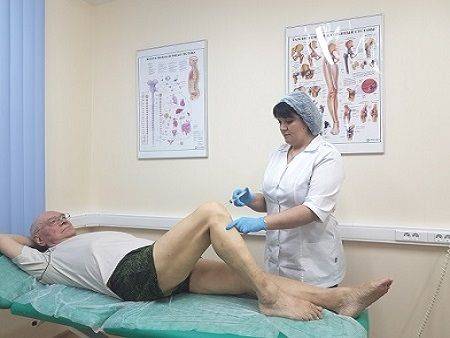 Медикаментозная блокада боли в суставах: семь бед
Медикаментозная блокада боли в суставах: семь бед Точечный массаж: секретные китайские техники избавления от болей
Точечный массаж: секретные китайские техники избавления от болей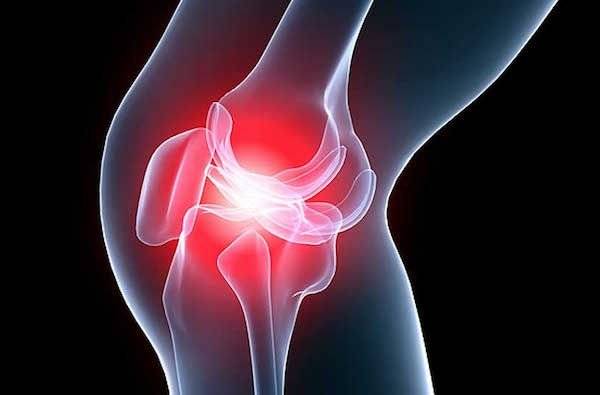 Как выполняется тейпирование коленного сустава при артрозе
Как выполняется тейпирование коленного сустава при артрозе