Содержание
- 1 Прогноз
- 2 Что собой представляет это заболевание
- 3 Симптомы
- 4 К каким докторам следует обращаться если у Вас Ревматическая полимиалгия:
- 5 исследования5
- 6 Причины ревматической полимиалгии
- 7 Диагностика болезни Ревматическая полимиалгия
- 8 Лечение рецидивирующего полихондрита
- 9 презентация1, 5
- 10 Причины ревматической полимиалгии.
- 11 Рецидив болезни5
- 12 Когда возникает недуг
- 13 Ревматическая полимиалгия: симптомы
- 14 Симптомы ревматической полимиалгии
- 15 Диагностика
- 16 Невоспалительные расстройства
- 17 Профилактика
- 18 Механизм развития
- 19 Направления
Прогноз
- Риск возникновения GCA во время лечения ПМР составляет примерно 15%.2
- Течение и прогноз ПМР очень изменчивы. Реакция на системные кортикостероиды быстрая и драматическая, обычно в течение нескольких дней, но часто требуется лечение в течение 1-2 лет, и некоторым людям могут потребоваться низкие дозы кортикостероидов в течение более длительных периодов.
- Рецидив является распространенным явлением, но реагирует на перезапуск или увеличение дозы системных кортикостероидов.
- PMR не связан с повышенной смертностью, но заболеваемость и смертность могут возникать в результате иммуносупрессии или побочных эффектов стероидов.
Считаете ли вы эту информацию полезной? да нет
Спасибо, мы только что отправили электронное письмо с опросом, чтобы подтвердить ваши предпочтения.
Что собой представляет это заболевание
Ревматическая полимиалгия возникает обычно спонтанно у пациентов старше 50 лет, преимущественно у женщин. Проявляется болями разной интенсивности в мышцах разных отделов. Начинается заболевание чувством скованности движения, невозможностью совершить привычные действия. Боли и онемение мышц проявляются в первой половине дня, после длительного бездействия.
Механизм развития патологии
Этиологические факторы развития этого заболевания доподлинно неизвестны. Выделяют пациентов из группы риска, которых можно объединить по половому и возрастному признаку, а также по региону проживания. Кроме того, формирование патологии может происходить под влиянием ослабленного иммунитета, а также генетической предрасположенности.
На развитие болезни влияют внешние факторы, особенно уже диагностированная болезнь Хортона. При этом недуге происходит воспалительный процесс в крупных сосудах. Для более точного определения возможной патологии может понадобиться проведение биопсии височной артерии.
Кстати, группа риска по заболеванию болезни Хортона такая же, как и среди пациентов по ревматической полимиалгии.
Кто чаще болеет этим заболеванием:
- Люди старше 50 лет. Пик заболеваемости приходится на возраст 65-75 лет;
- Женщины. На каждые пять пациенток приходится около трех пациентов-мужчин;
- Жители скандинавских стран. Уровень заболеваемости у населения северной Европы составляет 15-35 чел/100000 населения. Для сравнения этот показатель в азиатских странах всего 1,47;
- Пациенты с генетической предрасположенностью. Если в роду встречались подобные ревматоидные недуги, риск заболеть резко возрастает.
Эффективных методик профилактики этого заболевания не выявлено. Считается, что правильный образ жизни и полноценный рацион снижает риск заболеть, но такое утверждение основано более на общем укреплении организма, а также повышении иммунитета.
Симптомы
Болезнь имеет острое течение.
На развитие у человека ревматической полимиалгии указывают такие симптомы:
- Лихорадка. Повышение температуры сопровождается головокружением, отсутствием аппетита.
- Множественные мышечные боли — миалгии. Проявляются как при динамической нагрузке на мышцы, так и при статической, ввиду чего пациентам приходится постоянно менять свое положение. Эти боли вынуждают человека ограничить подвижность шейного и тазобедренного отделов позвоночника. За 1-1,5 месяца развития заболевания боли становятся настолько сильными, что могут повлечь полное обездвиживание пациента.
- Слабость.
- Отсутствие аппетита — анорексия.
Клиника такого заболевания, как ревматическая полимиалгия, может быть осложнена симптомами истинного артрита или тендовагинита.
К каким докторам следует обращаться если у Вас Ревматическая полимиалгия:
Ревматолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ревматической полимиалгии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
исследования5
Исследования необходимы для подтверждения диагноза ПМР, а также для исключения любого другого возможного диагноза. Расследования, рекомендованные руководящими принципами Британского общества ревматологов (BSR) как обязательные для всех пациентов с подозрением на ПМР до Начиная лечение стероидами, являются:
- Маркеры воспаления: СОЭ, вязкость плазмы и / или СРБ. Повышенные маркеры воспаления являются характерными лабораторными признаками ПМР, но могут быть нормальными. СРБ более чувствителен, чем СОЭ.
- FBC.
- U & Es.
- LFTs.
- Костный профиль.
- Белковый электрофорез.
- ТПТ.
- Креатинкиназа.
- Ревматоидный фактор.
- Urinalysis.
Дальнейшие исследования для рассмотрения являются:
- Мочевой белок Бенс-Джонса
- Аутоантитела — антиядерное антитело (ANA) и антитело против циклического цитруллинированного пептида (анти-CCP).
- Рентгенограмма.
- Ультразвуковое сканирование плеч и / или бедер иногда используется, если диагноз неясен. Типичные результаты ультразвукового исследования включают субдельтовидный бурсит и тендосиновит сухожилия двуглавой мышцы и, реже, синовит плечевого сустава или вертельный бурсит.6
Причины ревматической полимиалгии
Точная причина возникновения ревматической полимиалгии неизвестна. В развитии этого состояния участвуют, по-видимому, такие факторы:
- Генетические. Определенные гены и вариации генов могут увеличить восприимчивость к этой болезни.
- Воздействие окружающей среды. Новые случаи ревматической полимиалгии имеют тенденцию к циклическому развитию и имеют некую сезонность. Это свидетельствует о том, что экологический триггер, такой как вирус, может играть определенную роль.
- Гигантоклеточный артериит. Ревматическая полимиалгия и гигантоклеточный артериит имеют много общего. Гигантоклеточный артериит проявляется воспалением в интиме артерий, чаще всего височных. Гигантоклеточный артериит приводит к головным болям, болям в челюсти, проблемам со зрением и болезненности кожи головы. Если его не лечить, это может привести к инсульту или слепоте.
Около 20 процентов людей с ревматической полимиалгией имеют признаки и симптомы гигантоклеточного артериита. Около половины людей с гигантоклеточным артериитом могут иметь ревматическую полимиалгию.
Факторы риска
- Возраст. Ревматическая полимиалгия поражает преимущественно людей пожилого возраста. Средний возраст начала заболевания составляет 70 лет.
- Пол. Женщины болеют в 2 раза чаще, чем мужчины.
- Раса и географический регион. Ревматическая полимиалгия наиболее распространена в северных европейских популяциях.
Диагностика болезни Ревматическая полимиалгия
При распознавании РП определенную помощь оказывают предложенные В. Hamrin диагностические критерии:
- возраст больного старше 50 лет;
- наличие болей в мышцах, по крайней мере в двух из трех областей (шея, плечевой и тазовый пояс);
- двусторонняя локализация болей;
- преобладание указанной локализации болей в течение активной фазы болезни;
- СОЭ более 35 мм/ч;
- продолжительность симптомов болезни не менее 2 мес;
- ограничение движений в шейном отделе позвоночника, плечевых и тазобедренных суставах;
- общая слабость, повышенная утомляемость, анорексия, снижение массы тела, лихорадка, анемия.
Первые пять критериев считаются обязательными, остальные — дополнительными.
О наличии у больного РП темпорального артериита можно судить при выявлении изменений артерий височной области, болезненности при пальпации, отсутствии пульса, нарушении кровообращения в зоне того или иного магистрального сосуда, отходящего от дуги аорты. Достоверное диагностическое значение имеют положительные находки при биопсии темпоральной артерии.
Следует иметь в виду «немые» формы РП, при которых отсутствует миалгический синдром, а имеются лишь астения, депрессия, выраженные нарушения лабораторных тестов.
Дифференциальный диагноз
Отсутствие специфических признаков болезни нередко ставит перед клиницистом задачу постановки диагноза РП методом исключения тех болезней, которые встречаются у лиц пожилого возраста, — системных васкулитов, полимиозита, РА, системного полиостеоартроза, паранеопластических синдромов, полинейропатии и др.
Впечатление о возможности у больного полимиозита создается в связи с развитием при РП обездвиженности. Однако последняя обусловлена не характерной для полимиозита миастенией, а только миалгией. У больных РП нет амиотрофий, повышения сывороточной креатинфосфокиназы и выраженной креатинурии. В отличие от РП при полимиозите содержание белков крови острой фазы, как и СОЭ, умеренно повышено. Кроме того, малые дозы преднизолона при полимиозите совершенно неэффективны.
Сочетание РП с темпоральным артериитом делает необходимым дифференциальную диагностику с другими системными васкулитами, однако она нетрудна, если помнить об особенностях сосудистой патологии при темпоральном артериите.
Может возникнуть необходимость отличить РП от РА, начавшегося в пожилом возрасте. Для последнего характерно преимущественное поражение плечевых суставов, но, как правило, вовлечены в процесс и другие, т. е. быстро развивается симптоматика полиартрита с поражением мелких суставов кистей и стоп и характерными рентгенологическими изменениями.
Трудна дифференциация с полиостеоартрозом, поскольку РП может с ним сочетаться. В этих случаях следует помнить об особенностях болей при РП, выраженности признаков воспалительной активности, что вообще не свойственно полио стеоартрозу.
При паранеопластическом синдроме с миалгиями чаще всего речь идет о полимиозите с характерной миастенией, амиотро фиями, а не о РП, которую можно отличить на основании преимущественно мышечного болевого синдрома.
Лечение рецидивирующего полихондрита
1.
Глюкокортикостероиды 30-60 мг/сут,
поддерживающая доза 5-15 мг/сут.
2.
Цитостатические препараты:
—
хлорамбуцил 4-6 мг/сут;
—
азатиоприн 150-200 мг/сут;
—
циклофосфан 1-1,5 мг/кг/сут.
3.
Дапсон 50-200 мг/сут, поддерживающая доза
50 мг в день или через день.
4.
НПВС:
—
диклофенак 50 мг 2 р/сут;
—
ингибиторы ЦОГ-2 (мелоксикам 7,5-15 мг/сут,
нимесулид 100 мг 1-2 р/сут, целекоксиб 200
мг 1-2 р/сут).
Критерии
качества лечения:
1.
Уменьшение признаков деструктивно-воспалительного
поражения хрящевых структур.
2.
Уменьшение выраженности СН, обусловленной
клапанной патологией; ДН, возникшей на
фоне основного заболевания.
3.
Исчезновение или снижение выраженности
глазной симптоматики.
Пример
формулировки диагноза:
Рецидивирующий
полихондрит, II атака, активная фаза, III
степень активности с поражением хрящевой
ткани носа и седло-видной деформацией,
поражением ушных раковин, поражение
хрящевой ткани трахеи и бронхов, ДН II.
презентация1, 5
Представленные симптомы неспецифичны, но ПМР следует подозревать у пациентов в возрасте старше 50 лет, которые имеют подострое или острое начало двусторонней, сильной и постоянной боли в шее, плечах и тазовом поясе. Основные критерии включения для диагностики ПМР включают в себя:
- Возраст старше 50 лет и длительность симптомов более двух недель.
- Болит двусторонний плечевой или тазовый пояс, или оба.
- Утренняя скованность продолжительностью более 45 минут.
- Свидетельство реакции острой фазы (повышенная СОЭ / СРБ). ПМР может быть диагностирован с нормальной СОЭ и / или СРБ, если есть классическая клиническая картина и реакция на стероиды. Эти пациенты должны быть направлены на экспертизу.
Наиболее характерной особенностью ПМР является двусторонняя боль в плече и ригидность в острой или подострой форме с двусторонней болезненностью плеча. Симптомы хуже всего при пробуждении. Жесткость может мешать встать с постели или поднять руки достаточно, чтобы расчесать волосы. В начале заболевания могут наблюдаться гриппоподобные признаки, которые обычно бывают внезапными или в течение 1-2 недель.
Критерии исключения: активная инфекция, рак или GCA. Клиническая оценка должна проводиться для GCA, так как это потребует немедленной высокой дозы стероида, тогда как диагноз PMR может ждать дальнейшего исследования, и доза стероида будет ниже. Следует провести обследование, чтобы исключить другие дифференциальные диагнозы, а также GCA, особенно в отношении лимфаденопатии (не должно быть ни одного для диагностики ПМР), заболеваний щитовидной железы или поражения других органов и систем.
Причины ревматической полимиалгии.
Стоит учитывать, что старение организма, также значительный фактор, ведь болезнь возникает у пожилых людей.
По недавно проведенным исследованиям, было доказано, что данной заболевания может передаваться от родителей к детям, то есть по наследству. Особенно это касается людей с ослабленной иммунной системой.
Нередко, болезнь появляется после того, как человек перенес вирусное заболевание. Таким образом, лечение ревматической полимиалгии следует начинать из диагностики заболеваний иммунной системы.
Лечение ревматической полимиалгии.
Для лечения ревматической полимиалгии больным назначают преднизолон в малых дозах (от десяти до тридцати миллиграмм), количество приемов может быть от двух до четырех (в зависимости от проявлений болезни: обездвиженность, повышенное количество белков в организме и тому подобное). С наступлением улучшений дозу уменьшают. При малейших причинах возникновения заболевания, преднизолон назначают в профилактических целях.
Дозу, которая необходима для лечения, пациент получает на протяжении нескольких месяцев, до исчезновения симптомов болезни. Но, как показывают исследования, прием препарата может продолжаться годами.
В том случае, если ревматическая полимиалгия развивается в совокупности с темпоральным артериитом, ее лечат как артериит. Кроме преднизолона для лечения ревматической полимиалгии можно применять нестероидные средства, которые обладают противовоспалительными особенностями. Это такие препараты как вольтарен, индометацин и многих другие
Важно не переусердствовать с такими препаратами
Народные средства лечения полимиалгии.
При заострении болезни, людям страдающим болями рекомендован постельный режим. Это способствует снижению мышечного напряжения, боль постепенно проходит. Что бы получить максимально быстрое облегчения, под пораженные суставы подкладывают валики из обычной ваты или других синтетических материалов. Если боль очень острая, больные места протирают водкой, спиртом, одеколоном.
При лечении ревматической полимиалгии очень действенна фототерапия. Она, как правило, помогает на начальных стадиях заболевания. Кроме этого, сочетая ее с медицинскими препаратами на более поздних стадиях, можно добиться заметного улучшения.
Для лечения ревматической полимиалгии травами, используют следующие растения: девясил высокий, таволга вязолистная, лопух большой, фиалка трехцветная, береза повислая, ива козья, багульник болотный, аир болотный, горец птичий, крапива двудомная, осина, одуванчик обыкновенный, овес посевной, липа сердцевидная.
Таким образом, лечение ревматической полимиалгии процесс довольно сложный, объединяет в себя методы традиционной и народной медицины.
Ревматическая полимиалгия.
Ревматическая полимиалгия — воспалительное заболевание опорно-двигательного аппарата, развивающееся только во второй половине жизни человека, характеризующееся сильными болями стереотипной локализации (область шеи, плечевой и тазовый пояс), нарушениями движений, значительным повышением лабораторных показателей воспаления, а также наступлением ремиссии при назначении глюкокортикоидов в небольших дозах. Ревматическая полимиалгия часто сочетается с гигантоклеточным (темпоральный) артериитом (болезнь Хортона).
Рецидив болезни5
Рецидивом является рецидивирование симптомов ПМР или появления GCA, а не просто необъяснимых повышенных СОЭ или СРБ. Лечение рецидива:
- Клинические особенности GCA: лечить как GCA (обычно перорально преднизолон 40-60 мг в день). См. Отдельную статью о гигантоклеточном артериите.
- Клинические особенности ПМР: увеличение преднизолона до предыдущей более высокой дозы. Можно также использовать однократную внутримышечную инъекцию метилпреднизолона (Депо-Медрон) 120 мг.
- Дальнейшие рецидивы: рассмотрите возможность введения иммуносупрессивной терапии (например, метотрексата) после двух рецидивов.
Когда возникает недуг
Причины ревматической полимиалгии пока до конца не изучены. Есть предположение, что здесь большую роль играют следующие факторы:
- Наличие в организме вирусов.
- Стрессовые состояния.
- Переохлаждение.
- Острые респираторные инфекции.
- Болезнь Хортона.
- Наследственность.
Однако что именно влияет на развития заболевания, и что можно считать пусковым механизмом, пока неизвестно.
Патоморфология заболевания также остаётся неясной. Особенность его в том, что при биопсии у людей с этим диагнозом полностью отсутствуют какие-то существенные изменения в тканях мышц. Но при исследовании синовиальной жидкости из суставов нередко подтверждается диагноз неспецифического синовита и периартрита.
Нередко ревматическая полимиалгия сочетается с темпоральным артериитом, и именно этим нередко объясняется боль в мышцах верхней половины туловища и головы. Но такое сочетание бывает далеко не всегда.
Ревматическая полимиалгия: симптомы
Ревматическая полимиалгия в большинстве случаев развивается остро, полная клиническая картина («пик болезни») формируется за 2-4 нед. Возникают сильные боли, охватывающие область шеи, плечевые суставы и плечи, тазобедренные суставы и бедра. Боли в области плечевого и тазового пояса двусторонние и симметричные, постоянные, усиливаются при движениях. В покое боли на время уменьшаются, но возникают при каждом изменении положения тела. Из-за этого резко нарушается сон. Типична скованность, наиболее выраженная утром после сна или любого длительного периода неподвижности.
Постоянный признак ревматической полимиалгии — ограничения движений и плечевых, тазобедренных суставах, а также в области шеи. Из-за болей существенно нарушается способность больного к самообслуживанию (пациенту трудно причесаться, умыться, одеться, поднять и удержать что-либо руками, сесть на низкое сиденье и встать с него), а также способность к передвижению. В ряде случаев больные вынуждены большую часть времени проводить в постели. Приём анальгетиков и НПВП не оказывает существенного влияния на состояние пациентов.
У ряда больных развивается слабо выраженный артрит лучезапястных, коленных, ключично-акромиальных суставов и очень редко — мелких суставов кистей или стоп. Как правило, воспаление развивается не более чем в трёх суставах, симметричность поражения отсутствует. Боли в поражённых суставах обычно невелики: они намного меньше, чем в плечевом и тазовом поясе.
У отдельных больных развивается слабо выраженный синдром карпального канала с типичным симптомом — онемением в кончиках I-IV пальцев кистей, а иногда ладонный фасциит, вызывающий умеренный отёк кисти, формирование сгибательных контрактур пальцев, уплотнение и болезненность ладонной фасции и сухожилий сгибателей пальцев.
Нередко возникает лихорадка, обычно субфебрильная, но иногда доходящая до 48 С и выше. Она никогда не предшествует типичным болевым ощущениям, а обычно присоединяется в их разгагре, приводя к более тяжёлому состоянию больных. Во многих случаях довольно быстро снижается масса тела, иногда значительно, что обычно сопровождается потерей аппетита. Характерны общая слабость, сниженное настроение.
У больных с ревматической полимиалгией могут присутствовать явные или скрытые признаки гигантоклеточного артериита. Целенаправленно искать эти признаки необходимо в любом случае, так как наличие артериита определяет течение и требует незамедлительного назначения значительно большей дозы глюкокортикостероидов, чем при «изолированной» ревматической полимиалгии.
Что собой представляет ревматическая полимиалгия.
Причины возникновения этого недуга до сих пор изучаются, причем у специалистов нет однозначного ответа, почему появляется ревматоидная полимиалгия. Сейчас об этом заболевании известно многое, в том числе и эффективные методики лечения. Несмотря на то, что народные средства и домашнее лечение не отличается эффективностью, курс специальных медицинских препаратов поможет избавиться от недуга.
Группа риска по возникновению ревматической полимиалгии, ее симптомы и лечение рассмотрены в нашей статье.
Симптомы ревматической полимиалгии

Боль и скованность в шее и плечах являются наиболее распространенными симптомами ревматической полимиалгии. Боль и скованность могут постепенно распространяться на другие области, такие как ягодица и бедра. Эти симптомы обычно затрагивают обе стороны тела.
Другие общие симптомы ревматической полимиалгии включают:
- скованность или боль в плечах (часто первый симптом);
- боль в мышцах шеи, плечах, ягодицах, бедрах;
- мышечная скованность, особенно в первой половине дня или после долгого бездействия;
- ограниченный диапазон движения в плечевом поясе;
- боль или скованность в запястьях, локтях или коленях (встречаются реже).
Также могут наблюдаться общие признаки и симптомы, в том числе:
- невысокая температура тела;
- хроническая апатия;
- общее ощущение плохого самочувствия (недомогание);
- отсутствие аппетита;
- непреднамеренная потеря веса;
- депрессия.
Осложнения
Симптомы заболевания могут значительно повлиять на способность человека выполнять повседневную деятельность. Боль и скованность могут стать причиной трудностей с выполнением следующих задач:
- поднятие с кровати, со стула, выход из машины;
- купание или расчесывание волос;
- одевание (надевание пальто).
Кроме того, у людей с ревматической полимиалгией более вероятно развитие заболеваний периферических артерий.
Когда необходима обращаться к врачу?
Обратитесь к врачу, если испытываете боль или скованность в верхнем плечевом поясе или бедрах, что нарушает сон, ограничивает способность заниматься повседневной деятельностью (например, одеваться), общую усталость, повышение температуры тела.
Если вам диагностировали ревматическую полимиалгию, то необходим контроль у ревматолога в связи с настороженностью касательно развития гигантоклеточного артериита. Необходимо постоянно наблюдаться у ревматолога, чтоб контролировать симптомы, которые могут указывать на начало развития этого заболевания.
Если у вас возникнут какие-либо из следующих симптомов, немедленно обратитесь к ревматологу:
- новые, необычные или постоянные головные боли;
- боль в челюсти;
- размытость или потеря зрения.
Диагностика
При первичном осмотре врач выявляет в жалобах пациента характерные мышечные боли. Поскольку они присущи и другим заболеваниям, при подтверждении полимиалгии ревматического типа используют следующие критерии:
- возраст от 50 лет;
- миалгии в 2-3 зонах – шее, тазовом и плечевом поясах;
- увеличение показателя скорости оседания эритроцитов (СОЭ) выше 35 мм/ч;
- двухсторонний характер миалгий;
- ограниченная подвижность тазобедренных и плечевых суставов, шейного отдела позвочночного столба;
- жалобы на утомляемость, лихорадку, анорексию, признаки анемии;
- давность появления симптомов более 2 месяцев.
Первые пять критериев при диагностике полимиалгии являются основными. Для уточнения диагноза врач назначает биохимический анализ крови. Он выявляет следующие отклонения:
- признаки анемии;
- стойкое увеличение СОЭ до 50-70 мм/ч;
- увеличение уровня С-реактивного белка, фибриногена, интерлейкина-6 и альфа2- и гамма-глобулинов.
Клинический анализ крови помогает определить причину определенных симптомов. Во время исследования оценивают уровень лейкоцитов, эритроцитов, гемоглобина, тромбоцитов, гематокрит. При воспалении в организме большинство этих показателей увеличиваются. Еще один метод лабораторной диагностики – анализ крови на ревмопробы. Он необходим для определения степени распространения воспаления в тканях органов и суставов. С этой целью используется ревмокомплекс из следующих маркеров:
- Антистрептолизин-О (АСЛО). Это выявление защитных клеток организма к антигенам стрептококка. Помогает дифференцировать полимиалгию от ревматоидного артрита.
- Ревмофактор. При ревматоидных заболеваниях в крови появляется белок, против которого иммунитет вырабатывает антитела. Тест и заключается в определении антител к собственным антигенам.
Для дифференциации полимиалгии проводятся инструментальные исследования. Рентген при такой патологии не показывает эрозии, уменьшение ширины суставной щели, признаки остеоартроза. Биопсия синовиальной жидкости выявляет нейтрофильный лейкоцитоз. Чтобы выявить возможные воспалительные изменения и их локализацию, дополнительно назначаются МРТ (магнитно-резонансная томография), УЗИ (ультразвуковое исследование), ПЭТ (позитронно-эмиссионная томография). Эти методы помогают отличить полимиалгию от следующих патологий:
- фибромиалгии;
- ревматоидного артрита;
- злокачественных новообразований;
- полимиозита;
- гипотиреоза;
- депрессии;
- остеоартрита.

Невоспалительные расстройства
- Дегенеративное заболевание: остеоартроз, спондилез позвоночника.
- Болезнь ротатора, адгезивный капсулит (замерзшее плечо).
- Лекарственная миалгия (например, статины).
- Инфекции, в том числе вирусные синдромы, остеомиелит, инфекционный эндокардит, туберкулез.
- Злокачественные новообразования — например, лимфома, лейкоз, рак легких, миелома, рак предстательной железы.
- Амилоидоз.
- Паркинсонизм.
- Хронические болевые синдромы, фибромиалгия, депрессия.
- Эндокринопатия и метаболические заболевания костей: гипертиреоз, гипотиреоз, гиперпаратиреоз, гипопаратиреоз, остеомаляция, псевдостадия с отложением пирофосфата кальция.
Профилактика
Методы профилактики ревматической полимиалгии до конца не выявлены, так как причины данного заболевания до сих пор неизвестны. Врачи рекомендуют придерживаться стандартных методов профилактики, подходящих для любого заболевания – правильное питание и регулярные посильные физические нагрузки.
В питании необходимо отдавать предпочтение овощам, фруктам, цельному зерну, нежирным мясным и молочным продуктам
Важно уменьшить потребление соли, чтобы в организме не скапливалась жидкость, и не повышалось кровяное давление
Физические нагрузки лучше согласовать с врачом-ревматологом. Их подбирают индивидуально в зависимости от потребностей организма
Важно поддерживать себя в форме – не набирать лишний вес, а также держать мышцы в тонусе.
Механизм развития
В настоящее время, считается, что это заболевание имеет аутоиммунную природу. Стрептококки группы А имеют антигены, похожие на белки соединительной ткани человека. В ответ на появление в организме этих микроорганизмов, начинается выработка антител, которые воздействуют не только на возбудителя, но и на собственные ткани человека.
В зависимости от вида стрептококка и особенностей иммунитета, могут поражаться следующие ткани:
- хрящевая ткань (чаще гиалиновая или волокнистая);
- плотная соединительная ткань клапанов сердца;
- возможно, мышечные структуры.
Направления
Направление специалиста рекомендуется для:8
Атипичные клинические проявления:
- Пациент в возрасте до 60 лет.
- Хроническое начало.
- Отсутствие вовлечения плеча.
- Отсутствие воспалительной жесткости.
- Особенности «красного флага»: заметные системные особенности, потеря веса, ночная боль, неврологические признаки.
- Периферический артрит или другие признаки аутоиммунного или мышечного заболевания.
- Нормальные или очень высокие (СОЭ / СРБ выше 100) маркеры воспаления.
Дилеммы лечения:
- Неполный или отсутствие ответа на кортикостероиды.
- Плохой ответ.
- Невозможно уменьшить дозу кортикостероидов.
- Необходима длительная терапия кортикостероидами (более двух лет).
- Противопоказания к терапии кортикостероидами.
Тем не менее, пациенты с типичной клинической картиной и полным устойчивым ответом на лечение, без побочных эффектов, могут лечиться в первичной помощи.


 Гигрома в области запястья
Гигрома в области запястья

 Фильмы похожие на трусы сгибают колени, или синие руки
Фильмы похожие на трусы сгибают колени, или синие руки Ходунки для инвалидов и пожилых людей
Ходунки для инвалидов и пожилых людей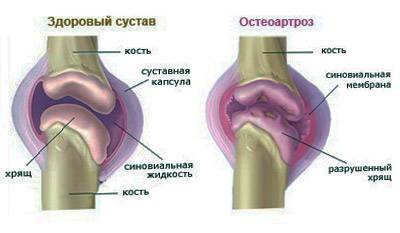 Артрит стопы: симптомы, лечение воспаления в домашних условиях
Артрит стопы: симптомы, лечение воспаления в домашних условиях