Содержание
- 1 Реабилитация
- 2 Реабилитация после лечения
- 3 Что такое Hallux Valgus?
- 4 Базовый комплекс рекомендованных упражнений
- 5 Характеристика травмы
- 6 Ход оперативного вмешательства
- 7 Как проходит операция продольно-поперечного плоскостопия в Геленк Клинике ?
- 8 Как проходит операция
- 9 Показания к операции
- 10 Течение реабилитации после операционного лечения
Реабилитация
В реабилитационную программу входят следующие процедуры:
- ЛФК и плавание — улучшают кровообращение и отток лимфатической жидкости, способствуют постепенному восстановлению двигательной функции повреждённой конечности.
- Массаж — позволяет разработать суставы травмированной ноги, предотвращает развитие некротических процессов.
- Физиотерапия — целесообразно применение электрофореза с лекарственными средствами, грязелечение и лечебные ванны.
- Витаминотерапия — используется для общего укрепления организма и ускорения регенерации костной ткани. Рекомендовано применение препаратов кальция, хондроитин сульфат натрия и глюкозамина. Эти вещества являются основой костной и хрящевой ткани. Препараты – Терафлекс, Дона, Эльбона, Хондроитин. Подробнее о витаминных комплексах, которые необходимо принимать для укрепления костей и суставов читайте в статье «Витамины для костей и суставов».
Сколько ходить в гипсе
Сроки восстановления при травме ноги без смещения
Гипсовую повязку после перелома ноги без смещения нужно носить не менее 1 месяца, после чего делается контрольная рентгенография. Что касается скелетного вытяжения, то оно продолжается в течение 2–3 месяцев. В этот период у взрослых людей с хорошим иммунитетом происходит срастание костной ткани. Далее пациент начинает передвигаться с помощью костылей. Полную нагрузку на поврежденную конечность можно давать не ранее, чем через 3 месяца с момента получения травмы. В более сложных случаях срок реабилитации может растягиваться до года.
Сроки восстановления после оперативного лечения перелома ноги со смещением (с использованием пластин)
В течение 3–5 дней после операции больной находится в лежачем положении, конечность при этом располагают на высоте. Ответы на вопросы, сколько времени заживает оперированная нога и как долго после открытой репозиции носить гипс, может дать только лечащий врач. На 12–15 сутки снимаются швы, после этого пациенту уже разрешено перемещаться при помощи костылей, не давая нагрузку на поврежденную конечность. В этот период рекомендованы такие процедуры, как массаж и плавание в бассейне (нормализуют кровообращение и лимфоотток). Полное восстановление наблюдается после 10–12 месяцев, в эти сроки планируется операция по удалению пластин.
Реабилитация после лечения
Имеются различные виды операций халюс вальгус. Выбор определенного способа лечения зависит от степени деформации и состояния пациента. Выделяют малоинвазивные и открытые оперативные вмешательства. В зависимости от стадии вальгусного отклонения большого пальца различают следующие методы хирургического лечения:
- Манипуляции на мягких тканях ступни;
- Проксимальная и дистальная остеотомия;
- Операция Лапидус;
- Артропластика Келлера.
К малоинвазивным процедурам относят чрескожные вмешательства. Они заключаются в иссечении костной ткани. Восстановление после вальгусной операции такого типа происходит быстро. Чрескожное удаление шишки на ноге показано в случаях, когда искривление выражено не сильно.
Манипуляции на мягких тканях заключаются в рассечении мышц и связок стопы. Они проводятся при небольшой деформации, а также в тех случаях, когда вмешательство на органах костно-суставной противопоказано. Одной из разновидностей манипуляций на мягких тканях является операция Мак-Брайда.
Остеотомия – это хирургическое вмешательство, которое подразумевает искусственный перелом плюсневой кости и ее фиксацию в нужном положении. В зависимости от выраженности вальгусного искривления подбирается определенная техника этой операции.
Артродез – это придание суставу правильного положения. Применяется при деформации 3-4 степени. Чтобы избавиться от косточки выполняют артродез по Лапидусу – это означает, что сустав фиксируют в нужном положении специальными приспособлениями. Удалить халюс вальгус можно при помощи операции Келлера. Она заключается в резекции пораженных тканей суставных поверхностей и фиксации плюсневой кости. Ее выполняют в редких случаях, так как подвижность большого пальца после данной процедуры нарушается.
Перед тем, как оперировать, врач проводит подготовку к процедуре. Она заключается в проведении диагностических исследований. За несколько дней до операции следует выполнить:
- ОАК;
- ОАМ;
- Биохимический анализ крови;
- Коагулограмму;
- Рентген стопы в боковой проекции;
- Электрокардиографию;
- Анализы на ВИЧ, сифилис и гепатит.
Рентген — обязательная процедура
По усмотрению врача и пациента решается вопрос о проведении обезболивания. Если планируется удалять косточку малоинвазивным методом, то выполняют местный наркоз. При отсутствии противопоказаний и желании пациента вырезать шишку можно под общим обезболиванием. Внутривенный наркоз проводят в тех случаях, когда планируется открытое хирургическое вмешательство.
Иссечение мягких тканей стопы применяется в качестве лечения вальгусной деформации. Показанием для этого метода оперирования служит отклонение большого пальца менее чем на 25 градусов. Данный способ лечения часто сочетают с другими хирургическими процедурами. К разновидностям вмешательств на мягких тканях стопы относится операция Мак-Брайда.
Операция на мягких тканях (McBride)
Техника данной хирургической манипуляции заключается в рассечении мышцы, приводящей большой палец. Благодаря этой процедуре кость принимает правильное положение. После отсечения мышцы проводится удаление капсулы сустава с латеральной стороны. Сухожилие подшивают к головке плюсневой кости. Эта процедура приводит к надежной фиксации большого пальца. Реабилитация после операции халюс вальгус занимает несколько месяцев.
Возможный метод лечения вальгусной деформации – это операция Лапидус. Она подразумевает артродез плюснефалангового сустава. Чтобы исправить искривление выполняют репозицию хрящевой ткани. Суставу придают физиологическое положение и фиксируют его с помощью специальной пластины.

Артропластика по Лапидусу
Остеотомию выполняют при значительном отклонении большого пальца стопы. Суть операции заключается в выполнении перелома кости с последующей ее фиксацией в нужном направлении. Дистальная остеотомия по Шеврону применяется чаще всего. Производится V-образный перелом плюсневой кости. Затем, производится латеральное смещение и фиксация компрессионными винтами. Хирургический шов снимают через 2 недели. Всем пациентам показана ЛФК и массаж стоп после операции халюс вальгус.
Остеотомия (V- и Z-образная)
Проксимальная остеотомия проводится путем рассечения тканей стопы от основания большого пальца до плюсневой кости. Этим методом оперируют, если отклонение составляет более 40 градусов. После разреза тканей производят Z-образный распил кости, а затем осуществляют ее скрепление титановыми винтами.
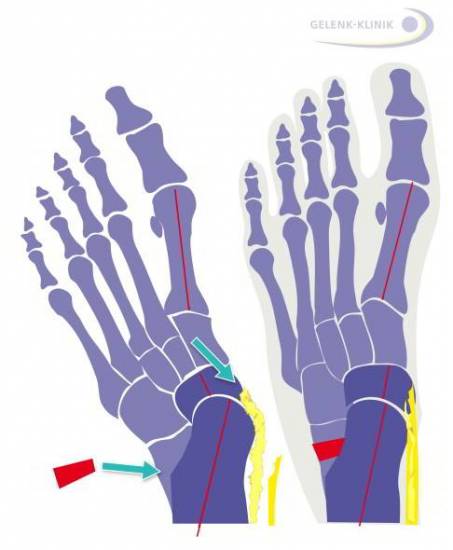
Что такое Hallux Valgus?
Термин Hallux Valgus в переводе с латыни означает отклонение наружу большого пальца стопы. При этом сустав, образованный первой плюсневой костью стопы и проксимальной фалангой большого пальца (сустав у основания большого пальца), увеличивается в размерах, вокруг него появляются костные разрастания, а мягкие ткани, расположенные вблизи, воспаляются. Результатом этого процесса становится деформация сустава, увеличение его в размерах, боль и отек. В народе данную деформацию часто называют «косточкамми» или «шишками» на стопах. Другое название Hallux Valgus – вальгусная деформация (вальгусное отклонение) первого пальца стопы. В наше время наиболее распространенной причиной этого состояния – Hallux Valgus – считается ношение плохо подобранной, неудобной обуви, которая перегужает передний отдел стопы, сжимает пальцы и заставляет их находиться длительное время в неудобном положении. Как правило, это обувь с узким заостренным носком и на высоких каблуках. Наследственности также придается немалая роль в ее формировании, однако, лишь в небольшом количестве случаев.
К сожалению, точные причины Hallux Valgus достоверно не определены. Отчего возникает это состояние? Почему от деформации поголовно страдают члены одних семей, а другие и не слышали об этом? Если причина развития заболевания – неудобная обувь с зауженными носками, то почему не у всех, кто носит такие туфли или ботинки, появляются «косточки»?
Вот что нам известно на данный момент: согласно некоторым исследованиям, было доказано, что ношение неудобной обуви является достоверным фактором риска развития Hallux Valgus. Достоверным, но не единственным – ведь у некоторых людей, которые не имеют дело с подобной обувью, деформации пальцев также имеют место.
Исследование, проведенное американскими врачами-ортопедами, показало, что 88% женщин в США предпочитают носить обувь, размер которой заведомо меньше, чем требуется, и 55% имеют проблемы с первым плюсне-фаланговым суставом (суставом у основания большого пальца стопы). Не удивительно, что этой патологии в девять раз чаще подвержены женщины, нежели мужчины.
С точки зрения анатомии, проблема при ношении подобной обуви заключается в перегрузке переднего отдела стопы и нарушении соосности компонентов плюснефалангового сустава (отклонение первой плюсневой кости кнутри, а большого пальца – кнаружи). Между костями, формирующими первый плюснефаланговый сустав (сустав в основании большого пальца), возникает угол, открытый в сторону остальных пальцев. Вслед за этим реагируют и мышцы стопы: возникает перенапряжение одних и избыточное расслабление других, что еще больше усугубляет проблему. Данный мышечный дисбаланс способствует поддержанию неправильного положения плюсневой кости и фаланг пальцев, в результате чего усиливается внешнее механическое воздействие на плюсне-фаланговый сустав (при опоре на землю и давлением обуви), начинается процесс разрастания рубцовой и костной ткани в области сустава – появляются «косточки». В результате костной деформации и мышечного дисбаланса возникает также дисбалланс связок, фиксирующих сустав, нарушение эластичности суставной капсулы.
Существует и еще одна значимая проблема, вытекающая из анатомических особенностей костей стопы. Как правило, у большинства людей под основанием большого пальца имеются две небольшие – сесамовидные – кости. Несмотря на незначительный размер, их функция весьма существенна. Сесамовидные кости являются частью «передаточного механизма», необходимого для осуществления движений большого пальца во время ходьбы. Благодаря им мы практически не ощущаем давление на стопу, оказываемое поверхностью при каждом нашем шаге. В случае Hallux Valgus, неправильное перераспределение сухожильной тяги на кости плюсны и фаланги пальцев приводит к смещению (вывиху) сесамовидных костей, что в конечном итоге провоцирует нарушение опорной функции большого пальца и стопы в целом.
Существует немало исследований, посвященных проблеме Hallux Valgus, в которых подробно изучалась роль анатомических особенностей и нарушений биомеханики, которые в определенной степени обусловливают развитие патологии.
Необходимо дальнейшее изучение этой проблемы, чтобы полностью ответить на вопросы о причинах ее возникновения, условиях проявления, патогенезе. Конечная же цель заключается в совершенствовании методов профилактики деформаций пальцев стопы и эффективного лечения, если патология уже имеет место.
Базовый комплекс рекомендованных упражнений
Врачи рекомендуют лечебную физкультуру для профилактики и лечения вальгуса. Рассмотрим некоторые упражнения:
- Пациент должен лечь на спину и производить скольжение внешним краем стопы по голени соседней ноги. Повторять упражнение нужно 6-8 раз;
- Не меняя позы человеку нужно сымитировать езду на велосипеде, производя винтовые действия. При движении назад носок следует оттянуть вперед. При обратном действии наоборот. Необходимо выполнить 10-15 повторов;
- Присев на стул производится передвижение стоп вперед и назад, задействовав при этом пальцы ног. Такое упражнение называют «гусеница». Повторяйте его 6-8 раз туда-сюда.
- В позе сидя большие пальцы ступней располагают друг на друге, после чего производят нажатие под действием сопротивления, при этом пятки должны быть прижаты к поверхности пола. Требуется 6-8 подходов;
- Находясь в сидячем положении, на большие пальцы ног надевают эластичный бинт и связывают их вместе. Человек выполняет растягивающие движения, не отрывая пят от пола. Повторить действие необходимо 8-10 раз;
- По-прежнему, сидя на стуле ноги нужно соединить вместе и произвести сгибающие и разгибающие действия голеностопного сустава, скользя при этом ступнями по горизонтальной поверхности. Достаточно 8-10 приемов.
- В исходном положении сидя, катают мяч подошвами ног. Выполнять упражнение нужно на протяжении 2-3 минут для каждой ступни.
- Пациент должен присесть на пол, опираясь на руки не разводя ног. Нужно сгибать и разгибать голеностопный сустав. Применяют эти действия в количестве 8-10 раз;
- Не меняя позы, человек разводит пальцы ступней таким образом, чтобы они стали напоминать веер, застывая каждый раз в момент раскрытия на 3-5 секунд. Сделать нужно 6-8 повторов;
- Произведите похлопывающие движения поверхностью ног друг об друга. Потребуется выполнить действие 8-10 раз;
- Сидя на полу и опершись на руки, нужно сжать пальцы стоп так, чтобы они в этот момент напоминали кулак, после чего их следует расправить веером. Произведите 6-8 повторов;
- На протяжении 3-5 минут походите на внешних областях стоп, с протягиванием внутренней части стопы по ковровому покрытию.
Характеристика травмы
Переломы лодыжки в основном случаются:
- при падениях на гололеде;
- часто страдают женщины на высоких каблуках, особенно при падениях с лестницы;
- экстремальные виды спорта — горные лыжи, велоспорт, езда на мотоцикле, катание на роликах и коньках;
- в автомобильных авариях.
Боль при переломе наступает не сразу, сначала сустав немеет, есть ощущения вздутия вследствие того, что его распирает прилив крови. Вскоре приходит боль. На сломанную ногу вставать нельзя, так как сразу после перелома есть шанс того, что кость не смещена, или смещена незначительно, не надо усугублять ситуацию. Нужно помочь пострадавшему добраться до травмпункта.
Если перелом случился в одиночку, можно допрыгать до автомобиля на одной ноге, но становиться на поврежденную конечность нельзя, тем более, что она и так не будет держать, а будет «проваливаться», что чревато еще падением и дополнительными травмами.
Ход оперативного вмешательства
Для определения точного диагноза и метода оперативного лечения травматолог назначает проведение рентгенографии щиколотки в экстренном порядке незамедлительно после обращения в травматологический пункт.
Проведение операции:
| При переломе наружной кости лодыжки | Во время операции специалист делает разрез кожных покровов. Начало рана берёт в области малоберцовой кости и длиться вдоль стопы. Хирург удаляет запеченную кровь, мелкие отломки кости, фиксирует крупные кусочки кости. Фиксирует их к основной кости при помощи металлических пластин и специализированных титановых винтов. |
| При переломе медиальной области лодыжки | Специалист делает разрез кожных покровов при помощи скальпеля на внутренней стороне щиколотки вдоль стопы. Проводит очищение от запеченной крови и мелких костных отломков. Восстанавливает функциональную работу кости, фиксируя крупные куски при помощи металлических спиц. |
| При двойном переломе костей лодыжек | При сохранении вилкой анатомического строения проводится остеосинтез медиальной и латеральной кости. Если произошло расхождение вилки и на рентгенологическом снимке это отчётливо видно, то травматолог назначает проведение экстренной операции. Она направлена на устранение перелома при помощи разрезов вдоль стоп с обеих сторон, скрепления костей при помощи остеосинтеза. После проведения оперативного вмешательства на больную ногу кладётся гипс. |
| При переломе лодыжки с вывихом стопы вовнутрь | Эта травма чаще всего встречается у пациентов, занимающихся физической культурой на профессиональном уровне. В ходе хирургической операции травматолог делает разрез кожных покровов с рассечением сухожилий голеностопа. К месту перелома кости оперирующий специалист добирается при воздействии крючков и раздвижения ими тканей. Стопа подлежит сгибанию и разгибанию, во время которых, восстанавливается функциональная работа кости. Смещённые отломки присоединяются пластинами к штырю, прикреплённому к кости. При следующем шаге оперирующий врач сшивает сухожилия и мягкие ткани. На восстановленные кожные покровы накладывается асептическая повязка с последующим наложением гипса. |
| При сложном случае, переломе задней области лодыжки со смещением | При обращении пострадавшим в травматологию проводится неотложное оперативное вмешательство. Человека укладывают на операционном столе спиной вверх. Разрез кожных покровов проводится вдоль Ахиллового сухожилия снаружи. При обнажении кости удаляются мелкие отломки, скрепляются крупные путём прикрепления к большеберцовой кости. Место стыковки скрепляется металлическими винтами. Металлоконструкция при данном переломе не удаляется. Восстановленная стопа приводится в вертикальное положение. |
После проведения хирургического вмешательства на пациента в отделении стационара заводится история болезни. Он находится под наблюдение специалиста до полного восстановления фукнкциональности лодыжки. Через 2-6 месяцев проводится удаление металлоконструкции. Врач проводит операцию в плановом порядке.
Как проходит операция продольно-поперечного плоскостопия в Геленк Клинике ?
Метод проведения операции продольно-поперечного плоскостопия зависит от исходной причины заболевания. Вслучае легкого воспаления сухожилия задней большеберцовой мышцы удаляют лишь воспаленную соединительную ткань, находящуюся вокруг него (синовэктомия). При необходимости, сухожилие задней большеберцовой мышцы может быть укорочено и повторно зашито.
На прогрессирующей стадии разрушения сухожилия либо при его разрыве, врачи используют аутогенный трансплантат. Главным условием успеха трансплантации является здоровое состояние задней большеберцовой мышцы (Musculus tibialis). Пересаживаемая ткань (трансплантат) забирается с области стопы. Близлежащее длинное сухожилие сгибателей пальцев ног (сухожилие длинного сгибателя пальцев или Musculus flexor digitorum longus) хорошо подходит для данной операции. Ограничение подвижности пациента по причине смещения сухожилия почти незаметно — немного уменьшиться может только подвижность пальцев стопы. Нередко, напряжение мышц при смещении сухожилия может быть связано с дополнительными вмешательствами, поддерживающими состояние костей.
Изображение продольно-поперечного плолскостопия при ослабленном сухожилии задней большеберцовой мышцы (желтый цвет). Это сухожилие отвечает за нормальное состояние продольного свода стопы. Рис. справа: прооперированное продольно-поперечное плоскостопие. Подтянутое сухожилие задней большеберцовой мышцы и аутогенный костный трансплантат снова выпрямляют продольный свод стопы. joint-surgeon
Остеотомия пяточной кости
Если причной развития продольно-поперечного плолскостопия являются повреждения пяточной кости, хирурги Геленк Клиники в Германии проводят операцию по смещению (корригирующая остеотомия). Отклонение пяточной кости вовнутрь изменяет направление ахиллова сухожилия, что способствует полному выпрямлению стопы.
Дугая методика коррекции продольно-поперечного плолскостопия — это имплантация в пяточную кость специального костного клина, который удерживает желаемую коррекцию в правильном положении. Данная вставка зачастую берется из гребеня подвздошной кости (методика Хинтермана или операция Эванса).
Артродез (создание неподвижности) таранной кости
Если продолжительные неправильные нагрузки стали причиной болезненного артроза голеностопных суставов у пожилилых пациентов, и если эта боль связана с деформацией сухожилий, восстановить исходную здоровую функцию суставов поможет зачастую только такая методика как артродез. В некоторых случаях рекомендуется тройной артродез. Во время такой операции проводится обездвиживание всех суставных сочленения таранной кости: назад/вниз к пяточной кости, вперед к ладьевидной кости, а также соединение между пяточной и кубовидной костью.
Как проходит операция
В случае малоинвазивного вмешательства все манипуляции проводятся под контролем рентгена. Задача хирурга: через два прокола удалить костный нарост, и восстанавливать необходимую ось пястных суставов. Основным минусом является возможность возвращения патологии.

При реконструктивной операции применяют спицы (при запущенных состояниях), винты, пластины (скобы). Они помогают удерживать от деформации, а также сохранить правильное положение костей после остеотомии.
- В основном оперируют под местным обезболиванием в ликвор спинномозгового канала, но делают и наркоз. Беседа с анестезиологом обязательна.
- Длительность: от 30 минут до 1 часа.
Показания для проведения операции.
- Болит сустав в области большого пальца.
- Воспалительные процессы.
- Сильные деформации костей и стопы в целом.
Противопоказания
Несмотря на важность такого лечения, существуют заболевания при которых проведение операции строго запрещается, к ним относятся:
- диабетическая стопа;
- патологии периферических артерий;
- системные заболевания сердечно-сосудистой системы;
- наличие гнойных воспалительных процессов.
Артрозные изменения в суставах не являются противопоказанием, однако лечение проводится с учетом восстановительного периода и возможности возникновения осложнений — бурсит пальца стопы.
Посмотрите короткое видео.
Показания к операции
Хирургическое восстановление стопы нельзя проводить в следующих случаях:
- диабет в стадии декомпенсации;
- заболевания сосудов и кроветворной системы;
- гнойные инфицирования организма;
- болезни костной системы;
- тромбофлебит вен;
- ОСН — острая сердечная недостаточность.
После проведения диагностических процедур, ортопед решает: нужна ли операция на стопе при вальгусной деформации. Хирургическое лечение искривления ступни проводят при отклонении сустава более чем на 20 градусов. Сильно выпирающий халюс вальгус на стопе у взрослого человека не пройдет самостоятельно.
Поэтому, операция при деформации 3 и 4 степени – это вопрос времени.Выраженное искривление основания ступни при отсутствии болевого синдрома и воспалительных явлений относится к показаниям для хирургического вмешательства. Если hallux valgus приносит дискомфорт, то операция вальгусной деформации большого пальца стопы обязательна. Перед тем, как проводить хирургическое лечение, выполняют ряд исследований.
Выделяют следующие показания к оперативному вмешательству:
- Частая и сильная боль в области основания большого пальца;
- Развитие воспаления при ношении обуви;
- Отек большого пальца;
- Плоская стопа;
- Отсутствие эффекта от консервативных методов лечения;
- Возникновение осложнений.
Плоскостопие является показанием к операции
Перед тем, как приступать к лечению, врач и пациент обсуждают все «за» и «против» операции халюс вальгус. Больной должен понимать, что хирургическое вмешательство поможет избежать опасных последствий деформации. К осложнениям вальгусного искривления стопы относят: формирование язв на поверхности ткани деформированного сустава, инфицирование кости, нарушение походки.
Существуют случаи, когда восстанавливать форму стопы при помощи операции нельзя. К ним относятся тяжелые заболевания жизненно-важных органов. Операция при вальгусной деформации первого пальца стопы противопоказана, если у больного имеются выраженные изменения в анализах. Удалять косточку не рекомендуется, если угол отклонения сустава менее 20 градусов. К абсолютным противопоказаниям к выполнению операции халюс вальгус, относятся следующие состояния:
- Нарушение свертывающей системы крови;
- Декомпенсация сахарного диабета;
- Острая недостаточность сердечно-сосудистой и дыхательной системы;
- Неконтролируемая артериальная гипертензия;
- Тромбофлебит вен нижних конечностей;
- Хронические болезни костно-суставной системы.
Тромбофлебит — абсолютное противопоказание к операции
Выявляют наличие противопоказаний после выполнения биохимического и общего анализов крови, коагулограммы и рентгенографии стопы. Оперативное вмешательство может быть не запрещено, но перед его выполнением следует пройти курс лечения. Среди относительных противопоказаний: острые инфекционные болезни и обострение хронических воспалительных патологий.
Течение реабилитации после операционного лечения
Частый вопрос: «Сколько реабилитация?» «Как она протекает?»Давайте разберём по неделям. Договоримся, что все сроки отсчитываем от момента операции. И эти советы носят общий характер, то есть у большинства пациентов именно так и происходит. ИТАК!
1-2 недели. Максимально домашний, постельный режим и нога поднята выше уровня сердца, чтобы была профилактика отека. На ногу можно наступать в обуви Барука, либо наступать только на пятку. Тут Вы сами решаете как быстрее дойти до туалета. Ибо ходить можно только в туалет и на кухню поесть. Почему так и что это Вам даст. После операции, когда вы будете опускать ногу вниз, Вы будете чувствовать приток крови к ноге и будете чувствовать, что она наливается «тяжестью». Во-первых, это дискомфортно и больно. Во- вторых, нога будет отёчна, и это может замедлить вашу реабилитацию, которая начнётся с 3-й недели. На большом отеке будет затруднительно разрабатывать пальцы. А когда Вы опускаете ногу вниз кровь под действием силы тяжести и работы сердца течёт вниз. А вот наверх ей помимо работы сердца помогает течь работа мышц и клапаны. А у Вас после операции мышцы работают плохо, ноге больно. Вот так на пальцах и довольно примитивно я постарался объяснить особенности первых 2 недель после операции.
Послеоперационный период. 3-4 неделя.Первые 2 недели Вы пролежали и просидели дома. Нога кверху, Вы себя берегли и ждали когда же можно уже что-то делать. Но не спешим.Через 2 недели после операции важный этап — снятие швов. В случае с моими пациентами- швы не снимаются! нитки сами рассасываются. И…..Теперь точно можно мыться под душем и не заматывать ногу в пищевую плёнку. ( это при условии, что все зажило хорошо, и рана сухая).Вам сняли швы, и теперь пора заниматься разработкой пальцев
И это ОЧЕНЬ важно. Это может быть больно, неприятно и тд
Но это НАДО начинать делать. Если не сможете сами, тогда обращаемся к реабилитологу и занимаемся с ним. Если этого не делать, ждать когда будет меньше болеть, будет время и тд., тогда у Вас будет ровный палец, но не сгибающийся. Помните об этом.Ходить можно больше и столько сколько Вам комфортно. Но обязательно в послеоперационной обуви! .Можно садиться за руль и ездить. Только в обуви Барука. И учитывайте, тот факт, что водить в ней «слегка» необычно. Поэтому мой совет- потренируйтесь во дворе, а потом выезжайте на дороги. Это Ваша ответственность за свою жизнь и жизнь окружающих.
К концу 4 недели я своим пациентам назначаю рентген контроль и после этого решаю вопрос о переходе к нормальной обуви (она должна быть свободной, не давить на ногу. Что-то типа кроссовок.)
Могу сказать, что 70-80 % моих пациентов ходят с 5-й недели без послеоперационных ботинок. Но есть пару важных моментов!Пациент ещё не делает полный перекат через 1-й плюсне-фаланговый сустав. И 2 недели Вы просто передвигаетесь в обычной обуви. И продолжаем заниматься ЛФК для пальцев. Ежедневно 2-3 раза в день по 10-15 минут. И если нога отекает, значит необходимо носить компрессионный трикотаж.
Начиная с 7-й недели очень важное событие, от которого все отвыкли!! Вы начинаете ходить с перекатом через первый палец. И это крайне важно
Многие из Вас делают ошибку перенося вес тела на наружный край стопы. Таким образом, через пару недель начинает болеть в области 3,4,5 плесневых костей, а 1-й палец Вы из-за страха щадите. Я понимаю, что страшно, что так привыкли, что так проще …… но крайне важно начать ходить правильно. И это потребует от Вас внимания и сосредоточенности.
В принципе, это самое основное действие, которое Вам предстоит на этих сроках. И, конечно, Вы носите свободную и удобную обувь. Стопа ещё может быть отечной и это НОРМАЛЬНО. Вы можете носить компрессионный трикотаж. И в конце 8 недели опять нужно сделать рентген контроль с нагрузкой.



 Как и зачем проводится пластика передней крестообразной связки коленного сустава?
Как и зачем проводится пластика передней крестообразной связки коленного сустава?
 Больничный лист после эндопротезирования коленного сустава
Больничный лист после эндопротезирования коленного сустава





 Лечение повреждения внутреннего мениска коленного сустава
Лечение повреждения внутреннего мениска коленного сустава Медикаментозная блокада боли в суставах: семь бед
Медикаментозная блокада боли в суставах: семь бед Точечный массаж: секретные китайские техники избавления от болей
Точечный массаж: секретные китайские техники избавления от болей Как выполняется тейпирование коленного сустава при артрозе
Как выполняется тейпирование коленного сустава при артрозе