Содержание
Симптомы синовита коленного сустава.
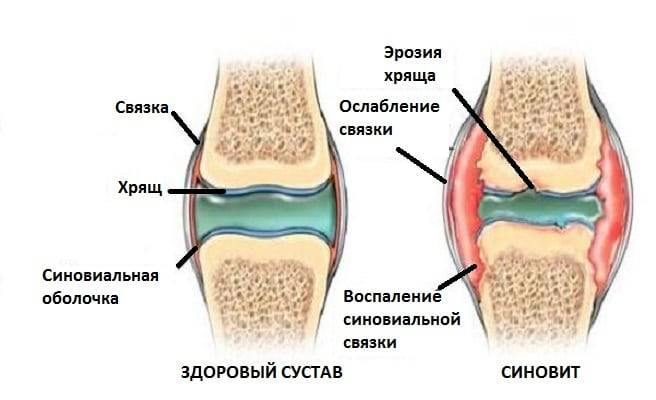
- Самый первый симптом – коленный сустав становится гладким и ровным, появляются отек и покраснение, а кожа в области колена становится горячей.
- В течение нескольких часов отечность резко увеличивается, сустав становится скованным, малоподвижным.
- Боль в колене, увеличивающаяся при движении и ощупывании.
- Флуктуация надколенника – надколенник при надавливании погружается в сустав, что также сигнализирует о наличии отека и жидкости в полости сустава.
- Повышение температуры тела, общая слабость.
- Иногда – увеличение паховых лимфоузлов.
Травма — не единственная возможная причина синовита. При различных аутоиммунных процессах, при обменных нарушениях тоже может развиваться данное заболевание. На фоне существующих болезней воспаление (гонартроз) коленного сустава может носить вторичный характер, и в этом случае мы говорим, что у пациента реактивный синовит коленного сустава.
При внешнем осмотре врач определяет увеличение сустава в объеме при отсутствии воспалительных проявлений на кожных покровах — кожа не гиперемирована, температура не повышена. Для уточнения диагноза наибольшее значение имеет пункция сустава: иглу вводят в суставную полость и забирают часть экссудата. Его исследуют на предмет прозрачности, содержания белка и кровяных телец, проводят посев на микроорганизмы.
Принципы терапии
После этого назначается лечение. Больному дается инструкция, от которой он не должен отступать. Цена несоблюдения рекомендаций специалиста очень высока.
Какие лекарства помогут?
Обычно врач назначает применение:
- регуляторов микроциркуляции;
- нестероидных противовоспалительных препаратов;
- ингибиторов протеолитических ферментов;
- антибиотических лекарственных средств;
- мазей с обезболивающим эффектом.
Также пациенту показано посещение физиотерапевтических процедур и выполнение гимнастических упражнений.
Применение регуляторов микроциркуляции
С целью нормализации микроциркуляции, врач прописывает пациенту применение:
- Троксевазина;
- Трентала;
- Никотиновой кислоты;
- АТФ.
Применение нестероидных противовоспалительных препаратов
Для купирования воспаления и снижения болезненных ощущений, больному прописывается применение НПВС. Перечень препаратов представлен в таблице.
Таблица 2. Основные НПВС:
| Название препарата | Описание |
|
|
Оказывает жаропонижающее, болеутоляющее, противовоспалительное воздействие. |
|
|
Мощный анальгетик, обладающий ярким противовоспалительным эффектом. |
|
|
Является производным индолуксусной кислоты. Эффект лекарства связан с ингибированием фермента ЦОГ. |
|
|
Является производным эноловой кислоты, обладает болеутоляющим, антипиретическим, противовоспалительным эффектом. |
Применение ингибиторов протеолитических ферментов
Чем лечить синовит коленного сустава, протекающего в хронической форме? Рекомендовано применение Гордокса, Трасилола. Эти лекарственные средства способствуют подавлению некротических и дегенеративных процессов.
Они предназначаются для внутрисуставного применения. Используются курсами.
Применение антибиотических препаратов
Перед тем, как назначить антибиотик, врач выявляет возбудителя, спровоцировавшего развитие воспалительного процесса.
С этой целью жидкость из синовиальной полости сеется на питательную среду. Затем специалист исследует выросшие колонии. Результат бактериального посева получают примерно через 72 часа.
Группы антибиотических препаратов, назначающихся при синовите коленного сустава, представлены в таблице.
Таблица 3. Антибиотики:
| Название группы | Описание |
|
|
Прописываются до выявления возбудителя. Помогают бороться с грамотрицательными бактериями, стрептококком, гонококком. |
|
|
Вводятся как в мышцу, так и в вену. Препараты великолепно всасываются в синовиальную оболочку из крови.
Помогают бороться с анаэробами, стрептококком. На грамотрицательные бактерии эти антибиотики не действуют. |
|
|
Спектр воздействия достаточно узок. Помогают бороться с грамотрицательной микрофлорой. Обладают высокой токсичностью. Поэтому назначаются после выявления возбудителя. |
|
|
Помогают бороться со стафилококком. |
|
|
Эффективны в отношении микоплазмы и хламидий. |
Применение мазей с болеутоляющим эффектом
Назначается применение:
- Фастму-геля;
- Индовазина;
- Диклака.
Если в области колена присутствуют раны или ссадины, то необходимо воспользоваться гепариновой мазью или антисептиками.
Здоровье
Рекомендации и противопоказания
Массирование коленей показано каждому здоровому человеку, ведь оно прекрасно расслабляет уставшие конечности, помогает восстановить работоспособность, служит средством профилактики заболеваний опорно-двигательного аппарата.
Эта процедура присутствует в распорядке дня спортсменов. Она значительно повышает прочность, подвижность и амортизирующие свойства коленных суставов, а в некоторых случаях становится хорошим средством терапии. Особенно часто ее назначают при:
- хронических болях и хрусте в области колена;
- артрите;
- остеоартрозе;
- полном или частичном нарушении подвижности;
- синовите;
- бурсите;
- дисплазии коленного сустава у ребенка;
- вальгусе;
- патологических изменениях соединительной ткани при системных заболеваниях (псориазе, красной волчанке).
Такой массаж считается очень хорошим средством реабилитации после перенесенных операций, травм, ушибов, растяжений, вывихов, повреждений мениска и переломов.
Без сомнений, процедура приносит много пользы, но считать ее панацеей не стоит. Иногда она может сильно навредить здоровью человека, усугубить уже имеющиеся проблемы и даже привести к инвалидности. Абсолютными противопоказаниями являются:
- воспалительные заболевания коленных суставов;
- варикоз;
- тромбоз;
- кровотечения и склонность к ним;
- инфекции в острой стадии развития;
- лихорадочные состояния и повышенная температура;
- онкологические заболевания;
- язвенные и гнойные поражения кожи ног;
- инфаркт миокарда;
- почечная недостаточность;
- нервные расстройства и психическое переутомление.
Синовит коленного сустава
Третий этап. Разминание
Строгих правил при выполнении этой процедуры нет. Здесь воздействие не только на кожные покровы, но уже и на сухожилия, мышцы, капилляры и артерии. Происходит интенсивное разминание поврежденного участка, чтобы кислород и кровь начали поступать намного быстрее, питая мышцы и кости нужными микроэлементами.
Для разминания можно использовать круговые движения, легкие сжимания кожи. Главное – максимально расслабить и размять мышцы. Кожные покровы должны стать горячими и с красноватым оттенком. Но не стоит делать резкие и очень сильные движения. Массаж лечебный, а значит – новых травм после него появиться не должно.
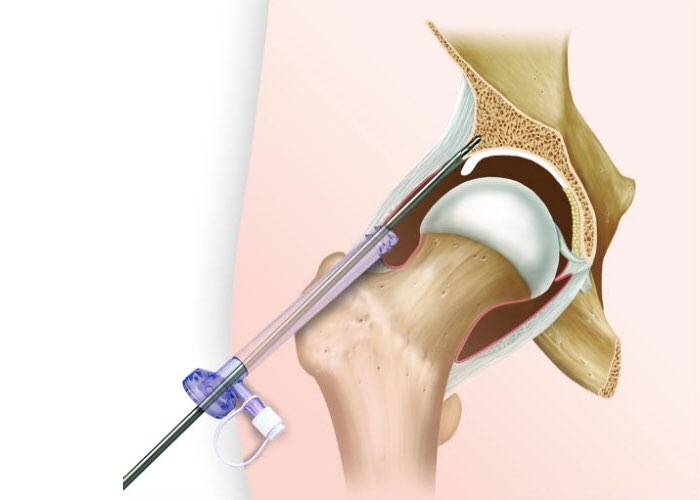
Суть артроскопии
Инновационный метод исследования и лечения суставов – артроскопия — выполняет три главных задачи:
- Восстановление целостности мениска;
- Устранение поврежденных участков менисков;
- Пластика поврежденного хряща.
Малоинвазивная процедура предотвращает:
- Обездвиживание (контрактуру) сустава;
- Интенсивность болезненного синдрома;
- Воспалительный внутрисуставный процесс и околосуставных тканей;
- Мышечную атрофию;
- Нестабильность опоропрочности конечности;
- Полное разрушение хрящевой устилки соединения.
Артроскопия мениска
Показания к выполнению
К артроскопии прибегают на всех стадиях гонартроза суставов. Операция (хирургическое вмешательство во внутреннее строение сустава) рекомендована при:
- Сильных отеках колен при гонартрозе, после получения травм;
- Длительном болевом синдроме с ощущением слабости;
- Умеренных постоянных болях;
- Выявленном при помощи КТ, МРТ повреждении мениска;
- Подозрении развития аутоиммунных процессов, провоцирующих заболевания коленных суставов.
Преимущества артроскопии
- Малоинвазивность;
- Минимальная кровопотеря;
- Возможность быстрого восстановления функций коленного сустава;
- Возможность возвращения к привычному темпу жизни.
Клиническая картина
Для неспецифических острых синовитов характерна сильная отечность коленного сустава, визуализирующаяся в увеличении его размера по сравнению со здоровой конечностью. Кожа над ним разглаживается, опухает, появляется ощущение распирания. Боли слабой или средней выраженности возникают только во время движения и исчезают после непродолжительного отдыха.
При пальпации сустава ощущается умеренная болезненность, повышение местной температуры, флюктуация (симптом наличия жидкости в замкнутой полости с эластичными стенками).
Клинические проявления острой гнойной патологии более яркие, причем преобладает симптоматика общей интоксикации организма:
- температура тела превышает субфебрильные показатели, поднимается до 40 °C;
- гипертермию сопровождают озноб, лихорадочное состояние, усиленное потоотделение, возможен бред;
- возникают неврологические расстройства — апатия, быстрая утомляемость, сонливость;
- увеличиваются расположенные поблизости лимфатические узлы;
- у детей и ослабленных больных могут нарушаться пищеварение и перистальтика.
Сам сустав отекает, отмечается гиперемированность кожных покровов над ним. Любое движение становится причиной острой боли. Иногда срабатывают защитно-компенсаторные механизмы, провоцируя развитие ограничительных контрактур.
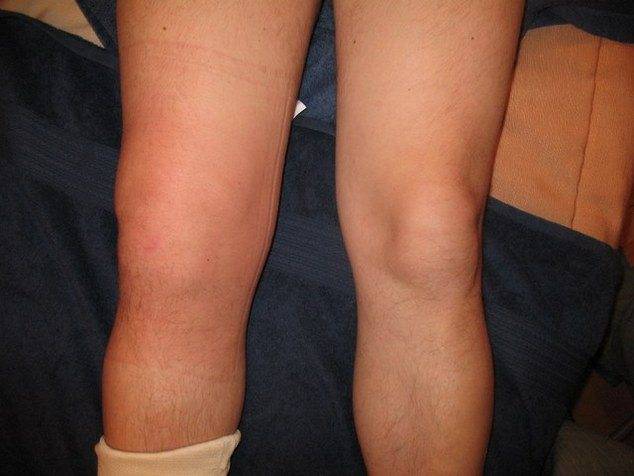
При отсутствии врачебного вмешательства заболевание вскоре принимает хроническую форму течения. Выраженность дискомфортных ощущений значительно снижается, увеличивается объем движений в коленном суставе. Боли возникают после интенсивных физических нагрузок, переохлаждения, обострения других хронических патологий, во время гриппа или ОРВИ.
Ослабление симптоматики человек нередко принимает за выздоровление. На самом деле в полости сустава развиваются деструктивные фиброзные изменения. Происходит разрастание ворсинок синовиальной оболочки, на ней скапливается большое количество фибринов. При создании определенной концентрации они начинают «провисать» в суставную полость. После отделения фибринозные отложения трансформируются, проявляясь на диагностических снимках в виде характерного признака синовита — «рисовых телец». Они не локализуются в одном месте, а циркулируют в синовиальной жидкости, постоянно травмируя суставную капсулу.
Что делать
Для адекватного лечения важно выявить точную причину, вид и стадию болезни. Проще всего справиться с серозной формой, пока не произошло расслоение фиброзной ткани и нагноение
За помощью следует обратиться к терапевту или травматологу либо же напрямую к ревматологу.
Методы диагностики
Так как лечить синовит коленного сустава можно по-разному, в зависимости от типа проблемы, предварительно необходимо пройти диагностику. Для этого используются несколько подходов:
- Осмотр пациента. Врач осматривает больное колено, прощупывает опухшую область. При накоплении жидкости чашечка углубляется, а с обратной стороны ощущается ответное давление экссудата. При нагноении подобные манипуляции сопровождаются болью.
- Лабораторные анализы. Нужно сдать кровь, сделать забор экссудата. Дополнительно проводятся ревмопробы, аллергопробы, цитологические и бактериологические исследования пунктата. Может понадобиться биопсия.
- Аппаратные исследования. Это УЗИ, МРТ, рентгенография, а также артроскопия.
Рентгеновский снимок больной ноги
Способы лечения
Перечень дальнейших мероприятий связан с тем, насколько тяжелым является состояние больного. Для предотвращения осложнений и травм необходимо обездвижить колено. Далее устраняется излишек экссудата, что позволяет дополнительно разобрать его состав. Выполняется пункция с дальнейшим промыванием полости сустава раствором антисептиков.
Медикаментозное лечение синовита коленного сустава основано на использовании таких групп лекарств:
- антисептики;
- антибиотики;
- НПВС;
- кортикостероиды;
- ингибиторы протеолитических ферментов;
- регуляторы циркуляции крови и лимфы;
- витаминные комплексы.
Дополнительно врач прописывает физиотерапевтические процедуры. Воздействие тока, импульсов разной частоты и интенсивности, излучений позволяет нормализовать обменные процессы в тканях, стимулирует их восстановление, а также усиливает действие лекарственных препаратов.
Когда консервативные методики не помогают, на помощь приходит микрохирургия. Все манипуляции выполняются посредством использования миниатюрных инструментов и артроскопа. Достаточно проколов в трех местах вокруг сустава, чтобы удалить поврежденные ткани, минимизируя кровотечение и травмы кожных покровов.
Ранее мы писали о синовите тазобедренного сустава и рекомендовали добавить эту статью в закладки.
Современные методики позволяют проводить операции с минимальными повреждениями и рисками
При обширных повреждениях выполняется операция с рассечением колена, то есть открытым методом.
Профилактика
Коленные суставы чаще остальных подвергаются негативному воздействию, поэтому защитить их достаточно трудно. Минимизировать риск развития синовита все же можно, если следовать таким рекомендациям:
- не поднимайте тяжести;
- используйте удобную обувь;
- избегайте травм и падений, особенно с открытыми ранами;
- следите за состоянием своего здоровья, регулярно проходите профилактический осмотр у врача;
- избегайте контакта с аллергенами;
- не игнорируйте боли или изменения в подвижности колена.
В первую очередь избегайте травм колена
Совет! При катании на коньках, роликах или велосипеде для защиты сустава используйте специальные наколенники.
Если не подвергать суставы воздействию провоцирующих болезнь факторов, заботиться об их защите и правильном функционировании, сокращаются риски любых патологий опорно-двигательного аппарата
Важно ежедневно выполнять простую разминку, особенно перед большой нагрузкой, а также правильно питаться, чтобы организм получал все необходимые вещества для нормальной работы всех систем
4 Как диагностировать синовит
Диагностика проводится на основании жалоб больного, объективного исследования колена, изучения анамнеза и выявления причины. В сложных случаях применяются инструментальные методики:
- 1. Рентгенография. Является самым простым и доступным способом уточнения диагноза. Она помогает определить наличие воспаления, уровень жидкости, размеры суставной щели и степень изменения суставных поверхностей костей. Лучше всего проводить исследование обоих коленных суставов для сравнения здорового сочленения с больным. Не рекомендуется использовать облучение маленьким детям и беременным женщинам.
- 2. УЗИ коленного сустава. Этот способ можно использовать даже в период вынашивания плода и в раннем возрасте, поскольку ультразвук не оказывает вредного воздействия. Он позволяет уточнить степень утолщения синовиальной оболочки, объем выпота и провести оценку состояния тканей сустава.
- 3. Пункция. Она относится к инвазивным методикам, поэтому имеет ряд противопоказаний. Полученная путем прокола синовиальная жидкость отправляется в лабораторию, в этом случае появляется возможность оценить ее состав.
Пункция коленного сустава
Реабилитационные мероприятия
После резекции мениска пациенту назначается комплекс реабилитационных мероприятий, которые разделяются поэтапно:
Послеоперационный стационарный период
После операции по удалению мениска пациенты на протяжении некоторого времени должны наблюдаться в стационаре, где выполняется ряд восстановительных процедур:
- антибиотикотерапия;
- предупреждение образования тромбов при помощи использования эластичного бинта;
- в течение 3 суток после артроскопии необходимо использование компрессионного белья;
- прием таблетированных антикоагулянтов, а также гепариновых препаратов;
- в послеоперационном периоде (3-4 суток) эффективно проведение криотерапии;
- нередко после операции назначается курс противовоспалительных, а также обезболивающих средств;
- для снятия отека в колене используется аппаратный лимфодренаж, ручная техника массажа, а также ЛФК, предусматривающая пассивные плавные движения в области колена.
Помимо этого, в качестве дополнительной опоры рекомендуется использование костылей. Обеспечение спокойного состояния сустава достигается с помощью ортеза (специального фиксирующего приспособления). При этом ногу следует максимально выпрямить.
Специальный ортез после операции коленного сустава
Если оперативное вмешательство выполнялось на крестообразных связках, используется шарнирный ортез, угол сгибания которого должен составлять не менее 20 градусов. Во избежание негативных последствий, вызванных артроскопическим лечением сустава, следует подойти к реабилитационным мероприятиям очень ответственно.
Лечебный комплекс после операции на менисках включает:
- опускание и поднятие больной конечности;
- сгибательно-разгибательные действия в пальцах стопы и голеностопе;
- необходима обязательная фиксация колена в исходном положении, сгибание и разгибание;
- обеспечение изометрического напряжения в бедренной (четырехглавой) мышце.
Все действия проводятся с участием физиотерапевта, а также спортивного инструктора. Спустя 1,5-2 месяца пациенту рекомендуются небольшие приседания, ходьба с подъемом на пальцах. По истечении этого времени можно приступать к кратковременным занятиям на велотренажере, плаванию, легкому бегу, прыжкам и коротким приседаниями с переносом силы тяжести на разные ноги.
Механотерапия позволяет разработать прооперированный сустав с постепенным нарастанием нагрузки
Основными задачами, которые предусмотрены в период, когда выполняется послеоперационное восстановление мениска, считаются:
- нейтрализация патологического процесса в пораженном суставе и нормализация кровообращения;
- укрепление мышц бедра для обеспечения стабилизации в пораженной области;
- предупреждение образования контрактур, ограничивающих движение в пораженном колене;
- для эффективности реабилитации лечебную физкультуру рекомендуется выполнять в различных положениях тела: стоя на здоровой ноге, сидя, медленно разгибая прооперированную конечность и лежа – напрягая мышцы бедра в течение 5-10 секунд.
Все мероприятия выполняются только после консультации лечащего врача, а также при отсутствии в прооперированном суставе выпота и крови.
Позднее восстановление
Можете также прочитать:Артроскопическая операция на коленном суставе
Главной задачей при поздней реабилитации считается:
- нормализация положения сустава и походки, а также максимального восстановления его функциональности;
- предупреждение образования контрактур;
- укрепление мышц, которые поддерживают колено.
Важно учитывать, что в первые 2–2,5 недели после хирургического вмешательства не рекомендуется приседание на корточки, а также активный бег
Спортивная реабилитация
Спортивной реабилитацией после артроскопии коленного сустава можно достаточно быстро возвратить физическую форму. Спортивная реабилитация предусматривает использование силовых тренажеров, специально разработанных для разогрева и разминки всех мышечных групп, в том числе прооперированных областей.
Чаще всего используется специальный тренажер-велоэргометр, который разрабатывает одновременно несколько мышц. Кроме того, в обязательную спортивную реабилитацию включено плавание в течение получаса со сменой положения (на спине, «кролем» и традиционно). На последнем этапе реабилитации добавляются действия на тредбане (устройстве, которое воспроизводит бег или ходьбу в соответствии с определенными условиями). Кроме того, можно заниматься со спортивным мячом и т.д.
Для увеличения пассивного двигательного объема рекомендуются занятия на специальном аппарате – Артромоте
Диагностика
Заподозрить наличие синовита можно на основе анализа жалоб пациента
Чтобы определить форму заболевания, нужно обратить внимание на возможные ее причины. Для подтверждения диагноза проводится дополнительное обследование:
- Анализы крови:
- В биохимическом анализе необходимо посмотреть уровень С-реактивного белка. Если он превышает 10 нг/мл – это говорит об иммунном воспалении (ревматическом или псориатическом синовите);
- В общем анализе крови на присутствие воспалительного процесса указывает повышение СОЭ и увеличение числа лейкоцитов (более 9,0*109).
- В серологическом анализе могут быть выявлены антитела к стрептококку (антистрептогиалуронидаза, АСЛО, антистрептокиназа) – это признак мигрирующего или ревматоидного синовита.
- Рентгенография пораженного сустава (в боковой и прямой проекциях).
- Флюорография – используется для выявления туберкулезного синовита (однако заболевание часто протекает как внелегочная патология при «чистых» легких).
- Артроскопия – проводится при тяжелых случаях диагностирования. В ходе данной процедуры врач надрезает кожу в области сустава и вводит в его полость камеру с фонариком. Обнаружив патологический очаг заболевания, врач осуществляет лечение «на месте».
После подтверждения наличия синовита и определения его формы можно перейти к подбору тактики лечения.
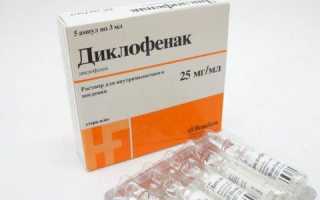
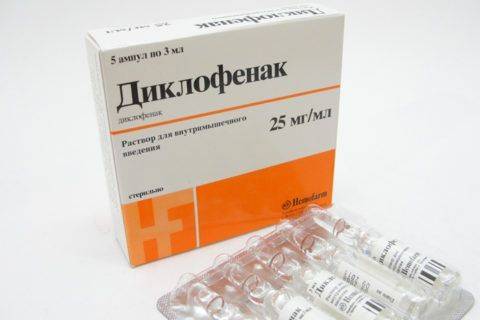 Диклофенак
Диклофенак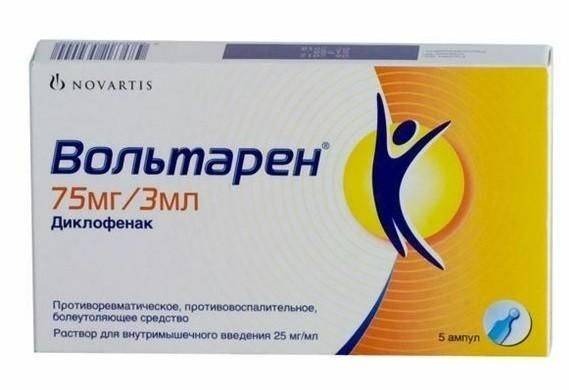 Вольтарен
Вольтарен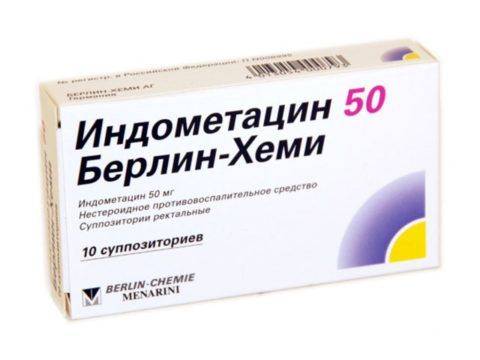 Индометацин
Индометацин Мовалис
Мовалис Цефалоспорины
Цефалоспорины Гликопептиды
Гликопептиды Аминогликозиды
Аминогликозиды Пенициллины
Пенициллины Фторхинолоны
Фторхинолоны Правильный массаж для здоровья коленного сустава
Правильный массаж для здоровья коленного сустава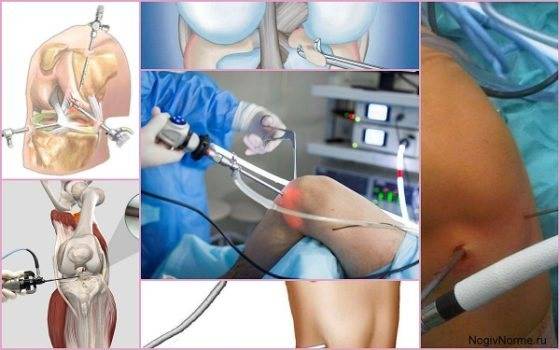
 Разрыв мениска коленного сустава лечение народными средствами в домашних условиях
Разрыв мениска коленного сустава лечение народными средствами в домашних условиях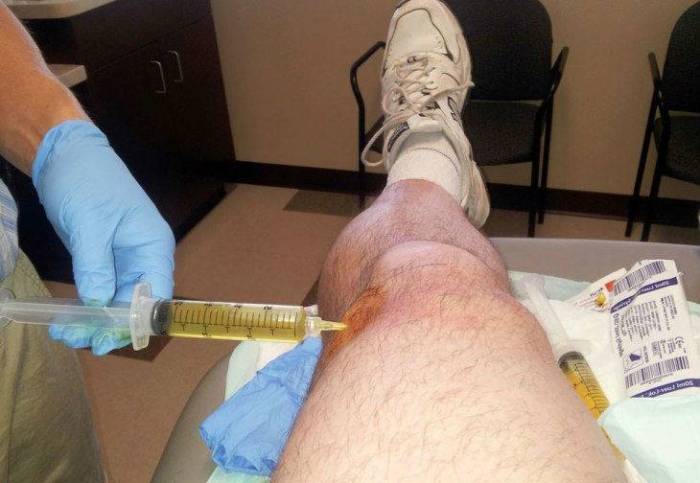

 Что такое синовит и как его эффективно лечить
Что такое синовит и как его эффективно лечить Реактивный синовит коленного сустава
Реактивный синовит коленного сустава Медиальный мениск коленного сустава лечение
Медиальный мениск коленного сустава лечение Менисцит внутреннего и медиального мениска коленного сустава
Менисцит внутреннего и медиального мениска коленного сустава